Лекция 21 Болезни эндокринной системы.
Роль эндокринной системы трудно переоценить. Она включает группу особых органов, масса которых в совокупности составляет только 0,1% от всей массы тела.
Эти органы вырабатывают за сутки всего лишь 0,5 – 0,6 гр. биологически активных веществ (гормонов), влияющих на все жизненноважные процессы в организме.
В состав эндокринной системы входят 9 органов:
1. Гипоталамус.
2. Гипофиз.
3. Паращитовидные железы.
4. Надпочечник.
5. Половые железы.
6. Островки поджелудочной железы.
7. Щитовидная железа.
8. Диффузная эндокринная система.
9. Эпифиз.
Патология эндокринной системы.
Особенности:
1. Сочетание банальных общепатологических процессов (повреждение, дисциркуляция, воспаление, дисрегенерация, опухоли) с необычными клинико-морфологическими признаками.
2. В отличие от других систем организма болезни эндокринной системы проявляют себя не только через гипофункцию, но и гиперфункцию.
Поэтому болезни конкретных эндокринных органов будут рассмотрены по плану:
1. гипофункциональные состояния;
2. гиперфункциональные состояния.
1. ГИПОТАЛАМУС.
Этот орган объемом в 1 кубический см. расположен непосредственно над гипофизом. В состав гипоталамуса входят особые клеточные скопления (ядра), которые вырабатывают гормоны, влияющие на функцию аденогипофиза, почек и других органов.
Вопросы патологии гипоталамуса разработаны недостаточно. Однако при определенных состояниях, как-то: немотивированное ожирение у девочек в период полового созревания имеется явная связь с нарушениями функции гипоталамуса.
2. ГИПОФИЗ.
Вес гипофиза у взрослого человека: 0,5- 0,6 гр. Он состоит из 2 долей - передней и задней.
Передняя доля (аденогипофиз) вырабатывает следующие гормоны:
– соматотропный;
– гонадотропные;
– тиреотропный;
– лактотропный;
– адренокортикотропный;
– меланинстимулирующий.
Задняя доля (нейрогипофиз). В ней накапливаются гипоталамические гормоны- вазопрессин и окситоцин, обладающие антидиуретическими свойствами.
1) Гипофункциональные состояния.
Причины:
1. Воспалительные процессы - банальные, вызванные обычной инфекцией (стафилококк, стрептококк, брюшнотифозная палочка и т. д.) и специфические (туберкулез, сифилис).
2. Злокачественные опухоли - местные и метастазы.
3. Дисциркуляторные процессы - анемия, тромбоз, некроз. Кровопотеря в родах (синдром Шиена), разрывы сосудов, геморрагический синдром при болезнях крови.
4. Травмы - контрудары, переломы основания черепа.
Передняя доля. 2 варианата:
1. Полное исключение всех функций.
2. Частичное выпадение функций.
1. Полное исключение всех функций аденогипофиза выражается гипофизарной кахексией с атрофией всех периферических желез внутренный секреции (щитовидной железы, коры надпочечников, половых желез).
2. Частичное выпадение проявляется в утрате одной или нескольких функций аденогипофиза. Варианты:
1) Выпадение гонадотропной функии приводит к вторичному гипогонадизму в связи атрофией половых желез.
2) Выпадение тиретропной функции влечет атрофию щитовидной железы и развитие микседемы.
3) Выпадение лактотропногй функции приводит к атрофии молочных желез.
4) Выпадение соматотропной функции у детей проявляется прекращением роста тела. Гипофизарные карлики. Лилипуты. При этом сохраняются умственные способности.
5) Выпаденеие адренокортикотропной функции приводит в вторичному гипокортицизму, снижению выработки глюкокортикоидов.
Задняя доля.
При полном разрушении задней доли развивается несахарный диабет. Главное проявление- полиурия. Причина- отсутствие вазопрессина и окситоцина, обладающих антидиуретическими свойствами. То есть способностью осуществлять обратное всасывание первичной мочи.
2. Гиперфункциональные состояния.
Причины: гиперплазии и доброкачественные опухоли.
Проявляются только при патологии передней доли повышением одной или нескольких тропный функций.
1) Соматотропная функция. У детей проявляется гигантским ростом. У взрослых – акромегалией: выражается в увеличении костей в области надбровных дуг, нижней челюсти, стоп, кистей рук, а также языка.
2) Гонадотропная функция. Особенно ярко проявляется у детей синдромом преждевременного полового созревания.
3) Тиреотропная функция. Гипертиреоидизм.
4) Адренокортикотропная функция. Синдром Иценко- Кушинга : верхний тип ожирения, высокое артериальное давление, снижение функции половых желез.
5) Лактотропная функция. Лакторея у девушек вне беременностей, родов, кормлений.
3. ПАРАЩИТОВИДНЫЕ ЖЕЛЕЗЫ.
Это 4 маленьких узелка наподобие горошин, которые располагаются на задней поверхности щитовидной железы. Они вырабатывают паратгормон, способствующий вымыванию кальция из костей.
1) Гипофункциональные состояния.
Причины: атрофия, воспаление, некроз, удаление при операциях на щитовидной железе.
Проявления: гипокальциемия, тетания, ларингоспазм, асфиксия, смерть.
2) Гиперфункциональные состояния.
Причины: опухоли, гиперплазии.
Проявления:
– вымывание кальция из костей;
– генерализованная остеодистрофия;
– известковое метастазирование в миокард, легкие, желудочно-кишечный тракт, артерии, почки;
– сердечно-сосудистая недостаточность;
– симптоматические язвы 12 перстной кишки;
– истощение.
Больные погибают часто от сердечной недостаточности в результате миокардита.
4. НАДПОЧЕЧНИКИ.
Это парный орган листовидной формы расположен над верхними полюсами почек весом 12-15 гр. Состоит из коркового и мозгового слоев. Корковый слой выделяет стероидные гормоны- минералокортикоиды, глюкокортикоиды и половые гормоны. Мозговой слой вырабатывает адреналин, вызывающий повышение артериального давления.
1) Гипофункциональные состояния.
Причины:
– разрушение надпочечников в ходе воспаления при туберкулезе, сифилисе, гнойных инфекциях, а также дифтерийным токсином;
– злокачественные опухоли местного и метастатического генеза;
– дисциркуляция - ишемический некроз, кровоизлияния;
– снижение адренокортикотропной функции гипофиза;
– длительное введение больших доз кортикостероидов.
Клинико-морфологические проявления:
– гиподинамия и гипотония;
– гипокинезия, рвота, общая слабость;
– гиперпигментация;
– сердечно-сусудистая недостаточность при гипотонических кризах.
2) Гиперфункциональные состояния.
Причины: гиперплазии и доброкачественные опухоли.
Гиперплазии:
1. Приобретенные гиперплазии часто возникают при базофильных аденомах гипофиза, вырабатывающих большое количество адренокортикотропного гормона. При этом возникает состояние, известное в патологии как синдром Иценко-Кушинга.
2. Вржденные гиперплазии. Это семейная патология, при которой вырабатывется много андрогенов. Проявления болезни у мальчиков проявляются в виде преждевременного полового созревания, у девочек извращенным формированием вторичных половых признаков увеличение клитора, оволосение по мужскому типу, нарушение менструального цикла и полового созревания.
Доброкачественные опухоли:
1. Корковый слой. Это гомонально активные кортикостеромы с выработкой конкретных гормонов:
– минералокортикоидов (альдостеромы), их проявления: отеки, язва 12 перстной кишки, артериальная гипертензия (синдром Кона);
– глюкокортикоидов – синдром Иценко-Кушинга;
– андростеромы – выработка андрогенов: мальчики: преждевременное половое созревание, женщины- явления вирилизма (рост усов, бороды, снижение половой функции);
кортикостеромы с выработкой эстрогенов: мужчины – феминизм; женщины – усиление половой функции.
2. Мозговой слой. Феохромацитома. Увеличение адреналина и гипертонические кризы.
5. ПОЛОВЫЕ ЖЕЛЕЗЫ.
1) Гипофункциональные состояния.
Причины:
– банальное и специфическое воспаление;
– злокачественные опухоли;
– атрофические процессы при радиации, интоксикации, длительном введении гормонов, голодании;
– генетические нарушения.
Проявления:
– нарушение формирования вторичных половых признаков;
– отсутствие менструального цикла;
– инфантилизм, бесплодие, снижение половой функции, евнухоидизм.
Виды генетической патологии.
Мужчины - синдром Клайнфельтера. Проявления:
– хромосомные аномалии (чаще ХХУ);
– недоразвитие яичек;
– снижение интелекта и евнуходизм;
– оволосение по женскому типу;
– гинекомастия;
– уменьшение андрогенов и увеличение эстрогенов.
Женщины–синдром Шерешевского–Тернера. Проявления:
– хромосомные аномалии (чаще ХО или ХХХ);
– низкий рост (ниже 150 см);
– короткая шея с боковыми складками (шея сфинкса);
– широкая грудная клетка;
– инфантилизм, гипоплазия половых губ, узкое влагалище;
– гипоплазия молочнах желез, матки, атрофия яичника.
2) Гиперфункциональные состояния.
Яичник.
Причины - гормонально-активные опухоли.
1.Текомы. Вырабатывают эстрогены. Проявления:
– преждевременное половое созревание у детей;
– возобновление менструаций, половых функций, гиперплазия молочной железы у старых женщин.
2. Арренобластомы. Вырабатывают андрогены. Проявления: вирилизм (рост усов, бороды, атрофия молочных желез, оволосение по мужскому типу, нарушения половой функции).
Яичко.
Причины – гормонально-активные опухоли:
– Сертолиомы. Вырабатывают эстрогены. Проявления -феминизация, гинекомастия, гипертрофия простаты.
– Лейдигомы. Вырабатывают андрогены. Проявления - преждевременное половое созревание у мальчиков.
6. ОСТРОВКИ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ.
Поджелудочная железа это продолговатый дольчатый орган весом около 100 гр. Островки поджелудочной железы представляют собой небольшие группы эндокринных клеток общим весом около 1 гр. Клетки островков поджелудочной железы весьма разнообразны. Но почти 80 % составляют бета клетки, вырабатывающие инсулин . На втором месте по числу находятся альфа клетки (около 15%) выделяющие глюкагон, активно влияющий на секрецию в желудке и 12 перстной кишке. Инсулин вырабатывается только в бета клетках островков поджелудочной железы. Глюкагон выделяют альфа клетки не только островков поджелудочной железы, но и других органов. Поэтому гипофункциональной патологии островков поджелудочной железы по альфа клеткам не бывает, поскольку гибель этих клетках в островках компенсируется альфа клетками других органов.
1) Гипофункциональные состояния.
Проявляются при нарушении выработки или функции инсулина.
Эта патология получила название – САХАРНЫЙ ДИАБЕТ.
Сахарный диабет.
Статистика. В мире болеют десятки миллионов мужчин и женщин. Самая распространенная эндокринная патология.
Главной причиной болезни является нарушение инсулиновой функции .
Инсулин вырабатывается бета клетками. Эти клетки имеют особую морфологию. Они снабжены мощным белковосинезирующим аппаратом (гранулярнной эндоплазматической сетью). Инсулин – это белок с молекулярным весом 500- 600 тысяч единиц. Инсулин влияет на все виды метаболизма.
Он усиливает:
– проницаемость мембран для глюкозы, аминокислот, жирных кислот;
– процессы фосфорилирования глюкозы и синтез гликогена;
– полное сгорание глюкозы;
– синтез белков и регуляцию отношений между калием и натрием.
Синтез инсулина усиливают – легкие углеводы, адренокортикотропный и соматотропный гормоны, адреналин; ослабляют – недостаток белков, глюкозы, кислорода, а также интоксикации и хронические инфекции.
Патогенез. 2 варианта:
– снижение или отсутсвие инсулина (инсулинзависимый);
– неэффективность инсулина (инсулиннезависимый).
Прявления относительной или абсолютной инсулиновой недостаточности одни и те же. Это:
1. снижение проницаемости мембран клеток;
2. нарушение фосфорилирования глюкозы;
3. усиление глюконеогенеза через распад гликогена;
4. неполное сгорание глюкозы.
В итоге развиваются следующие процессы:
1. глюкоземия;
2. лактацидемия;
3. увеличение в крови жирных кислот, что отражает явления компенсации.
А также появление в крови токсических продуктов – кетоновых и ацетоновых тел. Кетонемия. Ацетонемия. Это уже проявление биохимической декомпенсации. Срабатывают буферные системы, которые долэны нейтрализовать эти ядовитые продукты. Они при отсутствии соотвествующего лечения приводят к диабетической коме.
Клиническике проявления болезни:
– жажда и полиурия;
– слабость и исхудание;
– склонность к гнойным воспалениям и туберкулезу;
– парадонтоз, снижение регенераторных возможностей.
Клинические проявления диабетической комы:
– апатия и сонливость;
– нарушение дыхания;
– гликемия;
– запах ацетона.
Современная классификация сахарного диабета.
Выделяют 2 типа сахарного диабета:
1. инсулинзависимый (обозначается римской цифрой один);
2. инсулиннезависимый (обозначается римской цифрой два).
Первый тип. Инсулинзависимый сахарный диабет.
Варианты:
1. аутоиммунный;
2. вирусиндуцированный;
3. комбинированный;
4. медленнопрогрессирующий.
1. Аутоиммунный. Характеризуется наличием в системе генов, ответственных за иммунитет гена, который делает беззащитными бета клетки от аутоантител. Эти аутоантитела разрушают бета клетки, что приводит к отсутствию инсулина в организме и развитию сахарного диабета. Чаще такой вариант отмечатся у женщин.
2. Вирусиндуцированный. При этом варианте в системе генов ответственных за иммунитет имеется ген, который делает беззащитными бета клеки от бетатропной вирусной инфекции. Это вирусы краснухи, гепатита, паротита, коксаки. Возраст больных моложе 30 лет. Мужчины и женщины болеют с одинаковой частотой.
3. Комбинированный. Характеризуется наличием двух генов, которые делают бета клетки беззащитными и от аутоантител, и от бетатропных вирусов. Болезнь протекает исключительно быстро и проявляется полным опустощением островков от бета клеток.Страдают молодые люди. Часто встречается у близких родственников и однояйцовых близнецов.
4. Медленнопрогрессирующий. При этом варианте нет генетической предрасположенности к сахарному диабету. Поэтому аутоагрессия против бета клеток развивается медленно. Больные длительное время могут обходиться лекарствами, стимулирующими бета клетки. И только потом они нуждаются в введении инсулина извне.
Второй тип. Инсулиннезависимый сахарный диабет.
В развитии болезни большую роль играет переедание и ожирение. Они ведут к:
– гипергликемии и гиперинсулинемии;
– снижению количества рецепторов к инсулину
– на клетках мишенях;
– относительной инсулиновой недостаточности;
– инсулинрезистентности.
Течение болезни обратимое и при снижении количества употребляемой пищи наступает нормализация.
Варианты болезни:
– нарушение секреции и высвобождения инсулина из островков;
– нарушение биосинтеза инсулина с секрецией инсулина с измененной структурой;
– снижение количества рецепторов к инсулину.
Патоморфология.
Поджелудочная железа. Внешние изменения отсутствуют. И даже выраженный липоматоз и атрофия еще не являются достоверными признаками сахарного диабета. Состояние островков поджелудочной железы можно оценить только при специальных методах исследования или при электронной микроскопии. Могут отмечаться дистрофические и некробиотичеснике изменения бета клеток.
Главными патоморфологическими проявлениями современного сахарного диабета являются микроангиопатия и макроангиопатия.
Микроангиопатия выражается в гиалинозе артериол, пролиферации эндотелия, истончении стенок артериол и их разрыве с кровоизлиянием.
Макроангипатия характеризуется обезыствлением средних оболочек артерий (медиакальциноз).
Чаще всего поражаются 3 органа:
– почки;
– глаза;
– ноги.
1. Почки. Имеет место диабетическая нефропатия.
Формы:
1. гломерулярная- отмечается диффузный двухсторонний гломерулосклероз с типичными проявлениями- протеинурией,гематурией, гипертонией , отеками и уремией;
2. ангиоматозная- поражаются внеклубочковые почечные артерии с развитием артериолосклероза , атеросклероза, ишемии и инфаркта почек;
3. пиелонефротическая – характеризуется развитием пиелонефрита с последующим нефросклерозом и почечной недостаточностью;
4. некротизирующий папиллит- некроз сосочков мозгового слоя, воспаление, пиелонефрит.
В развитии диабетической нефропатии отмечают следующие стадии:
– допротеинурическая;
– протеинурическая;
– нефротическая и гипертоническая;
– азотемическая.
2. Глаза – ретинопатия, глаукома, слепота.
3. Ноги – макроангипатия и микроангиопатия, ишемизация, гангрена нижних конечностей.
2) Гиперфункциональные состояния.
Причины: доброкачественные опухоли (инсуломы).
1. Инсулома бета клеток. Проявления:
– гиперинсулинемия и гипогликемия;
– психические расстройства;
– поражение сердца и головного мозга;
– гипогликемическая кома, смерть.
2. Инсулома альфа клеток. Проявления - рецидивирующая язва 12 перстной кишки (синдром Эллисона-Золлингера).
7. ЩИТОВИДНАЯ ЖЕЛЕЗА.
Вырабатывает 3 гормона:
1. йодсодержащий (тироксины);
2. тириокальцитонин - способствует отложению кальция в костях;
3. биогенные амины.
Главным гормоном щитовидной железы является гормон, содержащий йод. Этот гормон обладает уникальными свойствами. Он активно стимулируют все виды обмена. По способности к активным действия на энергетические процессы ему нет равных среди всех биоактивных веществ в организме. В настоящей лекции будут рассмотрены гипофункциональные и гиперфункциональные состояния именно по йодсодержащему гормону.
1) Гипофункциональные состояния.
Причины:
– отсутсвие йода;
– тиреоидиты.
1. Отсуствие йода. Проявление- карликовость и идиотизм. Болезнь отмечается в местах, где в воде отсутствует йод. Это горы и особые географические зоны. Основной профилактикой болезни является йодизация населения.
2. Тиреоидиты. Отмечаются в различном возрасте. В финале развивается микседема и снижение функции всех жизненноважных органов и систем. Виды тиреоидитов- острый и хронический. Острый тиреоидит развивается после ангины или вирусных инфекций. Хронический тиреоидит – это аутоиммунное заболевание или специфическое воспаление (туберкулез, сифилис).
2) Гиперфункциональные состояния.
Причины: чаще - диффузный тиреотоксический зоб (Базедова болезнь), реже - токсической аденома.
Диффузный тиреотоксический зоб (Базедова болезнь).
Основные проявления болезни:
1. увеличение щитовидной железы;
2. пучеглазие;
3. тахикардия (Мерзебургская триада).
Этиологические факторы:
1. нервнопсихические расстройства;
2. инфекции;
3. наследственность.
Патогенез- появление в органимзе длительно активизирующего тиреоидного фактора (гликопротеид), стимулирующий, как и тиреотропный гормон, усиленную функцию щитовидной железы с выработкой большого количества тироксина. Этот фактор появляется в результате аутоиммунных процессов в щитовидной железе.
Под влиянием тироксина происходит
– резкое увеличение энергетических затрат
– снижение количества АТФ, распад белка, истощение ферментных систем, отставание синтеза белка, дистрофия и некроз.
Патоморфология.
1.Щитовидная железа. Проявления:
– увеличение в размерах;
– наличие мелких фолликулов звездчатой формы, выстланных высоким эпителием с образованием небольших сосочков;
– отсутствие или наличие небольшого количества жидкого бледно-розового коллоида в фолликулах;
– лимфоидные скопления в строме (признак аутоиммунизации).
2. Сердце. Проявления:
– дистрофия и гипертрофия миокардиоцитов;
– серозный миокардит;
– полнокровие, лимфостаз, лимфоидная инфильтрация;
– микринфарты, склероз.
Тиреотоксическое сердце.
3. Печень: серозный гепатит.
4. Пучеглазие- экзофтальм. Причина - мукоидный отек ретробульбарной клетчатки, выдавливание глазного яблока. При злокачественном экзофтальме происходит резкое натяжение нервов и сосудов пучка глазного яблока и его некроз. Степень выраженности экзофтальма не совпадает с силой тиреотоксикоза.
Течение болезни – отличается индивидуальным разнообразием. Это могут быть легкие, средне-тяжелые и тяжелые варианты болезни.
Особое значение имеет поражение сердечно -сосудистой системы.
Тиреотоксическая кардиомиопатия с развитием мерцательной аритмии. Болезнь протекает волнообразно.
Формой обострения патологии являются тиреотоксические кризы. Проявления тиреотоксических кризов:
- выброс одновременно большого количества тироксина;
- энцефалопатия с явлениями галюцинации и бреда;
- тахикардия (до 200 ударов в минуту);
- повышение СОЭ и лейкоцитоз;
- ознобы, температура, дистрофия и некроз органов, особенно сердца;
- смерть при явлениях сердечной недостаточности.
8. ДИФФУЗНАЯ ЭНДОКРИННАЯ СИСТЕМА.
Этот эндокринный орган представлен группами клеток, разбросанных по всему организму. Эндокринные клетки вырабатывают биогенные амины, влияющие активно на метаболизм и сердечно-сосудистую систему. Гипофункциональные состояния этой системы невозможны, ибо полное исчезновение ее из организма невозможно. А гиперфункциональная патология обычно проявляется при возникновении доброкачественных опухолей (карциноидов), вырабатывающих биогенные амины. Рзавивается карциноидный синдром с характерными проявлениями: гипертония, тахикардия, боли, сердечная недостаточность.
Наиболее частой локализацией карциноидов является аппендикс. Но они встречаются и в других органах- бронхах, кишечнике, желудке, легких, поджелудочной железе и т. д.
9. ЭПИФИЗ.
Он представляет собой небольшое зернышко весом 0,1 гр., которое располагается в области четверохолмия. Орган построен из небольших светлых и темных клеток с центрально расположенным ядром. В эпифизе происходит превращение триптофана в серотонин, а затем в мелатонин и адреногломерулотропин.
Патология эпифиза может проявляться в 3х видах.
1. Гипопинеализм. Главный клинический признак- пеллагра и пеллагроидные состояния . Проявления: 3 Д:
– дерматит;
– диарея;
– деменция.
2. Гиперпинеализм. Повышенная выработка серотонина и мелатонина. Клинические проявления – карциноидный синдром.
3. Диспинеалоз. Нарушение соотношения между серотонином и меланотонином. Проявления – детская пеллагра (квашиоркор).
Микро и макропрепараты к лекции
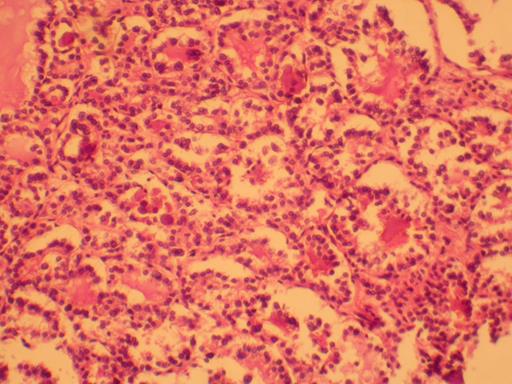
Рисунок 90 - Фолликулярный рак щитовидной железы.
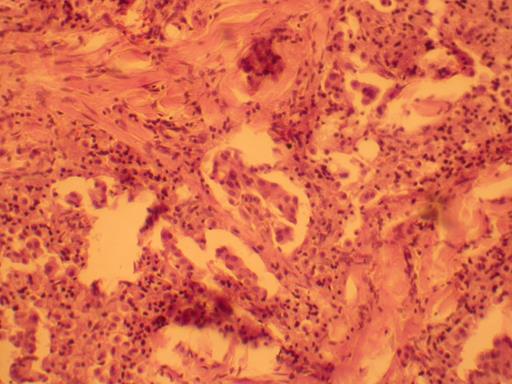
Рисунок 91 - Папиллярный рак щитовидной железы.
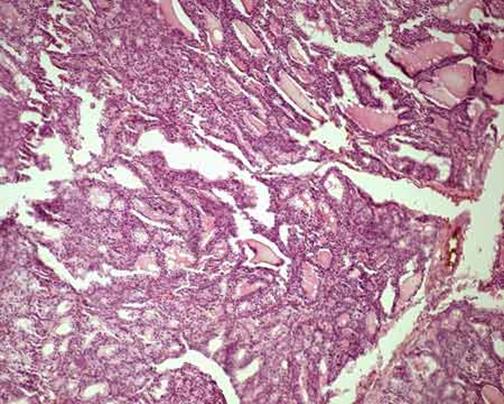
Рисунок 92 - Базедов зоб.

Рисунок 93 - Базедова болезнь.
Дата добавления: 2015-09-07; просмотров: 2461;
