Болезни почек
Актуальность проблемы
Болезни почек представляют собой многочисленную и разнообразную как в клиническом, так и в морфологическом проявлении группу болезней, классификация которых вызывала, да и вызывает до настоящего времени, горячие споры у специалистов различного профиля, которым приходиться диагностировать и лечить эти болезни.
Первая классификация болезней почек была предложена Р.Брайтом в начале прошлого века. Из всех болезней Брайт выделил только те заболевания почек, при которых наблюдаются протеинурия, отеки и гипертрофия сердца. В начале нынешнего столетия клиницист Фольгард и патологоанатом Фар болезнь Брайта, как ее именовали прежде, разделили на три большие группы: нефриты, нефрозы и нефросклерозы. Однако, и эта классификация, несмотря на то, что просуществовала почти полстолетия, не может в полной мере удовлетворить запросы современной науки о болезнях почек, именуемой нефрологией.
Появление в середине 50-х годов чрескожной почечной биопсии позволило исследовать морфологически патологические процессы, происходящих в почках в динамике, что значительно улучшило знания о почечных заболеваниях. До этого изучались почки у умерших людей, у которых эти изменения резко выражены и, в основном, были характерными для конечной стадии заболевания. Электронная микроскопия позволила увидеть неопределяемые при световой микроскопии нарушения. Иммунофлуоресцентные исследования доказали, что многие гломерулярные заболевания развиваются в результате иммунологических реакций (т.е. из-за накопления антител либо иммунных комплексов). Таким образом, в настоящее время, благодаря современным методам клинического, иммунологического, биохимического и морфологического исследований, особенно при изучении биоптатов почек, получены принципиально новые данные о сущности, патогенезе и морфологии многих заболеваний почек.
Все больные с заболеваниями почек должны быть обследованы комплексно. В большинстве случаев необходимо проведение биопсии почек для установления патологической основы поражения. Это имеет большое значение, т.к. некоторые состояния требуют неотложной специфической терапии. И наоборот, существуют состояния, при которых терапевтические мероприятия практически не дают эффекта. У таких больных предупреждается проведение потенциально вредной терапии, т.к. препараты, применяемые при заболеваниях почек, обладают серьезными побочными эффектами.
Цель обучения – уметь определятьмакро- и микроскопические проявления заболеваний почек, объяснить их причины и механизм развития, оценить исход и определить значение вероятных осложнений для организма.
Для чего необходимо уметь:
- определить видимые макро- и микроскопически проявления гломерулопатий, объяснить причины, механизм развития, исход и оценить их значение;
- определить морфологические признаки тубулопатий, объяснить причины, механизм развития, исход и оценить их значение;
Болезни почек принято делить на две большие группы:
- нефропатии;
- другие заболевания почек.
Нефропатии представляют собой заболевания, в основе которых лежит двустороннее диффузное поражением почек. Исходя из структурно-функционального принципа, их разделяют на:
- гломерулопатии;
- тубулопатии.
ГЛОМЕРУЛЯРНЫЕ ЗАБОЛЕВАНИЯ ПОЧЕК или ГЛОМЕРУЛОПАТИИ
Это группа заболеваний характеризуется первичным поражением клубочкового аппарата почек, как структурным (воспаление, клеточная пролиферация, утолщение базальной мембраны, фиброз, нарушение структуры эпителиальных клеток), так и функциональным (повышенная проницаемость является причиной протеинурии и гематурии клубочкового происхождения). У больных с поражением клубочкового аппарата почек могут наблюдаться следующие симптомы:
Мочевой синдром:рецидивирующая безболевая гематурия, которая может варьировать от макрогематурии до микрогематурии, определяемой только при специальных исследованиях, олигурия, протеинурия, лейкоцитурия, цилиндрурия.
Гипертензия– повышение артериального давления. У таких больных часто наблюдаются головные боли.
Нефротический синдром, характеризующийся гиперлипидемией, тяжелой протеинурией и, как следствие, гипопротеинемией, что приводит к развитию выраженных отеков.
Номенклатура повреждений клубочков
Прежде, чем приступить к изучению отдельных типов гломерулопатий, необходимо ознакомиться с номенклатурой повреждений клубочкового аппарата почек. Повреждение может быть:
- фокальным (очаговым),при котором поражается часть клубочков, при этом другие клубочки остаются нормальными;
- диффузным, когда поражаются все клубочки;
- глобальным, когда поражается весь клубочек;
- сегментарным, когда поражается только часть клубочка.
Часто используется комбинация этих терминов, например, термин “фокальное сегментарное поражение” означает, что изменения обнаруживаются не во всех клубочках и поражаются они частично.
В дифференциальной диагностике гломерулярных заболеваний первостепенную роль играет точная идентификация морфологических изменений при биопсии. Имеется несколько типов морфологических изменений, которые могут комбинироваться. К ним относятся (рис. 1):
- Пролиферация клеток в клубочках. Все клетки, входящие в состав клубочка, могут пролиферировать при различных патологических состояниях.
- Пролиферация мезангиальных клетоквыявляется в виде увеличения количества ядер (более трех) в центральной части клубочковой дольки. Мезангиальные клетки участвуют в процессах фагоцитоза в клубочке, выработке мезангиального матрикса и ренина в условиях патологии.
- Пролиферация и набухание эндотелиальных клетокприводит к облитерации просвета сосудов.
- Пролиферация эпителиальных клеток наружного листка капсулы клубочка, при значительной ее выраженности, приводит к формированию масс клеток в виде полулуний, что приводит к облитерации просвета капсулы Боумена.
Морфология изменений не отражает специфики поражения, т.е. механизмов, лежащих в основе патологии. Одинаковые морфологические изменения могут наблюдаться при различных состояниях. Поэтому для постановки точного диагноза необходимо принимать во внимание также иммунологические и ультраструктурные признаки. Однако, определение морфологических изменений и использование этой номенклатуры имеет важное клиническое значение. Например, при обнаружении полулуний более чем в 70% клубочках, это состояние описывается как нефрит с формированием полулуний, который в клинике соответствует быстро прогрессирующему гломерулонефриту, что определяет плохой прогноз для выздоровления. - Инфильтрация клубочков клетками воспаления: В большинстве случаев при острых гломерулонефритах наблюдается инфильтрация клубочков нейтрофилами, лимфоцитами и макрофагами. Острое воспаление сопровождается экссудацией жидкости (“экссудативный гломерулонефрит”).
- Утолщение базальной мембраны капилляров:Повышение количества структурных материалов в базальной мембране при световой микроскопии выявляется в виде утолщения стенки капилляров. Для специального исследования базальной мембраны используется окраска серебром, ШИК-реакция и электронная микроскопия. Утолщение мембраны связано с накоплением в ней иммунных комплексов, иммуноглобулинов и комплемента. Накапливаться они могут:
- субэпителиально;
- внутри мембраны;
- субэндотелиально.
Их локализация может быть установлена при иммунофлюоресцентных методах окраски и электронной микроскопии. Независимо от причины, утолщение базальной мембраны приводит к повышению проницаемости капиллярной стенки для протеинов, что сопровождается развитием нефротического синдрома.
- Увеличение межклеточного вещества в мезангиуме наблюдается при отложении иммуноглобулинов и комплемента в мезангиальном матриксе.
- Слияние отростков подоцитов: Этот признак можно обнаружить только при электронной микроскопии. Это неспецифическое изменение происходит, как предполагается, в результате повышенного выхода белков из капилляров клубочков.
- Фиброз (склероз) может быть либо сегментарным (мезангиум, пространство Боумена), либо глобальным. Глобальный склероз приводит к полной утрате функции клубочка и сопровождается атрофией и фиброзом соответствующего нефрона (канальцев). Он может возникать на основе выше описанных изменений или может быть первичным.
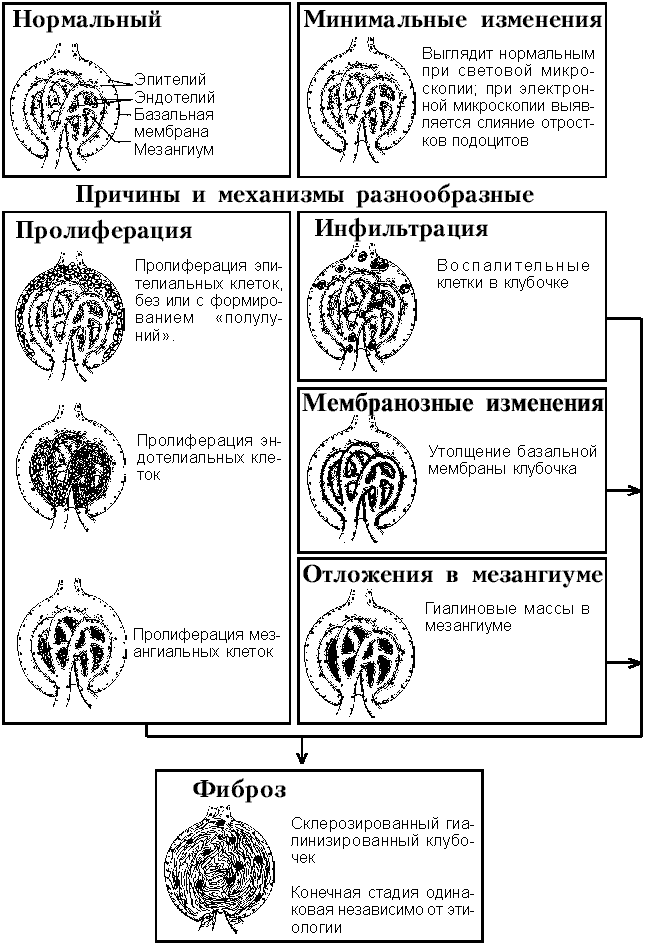
Рис. 1. Основные патологические изменения в клубочке при гломерулярных заболеваниях
Патогенез гломерулонефритов
Повреждения клубочков могут иметь иммунные или неиммунные механизмы.
Иммунное повреждение клубочков
Иммунное повреждение наблюдается при большинстве гломерулярных заболеваний почек. Имеется два механизма такого повреждения:
- действие нефротоксических антител, в основном против базальной мембраны клубочков (анти-БМК антитела).
- отложение иммунных комплексов.
Возникающая болезнь называется гломерулонефритом, хотя этот термин неточен в тех случаях, когда воспаление слабо выражено. Более точным является термин гломерулопатия, но он не имеет широкого признания.
Нефротоксические антитела
В настоящее время установлено, что в реакции антител против антигенов на клубочковой фильтрационной мембране принимают участие два типа нефротоксических антител:
- Антитела против базальной мембраны (анти-БМК антитела);
- Антитела против не-БМК антигенов.
Накопление антител против антигенов базальной мембраны клубочка (БМК), реагирующих с эпитопами на молекулах коллагена IV типа, приводит к фиксации и активации комплемента (рис. 2), при этом при иммунофлюоресценции определяется линейное накопление иммуноглобулинов и комплемента в базальной мембране. Линейное накопление антител связано с тем, что антигенные эпитопы являются частью повторяющихся субъединиц, которые равномерно расположены на базальной мембране. В тех случаях, когда организм начинает вырабатывать IgG против антигенных гликопротеинов базальной мембраны клубочков, возникаетпротивомембранная болезнь. Эти изменение приводят к развитию ярко выраженного пролиферативного гломерулонефрита с кровоизлияниями.
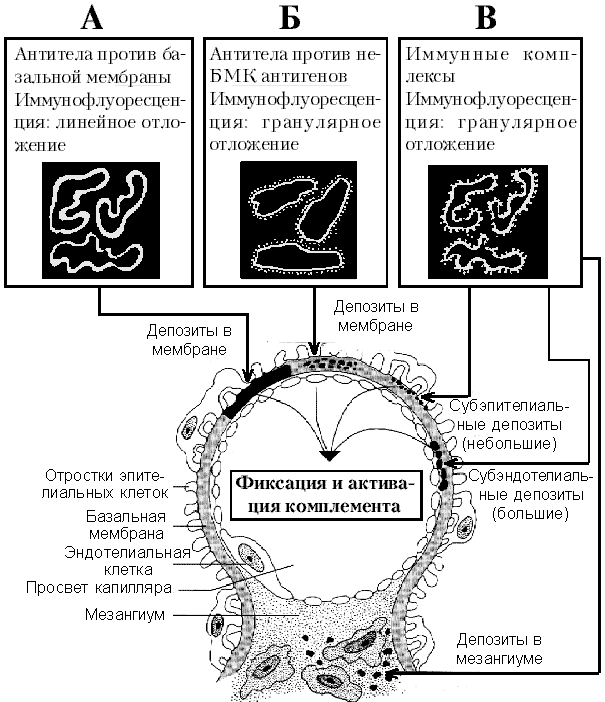
Рис. 2. Основные типы повреждения клубочка
А: Повреждение анти-БМК антителами, при этом наблюдается линейный тип отложения антител при иммунофлуоресценции.
Б:Повреждение не-БМК антителами, при этом наблюдается гранулярный тип отложения антител.
В:Повреждение в результате отложения иммунных комплексов, при этом также обнаруживается гранулярный тип отложения.
Во всех случаях происходит активация комплемента комплексами антиген-антитело с развитием повреждения клубочка.
Противомембранная болезнь наблюдается, в основном, у молодых мужчин. Обычно она проявляется быстро нарастающей почечной недостаточностью. Иногда у больных может быть гематурия и протеинурия или нефротический синдром. Гистологически характерной картиной является фокальный и сегментарный пролиферативный гломерулонефрит. При более тяжелых случаях наблюдается сегментарный некроз с отложением фибрина и быстро прогрессирующий “полулунный” гломерулонефрит. Противомембранная болезнь наблюдается при синдроме Гудпасчера.
Фильтрационная мембрана клубочка содержит также и другие антигены, против которых могут реагировать антитела. Эти не-БМК антигены расположены в базальной мембране равномерно, но не всплошную, а на некотором расстоянии друг от друга, поэтому при иммунофлюоресценции накопление будет не линейное, а гранулярное, напоминая картину при отложении иммунных комплексов.
Отложение иммунных комплексов
Почки являются одним из путей, через который в норме выводятся иммунные комплексы из организма. Клубочки подвержены накоплению иммунокомплексов, т.к. через них фильтруется большое количество крови. Однако на место накопления комплексов в клубочке влияют их размер и заряд. Положительно заряженные молекулы легко проникают в субэпителиальное пространство благодаря полианионной природе базальной мембраны. Большие иммунные комплексы, которые формируются при наличии антител с высокой аффинностью к антигену, оседают преимущественно в мезангиуме. Если антитела имеют среднюю или низкую аффинность, то образуются небольшие иммунные комплексы, которые оседают в периферических петлях субэпителиально.
Циркулирующие иммунные комплексы (ЦИК) откладываются на клубочковой фильтрационной мембране или в мезангиуме (рис. 2); в результате чего происходит фиксация комплемента и развитие воспаления. При электронной микроскопии иммунные комплексы определяются как электронно-плотные отложения (депозиты). Иммуноглобулины и комплемент можно также выявить при иммунофлюоресценции. Отложение иммунных комплексов может быть также обнаружено при ультраструктурном и иммуногистохимическом обследованиях в виде гранулярных отложений в периферических петлях клубочков или мезангиуме.
Необходимо подчеркнуть роль комплемента в элиминации иммунных комплексов, как в клубочках, так и в системном кровотоке. Иммунные комплексы “приклеиваются” к циркулирующим эритроцитам и другим клеткам через рецептор для С3b, известный как 1 рецептор комплемента (CR1). С помощью этого механизма комплексы в последующем модифицируются и элиминируются моноцитарно-макрофагальной системой. Это защитное свойство комплемента подтверждается тем, что у больных с дефицитом комплемента часто развиваются гломерулонефриты. В свою очередь гломерулонефрит может приводить к гипокомплементемии в связи с кумуляцией комплемента в зоне оседания иммунных комплексов.
Медиаторы повреждения клубочков
После отложения иммунных комплексов в базальной мембране происходит активация системы комплемента и высвобождение вазоактивных веществ. Эти вещества являются медиаторами острого воспаления и они ответственны за повреждение базальной мембраны. Этими веществами являются:
- Комплемент играет основную роль в воспалительном процессе при гломерулонефрите. Классический путь активации запускается иммунными комплексами, фиксированными на базальной мембране. При этом привлекаются нейтрофилы, увеличивается сосудистая проницаемость и повреждается мембрана.
- Нефритические факторы (NeF-AP и NeF-CP) являются иммуноглобулинами, которые инактивируют ингибиторы конвертирующих ферментов каскада комплемента. В результате этого расщепление С3 становится неуправляемым, что приводит к истощению С3 в плазме. Это состояние называется гипокомплементемией.
- Полиморфноядерные лейкоциты привлекаются хемотоксическим влиянием С5а и связываются с иммунными комплексами своими С3 и Fc-рецепторами. Однако, они не могут фагоцитировать комплексы, прочно связанные с базальной мембраной, в результате чего они выбрасывают лизосомные ферменты в ткани рядом с местами отложения комплексов, усиливая повреждение базальной мембраны клубочков.
- Факторы свертывания крови также вызывают повреждение клубочков. Очень часто при гломерулонефритах обнаруживается фибрин. Фибрин задерживает тромбоциты, которые, благодаря наличию С3 и Fc-рецепторов, формируют микротромбы, дегранулируют и высвобождают вазоактивные пептиды, увеличивая, таким образом, сосудистую проницаемость.
В каждом конкретном случае могут участвовать не все приведенные факторы. От сочетания различных медиаторов зависит гистологический тип повреждения при гломерулонефритах.
Классификация гломерулопатий
Классификация гломерулопатий представляет большую сложность. Невозможно составить полностью удовлетворяющую всем требованиям классификацию гломерулярных заболеваний на основе какого-либо одного признака. Поэтому существует три параллельные и дополняющие друг друга классификации: этиологическая, иммунологическая и морфологическая.
Гломерулопатии могут быть врожденными и приобретенными. Врожденные гломерулярные заболевания (наиболее часто встречается синдром Альпорта, при котором нефрит сочетается с дегенерацией слухового нерва и катарактой) наблюдаются очень редко. В данной лекции будут рассмотрены приобретенные гломерулярные заболевания.
Причиной развитиягломерулонефритов могут быть инфекционные и неинфекционные факторы (антигены), наследственная предрасположенность, лекарственные воздействия, избыточная инсоляция и др.
Патогенетическаяклассификация включает в себя иммунологическое и неиммунологическое повреждение. Иммунологическое повреждение может антительным, то есть происходить в результате действия антигломерулярных антител (против измененных антигенов собственной базальной мембраны клубочков анти-БМК) или иммунокомплексным, в результате накопления иммунных комплексов,составной частью которых являются антигены этиологического фактора. Антигены, входящие в состав иммунных комплексов, могут образовываться из бактерий, паразитов, лекарств и т.д. Неиммунологическиеповреждения почек в большинстве случаев являются сопутствующим заболеванием(например, при сахарном диабете). Гистологическая классификация основывается на типе реакции клубочка на повреждение (например, пролиферация, утолщение мембраны и т.д.) Гистологическая картина помогает в определении этиологии и выборе терапевтической тактики.
Ниже приведена комплексная классификация гломерулонефритов, основанная на клинических (врожденный или приобретенный; острый или хронический), морфологических (пролиферативный, мембранозный, с минимальными изменениями) и иммунологических характеристиках (табл. 1)
Таблица 1
Классификация гломерулопатий
| Врожденные гломерулонефриты Наследственный нефрит (синдром Альпорта) Врожденный нефротический синдром Первичные приобретенные гломерулонефриты1 Гломерулонефрит с минимальными изменениями Постинфекционный (постстрептококковый) гломерулонефрит Подострый (полулунный) гломерулонефрит Синдром Гудпасчера Мезангиопролиферативный гломерулонефрит Мембранозный гломерулонефрит Мембранопролиферативный (мезангиокапиллярный) гломерулонефрит Очаговый гломерулосклероз Вторичные приобретенные гломерулонефриты2 Хронический гломерулонефрит Другие гломерулярные заболевания Диабетическая нефропатия Амилоидоз |
1 «Первичные» означает то, что поражение почек является главным проявлением заболевания.
2 «Вторичный» означает то, что поражение почек является частью системного заболевания, например, при системной красной волчанке и прогрессирующем системном склерозе.
ПЕРВИЧНЫЕ ГЛОМЕРУЛЯРНЫЕ ЗАБОЛЕВАНИЯ
Гломерулярная болезнь (гломерулонефрит) с минимальными изменениями
Гломерулярная болезнь с минимальными изменениями (идиопатический нефротический синдром) наиболее часто развивается у детей в возрасте до 8 лет (80%) и редко у взрослых и сопровождается нефротическим синдромом. Пик заболеваемости лежит между 2 и 4 годами. Чаще болеют мальчики. Это заболевание также известно под названием липоидный нефрит, т.к. при нем часто в клетках канальцев обнаруживаются жиры, что является наиболее значимым микроскопическим признаком.
Этиология и патогенез.Основным изменением при данной патологии является снижение в базальной мембране содержания полианионов (в основном гепаран сульфата (протеогликан)), что приводит к снижению отрицательного заряда в мембране. В результате ослабевает фильтрационный барьер для анионных молекул плазмы, например, альбуминов, которые начинают проникать сквозь мембрану в больших количествах. При этом из всех белков плазмы теряются в основном альбумины, поэтому для гломерулярной болезни с минимальными изменениями характерна “селективная” протеинурия. Слияние отростков эпителиальных клеток является неспецифическим ответом на повышенную фильтрацию белков.
Причина химических изменений в мембране неизвестна. У некоторых больных заболевание развивается после респираторных инфекций и профилактических прививок. Иммунологическая основа болезни подтверждается следующими признаками: 1) связью заболевания с инфекциями, иммунизацией и атопическими реакциями, такими как сенная лихорадка и экзема; 2) отличной эффективностью терапии иммуносупрессивными лекарствами, например, кортикостероидами. Так как болезнь нередко развивается при лимфоме Ходжкина, при которой обнаруживается нарушение функции Т-лимфоцитов, некоторые исследователи пришли к мнению, что данная патология развивается в результате действия клеточных иммунологических реакций.
Патологическая анатомия.При световой микроскопии никаких изменений не обнаруживается (отсюда термин “минимальные изменения”). При иммунофлюоресценции также не выявляется отложение иммуноглобулинов и комплемента. При электронной микроскопии обнаруживается слияние отростков подоцитов (“болезнь эпителиальных клеток”) (рис. 3). Эти изменения исчезают во время ремиссии.
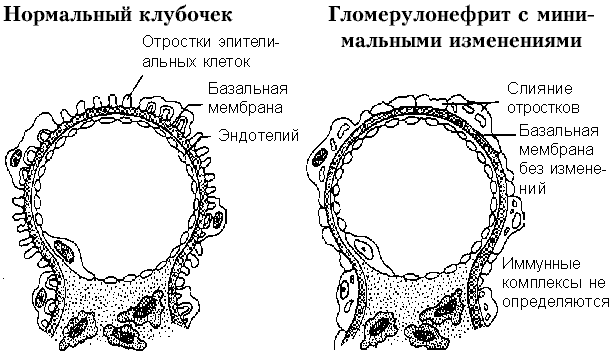
Рис. 3. Гломерулонефрит с минимальными изменениями.
Нарушения обнаруживаются только при электронной микроскопии: слияние отростков подоцидов, которое является неспецифическим.
Клинические проявления.Болезнь с минимальными изменениями проявляется нефротическим синдромом. Протеинурия в большинстве случаев является “высоко селективной” с потерей только низкомолекулярных анионных белков. “Селективность” протеинурии измеряется соотношением содержания трансферрина (низкомолекулярный белок) и IgG (высокомолекулярный белок) в моче. При высокоселективной протеинурии это отношение велико, при неселективной протеинурии оно равно приблизительно 1. Гематурия, гипертензия и азотемия отсутствуют. Клинически проявляется нефротическим синдромом, который хорошо лечится кортикостероидами. Прогноз у детей хороший, у взрослых исход может быть неблагоприятным (развитие нефросклероза и ХПН).
Заболевания, связанные с накоплением иммунных комплексов
Повреждения, вызванные иммунными комплексами, приводит к развитию различных реакций в клубочках, которые зависят от природы иммунных комплексов. Это повреждение может проявляться в виде диффузного либо фокального пролиферативного гломерулонефрита.
Гломерулонефриты в настоящее время делят на:
- постинфекционный (острый диффузный пролиферативный);
- быстропрогрессирующий, злокачественный (подострый);
- хронический.
Постинфекционный (острый диффузный пролиферативный) гломерулонефрит является одним из типов повреждения клубочков, имеющий постинфекционную этиологию. Раньше считалось, что заболевание обусловлено инфекцией, возбудителем которой является β-гемолитический стрептококк (постстрептококковый гломерулонефрит). Однако выяснено, что причиной данного заболевания могут быть не только стрептококки (нестрептококковый гломерулонефрит). Существуют сообщения об этиологической роли таких микроорганизмов, как Staphylococcus aureus, Streptococcus pneumoniae, Neisseria meningitidis, плазмодия малярии, Toxoplasma gondii и некоторых вирусов. Иммунные комплексы, формирующиеся между антигенами и антителами в организме хозяина, откладываются на фильтрационной мембране клубочка, происходит фиксация комплемента и развитие воспаления. До сих пор не обнаружен специфический стрептококковый антиген, который участвует в образовании иммунных комплексов.
Только из-за значительного превалирования над другими типами постстрептококковый гломерулонефрит рассматривается в данной лекции самостоятельно.
Острый постстрептококковый гломерулонефрит является одним из самых распространенных заболеваний у детей. У взрослых он встречается намного реже.
Наиболее частой причиной является β-гемолитический стрептококк группы А. Не все стрептококковые инфекции представляют опасность в плане развития гломерулонефрита. Существуют так называемые “нефритогенные” штаммы стрептококков М типа, особенно серотипов 1, 4, 12 и 49.
Первичная инфекция обычно проявляется в виде ангины, фарингита, реже отита и воспалительных поражений кожи. Имеются существенные географические различия в распространенности и тяжести постстрептококкового гломерулонефрита. Например, в Индии он является наиболее частым поражением почек, а в Англии встречается очень редко.
Клинические проявления.У большинства больных постстрептококковый гломерулонефрит начинается внезапно, остро в виде недомогания, повышения температуры и тошноты через 7-14 дней после ангины, с быстрым развитием нефритического синдрома. Появляется олигурия (резкое снижение объема мочи) и моча темнеет (цвета “мясных помоев”) в результате гематурии. При объективном исследовании обнаруживается отеки на лице, особенно периорбитальные, и слабо выраженная гипертензия. В крови определяется повышение титра антистрептолизина О и значительное уменьшение фракции С3 комплемента. Тесты на ЦИК обычно положительные. Повышение содержания в крови азотистых шлаков (мочевой кислоты и креатинина) говорит о нарушении функции почек. В анализах мочи определяется гематурия, увеличивается количество лейкоцитов, появляются цилиндры, а также присутствует различной степени выраженности протеинурия. При исследовании глотки и кожи на микрофлору обычно стрептококк не обнаруживается, т.к. к этому времени инфекция обычно разрешается.
Патологическая анатомия.Макроскопически почки слегка увеличены из-за отека. Капсула снимается легко, обнажая гладкую ровную поверхность. В тяжелых случаях на поверхности могут быть многочисленные петехии (красный крап).
При микроскопическом исследовании определяется диффузный гломерулонефрит. В начальной стадии клубочки увеличены, в них увеличено количество клеток (рис. 4). Увеличение количества клеток возникает в результате пролиферации мезангиальных, эндотелиальных и эпителиальных клеток наружного листка капсулы клубочка, а также различной степени выраженности инфильтрации полиморфноядерными лейкоцитами. Выраженный отек и набухание эндотелия приводит к сужению просвета капилляров.
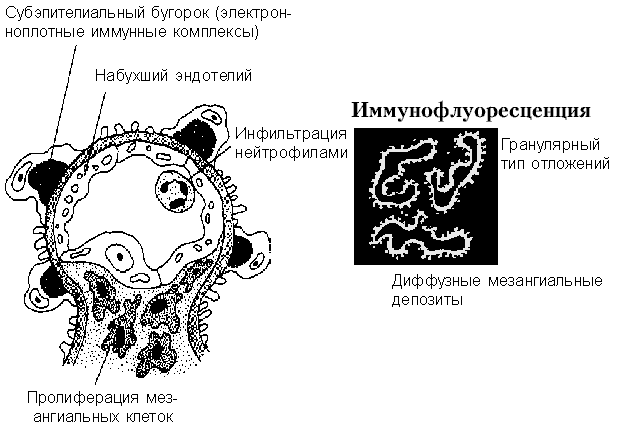
Рис. 4. Постстрептококковый гломерулонефрит.
Постстрептококковый гломерулонефрит характеризуется отложением электронноплотных иммунных комплексов под эпителием и в мезангиуме. Активация комплемента приводит к пролиферации клеток и воспалению.
При световой микроскопии могут обнаруживаться иммунные комплексы в виде характерных “глыбок”, особенно при трихромных окрасках. При электронной микроскопии они представляют собой большие электронно-плотные отложения в виде купола на эпителиальной стороне базальной мембраны (субэпителиальные «горбы») (рис. 4). Также часто определяются отложения иммунных комплексов в мезангиуме, в субэндотелиальных и внутримембранных регионах. При иммунофлюоресценции определяются гранулярные отложения IgG и С3 вдоль базальной мембраны клубочка и в мезангиуме.
Прогноз.Благодаря применению противовоспалительной и иммуносупрессивной терапии 95% пациентов клинически выздоравливают в течение 6 недель. Нормальная функция почек восстанавливается в течение года. Иногда может сохраняться увеличение числа клеток в мезангиуме в течение многих месяцев, и даже лет. Нарушения в осадке мочи могут существовать в течение нескольких лет. У небольшого числа больных отмечается прогрессия с быстрым развитием почечной недостаточности в течение 1-2 лет. У этих больных обнаруживается наличие множественных полулуний (подострый гломерулонефрит – см. ниже).
Прогноз в отдаленные сроки остается пока дискуссионным вопросом. По результатам одних исследований у детей прогноз хороший. Более плохой прогноз определяется у взрослых, у которых ХПН развивается в 30-50% случаев. Однако, следует оговорить, что, возможно, это случаи острого начала хронического гломерулонефрита.
Быстропрогрессирующий (подострый) гломерулонефрит – это редкое заболевание, которое отражает тяжелое поражение клубочков. Подострый гломерулонефритхарактеризуется:
- наличием более чем в 70% клубочков эпителиальных полулуний.Полулуния, заполняющие капсулу Боумена, состоят из эпителиальных клеток и макрофагов, пролиферирующих в ответ на выпот фибрина из поврежденных клубочков. Полулуния представляют собой необратимое повреждение клубочка, приводящее к его склерозированию. В полулуниях обязательно находят фибрин, который, как предполагается, и является причиной их образования.
- быстрой прогрессией, приводящей к почечной недостаточности в течение нескольких месяцев. Быстро развивается нефросклероз и гипертензия.
Быстропрогрессирующий гломерулонефрит обычно является конечной стадией многих заболеваний почек, которые приводят к тяжелому повреждению клубочкового аппарата почек (табл. 2). Наиболее часто он развивается после стрептококкового гломерулонефрита и при синдроме Гудпасчера. По патогенезу он одновременно является и иммунокомплексным, и антительным.
Таблица 2
Причины развития быстропрогрессирующего гломерулонефрита
| Постинфекционный Постстрептококковый гломерулонефрит Нестрептококковый гломерулонефрит Инфекционный эндокардит Полиорганные заболевания Синдром Гудпасчера Системная красная волчанка Пурпура Шенляйн-Геноха Болезнь Берже (IgA-нефропатия) Узелковый периартериит Гранулематоз Вегенера Мембранопролиферативный гломерулонефрит Лекарства:пеницилламин Идиопатический Тип I: с анти-БМК антителами (20%) Тип II: с иммунными комплексами (30%) Тип III: иммунонеактивный (50%) |
Существует также группа больных с идиопатическим развитием подострого гломерулонефрита. В этой группе приблизительно у 20% больных в сыворотке были обнаружены анти-БМК антитела и линейный тип отложений при иммунофлюоресценции (тип I), у 30% имели место признаки иммунокомплексного поражения (тип II). У остальных 50% больных при иммунофлюоресценции не было найдено выраженных изменений (иммунонеактивный, или тип III).
Патологическая анатомия.Макроскопически почки резко увеличены (массой до 300-500 г, в норме 120-150 г), дряблые, корковый слой утолщен, набухший, бледный, белого цвета (“большая белая почка”), либо желто-серый, тусклый, с красным крапом и хорошо отграничен от темно-красного мозгового вещества почки (“большая пестрая почка”), либо красный и сливается с полнокровными пирамидами (“большая красная почка”).
Для постановки диагноза необходимо наличие не менее 70% клубочков с полулуниями, т.к. полулуния в небольшом количестве могут обнаруживаться при различных гломерулопатиях. Выражен тубуло-интерстициальный компонент (дистрофические изменения эпителия канальцев, воспалительные инфильтраты в строме).
Лечение обычно малоэффективное и прогноз очень плохой без диализа или трансплантации. Имеются сообщения о развитии подострого гломерулонефрита в трансплантированной почке.
Синдром Гудпасчера встречается редко. Наиболее часто он развивается у подростков, у мужчин несколько чаще, чем у женщин. У 80% больных определяется HLA-DR2 антиген. В сыворотке определяются анти-БМК антитела, направленные против гликопротеиновых антигенов неколлагеновой части коллагена IV типа. Эти антитела обладают способностью реагировать как с базальной мембраной клубочков почек, так и с базальной мембраной альвеол легких.
Патологическая анатомия.Первоначально при световой микроскопии обнаруживается фокальный (очаговый) пролиферативный гломерулонефрит. Затем развивается диффузный гломерулонефрит с формированием эпителиальных полулуний. На поздних стадиях определяется выраженный склероз.
При иммунофлюоресценции определяется накопление IgG и С3 с характерным линейным типом расположения вдоль базальной мембраны. Для постановки диагноза важно обнаружение С3, т.к. линейное накопление IgG вдоль мембраны может наблюдаться и при некоторых неспецифических поражениях, например, при сахарном диабете. Такой же тип накопления IgG и С3 определяется и в альвеолах легких. При электронной микроскопии обнаруживается диффузное и неравномерное утолщение базальной мембраны клубочка, однако, эти проявления являются неспецифическими. У большинства больных в легких обнаруживается обширное повреждение альвеол и внутриальвеолярные кровоизлияния с наличием в их просвете макрофагов с гранулами гемосидерина в цитоплазме.
Клинические проявления.При синдроме Гудпасчера в моче определяется гематурия и протеинурия, которые являются проявлениями быстро прогрессирующего гломерулонефрита. У больных с поражением легких наблюдаются повторные кровохарканья, кашель, при рентгенологическом исследовании – билатеральная инфильтрация легочной ткани. У некоторых больных определяются признаки поражения только почек или только легких. В результате потери крови из-за повторного кровохаркания и гематурии у больных часто развивается тяжелая железодефицитная анемия.
Лечение при синдроме Гудпасчера обычно малоэффективное и прогноз плохой. В большинстве случаев почечная недостаточность развивается в течение года после постановки диагноза.
ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТ
Хронический гломерулонефрит – это заболевание с первичным воспалением клубочков и возможным вторичным вовлечением канальцев и стромы. У большинства больных в анамнезе есть указания на хронические почечные заболевания, однако, у 20% больных даже при первом обращении может быть обнаружена терминальная стадия хронической почечной недостаточности.
Хронические гломерулонефриты делятся на:
- мезангиопролиферативный;
- мембранозный;
- мембранопролиферативный или мезангиокапиллярный.
Мезангиопролиферативный гломерулонефрит. Пролиферация мезангиальных клеток как самостоятельная патология при исследовании биопсий является неспецифической. Эта пролиферация часто носит одновременно фокальный и сегментарный характер. Патогенез во многих случаях неизвестен. При световой микроскопии определяется увеличение количества мезангиальных клеток (более трех ядер в одной дольке). При ШИК-реакции и электронной микроскопии обнаруживаются увеличение количества мезангиального матрикса и электронно-плотные отложения в нем.
Мезангиопролиферативный гломерулонефрит классифицируют на основе доминирующего иммуноглобулина, накапливающегося в клубочке. Наиболее часто в мезангиуме накапливается IgG и С3. Накопление IgA наблюдается при пурпуре Шенляйн-Геноха, системном васкулите с вовлечением почек. Известно всего лишь одно заболевание, имеющее фокальный тип поражения почек, при котором почки поражаются первично – IgA нефропатия.
IgA нефропатия (болезнь Берже)сейчас признается самой распространенной причиной хронической почечной недостаточности во всем мире. Болезнь Берже обнаруживается приблизительно у 10% больных с нефротическим синдромом. Наиболее часто она встречается у мужчин в возрасте от 10 до 30 лет. Ее признаками являются:
- поражение детей и подростков;
- эпизодическая гематурия, совпадающая по времени с респираторными инфекциями;
- легкая протеинурия, иногда нефротический синдром;
- гипертензия;
- повышение в сыворотке уровня IgA.
Этиология неизвестна, однако имеются сообщения, указывающие на географическую предрасположенность, причем наиболее часто болезнь встречается во Франции, Австралии и Сингапуре. Имеется слабая связь с HLA-DR4, но большее внимание в исследованиях направлено на обнаружение факторов, которые являются причиной повышения IgA; предположительно, ими могут быть вирусы или пищевые белки.
При световой микроскопии обнаруживается увеличение количества клеток в мезангиуме и увеличение количества мезангиального вещества. При прогрессировании заболевания развивается склероз. При иммунофлюоресцентных методах исследования обнаруживается накопление IgA в мезангиуме в виде сливающихся между собой отдельных гранул. Также часто обнаруживается С3. При электронной микроскопии определяются электронно-плотные отложения.
Клинически болезнь проявляется протеинурией, гематурией, которая обычно появляется при воспалительных заболеваниях верхних дыхательных путей.
Прогноз. При слабой фокальной мезангиальной пролиферации с накоплением IgA и С3 в мезангиуме всех клубочков прогноз хороший. С другой стороны, при развитии мезангиокапиллярного (мембранопролиферативного) типа поражения, иногда с сегментарным некрозом, прогноз значительно ухудшается, нарушение функции почек нарастает очень быстро. Хотя болезнь прогрессирует довольно медленно, отдаленный прогноз плохой. У большинства больных в течение 6 лет развивается хроническая почечная недостаточность.
Мембранозный гломерулонефрит (МГН) имеет определенную гистологию, но множество причин. Как предполагается, морфологические изменения отражают размер и скорость формирования иммунных комплексов.
Этиология.У 85% больных не удается определить причину заболевания и, в данном случае, говорят об идиопатическом мембранозном гломерулонефрите. Наиболее частыми причинами вторичного мембранозного гломерулонефритаявляются:
- инфекционные – сифилис, малярия, гепатит В, шистосомиаз, лепра;
- лекарственные – пеницилламин, золото, ртуть, героин;
- опухоли – злокачественные лимфомы, лимфома Ходжкина, бронхогенный рак легкого;
- системные заболевания соединительной ткани (системная красная волчанка, прогрессирующий системный склероз;
- другими состояниями (серповидно-клеточная анемия).
Очень важно выявлять больных, у которых причиной заболевания почек являются выше перечисленные заболевания, т.к. после устранения причины почечные проявления утихают.
Во всех клубочках обнаруживается утолщение стенок капилляров без признаков пролиферации и воспаления. При иммунофлюоресценции обнаруживаются гранулярные отложения IgG и С3 в утолщенной капиллярной стенке. При электронной микроскопии определяется отложение электронно-плотных масс под эпителиальными клетками на внешней стороне базальной мембраны.
Различают три стадии заболевания (рис. 5):
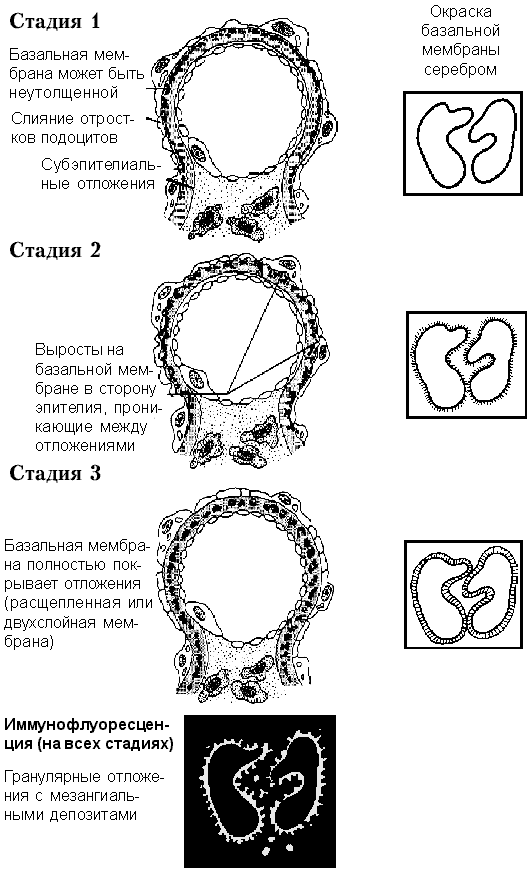
Рис. 5. Мембранозный гломерулонефрит
Стадия Iхарактеризуется субэпителиальным накоплением электронно-плотных куполообразных отложений (“горбы”). На этой стадии мембрана выглядит почти нормальной, что представляет трудности для дифференциального диагноза при световой микроскопии с гломерулонефритом с минимальными изменениями. Проникновение белков сквозь фильтрационную мембрану приводит к слиянию и исчезновению отростков подоцитов, но при мембранозном гломерулонефрите обязательно обнаруживается накопление электронно-плотных иммунных комплексов.
Стадия II характеризуется появлением остроконечных выростов на базальной мембране в сторону эпителия, проникающих между отложениями, которые заметно увеличиваются. Эти выступы можно обнаружить на световой микроскопии при окраске серебром (отложения при этом не окрашиваются).
На стадии III выросты увеличиваются и сливаются с эпителиальной стороны отложений; при окраске серебром базальная мембрана выглядит расщепленной, двухслойной, слои которой соединены выростами (это создает картину цепи, где неокрашенные зоны представляют собой отложения иммунных комплексов). На этой стадии при обычной световой микроскопии обнаруживается утолщение базальной мембраны.
При чисто мембранозном гломерулонефрите в клубочке не обнаруживается пролиферация каких-либо клеток. При прогрессировании заболевания в результате утолщения мембраны клубочек превращается в гиалиновую массу. Морфологические изменения при идиопатическом и вторичном мембранозном гломерулонефрите сходны. По мере прогрессирования заболевания стенка все более утолщается в результате накопления отложений, которые, в конце концов, подвергаются разрушению и лизису. В результате пораженный клубочек склерозируется.
Клинические проявления. МГН выявляется во всех возрастных группах, но все-таки чаще болеют взрослые (наиболее часто – в возрасте около 35 лет). Мужчины поражаются несколько чаще женщин. Клинически мембранозный гломерулонефрит может проявляться как нефротическим синдромом, так и асимптоматической протеинурией. Протеинурия является неселективной. Гематурия на ранних этапах обычно отсутствует. Циркулирующие иммунные комплексы обнаруживаются редко. Гипертензия наблюдается у половины больных. Лечение кортикостероидами в большинстве случаев не дает эффекта, почечная недостаточность в результате гломерулосклероза развивается в течение 2-20 лет. У большинства больных наблюдается медленная прогрессия с развитием хронический почечной недостаточности. По современным данным 70% больных живут более 10 лет. Прогноз лучше у женщин и еще лучше у детей. При вторичном МГН прогноз при излечении основного заболевания отличный. При МГН часто наблюдается повышение свертываемости крови, что может привести к тромбозу почечной вены.
Мембранопролиферативный (мезангиокапиллярный) гломерулонефрит (МПГН) характеризуется наличием двух признаков: утолщения стенки капилляров и пролиферации мезангиальных клеток. При нем также подчеркивается дольчатая структура клубочка.
МПГН не является диагностическим маркером для одного заболевания; это только определение конкретного типа поражения почек при воздействии различных факторов. Он был впервые описан в 1965 году, при этом были выделены два основных типа (рис. 6); через 10 лет был описан редко встречающийся третий тип, но он не имеет особых клинических проявлений.
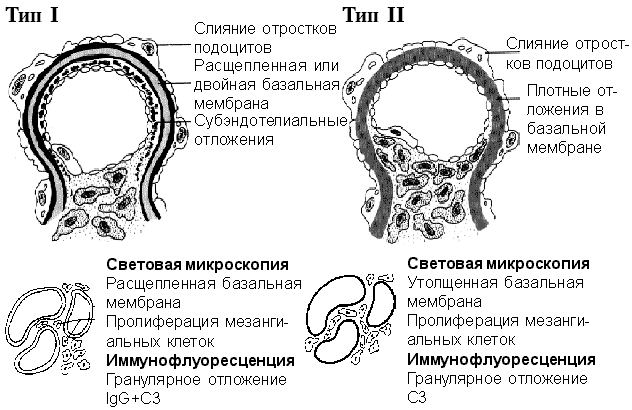
Рис.6. Мембранопролиферативный гломерулонефрит
Тип I мембранопролиферативного гломерулонефрита (с субэндотелиальными отложениям)
I тип МПГН обусловливается иммунокомплексным повреждением; он также называется мезангиокапиллярным гломерулонефритом (МКГН) с субэндотелиальными отложениями. Этот тип развивается при различных состояниях – инфекциях, опухолях, системных заболеваниях соединительной ткани, дефиците комплемента, реакциях на лекарства и генетических нарушениях. Однако у большинства больных не удается выяснить причину заболевания. Заболевание проявляется нефротическим синдромом, однако иногда развивается и гематурия. У 2/3 пациентов определяется гипокомплементемия. Хроническая почечная недостаточность развивается в течение 10 и более лет.
При световой микроскопии обнаруживается диффузное утолщение капиллярной стенки и пролиферация мезангиальных клеток. Базальная мембрана обычно расщеплена (с двойным контуром или в виде трамвайных рельсов). При иммунофлюоресценции обнаруживается отложение IgG и С3 в капиллярной стенке. При электронной микроскопии диагностическим является субэндотелиальное отложение иммунных комплексов.
Клинически I тип является болезнью детей и подростков, у которых развивается нефротический синдром или смешанный (нефротически-нефритический) синдром. В крови обычно снижается уровень С3. Скорость прогрессии варьирует, но в целом прогноз плохой.
Тип II мембранопролиферативного гломерулонефрита (“болезнь плотных отложений”).
Патогенез II типа МПГН, несмотря на то, что он еще не полностью раскрыт, связан с активацией комплемента по альтернативному пути без участия иммунных комплексов. Он часто развивается при различных инфекциях, однако отсутствие иммунных комплексов в электронноплотных отложениях исключает участие в развивающемся процессе иммунных комплексов. Поэтому иногда используется альтернативное название – болезнь плотных отложений.
При световой микроскопии обнаруживается эозинофильная, преломляющая свет, однообразно утолщенная базальная мембрана. Пролиферация мезангиальных клеток менее выражена, чем при I типе. При иммунофлюоресцентном исследовании обнаруживается отложение С3 в сосудистой стенке и мезангиуме. Иммуноглобулины не определяются.
Чаще поражаются дети и подростки. Клинические проявления идентичны таковым при I типе. Уровень С3 в сыворотке снижен, однако уровни С1q, С2 и С4 в пределах нормы, что является подтверждением того, что комплемент активируется по альтернативному пути. Практически у всех больных в крови обнаруживается С3 нефритогенный фактор. Механизм связи его с повреждением клубочков неизвестен. Прогноз плохой.
Патологическая анатомия конечной стадии хронического гломерулонефрита
Макроскопически почки значительно уменьшены в размерах, кора истончена и имеет неровную, зернистую поверхность (“вторично-сморщенная почка”). На разрезе кора неравномерно истончена, граница между корой и мозговым веществом нечеткая, сосуды почки хорошо выражены из-за утолщения их стенок.
Микроскопически в истонченной коре определяется значительное уменьшение количества нефронов, диффузный склероз клубочков, многие из которых превращаются в гиалинизированные шары. Лежащие между ними канальцы атрофируются, оставшиеся канальцы расширяются и заполняются розовым белковым материалом (“тироидизация”). Часто развивается выраженный интерстициальный фиброз.
При иммунофлюоресценции и электронной микроскопии изменения могут быть различными. В некоторых склерозированных клубочках обнаруживаются отложения электронно-плотных комплексов IgA, IgG и С3. Нахождение этих отложений важно для диагностики хронического гломерулонефрита, т.к. при хроническом пиелонефрите и гипертензионном нефросклерозе, которые макро- и микроскопически могут быть похожими, таких отложений никогда не бывает.
Клинически у больных с хроническим гломерулонефритом часто наблюдается гипертензия, микрогематурия, протеинурия и иногда нефротический синдром.
Осложнением гломерулонефрита при его остром и подостром течении может быть олиго- или анурия. Для хронического течения гломерулонефрита характерна хроническая почечная недостаточность с проявлениями азотемической уремии. Возможны также сердечно-сосудистая недостаточность, кровоизлияние в мозг, которые становятся причиной смерти.
Фокальный гломерулосклероз
Фокальный гломерулосклероз является важной патологией, так как он является причиной нефротического синдрома у 10% детей и 15% взрослых. Причина неизвестна. Патогенез неизвестен; некоторые авторы считают его осложнением заболевания с минимальными изменениями. У некоторых больных фокальный гломерулосклероз связан с внутривенным введением героина, несколько случаев заболевания было описано у ВИЧ-инфицированных больных, у которых вирус обнаруживали в эпителиальных клетках клубочков и канальцев.
Структурные изменения.Фокальный гломерулосклероз характеризуется присутствием фокальных сегментарных склеротических зон (розовый гиалиновый материал) в периферической части клубочка. В склеротических зонах часто обнаруживаются капельки жира. Первоначально поражаются клубочки в юкстамедуллярной зоне (глубоко в коре), поэтому при поверхностной биопсии почки они не попадают в срез, в результате чего данным больным ошибочно ставиться диагноз гломерулонефрита с минимальными изменениями (предполагается, что из-за данной ошибки при биопсии большинство случаев “стероидо-резистентного” гломерулонефрита с минимальными изменениями представляют собой именно фокальный гломерулосклероз). При иммунофлюоресцентных методах исследования в пораженных клубочках находят гранулярные отложения IgM, С3, иногда IgA и фибриногена. При электронной микроскопии определяется увеличение количества мезангиального матрикса и спадение капилляров клубочка в зонах гломерулосклероза. Отростки эпителиальных клеток капсулы Боумена сливаются между собой и исчезают. В некоторых местах эпителиальный покров исчезает. Предполагается, что ведущую роль в патогенезе играет повреждение эндотелиальных клеток.
Клинические проявления.При фокальном гломерулосклерозе проявления могут варьировать от асимптоматической протеинурии до нефротического синдрома. Протеинурия является неселективной. Прогноз плохой, болезнь медленно прогрессирует с развитием хронической почечной недостаточности в течение 10 лет. Лечение кортикостероидами неэффективно. У некоторых больных подобное заболевание развивается в пересаженной почке.
ВТОРИЧНЫЕ ПРИОБРЕТЕННЫЕ ГЛОМЕРУЛОПАТИИ
Гломерулопатии являются проявлением многих заболеваний соединительной ткани и васкулитов. Основные проявления этих заболеваний рассмотрены в отдельной лекции, а здесь суммированы почечные проявления этих заболеваний.
Вторичные гломерулонефриты могут быть обусловлены:
- иммунокомплексным повреждением;
- метаболическими нарушениями;
- поражением сосудов.
Иммунокомплексное повреждение почек
Иммунокомплексное повреждение может наблюдаться при следующих заболеваниях:
- системной красной волчанке;
- пурпуре Шенляйн-Геноха.
Системная красная волчанка (СКВ)
Почки при СКВ поражаются в 70% случаев. Волчаночный нефрит является наиболее частой причиной смерти при СКВ. Клинически он проявляется протеинурией, микрогематурией, нефротическим синдромом, острым нефритическим синдромом и почечной недостаточностью. В активную фазу заболевания уровень комплемента в сыворотке снижен.
При световой микроскопии могут обнаруживаться различные изменения (табл. 3). Наиболее выраженным изменением при световой микроскопии является фокальная или диффузная пролиферация эндотелиальных клеток капилляров клубочков. Часто наблюдается пролиферация мезангиальных клеток, но она не представляет особой опасности. В результате фокального или диффузного утолщения базальной мембраны возникает характерная картина при СКВ – образование “проволочных петель”. Иногда в зонах клубочковых изменений могут определяться специфические для СКВ базофильные (гематоксилиновые) тельца. При иммунофлюоресценции определяются гранулярные отложения IgG и С3 в базальной мембране клубочков и мезангиуме. При электронной микроскопии большие глыбки иммунных комплексов определяются в мезангиуме, под эндотелием и под эпителием. При наличии “проволочных петель” в клубочках определяются большие субэндотелиальные отложения иммунных комплексов, что позволяет отдифференцировать эту форму от мембранозного гломерулонефрита, при котором иммунные комплексы откладываются субэпителиально.
Таблица 3
Категории поражения почек при СКВ по определению ВОЗ
| Kласс | Патологические изменения | % | Kлинические проявления |
| I | Без изменений | Легкая степень поражения с микрогематурией и протеинурией; медленная прогрессия | |
| II | Мезангиальный гломерулонефрит | ||
| III | Фокальный пролиферативный гломерулонефрит | ||
| IV | Диффузный пролиферативный гломерулонефрит | Тяжелое поражение с быстрой прогрессией в ХПН | |
| V | Диффузный мембранозный гломерулонефрит | Нефротический синдром; медленная прогрессия в ХПН |
Клинические проявления и прогноз зависят от гистологического класса заболевания (табл. 3). Со временем у большинства больных с СКВ развивается хроническая почечная недостаточность.
Пурпура Шенляйн-Геноха
Пурпура Шенляйн-Геноха – это системный васкулит, поражающий кожу, суставы, кишечник и почки, развивается чаще всего он у детей. Кожная сыпь чаще всего располагается на разгибательных поверхностях конечностей и ягодицах. Также наблюдаются боли в суставах и кишечнике, иногда с кишечными кровотечениями.
Почки поражаются довольно часто, что проявляется гематурией, протеинурией, острой почечной недостаточностью и нефротическим синдромом. При световой микроскопии обнаруживается увеличение количества клеток в мезангиуме и формирование эпителиальных полулуний. При иммунофлюоресцентных методах исследования обнаруживается накопление IgA в мезангиуме. При электронной микроскопии определяются увеличение количества клеток в мезангиуме и электронно-плотные отложения.
Пурпура Шенляйн-Геноха является прогрессирующим заболеванием, у 20% больных развивается хроническая почечная недостаточность.
Метаболические нарушения
Метаболические нарушение, приводящие к поражению почек наблюдаются при:
- сахарном диабете;
- почечном амилоидозе;
Диабетическая нефропатия
При сахарном диабете происходит повреждение как крупных, так и мелких сосудов во всем организме. В результате вовлечения в процесс сосудов микроциркуляторного русла поражаются сетчатка глаза, нервы, кожа и особенно почки, что приводит к развитию гломерулопатии, гиалинозу артериол и поражению канальцевого аппарата. Комбинация этих поражений может быть различной, но все они объединяются в понятиедиабетической нефропатии.
По мере прогрессии основного заболевания усиливается протеинурия, что может привести к нефротическому синдрому и почечной недостаточности. Приблизительно 10% больных сахарным диабетом умирают от почечной недостаточности. Однако, если диабет развивается в детском возрасте (обычно инсулин-зависимый тип), то смерть в результате почечной недостаточности наблюдается у 50% больных.
Патогенез. Все изменения развиваются в базальной мембране, проницаемость которой резко увеличивается. Увеличение проницаемости может происходит в результате:
- избытка коллагена IV типа в базальной мембране;
- дефицита протеогликанов, таких как гепарансульфата, которые обеспечивают полианионную природу мембраны;
- неферментного гликозилирования белков; это происходит в результате гипергликемии, что может нарушать полианионную структуру базальной мембраны и также нарушать физико-химические характеристики циркулирующих белков;
- гиперфильтрации в результате увеличенного почечного кровотока, обнаруживаемого у диабетиков.
Макроскопически почки обычно мало изменены, однако в тяжелых случаях они могут быть сморщенными и иметь мелкобугристую поверхность.
Гистологически могут обнаруживаться три типа изменений, которые отражают степень тяжести поражения:
- утолщение стенки капилляров на начальных этапах;
- увеличение объема мезангиального матрикса, что приводит к сдавлению сосудов клубочка и развитию диффузного гломерулосклероза;
- для диабета очень характерно узловое увеличение объема мезангиума среди долек клубочка и обозначается как узелковый гломерулосклероз или изменения Киммельстила-Вильсона.
Поражение клубочков сочетается с гиалинозом сосудом, поражающем как приносящие, так и выносящие артериолы. При электронной микроскопии при фокальном узловом типе поражения обнаруживается увеличение количества мезангиального матрикса. Депозиты отсутствуют, поэтому при иммунофлюоресценции никаких изменений не находят.
У больных диабетом часто развивается острый пиелонефрит. У таких больных часто встречается папиллярный некроз. Папиллярный некроз (инфаркт сосочков) обусловлен ишемией. Обтурационная ишемия связана с утолщением стенок тонких прямых сосудов в результате их диабетического повреждения в сочетании с проявлениями воспаления. Некротизированные сосочки могут отрываться и выходить с мочой или вызывать обструкцию мочевыводящих путей.
Заболевание быстро прогрессирует, приводя к развитию хронической почечной недостаточности.
Амилоидоз почек
Почки поражаются в 80-90% случаев вторичного амилоидоза и в приблизительно 30% при первичном амилоидозе. У таких больных обнаруживается выраженная протеинурия или нефротический синдром. Почечные проявления у 50% больных являются первым проявлением заболевания.
В почках амилоид откладывается в стенках сосудов, в капиллярных петлях, что сопровождается утолщением базальной мембраны, в мезангиуме клубочков, в базальных мембранах канальцев и в строме. При электронной микроскопии выявляется специфический фибриллярный белок амилоида (АА-амилоид). Почки становятся плотными, большими и “сальными”. По мере нарастания процесса клубочки и пирамиды полностью замещаются амилоидом, разрастается соединительная ткань и развивается амилоидное сморщивание почек.
Патологическая анатомия. В течении амилоидоза почек различают следующие стадии:
- латентную;
- протеинурическую;
- нефротическую;
- азотемическую (уремическую).
В разные стадии изменения почек различны и отражают динамику процесса.
В латентной стадии внешне почки изменены мало, хотя в пирамидах (сосочках) обнаруживаются склероз и отложение амилоида по ходу прямых сосудов и собирательных трубок. Изменения клубочков состоят в утолщении и двухконтурности мембран их капилляров, просветы которых аневризматически расширены. В интермедиарной зоне и пирамидах строма пропитана белками плазмы.
В протеинурической стадии амилоид появляется не только в пирамидах, но и в клубочках в виде небольших отложений в мезангиуме и отдельных капиллярных петлях, а также в артериолах. Склероз и амилоидоз пирамид и пограничного слоя резко выражены и ведут к атрофии многих глубоко расположенных нефронов, редукции путей юкстамедуллярного кровотока и лимфотока в мозговом веществе почек. Эпителий канальцев главных отделов в состоянии гиалиново-капельной или гидропической дистрофии; в просвете канальцев обнаруживаются цилиндры. Почки увеличены, плотны, поверхность их бледно-серая или желто-серая. На разрезе корковый слой широкий, матовый, мозговое вещество серо-розовое, “сального” вида, нередко цианотичное (большая сальная почка).
В нефротической стадии количество амилоида в почках увеличивается. Он обнаруживается во многих капиллярных петлях большинства клубочков, в артериолах и артериях, по ходу собственной мембраны канальцев, однако выраженный склероз коркового вещества отсутствует. Канальцы расширены, заполнены цилиндрами. В эпителии канальцев в строме много липидов (холестерина). Почки имеют вид, типичный для так называемого амилоидно-липоидного нефроза. Они становятся большими, плотными, восковидными – большая белая амилоидная почка.
В азотемической (уремической) стадии в связи с нарастающим амилоидозом и склерозом наблюдаются гибель большинства нефронов, их атрофия, замещение соединительной тканью. Почки обычных размеров или несколько уменьшены. Они очень плотные, со множеством рубцовых западений на поверхности (амилоидно-сморщенные почки) В этой стадии нередко развивается гипертрофия сердца, особенно левого желудочка, что связано с развитием нефрогенной артериальной гипертензии.
Клинически, отложение амилоида проявляется повышением сосудистой проницаемости гломерулярных капилляров, что приводит к развитию нефротического синдрома.
Амилоидоз довольно быстро прогрессирует. Хроническая почечная недостаточность является основной причиной смерти больных амилоидозом.
Сосудистое повреждение
Повреждение клубочков почек наблюдается при следующих сосудистых заболеваниях:
- узелковом периартериите;
- гранулематозе Вегенера;
- гемолитико-уремическом синдроме;
- идиопатической тромбоцитопенической пурпуре;
- синдроме диссеминированного внутрисосудистого свертывания (ДВС-синдроме).
Характер поражения при системных васкулитах один и тот же –сегментарный некроз, иногда с формированием полулуний. У таких больных часто обнаруживаются аутоантитела против цитоплазматических антигенов нейтрофилов (ANCA), которые могут быть двух классов: цитоплазматические (С-) ANCA, которые реагируют с протеиназой 3, и перинуклеарные (Р–) ANCA, которые реагируют с миелопероксидазой. У большинства больных с гранулематозом Вегенера обнаруживаются С-ANCA, а у больных с узелковым периартериитом – Р-ANCA, однако в последнем случае они являются менее специфическими. При тромботических микроангиопатиях в капиллярах клубочков обнаруживаются фибрин или тромбоциты, или и то, и другое.
Узелковый периартериит.Поражение почек встречается у 80% больных с узелковым периартериитом. 30% больных умирают в результате ХПН.
Макроскопически почки уменьшены в объеме, на их поверхности имеются признаки инфарктов и множественных кровоизлияний. При световой микроскопии в стенках сегментарных и дугообразных артерий почек определяются фибриноидный некроз, воспаление, тромбоз, образование аневризм и их разрыв. При хроническом течении в сосудах наблюдается фиброз, который является неспецифичным для заболевания.
Микроскопически в клубочках обнаруживаются участки фибриноидного некроза и образование эпителиальных полулуний. В зонах фибриноидного некроза при иммунофлюоресценции находят фибрин и иммуноглобулины (в основном IgG). Т.к. у многих больных узелковым периартериитом обнаруживается в сыворотке поверхностный антиген вируса гепатита В, то предполагается, что в развитии поражений почек у некоторых больных принимают участие иммунные комплексы, образующиеся при взаимодействии антител с этим антигеном.
Клинически поражение почек проявляется гематурией, протеинурией и гипертензией. При отсутствии лечения больные умирают в сроки от месяца до нескольких месяцев или лет, но при проведении иммуносупрессивной терапии прогноз значительно улучшается. Почечная недостаточность развивается обычно довольно быстро.
Гранулематоз Вегенера может встречаться в любом возрасте, однако наиболее часто – в 40-60 лет, при этом чаще у мужчин. Поражение почек является одной из частей классической триады признаков гранулематоза Вегенера – двумя другими является поражение верхних дыхательных путей и легких. Клинические проявления варьируют от микроскопической гематурии до быстро прогрессирующей почечной недостаточности. Антинейтрофильные цитоплазматические антитела обнаруживаются у 95% больных. Поражение почек развивается у 90% больных и проявляется протеинурией и гематурией, при этом наблюдается довольно быстрое прогрессирование в почечную недостаточность.
При световой микроскопии определяется некротизирующий гранулематозный артериит, поражающий артерии малого и среднего калибра. В клубочках обнаруживается фокальный сегментарный пролиферативный гломерулонефрит. Часто также обнаруживается фибриноидный некроз, тромбоз капилляров и образование эпителиальных полулуний. При иммунофлюоресценции определяется накопление IgA, С3 и фибриногена в стенке капилляров клубочка.
При лечении циклофосфамидом удается вызвать ремиссию у большинства больных, при этом при раннем лечении возможно полное восстановление функции почек.
Гемолитико-уремический синдром (ГУС) – это сложное состояние, которое характеризуется:
- острой нефропатией;
- гемолизом;
- тромбоцитопенией.
Волокна фибрина накапливаются в мелких сосудах, в том числе и капиллярах клубочков. В образующейся сети, через которую продолжает протекать кровь, деформируются эритроциты и тромбоциты, что приводит к их деструкции. Этот процесс назван микроангиопатическим гемолизом. Выделяют три типа ГУС: детский, взрослый и вторичный.
Детский тип ГУС. При детском типе ГУС прогноз намного лучше, чем у взрослых. Часто предшествует продромальный период, который характеризуется
| <== предыдущая лекция | | | следующая лекция ==> |
| V. Пример проектирования БД | | | ИССЛЕДОВАНИЯ "ФАКТОРА ВРЕМЕНИ"ПРИ ПРОИЗВОДСТВЕ ЖЕЛЕЗОБЕТОННЫХ ИЗДЕЛИЙ |
Дата добавления: 2015-10-13; просмотров: 2734;
