Острые нарушения мезентериального кровообращения
Ишемическая болезнь желудочно-кишечного тракта клинически проявляется в виде трех состояний: 1) синдрома «брюшной жабы»; 2) инфаркта кишечника; 3) ишемическая энтероколита ((Friedman, Sloan, 1972).
Возникновение синдрома «брюшной жабы» связано с нарушением кровотока по чревному стволу и верхнебрыжеечной артерии. Она может быть связана с аномалией развития чревного ствола и высоким его отхождением от аорты, иногда в грудной полости, сдавлением гипертрофированной ножкой диафрагмы, инфильтратом в результате хронического воспалительного процесса или опухолью, облитерацией сосуда вследствие неспецифического артериита (А. В. Покровский, 1979). «Брюшная жаба» редко приводит к возникновению инфаркта кишечника. Основные клинические проявления «брюшной жабы» — тетрада симптомов: 1) боль на высоте пищеварения, т. е. 20—30 минут спустя после приема пищи; 2) упорные изнурительные поносы; 3) прогрессивное похудание; 4) систолический шум в эпигастральной области.
Инфаркт кишечника относится к числу наиболее тяжелых экстренных заболеваний брюшной полости, что определяется как тяжестью патологического процесса в кишечнике, так и тяжестью основного страдания, приведшего к абдоминальной катастрофе. Наиболее частыми причинами инфаркта кишечника являются: атеросклероз, ревмокардит и пороки сердца, тромбофлебит воротной вены, гипертоническая болезнь, инфаркт миокарда, опухоли брюшной полости (В. С. Савельев и соавт., 1979). Опасность эмболии увеличивается с возрастом, особенно при нарастании явлений легочной и сердечной недостаточности. Другой важной причиной эмболии брыжеечных сосудов являются операции на крупных сосудах, легких и сердце, а также обширные и продолжительные хирургические вмешательства по поводу опухолевого процесса.
Механизм отторжения эмбола от источника его образования остается не совсем ясным. Предполагается, что причиной мобилизации эмбола являются лекарственная кардиальная терапия и следующее за ней усиление сердечной деятельности, мерцательная аритмия, применение антикоагулянтов, дифибрилляция, перепады атмосферного давления и др. После отрыва тромба от места возникновения его дальнейшая миграция может произойти в любую магистральную артерию.
Однако причиной нарушения мезентериального кровообращения, кроме эмболии и местно развившегося тромботического процесса, может быть и фактор гипоперфузии брыжеечных сосудов. Причиной гипоперфузии является нарушение центральной гемодинамики (травматический, кардиогенный и геморрагический шок) и стойкий сосудистый спазм. Нарушение кровообращения в брыжеечных сосудах, приведшие к инфаркту, относится к разделу неокклюзионных инфарктов. На операции в подобных случаях при ревизии сосуды сохраняют проходимость. Таким образом, наиболее частой причиной нарушения мезентериального кровотока является артериальная эмболия — 44,2, затем тромбоз артерии— 32,9, тромбоз вен — 10,1 и неокклюзионные инфаркты — 12,8% (В. С. Савельев, И. В. Спиридонов, 1979).
Локализация тромбоэмболии. Для более быстрого определения тромба весь ствол верхнебрыжеечной артерии делят на три части: 1) начальную (parssuprapancreatica)—0,2—0,5 см; 2) parsretropancreatica, расположенный позади поджелудочной железы, длиной 2,5— 3 см, от которого отходит a.hepaticapropria; a.pancreatoduodeninf; 3) parsinfrapancreatiсa, длиной 12— 18 см — от нижнего края поджелудочной железы до деле-ния на подвздошные артерии (Ю. Е. Выренков, М. П. Беляев, 1979). Третий сегмент артерии эти авторы делят на два отрезка: верхний — от нижнего края поджелудочной железы до уровня отхождения подвздошно-ободочной и нижний — от подвздошно-ободочной артерии до истинного окончания основного ствола верхней брыжеечной артерии. Тромбы и эмболы в основном стволе верхней брыжеечной артерии располагаются выше отхождения средней ободочной артерий — 3,57, на уровне этой артерии — в 32,85, на уровне подвздошно-ободочной артерии — в 58,57 и ниже этой артерии — только в 5% (рис. 13). Следовательно, в 91,42%
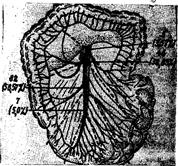
Рис. 13. Схема локализации тромбов и эмболов вверхней брыжеечной артерии (Ю. Е. Выренков с соавтС, 1980).
Случаев окклюзия основного ствола верхней брыжеечной артерии наступает на уровне средней ободочной и подвздошно-ободочной артерии (Ю. Е. Выренков, М. П. Беляев, 1979). Это объясняется резким уменьшением диаметра сосуда после отхождения подвздошно-ободочной артерии и наиболее выраженным атеросклеротическим процессом в этой зоне.
Основными причинами местного тромбообразования являются три фактора: 1.) повреждение эндотелия сосудистой стенки; 2) замедление скорости кровотока; 3) изменение химического состава крови (триада Вирхова).
Поражение эндотелия сосудистой стенки является следствием прямого воздействия некоторых физических (случайная или хирургическая травма, механическое сдавление, наличие катетера и др.), химических (внутрисосудистое введение лекарственных веществ) и биологических факторов (инфекционные аллергены, продукты тканевого расщепления, протеинового рассасывания). Эндотелиальное поражение может наступить в результате острой системной гипоксии при шоке различного характера, так как питание сосудистой интимы осуществляется путем пропитывания. Поражение эндотелия может быть представлено изъязвлением на почве атероматозной бляшки, узелкового периартериита, красной волчанки и т. д.
Снижение скорости кровотока приводит к нарушению структуры кровотока. Известно, что кровоток имеет слоистое строение: а) центральная колонка состоит из лейкоцитов; б) снаружи располагаются эритроциты; в) на периферии находятся красные кровяные пластинки; г) ближе всего к эндотелию располагается плазматический слой.
Снижение скорости кровотока приводит к нарушению слоистого тока крови, появлению завихрений, что создает для тромбоцитов возможность прямого контакта с эндотелием сосудистых стенок. В условиях измененного состояния эндотелий утрачивает способность отталкивать тромбоциты, что ведет к осаждению на поражённом участке сначала тромбоцитов, которые затем покрываются фибринозным слоем. Нормальный кровоток смывает с поверхности этих агломератов тромбин и предупреждает оседание новых фибринозных слоев. При наличии же застоя появляется чрезмерное накопление факторов коагуляции, что стимулирует образование тромба.
Изменения в крови при тромбоэмболиях представлены тремя факторами: а) физико-химическим изменением вплазме (повышенная вязкость, ацидоз, увеличение глобулинов, гиперлипемия); б) качественными и количественными изменениями некоторых форменных элементов крови (повышенная адгезия тромбоцитов, внутрисосудистое склеивание эритроцитов и т. д.); в) изменениями коагуляционной и фибринолитической систем крови.
Динамика брыжеечной окклюзии. Острая артериальная окклюзия верхней брыжеечной артерии протекает в три стадии (В. С. Волкоедов, О. М. Смирнова, 1977):
1. Стадия ишемии (первые 6—12 часов) характеризуется обратимостью изменений в стенке кишки при восстановлении брыжеечного кровообращения. Кишечник выглядит бледным, стенка его утолщена, на слизистой имеются кровоизлияния, местами изъязвления. При венозном тромбозе наблюдается геморрагическое пропитывание стенки кишки.
2. Стадия инфаркта (от 6—12 до 24 часов) характеризуется развитием деструктивных, необратимых изменений в стенке кишки даже после восстановления брыжеечного кровотока. Стенка кишки синюшная, отечная, с кровоизлияниями, распространяющимися до серозной оболочки. В просвете кишечника геморрагическая жидкость.
3. Стадия перитонита (спустя 24 часа) характеризуется некрозом всех слоев кишки, развитием воспалительного процесса в брюшине, наличием геморрагической жидкости не только в просвете кишки, но и в брюшной полости.
Клинико-диагностическая программа
1. Сбор анамнеза, осмотр и выявление эмбологенного заболевания.
2. Стадия ишемии клинически проявляется интенсивными болями, иногда схваткообразного характера, которые часто локализуются в эпигастральной области. Другим постоянным симптомом является тошнота и рвота, сравнительно редко с примесью крови. Важным диагностическим симптомом является возникновение после болей одно-двукратного жидкого стула—симптом «ишемического опорожнения кишечника» (В. С. Савельев, И. В. Спиридонов): Иногда у больного в этой стадии появляется длительный понос с примесью крови. Болезненность при пальпации живота отсутствует. Пульс до 100 уд/мин, АД повышено (симптом Н. И. Блинова, 1950).
3. В стадию инфаркта интенсивность болей ослабевает, но они становятся постоянными и локализуются над областью пораженной кишки. Рвота становится постоянной, рвотные массы приобретают гнилостный запах. После опорожнения кишечника появляется задержка стула и газов. В испражнениях появляется примесь крови в виде «малинового желе». Болезненность при пальпации живота.
:4. В стадии перитонита постоянные боли приобретают разлитой характер, наблюдается увеличение живота при сохранении частой дефекации. В испражнениях, как правило, примесь крови. Болезненность брюшной стенки комбинируется с другими признаками перитонита. Пульс 120—140 ударов/мин, артериальное давление снижено. Экстренная лапароскопия при подозрении на острую ишемическую болезнь кишечника с дифференциально-диагностической целью и для исключения другой патологии (острый панкреатит, кишечная непроходимость, почечная недостаточность и др.)
6. Наибольшую диагностическую информацию на ранних сроках дает ангиографическое обследование мезентериальных сосудов (мезентерикография, аортография). В зависимости от вида обнаруженной патологии после ангиографии непосредственно в верхнебрыжеечную артерию или аорту вводят медикаментозные вещества: спазмолитики, гепарин, реополиглюкин (В. С. Савельев, И. В. Спиридонов, 1979);
7. Лабораторная диагностика включает общий анализ крови (при этом обращает внимание ранний гиперлейкоцитоз) и мочи, диастазу мочи, гематокрит и специальные исследования свертывающей и антисвертывающей систем крови:
а) общие коагулирующие свойства крови, определяемые на основании времени свертывания крови по Ли-Уайту (норма 8—10 мин), времени кровотечения по Дуке (норма 2—3 мин), количества тромбоцитов (норма 50—60 тромбоцитов на каждые 1000 эритроцитов) и тромботеста;
б) нарушения в первой фазе свертывания крови оцениваются по времени рекальцификации и толерантности плазмы к гепарину. Время рекальцификации в норме равно ПО—180 сек, и его увеличение свидетельствует о склонности к кровотечениям, а укорочение — об изменении коагуляции в сторону тромбообразования. Толерантность плазмы к гепарину составляет в норме 7-11 мин, увеличение времени указывает на склонность к тромбообразованию, а уменьшение — на кровоточивость;
в) нарушения во второй фазе могут выявляться на основании исследования протромбинового индекса, тромбинового времени и свободного гепарина. Средняя величина протромбиновогй индекса равна 85%. Этот показатель может быть использован для контроля за эффективностью антикоагулянтной терапии, когда его целесообразно довести до 30—40%. Тромбиновое время в норме равно 17—24 сек и его увел-ичение свидетельствует о гипокоагуляции;
г) для характеристики нарушений в третьей фазе свертывания крови используются показатели фибриногена и фибринолитической активности. В норме содержание фибриногена по методу Куллена составляет 325 мг%, а фибринолитическая активность по методу Бидвелла равна 20%.
8. Электрокардиограмма, обзорный снимок брюшной полости.
Лечение.У большинства больных единственной мерой спасения жизни является ранняя операция, осуществляемая после короткой по времени (не более 1—2 часов), но активной подготовки. Она направлена на экстренную коррекцию сердечно-сосудистых нарушений, ацидоза и шока,
Важнейшие этапы операции
Общая операционная программа.
Лапаротомия.
1. Ревизия кишечника и анализ полученных данных для установления стадии нарушения мезентериального кровообращения.
2. Определение пульсации крупных артериальных стволов брюшной полости и вида инфаркта. Обследование чревного ствола, ствола воротной вены и брыжеечных сосудов. Для артериального инфаркта характерны изменения в брыжейке по типу треугольника, обращенного основанием к кишке, а при венозном тромбозе поражение брыжейки носит лентовидный характер.
3. Обследование брюшной полости для исключения гнойного очага или опухолевого процесса.
4. При отсутствии инфаркта осмотр кишечника для выявления ненормальной бледности кишечных петель и потери блеска брюшины. Для определения состоятельности кровотока в подобных случаях может быть использована окклюзионная методика с трансиллюминацией или без нее (М. 3. Сигал}.
5. В диагностически неясных случаях целесообразно произвести операционную артериографию. Для этого обнажается ствол верхней брыжеечной артерии выше окклюзии. Пункцию артерии производят иглой среднего диаметра с изогнутым под углом 60° кончиком иглы (изогнутый конец иглы равен 1—1,5 см), поэтому игла занимает в артерии косое положение и не может ранить противоположную стенку. Вводят 10—15 мл контрастного вещества. Время экспозиции 0,1—1 сек.
6. Для оценки эффективности кровотока может быть применено введение красителя в артерию. Этот метод мы назвали «цветной ангиоскопией» (О. С. Кочнев и соавт., 1967). По той же методике, что описана выше, вводится 10 мл 0, 5% раствора синьки Эванса. Краситель не проникает в зону некроза и помогает определить границы жизнеспособных тканей.
Дата добавления: 2015-07-24; просмотров: 1189;
