ГЛАВА 353. БОЛЕЗНИ СПИННОГО МОЗГА
Л. X. Роппер, Дж. Б. Мартин (А. Н. Popper, J. В. Martin)
Болезни спинного мозга часто приводят к необратимым неврологическим нарушениям и к стойкой и выраженной инвалидизации. Незначительные по своим размерам патологические очаги обусловливают возникновение тетраплегии, параплегии и нарушения чувствительности книзу от очага, поскольку через небольшую площадь поперечного сечения спинного мозга проходят практически все эфферентные двигательные и афферентные чувствительные проводящие пути. Многие болезни, особенно сопровождающиеся компрессией спинного мозга извне, носят обратимый характер, в связи с чем острые поражения спинного мозга следует относить к наиболее критическим неотложным состояниям в неврологии.
Спинной мозг имеет сегментарное строение и иннервирует конечности и туловище. От него отходят 31 пара спинномозговых нервов, что делает анатомическую диагностику относительно простой. Определить локализацию патологического процесса в спинном мозге позволяют граница расстройств чувствительности, параплегия и другие типичные синдромы. Поэтому при заболеваниях спинного мозга требуется тщательное обследование больного с применением дополнительных лабораторных тестов, включая ЯМР, КТ, миелографию, анализ СМЖ и исследование соматосенсорных вызванных потенциалов. Благодаря легкости проведения и лучшей разрешающей способности КТ и ЯМР вытесняют стандартную миелографию. Особенно ценную информацию о внутренней структуре спинного мозга дает ЯМР.
Соотношение анатомического строения позвоночного столба и спинного мозга с клиническими симптомами
Универсальная организация длинника спинного мозга по соматическому принципу позволяет достаточно легко идентифицировать синдромы, обусловленные поражением спинного мозга и спинномозговых нервов (см. гл. 3, 15, 18). Продольную локализацию патологического очага устанавливают по самой верхней границе чувствительной и двигательной дисфункции. Между тем соотношение между телами позвонков (или их поверхностными ориентирами, остистыми отростками) и расположенными под ними сегментами спинного мозга затрудняет анатомическую интерпретацию симптомов заболеваний спинного мозга. Синдромы поражения спинного мозга описывают в соответствии с вовлеченным сегментом, а не находящимся рядом позвонком. В период эмбрионального развития спинной мозг растет медленнее позвоночного столба, так что спинной мозг заканчивается позади тела первого поясничного позвонка, а его корешки принимают более отвесное нисходящее направление, чтобы достичь иннервируемых ими структур конечностей или внутренних органов. Полезное правило состоит в том. что шейные корешки (за исключением CVIII) покидают позвоночный канал через отверстия над соответствующими им телами позвонков, тогда как грудные и поясничные корешки — под одноименными позвонками. Верхние шейные сегменты лежат позади тел позвонков с теми же номерами, нижние шейные — на один сегмент выше соответствующего им позвонка, верхние грудные — на два сегмента выше, а нижние грудные — на три. Люмбальные и сакральные сегменты спинного мозга [(последние формируют мозговой конус (conus medullaris)] локализуются позади позвонков ThIХ — li. Чтобы уточнить распространение различных экстрамедуллярных процессов, особенно при спондилёзе, важно тщательно измерить сагиттальные диаметры позвоночного канала. В норме на шейном и грудном уровнях эти показатели составляют 16—22 мм; на уровне позвонков li—liii — около 15—23 мм и ниже — 16—27 мм.
Клинические синдромы заболеваний спинного мозга
Основными клиническими симптомами поражения спинного мозга служат утрата чувствительности ниже границы, проходящей по горизонтальной окружности на туловище, т. е. «уровень расстройств чувствительности», и слабость в конечностях, иннервируемых нисходящими кортико-спинальными волокнами. Нарушения чувствительности, особенно парестезии, могут появиться в стопах (или одной стопе) и распространяться вверх, первоначально создавая впечатление о полиневропатии, до того, как установится постоянная граница расстройств чувствительности. Патологические очаги, приводящие к перерыву кортико-спинальных и бульбоспинальных путей на одном и том же уровне спинного мозга, вызывают параплегию или тетраплегию, сопровождающиеся повышением мышечного тонуса и глубоких сухожильных рефлексов, а также симптомом Бабинского. При детальном осмотре обычно обнаруживают сегментарные нарушения, например полосу изменений чувствительности вблизи верхнего уровня проводниковых сенсорных расстройств (гиперальгезия или гиперпатия), а также гипотонию, атрофию и изолированное выпадение глубоких сухожильных рефлексов. Уровень проводниковых расстройств чувствительности и сегментарная симптоматика примерно указывают на локализацию поперечного поражения. Точным локализующим признаком служит боль, ощущаемая по средней линии спины, особенно на грудном уровне, боль в межлопаточной области может оказаться первым симптомом компрессии спинного мозга. Корешковые боли указывают на первичную локализацию спинального поражения, расположенного более латерально. При вовлечении нижнего отдела спинного мозга — мозгового конуса боли часто отмечаются в нижней части спины.
На ранней стадии острого поперечного поражения в конечностях может отмечаться гипотония, а не спастика из-за так называемого спинального шока. Данное состояние может удерживаться до нескольких недель, и ошибочно его иногда принимают за обширное сегментарное поражение, но позднее рефлексы становятся высокими. При острых поперечных поражениях, особенно обусловленных инфарктом, параличу часто предшествуют короткие клонические или миоклонические движения в конечностях. Другим важным симптомом поперечного поражения спинного мозга, требующим пристального внимания, особенно при сочетании со спастикой и наличием уровня чувствительных расстройств, служит вегетативная дисфункция, прежде всего задержка мочи.
Значительные усилия предпринимаются для клинического разграничения интрамедуллярных (внутри спинного мозга) и экстрамедуллярных компрессионных поражений, но большинство правил приблизительны и не позволяют надежно дифференцировать одни от других. К признакам, свидетельствующим в пользу экстрамедуллярных патологических процессов, относятся корешковые боли; синдром половинного спинального поражеиия Броун-Секара (см. ниже); симптомы поражения периферических мотонейронов в пределах одного—двух сегментов, часто асимметричные; ранние признаки вовлечения кортико-спинальных путей; существенное снижение чувствительности в крестцовых сегментах; ранние и выраженные изменения СМЖ. С другой стороны, с трудом локализуемые жгучие боли, диссоциированная утрата болевой чувствительности при сохранности мышечно-суставной чувствительности, сохранение чувствительности в области промежности, крестцовых сегментах, поздно возникающая и менее выраженная пирамидная симптоматика, нормальный или незначительно измененный состав СМЖ обычно характерны для интрамедуллярного поражения. «Интактность сакральных сегментов» означает сохранность восприятия болевых и температурных раздражений в сакральных дерматомах, обычно с SIII no SV. с ростральными зонами выше уровня расстройств чувствительности. Как правило, это достоверный признак интрамедуллярного поражения, сопровождающегося вовлечением наиболее внутренних волокон спиноталамических путей, но не затрагивающего самые внешние волокна, обеспечивающие сенсорную иннервацию сакральных дерматомов.
Синдромом Броун-Секара обозначают симптомокомплекс половинного поперечного поражения спинного мозга, проявляющийся гомолатеральными монокли гемиплегией с утратой мышечно-суставной и вибрационной (глубокой) чувствительности в сочетании с контралатеральным выпадением болевой и температурной (поверхностной) чувствительности. Верхнюю границу расстройств болевой и температурной чувствительности нередко определяют на 1—2 сегмента ниже участка повреждения спинного мозга, поскольку волокна спиноталамического пути после формирования синапса в заднем роге переходят в противоположный боковой канатик, поднимаясь вверх. Если имеются сегментарные нарушения в виде корешковых болей, мышечных атрофий, угасания сухожильных рефлексов, то они обычно бывают односторонними.
Патологические очаги, ограниченные центральной частью спинного мозга или затрагивающие в основном ее, преимущественно поражают нейроны серого вещества и сегментарные проводники, перекрещивающиеся на данном уровне. Наиболее распространенными процессами такого рода являются ушиб при спинномозговой травме, сирингомиелия, опухоли и сосудистые поражения в бассейне передней спинномозговой артерии. При вовлечении шейного отдела спинного мозга синдром центрального спинального поражения сопровождается слабостью руки, значительно более выраженной по сравнению со слабостью ноги, и диссоциированными расстройствами чувствительности (аналгезия, т. е. утрата болевой чувствительности с распределением в виде накидки на плечах и нижней части шеи, без анестезии, т. е. потери тактильных ощущений, и при сохранности вибрационной чувствительности).
Поражения, локализующиеся в области тела Ц или ниже, сдавливают спинальные нервы, входящие в состав конского хвоста, и вызывают вялый асимметричный парапарез с арефлексией, которому, как правило, сопутствует дисфункция мочевого пузыря и кишечника. Распределение чувствительных расстройств напоминает очертания седла, достигает уровня L» и соответствует зонам иннервации корешков, входящих в конский хвост. Ахилловы и коленные рефлексы снижены или отсутствуют. Часто отмечаются боли, иррадиирующие в промежность или бедра. При патологических процессах в области конуса спинного мозга боли выражены слабее, чем при поражениях конского хвоста, а расстройства функций кишечника и мочевого пузыря возникают раньше; угасают лишь ахилловы рефлексы. Компрессионные процессы могут одновременно захватывать как конский хвост, так и конус и вызывать комбинированный синдром поражения периферических мотонейронов с некоторой гиперрефлексией и симптомом Бабинского.
Классический синдром большого затылочного отверстия характеризуется слабостью мускулатуры плечевого пояса и руки, вслед за которой появляется слабость гомолатеральной ноги и, наконец, контралатеральной руки. Объемные процессы данной локализации иногда дают субокципитальную боль, распространяющуюся на шею и плечи. Другим свидетельством высокого шейного уровня поражения служит синдром Горнера, который не наблюдается при наличии изменений ниже сегмента ТII. Некоторые болезни могут вызвать внезапную «инсультоподобную» миелопатию без предшествующих симптомов. К их числу относятся эпидуральное кровоизлияние, гематомиелия, инфаркт спинного мозга, пролапс пульпозного ядра, подвывих позвонков.
Компрессия спинного мозга
Опухоли спинного мозга. Опухоли позвоночного канала подразделяют на первичные и метастатические и классифицируют на экстрадуральные («эпидуральные») и интрадуральные, а последние — на интра- и экстрамедуллярные (см. гл. 345). Чаще встречаются эпидуральные опухоли, происходящие из метастазов в рядом расположенный позвоночный столб. Особенно часто наблюдают метастазы из предстательной и молочной желез и легких, а также лимфомы и плазмоцитарные дискразии, хотя развитие метастатической эпидуральной компрессии спинного мозга описано практически при всех формах злокачественных опухолей. Первым симптомом эпидуральной компрессии обычно служит локальная боль в спине, часто усиливающаяся в положении лежа и заставляющая больного просыпаться по ночам. Им часто сопутствуют иррадиирующие корешковые боли, нарастающие при кашле, чиханье и напряжении. Часто боли и локальная болезненность при пальпации за много недель предшествуют другим симптомам. Неврологическая симптоматика обычно развивается в течение нескольких дней или недель. Первым проявлением синдрома поражения спинного мозга служит прогрессирующая слабость в конечностях, приобретающая в конце концов все признаки поперечной миелопатии с парапарезом и уровнем расстройств чувствительности. При обычной рентгенографии можно обнаружить деструктивные или бластоматозные изменения либо компрессионный перелом на уровне, соответствующем синдрому поражения спинного мозга; радионуклидные сканограммы костной ткани еще более информативны. Наилучшими методами визуализации компрессии спинного мозга остаются КТ, ЯМР и миелография. Участок горизонтального симметричного расширения и сдавления спинного мозга, компримированный экстрамедуллярным патологическим образованием, заметен по границам блокады субарахноидального пространства, обычно при этом отмечаются также изменения со стороны соседних позвонков (рис. 353-1).
В прошлом для лечения больных с экстрамедуллярными компрессиями спинного мозга считали необходимым неотложное проведение ламинэктомий. Однако современная методика лечения с введением высоких доз кортикостероидов и быстрым проведением фракционной лучевой терапии оказалась не менее результативной. Исход чаще зависит от типа опухоли и ее радиочувствительности. Выраженность парапареза часто уменьшается в течение 48 ч после введения кортикостероидов. При некоторых неполных ранних синдромах поперечного поражения спинного мозга более целесообразно хирургическое лечение, но в каждом случае требуется индивидуальный анализ тактики лечения с учетом радиочувствительности опухоли, локализации других метастазов и общего состояния больного. Но какое бы лечение ни выбирали, целесообразно его быстрое проведение и назначение кортикостероидов сразу же после возникновения подозрения на спинальную компрессию.
Интрадуральные экстрамедуллярные опухоли реже бывают причиной компрессии спинного мозга и развиваются медленнее, чем экстрадуральные патологические процессы. Чаще встречаются менингиомы и нейрофибромы; гемангиоперицитомы и другие оболочечные опухоли довольно редки. Вначале обычно возникают корешковые расстройства чувствительности и синдром асимметричных неврологических нарушений. При КТ и миелографии видна характерная картина дислокации спинного мозга в сторону от очертаний опухоли, находящейся в субарахноидальном пространстве. Первичные интрамедуллярные опухоли спинного'мозга рассматриваются в гл. 345.
Неопластические компрессионные миелопатии всех типов вначале приводят к незначительному увеличению содержания белка в СМЖ, но с наступлением полной блокады субарахноидального пространства концентрация белка в СМЖ возрастает до 1000—10000 мг/л в связи с задержкой циркуляции СМЖ из каудального мешка в интракраниальное субарахноидальное пространство. Цитоз, как правило, низкий или отсутствует, цитологическое исследование не позволяет выявить злокачественные клетки, содержание глюкозы в пределах нормы, если процесс не сопровождается распространенным карциноматозным менингитом (см. гл. 345).
Эпидуральный абсцесс. Больные с эпидуральным абсцессом поддаются лечению, но на начальной стадии его часто диагностируют неправильно (см. гл. 346). К возникновению абсцесса предрасполагают фурункулез затылочной области, бактериемия, а также небольшие травмы спины. Эпидуральный абсцесс может развиться как осложнение операции или люмбальной пункции. Причиной образования абсцесса,
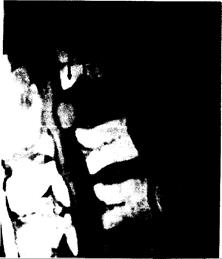
Рис. 353-1. Сагиттальная проекция ЯМР, демонстрирующая компрессионную деформацию тела позвонка txii метастатической аденокарциномой (под стрелками), а также сдавление и смещение спинного мозга. (Предоставлено Shoukimas G., M. D., Department of Radiology, Massachusetts General Hospital.)
который по мере увеличения в размере сдавливает спинной мозг, служит остеомиелит позвоночника. Очаг остеомиелита обычно мал и часто не обнаруживается на обычных рентгенограммах. В течение периода от нескольких дней до 2 нед у больного могут отмечаться лишь необъяснимая лихорадка и нерезкая боль в спине с локальной болезненностью при пальпации; позднее появляется корешковая боль. Увеличиваясь, абсцесс быстро сдавливает спинной мозг, и появляется синдром его поперечного поражения, обычно с полным перерывом спинного мозга. В этом случае целесообразна быстрая декомпрессия посредством ламинэктомии и дренирования с последующим проведением антибиотикотерапии, назначенной на основании результатов культивирования гнойного материала. Неполноценное дренирование часто приводит к развитию хронического гранулематозного и фиброзного процессов, которые можно стерилизовать антибиотиками, но которые продолжают воздействовать в качестве компрессионного объемного процесса. Туберкулезные гнойные абсцессы, более распространенные в прошлом, еще встречаются в развивающихся странах.
Спинальное эпидуральное кровоизлияние и гематомиелия. Острая поперечная миелопатия, развивающаяся за несколько минут или часов и сопровождающаяся сильными болями, может быть вызвана кровоизлиянием в спинной мозг (гематомиелия), субарахноидальное и эпидуральное пространство. Источником последних служат артериовенозная мальформация или кровотечение в опухоль во время антикоагулянтной терапии варфарином, но гораздо чаще кровоизлияния бывают спонтанными. Эпидуральные кровоизлияния могут развиться в результате незначительной травмы, люмбальной пункции, антикоагулянтной терапии варфарином и вторично на фоне гематологических заболеваний. Боль в спине и корешковая боль нередко предшествует возникновению слабости на несколько минут или часов и бывают настолько выраженными, что больные вынуждены при движении принимать причудливые позы. Эпидуральная гематома поясничной локализации сопровождается утратой коленных и ахилловых рефлексов, тогда как при ретроперитонеальных гематомах обычно выпадают только коленные рефлексы. При миелографии определяется объемный процесс; при КТ изменений иногда не обнаруживают, поскольку сгусток крови не удается отличить от расположенной рядом костной ткани. Сгустки крови могут образовываться в результате спонтанных кровотечений или обусловливаться такими же факторами, что и эпидуральные кровоизлияния, и в субдуральном и субарахноидальном пространствах дают особенно выраженный болевой синдром. При эпидуральном кровоизлиянии СМЖ, как правило, чистая или содержит малое число эритроцитов; при субарахноидальном кровоизлиянии СМЖ сначала кровянистая, а позднее приобретает выраженный желто-коричневый оттенок из-за присутствия в ней пигментов крови. Кроме того, могут выявляться плеоцитоз и снижение концентрации глюкозы, что создает впечатление о бактериальном менингите.
Острая протрузия диска. Грыжи дисков в поясничном отделе позвоночника — довольно распространенная патология (см. гл. 7). Протрузии дисков грудных или шейных позвонков реже служат причиной компрессии спинного мозга и обычно развиваются после травмы позвоночника. Дегенерация шейных межпозвоночных дисков с сопредельной остеоартритической гипертрофией вызывает подострую спондилитически-компрессионную шейную миелопатию, рассматриваемую ниже.
Другие необычные компрессионные поражения. У больных с ятрогенным или первичным синдромом Кушинга прослеживается тенденция к усиленному разрастанию эпидуральной жировой ткани, иногда достигающей столь больших размеров, что сдавливает грудной отдел спинного мозга. При некоторых гематологических заболеваниях компрессию спинного мозга вызывают очаги экстрамедуллярного гемопоэза. К числу других редко встречающихся патологических процессов и образований, приводящих к сдавлению спинного мозга, относятся подвергающиеся эрозии аневризмы аорты, эхинококковые и другие паразитарные кисты, гуммы, лимфоматозно-гранулематозные процессы, мукополисахаридозы.
Артритические болезни позвоночника проявляются в двух клинических формах: компрессия поясничного отдела спинного мозга или конского хвоста в результате анкилозирующего спондилита, сдавление шейных сегментов при деструкции шейных апофизарных или атлантоосевых суставов при ревматоидном артрите. Осложнения на спинной мозг, возникающие в качестве одной из составляющих генерализованного поражения суставов при ревматоидном артрите, часто пропускаются. Передний подвывих тел шейных позвонков или атланта относительно второго шейного позвонка (СII) способен привести к разрушительному и даже фатальному острому сдавлению спинного мозга после небольшой травмы, такой как хлыстовая, либо к хронической компрессионной миелопатии, сходной с таковой при шейном спондилёзе. Отделение зубовидного отростка от СII может вызывать сужение верхней части спинномозгового канала с компрессией цервикомедуллярного соединения, особенно при сгибательных движениях.
Некомпрессионные неопластические миелопатии
Интрамедуллярные метастазы, паракарциноматозная миелопатия и радиационная миелопатия. Миелопатии при злокачественных заболеваниях в большинстве являются компрессионными. Однако если с помощью радиологических исследований не удается обнаружить блока, то часто бывает сложно разграничить интрамедуллярные метастазы, паракарциноматозную миелопатию и лучевую миелопатию. У больного с диагностированным метастазирующим раком и прогрессирующей миелопатией, некомпрессионный характер которой подтвержден с помощью миелографии. КТ или ЯМР, наиболее вероятен интрамедуллярный метастаз; реже в такой ситуации встречается паранеопластическая миелопатия (см. гл. 304). Боль в спине чаще всего служит первым, хотя и не обязательным, симптомом интрамедуллярного метастаза, вслед за ней развиваются нарастающий спастический парапарез и несколько реже парестезии. Диссоциированное выпадение чувствительности или ее интактность в крестцовых сегментах, более характерные для внутренней, чем для наружной компрессии, наблюдаются редко, тогда как правилом являются асимметричный парапарез и частичная утрата чувствительности. При миелографии, КТ и ЯМР виден отечный спинной мозг без признаков внешней компрессии: почти у 50% пациентов КТ и миелография дают нормальную картину; ЯМР более эффективен при дифференцировании метастатического очага от первичной интрамедуллярной опухоли (рис. 353-2). Интрамедуллярные метастазы обычно происходят из бронхогенной карциномы, реже из раковой опухоли молочной железы и других солидных опухолей (см. гл. 304). Метастатическая меланома редко бывает причиной внешней компрессии спинного мозга и обычно встречается в виде интрамедуллярного объемного процесса. Патологоанатомически метастаз представляет собой одиночный эксцентрически расположенный узел, образующийся в результате гематогенной диссеминации. Лучевая терапия эффективна в соответствующих обстоятельствах.
Карциноматозный менингит, распространенная форма поражения ЦНС при онкологических заболеваниях, не вызывает миелопатии, если не происходит распространенной субпиальной инфильтрации с прилежащих корешков, что приводит к образованию узелков и вторичной компрессии или инфильтрации спинного мозга.
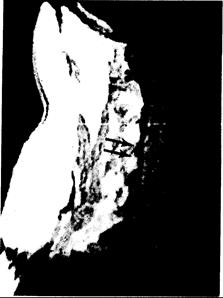
Рис. 353-2. Сагиттальное ЯМР-изображение веретенообразного расширения шейного отдела спинного мозга при интрамедуллярной опухоли.
Опухоль проявляется в виде сигналов низкой плотности (показана стрелками). (Предоставлено Shoukimas G., М. D., Department of Radiology, Massachusetts General Hospital.)
Неполный, не сопровождающийся болями синдром конского хвоста может обусловливаться карциноматозной инфильтрацией корешков (см. гл. 345). Больные часто жалуются на головные боли, а в повторных анализах СМЖ в конце концов обнаруживаются злокачественные клетки, повышенное содержание белка и в некоторых случаях — снижение концентрации глюкозы.
Прогрессирующая некротическая миелопатия, сочетающаяся со слабовыраженным воспалением, встречается в качестве отдаленного эффекта рака, обычно при солидных опухолях. Миелографическая картина и СМЖ обычно нормальные, в ликворе может быть лишь незначительно повышено содержание белка. Подострый прогрессирующий спастический парапарез развивается в течение нескольких дней или недель и обычно характеризуется асимметричностью; ему сопутствуют парестезии в дистальных отделах конечностей, распространяющиеся вверх до формирования уровня чувствительных расстройств, и позднее — дисфункция мочевого пузыря. Поражаются также несколько соседних сегментов спинного мозга.
Лучевая терапия вызывает отдаленную подострую прогрессирующую миелопатию, обусловленную микроваскулярной гиалинизацией и окклюзией сосудов (см. гл. 345). Она часто представляет серьезную дифференциально-диагностическую проблему, когда спинной мозг оказывается в пределах зоны, подвергаемой облучению с целью лечебного воздействия на другие структуры, например на лимфатические узлы средостения. Разграничение с паракарциноматозной миелопатией и интрамедуллярным метастазом затруднено, за исключением тех случаев, когда в анамнезе имеются четкие сведения о проводимой ранее лучевой терапии.
Воспалительные миелопатии
Острый миелит, поперечный миелит и некротическая миелопатия. Это группа близких заболеваний, для которых характерны внутреннее воспаление спинного мозга и клинический синдром, развивающийся в течение от нескольких дней до 2—3 нед. Возможно формирование синдрома полного поперечного спинального поражения (поперечный миелит), а также частичных вариантов, в том числе заднестолбовой миелопатии с восходящими парестезиями и уровнем выпадения вибрационной чувствительности; восходящих, преимущественно спиноталамических нарушений; синдрома Броун-Секара с парезом ноги и контралатеральными расстройствами чувствительности спиноталамического типа. Во многих случаях причиной служит вирусная инфекция. Чаще поперечный миелит проявляется болями в спине, прогрессирующим парапарезом и асимметричными восходящими парестезиями в ногах, позднее в процесс вовлекаются и кисти рук, в связи с чем болезнь может быть ошибочно принята за синдром Гийена—Барре. Чтобы исключить компрессионный характер поражения, необходимо провести радиологические исследования. У большинства больных в СМЖ содержится 5—50 лимфоцитов на 1 мм ; иногда обнаруживают более 200 клеток на 1 мм , изредка преобладают полиморфно-ядерные клетки. Воспалительный процесс чаще локализуется в средних и нижних грудных сегментах, но поражаться спинной мозг может практически на любом уровне. Описан хронический прогрессирующий шейный миелит, преимущественно у пожилых женщин; это состояние рассматривают как одну из форм рассеянного склероза (см. гл. 348).
В некоторых случаях некроз бывает глубоким, может нарастать интермиттирующим образом в течение нескольких месяцев и захватывать прилегающие участки спинного мозга; последний при этом уменьшается в размерах до тонкого глиозного тяжа. Данное состояние обозначают термином «прогрессирующая некротическая миелопатия». Иногда в патологический процесс вовлекается весь спинной мозг (некротичекая панмиелопатия). Если поперечное некротическое поражение возникает до или вскоре после неврита зрительного нерва, то это состояние обозначают как болезнь Девика, или оптикомиелит. Складывается впечатление, что такие процессы связаны с рассеянным склерозом, а многие из них представляют собой его варианты. Системная красная волчанка и другие аутоиммунные заболевания также могут сопровождаться миелитом. Постинфекционные демиелинизирующие процессы обычно имеют монофазное течение и лишь изредка рецидивируют, но при этом часто наблюдают различные симптомы, свидетельствующие о поражении одного и того же уровня спинного мозга (см. гл. 347).
Инфекционная миелопатия. Вирусное поражение спинного мозга сопровождается специфическими типами миелита. В прошлом наиболее распространенной инфекцией был полиомиелит. В настоящее время самой частой причиной вирусного миелита является опоясывающий герпес, который первоначально дает радикулярные симптомы. Патологический процесс затрагивает не только серое вещество, как при полиомиелите. В СМЖ всегда обнаруживают лимфоциты. При системных инфекциях бактериальной и микобактериальной этиологии описаны интрамедуллярные абсцессы спинного мозга. Хронические поражения оболочек спинного мозга при сифилисе могут приводить к вялотекущим вторичному субпиальному миелиту и радикулиту (см. ниже). Выраженный гранулематозный, некротический и воспалительный миелит типичен для инвазии Schistosoma mansoni. Он обусловлен местной реакцией на расщепляющие ткань ферменты, вырабатываемые яйцами паразита.
Токсическая миелопатия. Токсическая невоспалительная миелопатия иногда протекает одновременно с атрофией зрительного нерва. Чаще она встречается в Японии и обусловлена поступлением внутрь йодохлоргидроксихинолина. Большинство больных выздоравливают, но у многих из них сохраняются стойкие парестезии.
Арахноидит. Этим неспецифическим термином обозначают воспаление, сопровождающееся рубцовым и фиброзным утолщением паутинной оболочки, способное привести к компрессии нервных корешков и иногда спинного мозга. Арахноидит, как правило, представляет собой послеоперационное осложнение или последействие от введения рентгеноконтрастных веществ, антибиотиков и вредных химических веществ в субарахноидальное пространство. Вскоре после неблагоприятного воздействия в СМЖ можно обнаружить большое число клеток и высокую концентрацию белка, но затем воспалительный процесс стихает. В остром периоде возможна небольшая лихорадка. Наиболее выражены двусторонние асимметричные корешковые боли в конечностях, определяются также признаки компрессии корешков, например выпадение рефлексов. По-видимому, боль в спине и радикулярные симптомы связывают с поясничным арахноидитом чаще, чем следовало бы; кроме того, арахноидит не относится к числу частых причин компрессии спинного мозга (см. гл. 7). Подходы к лечению противоречивы; у некоторых больных улучшение наступает после ламинэктомии. Множественные менингеальные арахноидальные кисты, расположенные вдоль нервных корешков, могут быть врожденной аномалией. Увеличиваясь, эти кисты вызывают деформацию или растяжение спинальных нервных корешков и ганглиев, обусловливая сильные корешковые боли у лиц среднего возраста.
Инфаркт спинного мозга
Поскольку передняя и задние спинномозговые артерии при атеросклерозе обычно остаются интактными и лишь изредка поражаются при ангиите или эмболиях, большинство инфарктов спинного мозга являются следствием ишемии на фоне отдаленных артериальных окклюзий. Тромбоз или расслоение аорты вызывают спинальный инфаркт за счет перекрытия корешковых артерий и прекращения прямого артериального кровотока к передней и задним спинномозговым артериям. Инфаркт обычно развивается в зоне смежного кровоснабжения грудного отдела спинного мозга между крупной спинальной ветвью аорты, артерией Адамкевича снизу и передней спинномозговой артерией сверху. Синдром поражения передней спинномозговой артерии обычно возникает внезапно, апоплектиформно, или формируется в постоперационном периоде в результате пережатия проксимального участка аорты. Однако у некоторых больных симптомы нарастают в течение 24—72 ч, что затрудняет постановку диагноза. Имеются отдельные сообщения о спинальном инфаркте при системном артериите, иммунных реакциях при сывороточной болезни и после внутрисосудистого введения контрастного вещества; в последнем случае предвестником служит сильная боль в спине во время инъекции.
Инфаркт мозга, вызванный микроскопическими фрагментами грыжи диска, содержимым которой служит пульпозное ядро, может развиться после небольшой травмы, часто полученной во время занятий спортом. При этом отмечают острую локальную боль, сменяющуюся быстро наступающей параплегией и синдромом поперечного поражения спинного мозга, развивающимся в течение от нескольких минут до часа. В мелких интрамедуллярных сосудах и часто внутри костного мозга прилежащего тела позвонка обнаруживают пульпозную ткань. Путь ее проникновения из материала диска в костный мозг и оттуда в спинной мозг остается неясным. Данное состояние следует подозревать у лиц молодого возраста с синдромами поперечного поражения спинного мозга в результате несчастного случая.
Сосудистая мальформация спинного мозга
Артериовенозная мальформация (АВМ) спинного мозга — это наиболее трудный для диагностики патологический процесс, что объясняется свойственной ей клинической вариабельностью. По своим проявлениям она может напоминать рассеянный склероз, поперечный миелит, спинальный инсульт, неопластическую компрессию. АВМ чаще локализуются в нижнегрудном и поясничном отделах спинного мозга и встречаются у мужчин среднего возраста. В большинстве случаев болезнь начинает проявляться синдромом неполного прогрессирующего поражения спинного мозга, который может возникать эпизодически и протекать подостро, напоминая рассеянный склероз и сопровождаясь симптомами двустороннего вовлечения кортико-спинальных, спиноталамических путей и задних столбов в разнообразных сочетаниях. Почти все пациенты страдают парапарезом и не в состоянии ходить в течение нескольких лет. Примерно у 30% бальных может внезапно развиться синдром одиночной острой поперечной миелопатии в результате кровоизлияния, которое напоминает острый миелит; у других отмечается несколько сильных обострений. Примерно 50% пациентов жалуются на боли в спине или радикулярные боли, которые вызывают перемежающуюся хромоту, сходную с таковой при стенозе поясничного канала; иногда же больные описывают острое начало с резкими, локализованными болями в спине. Изменение интенсивности болей и выраженности неврологических симптомов при нагрузке, в определенных положениях тела и во время менструаций помогает диагностике. Шумы под областью АВМ прослушиваются редко, но их следует попытаться обнаружить в покое и после физической нагрузки. У большинства пациентов несколько повышено содержание белка в СМЖ, а у некоторых выявляют плеоцитоз. Возможны кровоизлияния в спинной мозг и СМЖ. При миелографии и КТ поражения обнаруживают в 75—90% случаев, если дорсальное субарахноидальное пространство исследуют в положении больного лежа на спине. Анатомические детали большинства АВМ удается обнаружить с помощью селективной спинальной ангиографии — процедуры, для выполнения которой требуется достаточно опыта.
Патогенез миелопатии, вызванной АВМ (которая не кровоточила), недостаточно понятен. По-видимому, в ее основе лежит некротический невоспалительный процесс, сопровождающийся ишемией. Некротическая миелопатия описана при дорсальной АВМ с выраженным прогрессирующим синдромом интрамедуллярного поражения. Поскольку любой некротический процесс в спинном мозге может сопровождаться неоваскуляризацией и утолщением стенок сосудов, по поводу патологоанатомической основы данной сосудистой мальформации существуют противоречивые суждения.
Хронические миелопатии
Спондилёз. Этим термином обозначают некоторые сходные дегенеративные изменения позвоночника, приводящие к компрессии шейного отдела спинного мозга и прилежащих корешков. Шейная форма встречается в основном у лиц пожилого возраста, чаще у мужчин. Она характеризуется: 1) сужением пространств межпозвонковых дисков с образованием грыж пульпозного ядра или выпячиванием фиброзного кольца; 2) формированием остеофитов с дорсальной стороны тел позвонков;
3) частичным подвывихом позвонков и 4) гипертрофией дорсальной спинальной связки и дорзолатеральных фасеточных суставов (см. л. 7). Костные изменения имеют реактивную природу, но признаков истинного артрита нет. Наиболее существенный фактор, вызывающий симптомы поражения спинного мозга, представляет собой «спондилитическая перекладина», образованная остеофитами, растущими с дорсальных поверхностей прилежащих тел позвонков; эти остеофиты дают горизонтальную компрессию вентральной поверхности спинного мозга (рис. 353-3, а и б). Разрастание «перекладины» в латеральном направлении, сопровождающееся гипертрофическими изменениями суставов и ее вторжением в невральные отверстия, часто приводит к появлению радикулярных симптомов. Сагиттальный диаметр позвоночного канала уменьшается также в результате протрузии диска, гипертрофии или выгибания дорсальной спинальной связки, особенно во время разгибания шеи. Несмотря на то что радиографические признаки спондилёза часто встречаются у лиц пожилого возраста, лишь у немногих развиваются миелопатия или радикулопатия, что нередко связано с врожденным сужением позвоночного канала. Первыми симптомами обычно бывают боли в области шеи и плеча, сочетающиеся с ограничением движений; сдавление нервных корешков сопровождается радикулярными болями в руке, чаще распространяющимися на сегменты CV—CVI. Компрессия шейного отдела спинного мозга вызывает медленно прогрессирующий спастический парапарез, иногда асимметричный, и часто парестезии в стопах и кистях. У большинства больных значительно понижена вибрационная чувствительность в нижних конечностях, иногда определяется граница нарушения вибрационной чувствительности в верхней части грудной клетки. Кашель и напряжение часто провоцируют слабость в ногах и иррадиирующие боли в руках или плечевом поясе. Нередко обнаруживают также утрату чувствительности в сегментарных зонах на руках, атрофию мышц кистей, повышение глубоких сухожильных рефлексов на ногах и асимметричный симптом Бабинского. При далеко зашедшем патологическом процессе появляются императивные позывы к мочеиспусканию или недержание мочи. Часто понижаются рефлексы на руках, особенно с двуглавых мышц плеч, что соответствует компрессии спинальных сегментов CV—CVI или вовлечению в патологический процесс одноименных корешков. В клинической картине преобладают корешковые, миелопатические или сочетанные нарушения. Данный диагноз должен предполагаться в случаях прогрессирующей шейной миелопатии, парестезий в стопах и кистях, атрофий мышц кистей. Спондилёз — это также одна из самых частых причин затруднений при ходьбе у лиц пожилого возраста, а также необъяснимого увеличения сухожильных рефлексов с нижних конечностей и рефлексов Бабинского.
На рентгенограммах обнаруживают спондилитические «перекладины», сужение межпозвонковых щелей, подвывихи, трансформацию нормального изгиба шейного отдела позвоночника и уменьшение сагиттального диаметра канала до 11 мм и менее или до 7 мм при разгибании шеи (см. рис. 353-3, а). СМЖ обычно нормальная или содержит несколько повышенное количество белка. Весьма показательно исследование соматосенсорных вызванных потенциалов, обнаруживающее нормальную скорость проведения по крупным периферическим чувствительным волокнам и задержку центральной проводимости в средних и верхних шейных сегментах спинного мозга.
Шейный спондилёз диагностируют довольно часто. Многим больным с пораже
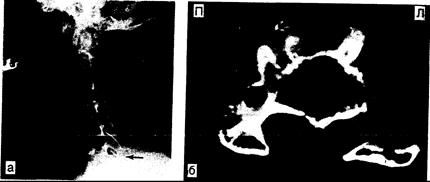
Рис. 353-3. Рентгенограммы шейного отдела позвоночника. а — боковая рентгенограмма шейного отдела позвоночника, демонстрирующая образование спондилитичсской «перекладины» в результате соединения соседних остеофитов позвонков CVI — сvii (показано стрелками); б — горизонтальная проекция КТ того же больного на уровне позвонка CVI после инстилляции водорастворимого контрастного вещества в субарахноидальное пространство. Остеофитный отросток сдавливает и деформирует спинной мозг (показано стрелками). (Предоставлено Shoukimas G„ M. D., Department of Radiology, Massachusetts General Hospital.).
ниями спинного мозга, особенно с боковым амиотрофическим склерозом, рассеянным склерозом и подострой сочетанной дегенерацией, выполняют шейную ламинэктомию в связи с тем, что причиной имеющихся расстройств считают спондилёз. Часто после этой процедуры наступает временное улучшение, что дает основание предполагать частичное значение спондилолитической компрессии, но вскоре миелопатия, обусловленная основной причиной, вновь начинает прогрессировать. С другой стороны, легкие нарастающие нарушения походки и чувствительности можно ошибочно объяснить полиневропатией.
При легком течении болезни эффективны покой и иммобилизация шейного отдела позвоночника с помощью мягкого корсета, в других случаях показано вытяжение. Оперативное вмешательство рекомендуется тем больным, у которых появляются выраженные нарушения при ходьбе, значительная слабость в кистях рук или расстройства функции мочевого пузыря, либо при наличии практически полного спинального блока (по данным миелографии и КТ).
Люмбальный стеноз (см. также в гл. 7) — это интермиттирующая хроническая компрессия конского хвоста, обычно обусловленная врожденным сужением позвоночного канала на поясничном уровне, которое усиливается в результате протрузии диска и спондилитических изменений. Физическая нагрузка провоцирует тупые боли в области ягодиц, бедер и икр, обычно распространяющиеся по ходу седалищного нерва; эти боли стихают в покое, в связи с чем напоминают перемежающуюся хромоту сосудистого генеза. На высоте болей по сравнению с состоянием покоя определяется снижение глубоких сухожильных рефлексов и чувствительности, тогда как при исследовании сосудов изменений не обнаруживают. Люмбальный стеноз и шейный спондилёз часто сочетаются друг с другом, и первый, по-видимому, обусловливает периодическое присутствие фасцикуляций в нижних конечностях при шейном спондилёзе.
Дегенеративные и наследственные миелопатии. Прототипом наследственных болезней, вызывающих синдромы поражения спинного мозга, является атаксия Фридрейха — прогрессирующее аутосомно-рецессивное заболевание, характеризующееся атаксией нижних конечностей и туловища, проявляющееся в позднем детстве. Наблюдаются также интенционный тремор, неловкость в руках и позднее — дизартрия. Часто встречается кифосколиоз и pes cavus. При осмотре больного выявляют арефлексию, симптомы Бабинского и грубые расстройства вибрационного и мышечно-суставного чувства. Наблюдают также фрагментарные и легкие формы болезни, встречающиеся наряду с другими синдромами, включая спастический парапарез (форма Штрюмпеля—Лорена), церебеллярную кортикальную дегенерацию с атаксией и оливопонтоцеребеллярную атрофию.
У больных с симметричным спастическим парапарезом без чувствительных расстройств можно предполагать боковой амиотрофический склероз (болезнь двигательного нейрона). Он вызывает чистый синдром двигательных нарушений с одновременным вовлечением в патологический процесс кортико-спинальных, кортико-бульбарных путей и клеток передних рогов. Клинические и электромиографические признаки фасцикуляций и денервации мышц, свидетельствующие о дегенерации двигательных нейронов, подтверждают диагноз (см. гл. 350 и 354).
Подострая сочетанная дегенерация при дефиците витамина В12. Эта поддающаяся лечению миелопатия вызывает прогрессирующий спастический и атактический парапарез с полинейропатией и обычно с выраженными дистальными парестезиями в стопах и кистях. О ее возможном возникновении необходимо помнить в случаях, напоминающих шейный спондилёз, дегенеративные миелопатии с поздним началом и симметричный спинальный множественный склероз с поздним началом. В патологический процесс вовлекаются также периферические и зрительные нервы, а также головной мозг. Диагноз подтверждается низким содержанием витамина В и в сыворотке крови и положительным тестом Шиллинга. Данное состояние и близкие к нему алиментарные дегенерации рассматриваются в гл. 349. Существуют противоречивые мнения относительно того, способна ли недостаточность фолата или витамина Е привести к развитию аналогичного синдрома. В редких случаях у одного и того же больного обнаруживают рассеянный склероз и В12-дефицитную миелопатию.
Сирингомиелия. Сирингомиелия — это прогрессирующая миелопатия, патологоанатомически характеризующаяся образованием полостей в центральной части спинного мозга. Часто заболевание бывает идиопатическим или представляет собой аномалию развития (см. гл. 351), но также может быть обусловлено травмой, первичными интрамедуллярными опухолями, внешней компрессией с центральным некрозом спинного мозга, арахноидитом, гематомиелией или некротическим миелитом. При варианте аномалии развития процесс начинается со средних шейных сегментов и затем распространяется вверх к продолговатому мозгу и вниз до уровня поясничного отдела спинного мозга. Нередко полости располагаются эксцентрически, что определяет одностороннюю проводниковую симптоматику или асимметрию рефлексов. Во многих случаях наблюдают сочетание с краниовертебральными аномалиями, чаще всего с аномалией Арнольда—Киари, а также с миеломенингоцеле, базилярной импрессией (платибазия), атрезией отверстия Мажанди и кистами Денди—Уокера (см. гл. 351).
Основные клинические симптомы сирингомиелии напоминают синдром центрального поражения верхнешейного отдела спинного мозга и определяются протяженностью патологической полости и сопутствующими аномалиями, например Арнольда—Киари. К числу классических проявлений относят: 1) потерю чувствительности диссоциированного типа (утрата болевой и температурной при сохранности тактильной и вибрационной) в области задней части шеи, плеч и верхних конечностей (распределение по типу «накидки» или «пелерины») с возможным вовлечением кистей; 2) атрофию мышц нижней части шеи, плечевого пояса, верхних конечностей, кистей с асимметричным выпадением рефлексов и 3) высокий грудной кифосколиоз. Чаще симптомы возникают асимметрично в виде одностороннего снижения чувствительности. У некоторых больных снижается болевая чувствительность в области лица. что обусловлено поражением ядра спинномозгового пути тройничного нерва на уровне верхних шейных сегментов. Провоцируемые кашлем головные боли и боли в области шеи часто наблюдают при сочетании с мальформацией Арнольда—Киари.
В идиопатических случаях симптомы болезни возникают у подростков или у молодых людей и прогрессируют неравномерно, часто останавливаясь в своем развитии на несколько лет. Лишь небольшое число пациентов не становятся инвалидами, а более половины остаются прикованными к креслу-каталке. Аналгезия способствует появлению травм, ожогов и трофических язв на кончиках пальцев. На развернутых стадиях болезни часто развивается нейрогенная артропатия (сустав Шарко) плечевых, локтевых и коленных суставов. Выраженная слабость в нижних конечностях или гиперрефлексия свидетельствуют о сопутствующей аномалии краниовертебрального сочленения. Сирингобульбия представляет собой результат распространения полости до уровня продолговатого мозга и иногда моста; обычно полость занимает латеральные
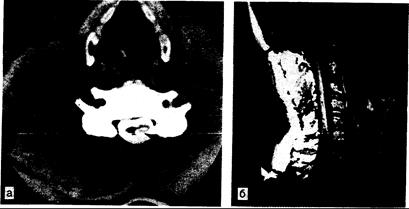
Рис. 353-4. А. Горизонтальная проекция через 1 ч после введения в субарахноидальное пространство водорастворимого контрастного вещества показывает шейный отдел спинного мозга, окруженный контрастным веществом. Это вещество заполняет также крупную интрамедуллярную кистозную полость (показано стрелкой). Б. На ЯМР-изображении в сагиттальной проекции у того же больного видны кистозная полость и расширение шейного отдела спинного мозга (показано стрелками). (Предоставлено Shoukimas G., M. D., Department of Radiology, Massachusetes General Hospital.)
отделы покрышки мозга. Можно наблюдать также паралич мягкого неба и голосовой связки, дизартрию, нистагм, головокружение, атрофию языка и синдром Горнера.
Медленное увеличение полости приводит к сужению или полной блокаде субарахноидального пространства. Полости могут быть отделены от центрального канала, но обычно соединены с ним. Диагноз ставят на основании клинических признаков и подтверждают при обнаружении расширенного шейного отдела спинного мозга при миелографии, а также по результатам КТ, произведенной через несколько часов после введения в субарахноидальное пространство метризамида или другого водорастворимого контрастного вещества (рис. 353-4, а). Лучше всего кистозные полости видны при ЯМР-томографии (см. рис. 353-4, б). В связи с возможностью аномалии развития необходимо дополнительное исследование цервико-медуллярного соединения.
Лечение направлено на декомпрессию полости с целью предотвращения прогрессирующего поражения и декомпрессию спинномозгового канала в случае расширения спинного мозга. При сочетании дилатации шейного отдела спинного мозга с аномалией Арнольда—Киари показаны ламинэктомия и субокципитальная декомпрессия.
Сухотка спинного мозга. Сухотка и менинговаскулярный сифилис спинного мозга редко встречаются в наши дни, но их необходимо иметь в виду при дифференциальной диагностике большинства синдромов поражения спинного мозга. Наиболее распространенными симптомами сухотки спинного мозга служат типичные скоротечные и повторяющиеся простреливающие боли, главным образом в ногах и несколько реже — в области лица, спины, груди, живота и в руках. У 50% больных появляется грубая атаксия походки и ног, обусловленная потерей чувства положения. У 15—30% больных отмечают парестезию, расстройства функций мочевого пузыря, острые боли в животе и рвоту (висцеральные кризы). Наиболее характерные симптомы спинной сухотки — это выпадение рефлексов с нижних конечностей, нарушения чувства положения и вибрационной чувствительности, положительная проба Ромберга, двусторонние зрачковые нарушения, симптом Аргайла Робертсона (отсутствие сужения зрачка при освещении с сохранением их реакции на аккомодацию).
Травматические поражения спинного мозга и его компрессия вторичного характера при ортопедической патологии обсуждаются в главе, посвященной черепно-мозговым и спинномозговым травмам (см. гл. 344).
Общие принципы ухода за больными с острой параплегией или тетраплегией
В острых стадиях параплегии первостепенное значение придают профилактике вторичного поражения мочевых путей. Возникает арефлексия мочевого пузыря с задержкой мочи, больной не ощущает его наполнения, в связи с чем появляется вероятность повреждения m. detrusor из-за ее перерастяжения. Меры урологической реабилитации включают дренирование мочевого пузыря и предупреждение инфекций мочевых путей. Лучше всего это достигается периодической катетеризацией, выполняемой квалифицированным персоналом. Альтернативными методами являются длительное дренирование с помощью закрытой системы, но сопряженное с достаточно высокой частотой инфекционных осложнений, а также супрапубитальное дренирование. Больные с острыми поражениями, особенно вызывающими спинальный шок, часто нуждаются в специальной кардиоваскулярной терапии в связи с пароксизмальной гипертензией или гипотензией, при этом необходимо введение растворов с целью коррекции отклонений объема циркулирующей крови. Потенциальными неотложными медицинскими проблемами у больных с полными поперечными спинальными поражениями являются стрессовые язвы кишечника и желудка. В подобных ситуациях эффективна терапия циметидином и ранитидином.
Поражения спинного мозга на высоком шейном уровне вызывают механическую дыхательную недостаточность различной степени тяжести, требующую проведения искусственной вентиляции. При неполной дыхательной недостаточности с показателями форсированной жизненной емкости легких 10—20 мл/кг целесообразно назначать физиотерапию для грудной клетки, а с целью купирования ателектаза и утомления, особенно при локализации массивного поражения ниже уровня CIV, может быть использован корсет с отрицательным давлением. При тяжелой дыхательной недостаточности интубация трахеи (при нестабильности позвоночника осуществлять с помощью эндоскопа) с последующей трахеостомией обеспечивает доступность трахеи для вентиляции и отсасывания. Перспективным новым методом представляется электростимуляция диафрагмального нерва у пациентов с локализацией патологического процесса на уровне Су или выше.
По мере стабилизации клинической картины необходимо обратить внимание на психологическое состояние больного и построение реабилитационного плана в рамках реальных перспектив. Энергичная программа часто дает неплохие результаты у пациентов молодого и среднего возраста и делает возможным их возвращение домой для продолжения нормального образа жизни.
Некоторые процедуры могут выполнять сами больные с помощью окружающих. Серьезные проблемы связаны с иммобилизацией: нарушение целостности кожных покровов над участками сдавления, урологический сепсис и вегетативная нестабильность создают предпосылки для возникновения легочных эмболий. Больному нужно часто менять положение тела, использовать кожные аппликации смягчающих веществ и мягкое постельное покрытие. Кровати специальной конструкции облегчают повороты тела больного и более равномерное распределение массы тела без преимущественной нагрузки на костные выступы. Если сохранены крестцовые сегменты спинного мозга, то удается достичь автоматического опорожнения мочевого пузыря. Сначала больные мочатся рефлекторно в интервалах между катетеризациями, а позднее учатся индуцировать мочеиспускание с помощью различных приемов. Если наличие остаточного объема мочи может привести к инфицированию, то необходимы хирургические процедуры или установка постоянного катетера. Большинству пациентов необходимы контроль за функцией кишечника и обеспечение его опорожнения по меньшей мере дважды в неделю во избежание растяжения и непроходимости кишечника.
Выраженная гипертензия и брадикинезия возникают в ответ на негативные поверхностные стимулы, растяжение мочевого пузыря или кишечника или хирургические манипуляции, в особенности у больных с повреждением шейных или верхних грудных сегментов спинного мозга. Гипертензии могут сопутствовать сильное покраснение и профузное потоотделение в областях выше уровня поражения. Механизм этих вегетативных расстройств недостаточно ясен. В связи с этим требуется назначение гипотензивных средств, особенно во время хирургических операций, однако не рекомендуется использовать бета-блокаторы. У некоторых больных резкая брадикардия возникает в результате трахеальной аспирации; этого можно избежать при введении небольших доз атропина. Грозное осложнение в раннем периоде представляет собой эмболия легочной артерии на фоне иммобилизации; его отмечают примерно у 30% пациентов после острой травмы спинного мозга.
Детальные сведения по вопросам физиотерапии, реабилитации и технике применения ортопедических аппаратов при тяжелых заболеваниях спинного мозга следует искать в специальных публикациях. Ортопедическая стабилизация позвоночника при спинальной травме рассматривается в гл. 344.
Дата добавления: 2015-07-22; просмотров: 927;
