Нарушения зрения и зрительный путь
Роговица. Роговица, основная преломляющая поверхность глаза, высокочувствительна к повреждающим воздействиям окружающей среды (прямая травма, высыхание, радиационное и ионизирующее излучение), инфекционным агентам (бактерии, вирусы, особенно вирусы простого герпеса и опоясывающего лишая, грибки, паразиты), воспалительным процессам, иногда в сочетании с общими кожными заболеваниями, такими как атонический дерматит, рубцующий пемфигоид и мультиформная эритема (синдром Стивенса—Джонсона). Воспаление и инфекционное поражение роговицы называют кератитом. Он часто сопровождается воспалением радужной оболочки глаза (ирит) или увеального тракта — радужной оболочки, цилиарного тела и собственно сосудистой оболочки глаза (увеит). Кератит в сочетании с увеитом или иритом обычно наблюдают при болезни Рейтера и в некоторых случаях при болезни Бехчета. Кератит и увеит могут также встречаться в случае поражения простым герпесом, саркоидоза (гл. 270), коллагенозов (гл. 269). Нарушения обмена веществ могут также приводить к помутнению роговицы, поскольку в ней откладываются вещества, находящиеся в избытке в организме. При вторичной гиперкальцнемии на фоне саркоидоза гл. 270), гиперпаратиреоза (гл. 336), отравлении витамином D (гл. 337) фосфорнокислый и углекислый кальций осаждается под эпителием роговицы в проекции глазной щели — так называемая лентовидная кератопатня. Кристаллы цистина откладываются при цистинозе (гл. 308), эфиры холестерина— при гиперхолестеринемин (старческая дуга) (гл. 315), кристаллы хлорокина при лечении дискоидной волчанки, полисахариды при болезни Харлера (гл. 319) и медь при гепатолентикулярной дегенерации (кольцо Кайзера—Флейшера) (гл. 318). При выраженном рубцевании и/или помутнении роговицы может быть показана кератопластика (пересадка) для восстановления зрения.
Зрачок. Размер зрачка определяется интенсивностью света, проникающего в глаз. В норме может встречаться умеренная асимметрия зрачков (анизокория) при сохранности реакций на свет и аккомодации. Патологическая анизокория возникает при поражениях симпатической (синдром Горнера) или парасимпатической (внутренняя офтальмоплегия) иннервации глаза. Синдром Горнера характеризуется сохранной реакцией суженного зрачка на свет на стороне поражения, частичным птозом и в некоторых случаях усилением потоотделения на лице. Внутренняя офтальмоплегия (III пара черепных нервов) проявляется расширением зрачка с отсутствием или слабой реакцией на свет, при закапывании 1% раствора пилокарпина зрачок сужается. Местное применение пилокарпина в различных концентрациях позволяет врачу отличить паралич III черепного нерва от мидриаза, вызванного введением лекарственных препаратов (атропина) или от мистического зрачка Эди. Эта проба детально описана в работе Роуза, приведенной в списке литературы.
Внутриглазная жидкость и глаукома. Глаукомой называют состояние, при котором повышение внутриглазного давления (ВГД) приводит к повреждению зрительного нерва. Функцией внутриглазной жидкости, секретируемой эпителием реснитчатого тела, является обеспечение обмена веществ в хрусталике и роговице, в которых отсутствуют кровеносные сосуды. Уровень ВГД характеризует соотношение между скоростью выработки внутриглазной жидкости и сопротивлением ее оттоку через трабекулярную сеть в шлеммов канал и венозные коллекторы. В большинстве случаев причиной глаукомы является не повышенная выработка внутриглазной жидкости, а нарушение ее оттока из передней камеры.
Глаукома занимает в США второе место среди причин слепоты: она развивается примерно у 1 из 50 лиц в возрасте старше 35 лет. Около 1 млн человек в США имеют глаукому, не подозревая о ее существовании. Таким, образом выявление этого заболевания представляет собой значительную проблему здравоохранения. Измерение внутриглазного давления должно обязательно входить в офтальмологический осмотр. Повышенным считается ВГД выше 22 мм рт. ст. (тонометрия Шетца). У больных с глаукомой могут отмечаться значительные суточные колебания ВГД, в том числе и в пределах нормы, поэтому для подтверждения глаукомы очень важно осмотреть диски зрительногоо нерва. Выпадение поля зрения следует за прогрессирующим вдавлением соска зрительного нерва, таким образом, асимметрия сосков зрительного нерр.а может служить ранним диагностическим признаком глаукомы. При прогрессировании повреждения нерва происходит гибель нервной ткани и развитие атрофии зрительного нерва с изменением как контура (вдавление), так я цвета (побледнение) диска.
К основным типам глаукомы относят открытоугольную, закрытоугольную, врожденную и вторичную.
Открытоугольндя глаукома возникает как осложнение хронического затруднения реабсорбции внутриглазной жидкости в трабекулярной. сети. Протекает обычно бессимптомно, только в редких случаях развиваются боли в глазном яблоке и отек роговицы. Вначале происходит выпадение периферических полей зрения, острота зрения остается нормальной.до поздних этапов заболевания.
Диагноз ставится на основании выявления повышенного ВГД и прямого осмотра (гониоскопия) образований угла передней камеры глаза. Тактика ведения больного в ранние сроки заключается в подробных повторных осмотрах с неоднократными измерениями ВГД, исследованием полей зрения, тщательными осмотрами глазного дна для выявления западания диска зрительного -нерва.
Лечение открытоугольной глаукомы начинают консервативными методами. Для снижения ВГД местно применяют холинергические препараты (пилокарпин или карбахолин) и бета-адреноблокаторы (тимолол). Положительный эффект могут оказывать ингибиторы карбоангидразы (диакарб).
В редких случаях возникает необходимость оперативного лечения глаукомы для предотвращения стойкого ухудшения зрения. Применяют лазерную трабекулопластику или формируют соустье из передней камеры глаза в подконъюнктивальное пространство.
3акрытоугольная глаукома развивается в тех случаях, когда отток жидкости затрудняется вследствие сужения передней камеры глаза. Ткани на периферии радужной оболочки перекрывают трабекулярную сеть, препятствуя выходу внутриглазной жидкости. Непроходимость возникает внезапно, обычно с одной стороны, зрение ухудшается. Хроническая закрытоугольная глаукома может привести к расширению зрачка, боли и потере зрения. При хроническом и подостром течении болезни необходимо проводить гониоскопию с целью определения типа глаукомы.
Применение препаратов, вызывающих расширение зрачка, может приводить к прогрессированию закрытоугольной глаукомы. Поскольку сужение угла передней камеры глаза способствует развитию болезни, у больных в возрасте старше 50 лет следует проводить ее осмотр перед назначением препаратов, расширяющих зрачок.
Лечение острой закрытоугольной глаукомы требует неотложных мероприятий. Для борьбы с резким повышением ВГД используют внутривенное введение маннитола, парентеральное — диакарба, пилокарпин или тимолол применяют местно. После проведения неотложных мероприятий может потребоваться хирургическое лечение, направленное на создание сообщения между передней и задней камерами глаза.
Врожденная глаукома — это редкая разновидность открытоугольной глаукомы, развивающаяся вследствие дисплазии образований угла передней камеры глаза. Она может приводить к потере зрения, увеличению размеров глазного яблока и поражению роговицы. Ранняя диагностика имеет важное значение для консервативного и хирургического лечения болезни.
Вторичная глаукома развивается как осложнение общего заболевания или местного поражения глаза. Среди общих заболеваний и осложнений от приема лекарственных средств, которые могут привести к развитию глаукомы, отмечают: 1 — гематологические заболевания (лейкозы, серповидно-клеточная анемия, макроглобулинемия Вальденстрема); 2 — коллагенозы (анкилозирующий спондилоартрит, ревматоидный артрит, саркоидоз); 3—кожные болезни (например, аллергические реакции на прием кортикостероидов, невус Оты); 4— инфекционные болезни (врожденная краснуха, онхоцеркоз); 5—нарушения обмена веществ (амилоидоз, синдром Маркезани); 6—поражения скелетной мускулатуры (болезнь Конради, несовершенный остеогенез); 7—новообразования (метастазы в трабекулярную сеть); 8—факоматозы (нейрофиброматоз, болезнь Стерджа—Вебера); 9—болезни легких (астма, эмфизема в результате приема кортикостероидов); 10—поражение почек [синдром Лоу (аминоацидурия), опухоль Вильмса, пересадка почек (в результате приема кортикостероидов)]; 11 —лекарственные средства (фенамин, кортикостероиды, бензогексоний, резерпин, антихолинергические препараты). К местным поражениям глаз, вызывающими развитие глаукомы, относят травму глазного яблока, а также вывих хрусталика, например возникающий при гомоцистинурии и синдроме Марфана.
Хрусталик и катаракта. Катарактой называют помутнение хрусталика, которое располагается в центре (ядерное), в поверхностной кортикальной области или в задней субкапсулярной области хрусталика и развивается в ответ на изменения физических и химических свойств среды внутри его полунепроницаемой капсулы. Катаракта может быть врожденной и приобретенной.
Врожденные катаракты встречаются при краснухе, простом герпесе, сифилисе и цитомегалии. Приобретенные катаракты возникают в результате травмы, облучения, применения лекарственных препаратов, метаболических расстройств, а также у людей пожилого возраста (старческая катаракта). Два вида ката ракт описаны у больных сахарным диабетом: метаболическая (по типу снежных хлопьев) и старческая. Катаракты по типу снежных хлопьев обычно встречаются при инсулинзависимом диабете и развитие их начинается в субкапсулярной области. Старческие катаракты развиваются у больных диабетом в более раннем возрасте, чем у лиц, не страдающих этим заболеванием, и созревают быстрее. К другим нарушениям обмена веществ, часто приводящим к развитию катаракты, относят гипокальциемию (гл. 366), галактоземию (гл. 314) и гипогликемию. Катаракты, располагающиеся в задней части хрусталика, развиваются более чем у одной трети больных с миотонической дистрофией. Образованию катаракт в задней субкапсулярной области способствует систематический прием кортикостероидов. Кроме того, к развитию катаракты могут привести следующие заболевания: 1 — хромосомные аномалии (синдром Альпорта, синдром кошачьего крика, болезнь Конради, синдром Крузона, синдром Тернера); 2 — болезни обменных веществ или алиментарные расстройства [аминоацидурия (синдром Лоу), болезнь Фабри, гипервитаминоз D, гипопаратиреоз, гипотиреоз, мукополисахаридоз, болезнь Вильсона]; 3—инфекционные болезни (приобретенный цистицеркоз, лепра, онхоцеркоз и токсоплазмоз); 4—прием лекарственных препаратов (кортикостероидов, галоперидола и миотиков).
Расстройства зрения при катаракте проявляются расплывчатостью зрения с сохраненным светоощущением, удвоением изображения (монокулярная диплопия), изменением цветовосприятия и снижением остроты зрения. Удаление катаракты может привести к полному восстановлению зрения.
Вывих или подвывих (эктопия) хрусталика возникают при гомоцистинурии (гл. 306) и синдроме Марфана (гл. 319) (рис. 13.1 на цв. вкл.). В таких условиях вывих хрусталика может ускорить развитие глаукомы.
Стекловидное тело. По мере старения человека стекловидное тело претерпевает значительные физические и биохимические изменения. Среди помутнений стекловидного тела чаще всего встречаются доброкачественные «плавающие помутнения», которые описываются больными в виде серых или белых пятен или удлиненных неравномерных объектов, перемещающихся при движении глазных яблок. Кровоизлияние в стекловидное тело обычно происходит из сосудов сетчатки и может распространяться диффузна по всей полости стекловидного тела. В случае массивных кровоизлияний зрение может значительно ухудшаться. Кровотечение в стекловидное тело и образование мембран наблюдают при диабетической ретинопатии, окклюзиях вен сетчатки, серповидно-клеточной ретинопатии, врожденных аномалиях сосудов сетчатки, травмах, дисковидной дегенерации желтого пятна, злокачественной меланоме собственно сосудистой оболочки глаза и субарахноидальном кровоизлиянии. Астероидный гиалит (болезнь Бенсона) характеризуется образованием в стекловидном теле мельчайших помутнений желтого цвета, состоящих из кальциевых мыл (пальмитата и стеарата). Аналогичное состояние, отражающее дистрофию стекловидного Тела, может возникать у больных сахарным диабетом, а также часто бывает у больных без признаков явного заболевания глаз. Помутнение стекловидного тела может происходить при первичном амилоидозе. При ретикулосаркоме и ретинобластоме можно обнаружить опухолевые клетки, свободно плавающие в жидкой части стекловидного тела. Витректомию, наиболее важное достижение в лечении поражений стекловидного тела, применяют для очищения стекловидного тела от помутнений и уменьшения или предотвращения витреоретинальной тракции. В случае подозрения на амилоидоз или ретикулосаркому ценную информацию можно получить с помощью биопсии стекловидного тела.
Сетчатка. Многие патологические состояния вызывают поражения сосудов сетчатки, которые могут привести к слепоте. Например, выраженность изменений артерий при гипертонической ретинопатии тесно коррелирует с уровнем общей артериальной гипертензии. На I стадии отмечают умеренное сужение артериол и световой рефлекс с артерий по типу «серебрянной проволоки»; II стадия характеризуется перекрестом артерий и вен, твердых экссудатов и штрихообразных кровоизлияний; для III стадии характерны отек сетчатки, кровоизлияния и очажки в виде комков ваты, которые образуются вследствие локальной ишемии нервных волокон; при IV стадии наблюдают те же признаки, что и при III, и, кроме того, отек диска зрительного нерва, часто со скоплением твердых экссудатов в области желтого пятна в виде звезды.
Очаги в виде комков ваты являются отличительными признаками злокачественной гипертензии, однако их можно обнаружить в случаях анемии, лейкоза, коллагеноза, диспротеинемии, инфекционного эндокардита, сахарного диабета. Они наиболее часто среди других поражений глаз встречаются при синдроме приобретенного иммунодефицита (СПИД). К другим офтальмологическим, проявлениям СПИДа относят цитомегало^русный ретинит и перифлебит вен сетчатки.
Диабетическую ретинопатию разделяют на два вида: экссудативную ретинопатию, характеризующуюся образованием микроаневризм, кровоизлияний, очагов в виде комков ваты, твердых экссудатов, шунтирующих микрососудов внутри сетчатки и венозным кровотечением; пролиферативную ретинопатию, характеризующуюся наличием неоваскуляризации и отека желтого пятна, которые, как правило, при-водят к снижению остроты зрения до 20/200 и более. У таких больных для замедления прогрессирования слепоты успешно применяют панретинальную фотокоагуляцию.
Стойкая слепота может возникнуть как следствие инфаркта сетчатки, развившегося вследствие окклюзии центральной артерии сетчатки (ЦАС). На глазном дне выявляют неравномерное сужение вен сетчатки, сама сетчатка мелочно-белого цвета, желтое пятно кажется темно-вишневым вследствие визуализации собственно сосудистой оболочки глаза (рис. 13,2 на цв. вкл.). Окклюзия ЦАС требует неотложной медицинской помощи. Усилению кровотока лучше всего способствует парацентез внутриглазной жидкости, приводящий к снижению ВГД. При обнаружении атероматозных изменений в гомолатеральной внутренней сонной артерии, аорте или сердце предполагают эмболию ЦАС. Окклюзия ЦАС также может развиться при гигантоклеточном (височном) артериите, атеросклерозе, коллагенозах и состояниях, сопровождающихся повышенной вязкостью крови. Монокулярное преходящее ухудшение зрения (преходящая слепота) может предвещать окклюзию ЦАС и/или угрожающий инсульт. Больные с такой симптоматикой нуждаются в крайне пристальном внимании (см гл 343 и 352).
К ухудшению зрения также могут приводить венозные ретинопатии. Окклюзии центральной вены сетчатки (рис. 13.3 на цв. вкл.) и ее ветвей (часто развивающиеся при гипертензии), а также ретинопатия при веностазе, обусловленном снижением давления из-за уменьшения перфузии сетчатки, могут возникать вследствие окклюзирующего поражения сонной артерии, болезни отсутствия пульса, макроглобулинемии, полицитемии.
Системные коагулопатии (тромбоцитопения и диссеминированное внутрисосудистое свертывание) приводят к кровоизлияниям в сетчатку или свертыванию крови в капиллярах, расположенных в области желтого пятна, иногда сопровождающимся кровоизлиянием в собственно сосудистую оболочку глаза и отслойкой сетчатки. Больные жалуются на нечеткость изображения из-за очагового выпадения поля зрения (скотома). Аномалии сосудов сетчатки встречаются редко. К ним относят телеангиэктазию (болезнь Коутса), ангиоматоз сетчатки (болезнь Гиппеля, гл. 351) и артериовенозную пещеристую аневризму (синдром Уайберна — Мейсона).
Помимо поражений сосудов, зрение могут ухудшать и другие изменения в сетчатке. Наиболее значимыми из них являются отслойка или разрыв сетчатки. Существуют также несколько разновидностей дегенерации сетчатки.
Дегенерация сетчатки. При пигментном ретините дегенерация наружного рецепторного слоя и прилегающего пигментного эпителия имеет наследственный характер. Дегенерация сетчатки сопровождается потерей ночного зрения с последующим нарушением периферического и в конечном счете центрального зрения. Дегенерация сетчатки может развиваться как результат некоторых системных заболеваний, таких как абеталипопротеинемия (синдром Бессена— Корнцвейга, гл. 355), нейрональный липофусциноз (болезнь Баттена—Мейо, гл. 350), болезнь Рефсума (гл. 355), синдром Кирнса—Сейра (гл. 357).
Дегенерация оболочки Бруха. Оболочка Бруха защищает пиг ментный эпителий, прилегающий к палочкам и колбочкам. Дегенерация приводит к образованию ангиоидных полос (разрывов), которые располагаются от диска к экватору.
Ангиоидные полосы часто являются признаком обширных дегенеративных изменений, происходящих в эластической соединительной ткани любой локализации, как это бывает при эластической псевдоксантоме, болезни Педжета, отравлении свинцом и семейной гиперфосфатемии.
Дегенерация наружных слоев сетчатки. Этот процесс может возникать в виде осложнения на фоне приема препаратов фенотиазинового ряда, которые обладают способностью связывать меланин в пигментном слое и поэтому должны использоваться в минимальных терапевтических дозах. У больных, длительно принимающих подобные препараты, необходимо каждые три месяца проводить цветовую периметрию с объектами красного и белого цвета.
Дегенерация внутренних слоев сетчатки. Дегенерация внутренних слоев сетчатки может являться побочным эффектом при приеме хингамина и гидроксихлорохина.
Собственно сосудистая оболочка глаза. Поражения собственно сосудистой оболочки глаза встречаются нечасто, они описаны в «Руководстве по диагностике и лечению глазных болезней».
Диск зрительного нерва. Элевацию или набухание диска зрительного нерва вызывают его отек (рис. 13.4 на цв. вкл.), папиллит, друзы диска зрительного нерва (рис. 13.5 на цв. вкл.), инфильтрация диска злокачественными клетками и многие другие заболевания.
Истинный отек диска зрительного нерва, обусловленный набуханием аксонов и стазом аксоплазмы, развивается при повышении внутричерепного давления спинномозговой жидкости (СМЖ), которое передается в субарахноидальное пространство, окружающее зрительный нерв. Острота зрения вначале снижается незначительно, возникают преходящие ощущения темноты перед глазами, сужение полей зрения и увеличение слепых пятен (рис. 13.6, в). Сосудистые изменения, такие как гиперемия, венозный застой и кровоизлияние при отеке диска зрительного нерва, являются вторичными. Наличие спонтанного венного пульса на диске, как правило, свидетельствует об отсутствии повышения внутричерепного давления.
Псевдоотеком дисков зрительных нервов называют врожденное набухание дисков вследствие образования стекловидной ткани (друз) или дальнозоркости.
Папиллит — это набухание диска в сочетании с невритом зрительного нерва, что приводит к ранней потере зрения. Папиллит может развиваться в результате воспалительных процессов, демиелинизации зрительного нерва (рассеянный склероз, оптикомиелит), дегенерации (оптическая невропатия Лебера), инфильтрации злокачественными клетками или сосудистых поражений диска зрительного нерва. Важно отличать это состояние от интракраниального ретробульбарного неврита, характеризующегося очагами демиелинизации в нерве, которые в начале заболевания не сопровождаются изменениями глазного дна и диска зрительного нерва. Ретробульбарный неврит приводит к потере зрения и выпадению реакций зрачка на свет. Сравнение прямой реакции зрачка на свет с непрямой (непроизвольная реакция) имеет значение для локализации поражения афферентного звена. Пробу для выявления этого рефлекса иногда называют пробой с мелькающей вспышкой. Зрачком Маркуса Ганна называют зрачок, у которого непрямая реакция на свет выражена лучше, чем прямая.
Ретробульбарный неврит необходимо отличать от потери зрения при истерии (бинокулярное зрение не страдает, нет дефекта афферентной реакции зрачка на свет). Важное значение для диагностики имеют указания в анамнезе на травмы, злоупотребление лекарственными препаратами, воздействия токсичных веществ или алкоголизм. У молодых людей с идиопатическим невритом зрительного нерва (воспалительным или ретробульбарным) риск развития рассеянного склероза составляет примерно 30—40% (гл. 348). У лиц пожилого возраста основной причиной снижения остроты зрения и выпадения полей зрения является инфаркт зрительного нерва (передняя ишемическая оптическая невропатия) (рис. 13.7 на цв. вкл.), возникающий при гигантоклеточном (височном) артериите, неартериитном артериосклерозе или эмболиях задних ресничных артерий.
Большинство поражений зрительного нерва сопровождается побледнением его диска (рис. 13.8 на цв. вкл.). Различают три причины: наследственно-семейная атрофия зрительного нерва (см. рис. 13.8 на цв. вкл.); первичная атрофия зрительного нерва, развивающаяся в результате гибели ганглиозных клеток сетчатки и аксонов; вторичная атрофия зрительного нерва при папиллите и хроническом отеке диска зрительного нерва. .
Центральный зрительный путь. Зрительные расстройства могут возникать в результате поражения сетчатки, зрительного нерва, перекреста зрительного нерва, зрительного тракта, латерального коленчатого тела, коленчато-затылочного пути, зрительного центра коры затылочных долей больших полушарий головного мозга. Поражения сетчатки вызывают возникновение дугообразных скотом, определяемых в виде островков выпадения поля зрения, которые бывают направлены в сторону слепого пятна или происходят из него (см. рис. 13.6, а). Дугообразные (пучок нервных волокон) дефекты имеют отчетливую границу по горизонтальной средней линии, и при обширных размерах приводят к выпадению половины поля зрения (см. рис. 13.6, б). Повреждение папилломакулярного пучка, обеспечивающего центральную фиксацию, приводит к появлению центральной (поражение точки фиксации взора) (см. рис. 13.6, г) или центроцекальной (поражение точки фиксации взора и слепого пятна) скотомы (см. рис. 13.6, д). При поражении желтого пятна центральная скотома незначительного размера часто приводит к нарушению зрения, зрительного восприятия, характеризующемуся искажением формы и размеров видимых предметов, особенно прямых линий (метаморфопсия), что отличает поражение желтого пятна от повреждения зрительного нерва. Центроцекальная скотома (см. рис. 13.6, д) является частым специфическим признаком поражения зрительного нерва, причинами которого могут быть как внутренние (демиелинизирующие, инфильтрирующие, дегенеративные процессы), так и внешние компрессионные (аневризмы, опухоль) факторы. Токсические воздействия (метилового спирта, хинина, некоторых транквилизаторов фенотиазинового ряда) и нарушения питания (табачно-алкогольная слепота) приводят к образованию относительно симметричных двусторонних центральных или центроцекальных скотом. Прогрессирующее генерализованное сужение периферических изоптер с относительной сохранностью центрального зрения (см. рис. 13.6, ж) может быть следствием кольцевидной компрессии опухолью, как, например, при менингиоме оболочки зрительного нерва. Спиралевидное сужение (см. рис. 13.6,з) или трубочное зрение неорганического происхождения (при истерии, симуляции) сохраняются при исследовании зрения с любого расстояния. В случае органических поражений наружный диаметр дефекта полей зрения будет увеличиваться с ростом расстояния между глазом и исследуемым объектом. Дефект поля зрения, локализующийся в одной половине поля зрения каждого глаза, называют гемианопсией. При этом имеется четкая граница по вертикальной линии (см. рис. 13.6, е, рис. 13.9, а, б, в). Битемпоральная гемианопсия (см. рис. 13.9, б) указывает на поражение перекрещивающихся волокон носовой части сетчатки в области зрительного перекреста, обычно вследствие компрессии хиазмы (при опухоли гипофиза, краниофарингиоме, менингиоме диафрагмы турецкого седла, супраселлярной аневризме артерий виллизиева круга). Гомонимная гемианопсия (выпадение левых или правых половин полей зрения) (рис. 13.9, г, з) возникает, при поражении зрительного пути выше перекреста и в случае полной гемианопсии не позволяет определить точную локализацию. Неполная гомонимная гемианопсия более конкретно указывает на возможное место поражения: если дефекты поля зрения идентичны с обеих сторон, наиболее вероятно, что очаг локализуется в коре шпорной борозды; если имеется несовпадение дефектов (асимметрия), то скорее всего произошло поражение волокон зрительного тракта, латерального коленчатого тела или зрительной лучистости теменной или височной доли.
Для поражений зрительного тракта характерно развитие асимметричной гомонимной гемианопсии. Хронические повреждения тракта сопровождаются нарушением афферентной реакции зрачка на свет и поперечной атрофией зрительного нерва на противоположной стороне. В случае поражений зрительного пути выше латерального коленчатого тела (см. рис. 13.9, б, з) зрачковые рефлексы сохраняются. Нервные волокна из нижних квадрантов сетчатки проецируются в височную долю, поэтому поражение этой доли может вызывать гомонимную верхнеквадрантную гемианопсию (рис. 13.9,д,е). Поражения теменных долей больше сказываются на нижних квадрантах, чем на верхних (рис. 13.9, ж); это также может приводить к возникновению гемианопсии вследствие невнимательности. Полная гомонимная гемианопсия с разрушением волокон, идущих от желтого пятна, развивается в том случае, если повреждаются корковые отделы больших полушарий в области шпорной борозды с одной стороны (см. рис. 13.9, з). Сохранность желтого пятна часто бывает обусловлена несовершенной фиксацией. Двусторонняя гомонимная гемнанопсия возникает в результате двусторонних поражений зрительной коры, обычно ишемического характера, в зонах кровоснабжения задних мозговых артерий. Может развиться стойкая корковая слепота. У таких больных наблюдают синдром Антона: двустороннюю слепоту, отрицание потери зрения, нормальные зрачковые рефлексы и двусторонние инфаркты в затылочно-теменных областях.
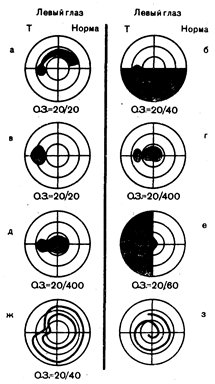
Рис. 13.6. Разновидности монокулярного выпадения поля зрения слева. а — верхняя дугообразная скотома (поражение нижнего отдела пучка нервных волокон); б—выпадение нижней половины поля зрения (поражение верхних отделов пучка нервных волокон); в—увеличение слепого пятна левого глаза; г — центральная скотома, слепое пятно нормальных размеров: д — центроцекальная скотома; е — темпоральная гемианопсия с выпадением центрального участка поля зрения; ж — концентрическое сужение поля зрения до 2 изоптер; з — функциональное «спиралевидное» выпадение поля зрения до 1 изоптеры (из Wray, 1985).

Рис. 13.9. Схема строения зрительного анализатора от сетчатки до коры затылочных долей.
Патологические изменения полей зрения, возникающие при поражении зрительного нерва на различных уровнях. а —полная слепота на левый глаз; б — битемпоральная гемианопсия: в—назальная гемианопсия слева; г и д—правосторонняя несимметричная гомонимная гемианопсия; е и ж — правосторонняя верхняя и нижняя квадрантная гемианопсия; з — полная правосторонняя гомонимная гемианопсия (из Wray, 1985).
К другим нарушениям центрального зрения относят различные виды искажения изображения, при которых предметы кажутся либо слишком маленькими (микропсия), либо чрезмерно большими (макропсия), либо искривленными. При двусторонней симптоматике наиболее вероятно поражение височных долей; в таком случае зрительные расстройства возникают в момент приступов и могут сопровождаться сложными зрительными галлюцинациями или другими проявлениями височной эпилепсии (гл. 342).
Помимо исследования полей зрения, для оценки поражений переднего отрезка зрительного пути используют электрофизиологические методы исследования — особенно электроретинографию (ЭРГ) с фотостимуляцией, электроретинографию с шахматным паттерном (П-ЭРГ), а также зрительные вызванные потенциалы на стимуляцию шахматным паттерном (ЗВП) (см. гл. 341). При проведении ЭРГ электрические потенциалы измеряют с каждого слоя сетчатки, что позволяет выявить поражения сетчатки до появления изменений на глазном дне, как, например, при пигментном ретините. Однако ЭРГ не выявляет изменений, вызванных поражениями ганглиозных клеток сетчатки и афферентных отделов зрительного пути. Данные П-ЭРГ позволяют судить об активности ганглиозных клеток, которая снижается или полностью исчезает при поражениях зрительного нерва, развивающихся вследствие ретроградной гибели ганглиозных клеток (оптическая атрофия Лебера, демиелинизация). ЗВП характеризуют преобладающую реакцию желтого пятна, определяемую в области затылочного полюса коры больших полушарий головного мозга (гл. 341). В случае отсутствия поражения сетчатки они дают возможность оценить в первую очередь функционирование отрезка зрительного пути до наружного коленчатого тела и особенно зрительного нерва. ЭВП оказывают значительную помощь в постановке диагноза рассеянного склероза, позволяя установить наличие поражения зрительного нерва даже при отсутствии других симптомов ухудшения зрения (гл. 348).
Дата добавления: 2015-07-22; просмотров: 1377;
