Механизмы развития тромботического синдрома
Механизмы гиперкоагуляции и тромботического синдрома представлены на рис. 22–25. К этим механизмам относят:
• Чрезмерную активацию прокоагулянтов и проагрегантов.
Наиболее частые причины активации прокоагулянтов и проагрегантов:
– гиперлипопротеинемии. Известно, что липопротеины активируют фактор Хагемана (фактор свёртывания ХII) и стимулируют активность протромбиназы;
– повышенный уровень антифосфолипидных антител (IgG, IgM), например, при антифосфолипидном синдроме. АТ к анионным фосфолипидам стимулирует реакцию высвобождения из тромбоцитов, эндотелиоцитов, кардиомиоцитов и некоторых других клеток прокоагулянтов и их последующую активацию. Такой механизм тромбообразования выявляется, например, при СКВ и ишемической болезни сердца (ИБС);
– массированные травмы мягких тканей (например, при механическом повреждении органов, тканей, конечностей, синдроме длительного раздавливания), ожоги большой площади, шоковые состояния, сепсис.
•Увеличение концентрации в крови прокоагулянтов и проагрегантов (фибриногена, протромбина, акцелерина, проконвертина, тромбина, и др.).
Наиболее частые причинынарастания уровней прокоагулянтов и проагрегантов:
– гиперкатехоламинемия. Катехоламины активируют процесс синтеза фибриногена (например, при патогенном стрессе или феохромоцитоме);
– гиперкортицизм (с гиперпродукцией глюкокортикоидов). Глюкокортикоиды стимулируют образование протромбина, проакцелерина, фибриногена;
– атеросклероз стенок артерий (атеросклеротические изменения стенок артерий потенцируют синтез фибриногена, протромбина, фактора Хагемана, антигемофилических глобулинов и др.);
– септицемия (при ней стимулируется гиперпродукция тканевого тромбопластина).
Результатом чрезмерной активации и/или увеличения в крови прокоагулянтов и проагрегантов может быть:
– гиперкоагуляция белков крови,
– адгезия, агрегация и активация форменных элементов крови,
– образование единичных тромбов,
– генерализованный тромбоз (наблюдается при синдроме ДВС).
• Снижение содержания и/или угнетение активности прокоагулянтов и проагрегантов.
Наиболее частые причины недостаточности прокоагулянтов и проагрегантов:
– наследственный дефицит антитромбина. Характеризуется снижением синтеза антитромбина III, а также его сродства к гепарину;
– печёночная, почечная или панкреатическая недостаточность. Эти состояния обусловливают снижение синтеза гепатоцитами антитромбина III;
– гиперлипопротеинемии. Они обусловливают снижение уровня гепарина в крови (за счёт его адсорбции на поверхности форменных элементов крови и иммунных комплексов, например при СКВ или пурпуре Шёнляйна‑Геноха);
– наследственная или приобретённая недостаточность протеинов С и S. Вторичный (приобретённый) дефицит этих белков наблюдается при печёночной недостаточности, СД, лейкозах, массивных травмах, респираторном дистресс‑синдроме взрослых.
• Уменьшение уровня и/или подавление активности фибринолитических агентов.
Наиболее частые причины недостаточности фибринолитиков:
– подавление синтеза и выделение клетками в кровь активатора плазминогена. Наблюдается у пациентов с атеросклерозом, инфарктом миокарда, ревматоидным артритом);
– наследственная или приобретённая гиперпродукция антиплазминов;
– снижение продукции фактора ХII(например, при васкулитах или ДВС–синдроме). Именно это послужило причиной смерти больного тромбофилией по фамилии Хагеман (его именем назван фактор ХII).
Ы ВЁРСТКА Вставить файл «ПФ Рис 21 26 Основные механизмы гиперкоагуляции и тромботического синдрома»
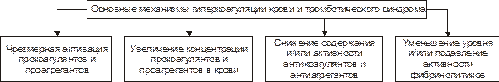
Рис. 22–25. Основные механизмы гиперкоагуляции и тромботического синдрома.
Последствия гиперкоагуляции и тромбоза:
Нарушения центральной, органно‑тканевой и микрогемоциркуляции с исходом в инфаркт. При этом характер и тяжесть нарушений кровообращения определяются видом сосуда, поражённого тромбозом (артерии или вены, микрососуды или магистральные стволы), количеством тромбированных сосудов, наличием коллатералей и условий для их развития, скоростью и масштабом процесса тромбообразования, значимостью для организма, органа или ткани. Наиболее опасны тромбы в сосудах мозга, сердца, лёгкого, поджелудочной железы, надпочечников, кишечника.
Расстройства кровообращения, не завершающиеся инфарктом. Они обусловливают гипоксию тканей и органов (первично‑циркулярного типа), развитие дистрофических изменений и снижение их функций, гипотрофию и гипоплазию тканевых и клеточных элементов, сдавление ткани дистальнее места пристеночного венозного тромба (расширенной веной и отёчной тканью), образование тромбоэмболов (чаще в связи с разрушением венозного тромба).
Дата добавления: 2015-04-29; просмотров: 1161;
