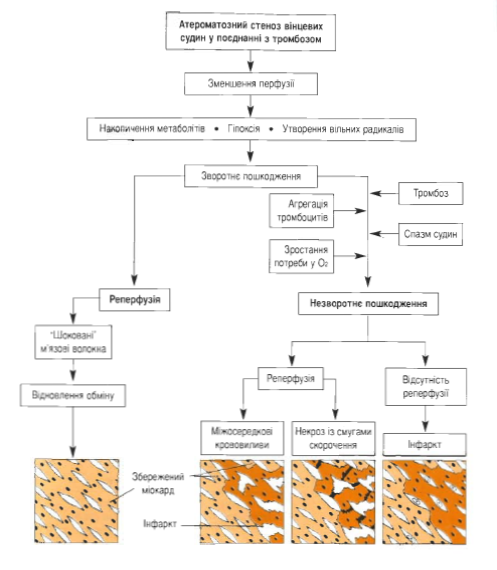
Схема. Можливі наслідки зворотніх та незворотніх ішемічних пошкоджень міокарду
Інфаркт міокарда — це ішемічний некроз серцевого м’яза. Як правило, цеішемічний (білий) інфаркт з геморагічним вінчиком.
Інфаркт міокарда прийнято класифікувати за деякими ознаками:
— за часом його виникнення;
— за локалізацією в різних відділах серця і серцевого м’яза;
— за поширеністю;
— за перебігом.
Інфаркт міокарда — поняття тимчасове.
Клінічні періоди інфаркту:
- продромальний (декілька годин – 1 міс);
- найгостріший(30 хв – 2 год)
- гострий (2-5 доба)
- підгострий(4-5 тижнів)
- період реабілітації(3-6 місяців)
Первинний (гострий) інфаркт міокарда триває приблизно 4 тижнів з моменту приступу ішемії міокарда. Якщо інфаркт міокарда розвивається через 4 тижнів після первинного, то його називаютьповторним інфарктом. Інфаркт, який розвинувся протягом 4 тижнів існування первинного, позначається якрецидивуючий інфаркт міокарда.
Інфаркт міокарда локалізується найчастіше в ділянці верхівки, передньої і бічної стінок лівого шлуночка і передніх відділів міжшлуночкової перегородки. Рідше інфаркт виникає в області задньої стінки лівого шлуночка і задніх відділів міжшлуночкової перегородки, тобто в басейні гілки лівої вінцевої артерії. Коли основний стовбур лівої вінцевої артерії і обидві його гілки зазнають атеросклеротичної оклюзії, то розвивається великовогнищевий інфаркт міокарда. В правому шлуночку і особливо в передсердях інфаркт розвивається рідко.Топографія і розміри інфаркту визначаються не тільки ступенем ураження певних гілок вінцевих артерій, але й типом кровопостачання серця (лівий, правий і середній типи). Оскільки атеросклеротичні зміни в основному інтенсивніше виражені в більш розвиненій і функціонально обтяженій артерії, інфаркт міокарда частіше спостерігається при крайніх типах кровопостачання — лівому або правому. Ці особливості кровопостачання серця дозволяють зрозуміти, чому, наприклад, при тромбозі низхідної гілки лівої вінцевої артерії в різних випадках інфаркт має різну локалізацію (передня або задня стінка лівого шлуночка, передній або задній відділ міжшлуночкової перегородки).Розміри інфаркту визначаються ступенем стенозу вінцевих артерій, функціональною спроможністю колатерального кровообігу, рівнем закриття (тромбоз, емболія) артеріального стовбура, від функціонального стану міокарда. При гіпертонічній хворобі, яка супроводжується гіпертрофією м’яза серця, інфаркти мають поширеніший характер. І дуже часто носять трансмуральний характер.
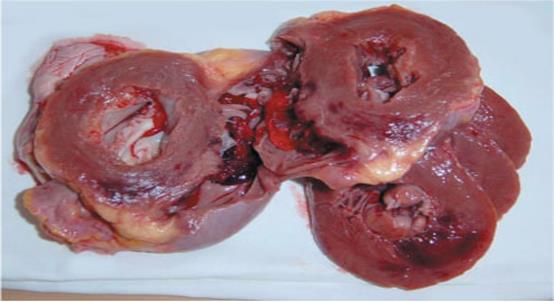
Інфаркт міокарду (білий з геморагічним вінчиком).
Топографічно розрізняють:
— субендокардіальний інфаркт;
— субепікардіальний інфаркт;
— інтрамуральний інфаркт (при локалізації в середній частині стінки серцевого м’яза);
— трансмуральний інфаркт (при некрозу всієї товщини серцевого м’яза).
При втягненні в некротичний процес ендокарда (субендокардіальний і трансмуральний інфаркти) в тканині його розвивається реактивне запалення, на ендотелії з’являються тромботичні накладення. При субепікардіальному і трансмуральному інфарктах нерідко спостерігається реактивне запалення зовнішньої оболонки серця — фібринозний перикардит.
За поширеністю некротичних змін у серцевому м’язі розрізняють:
— дрібновогнищевий;
— великовогнищевий;
— трансмуральний інфаркт міокарда.
У перебігові інфаркту міокарда розрізняють три стадії:
― ішемічну(дивись – ішемічна дистрофія міокарду)
— некротичну стадію;
— стадію рубцювання.
При некротичній стадії мікроскопічно периваскулярно виявляють дрібні ділянки збережених кардіоміоцитів. Ділянка некрозу відокремлена від збереженого міокарда зоною повнокров’я і лейкоцитарної інфільтрації(демаркаційне запалення). Поза вогнищем некрозу відзначається нерівномірне кровонаповнення, крововиливи, зникнення з кардіоміоцитів глікогену, поява в них ліпідів, деструкція мітохондрій і саркоплазматичної сітки, некроз поодиноких м’язових клітин.
Стадія рубцювання (організації) інфаркту починається по суті тоді, коли на зміну лейкоцитам приходять макрофаги і молоді клітини фібробластичного ряду. Макрофаги приймають участь в резорбції некротичних мас, в їх цитоплазмі появляються ліпіди, продукти тканинного детриту. Фібробласти, володіючи високою ферментативною активністю, беруть участь у фібрилогенезі. Організація інфаркту відбувається як з зони демаркації, так і з “острівків” збереженої тканини в зоні некрозу. Цей процес триває 7-8 тижнів, однак ці терміни змінюються залежно від розмірів інфаркту і реактивності організму хворого. При організації інфаркту на його місці утворюється щільний рубець. В таких випадках говорять про постінфарктний великовогнищевий кардіосклероз. Збережений міокард, особливо на периферії рубця, піддається регенераційній гіпертрофії.

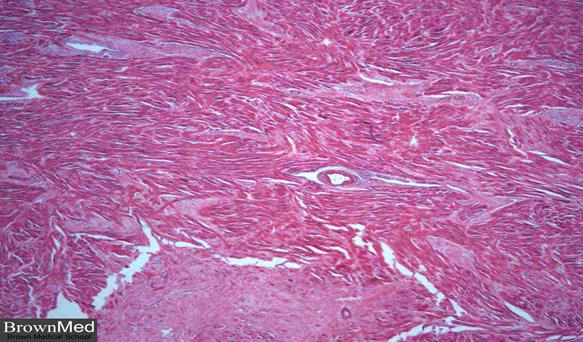
Великовогнищевий склероз після перенесеного інфаркту міокарду
Ускладненнями інфаркту є кардіогенний шок, фібриляція шлуночків, асистолія, гостра серцева недостатність, міомаляція (розплавлення некротизованого міокарда), гостра аневризма і розрив серця (гемоперикард і тампонада його порожнини), пристінковий тромбоз, перикардит.
Смерть при інфаркті міокарда може бути зв’язаною як з самим інфарктом міокарда, так і з його ускладненнями. Безпосередньою причиною смерті в ранній період інфаркту є фібриляція шлуночків, асистолія, кардіогенний шок, гостра серцева недостатність. Смертельними ускладненнями інфаркту міокарда в більш пізній період є розрив серця або його гострої аневризми з крововиливом у порожнину перикарда, а також тромбоемболії (наприклад, судин головного мозку) з порожнини серця, коли джерелом тромбоемболії стають тромби на ендокарді в ділянці інфаркту.
Класифікація ускладнень та причини смерті при інфаркті міокарда
- А. Термін виникнення :
- Первинний інфаркт
- Рецидивуючий інфаркт (повторно на протязі 4 тижнів після постановки попереднього)
- Повторний інфаркт (повторно післяі 4 тижнів з моменту постановки попереднього)
Б. Локалізація
- Передня стінка лівого шлуночка, верхівка серця
- Міжшлуночкова перегородка(40-50 %)
- Задня стінка лівого шлуночка(30-40 %)
- Бокова стінка лівого шлуночка(15-20 %)
- Інфаркт міжшлуночкової перегородки(7-17 %)
- Поширений інфаркт
В. Ускладнення інфаркту:
- фібриляція шлуночків
- асистолія
- кардіогенний шок
- гостра аневризма
- перикардит
- гостра серцева недостатність
- міомаляція та розрив серця
Причини смерті:
- аритмія(перші години)
- гемотампонада(4-10 доба).
ЦЕРЕБРОВАСКУЛЯРНІ ЗАХВОРЮВАННЯ
Цереброваскулярні захворювання характеризуються гострими порушеннями мозкового кровообігу і по суті являють собою церебральні прояви атеросклерозу і гіпертонічної хвороби, рідше — симптоматичних гіпертензій. Як самостійна група хвороб цереброваскулярні захворювання виділені, як і ішемічна хвороба серця, у зв’язку з соціальною їхньою значущістю.
Головна мета навчання – вміти визначати макро- і мікроскопічні прояви цереброваскулярних захворювань, пояснити їх причини і механізм розвитку, оцінити ймовірний вихід і значення ускладнень для організму.
Для цього необхідно вміти:
— визначити морфологічні ознаки гострого порушення мозкового кровообігу, пояснити його причини, механізм розвитку, вихід та оцінити значення;
— визначити морфологічні прояви хронічної церебральної форми ішемічної хвороби, пояснити її причини, механізм розвитку, вихід та оцінити значення
Серед безпосередніх причин гострих порушень мозкового кровообігу основне місце займають спазм, тромбоз і тромбоемболія церебральних і прецеребральних (сонних і хребтових) артерій. Величезне значення має психоемоційне перенапруження, яке призводить до ангіоневротичних порушень.
В групі гострих порушень мозкового кровообігу, які лежать в основі цереброваскулярних захворювань, виділяють транзиторну ішемію головного мозку та інсульт.
Інсультом називають локальний розлад мозкового кровообігу, який гостро (зненацька) розвивається і супроводжується пошкодженням речовини мозку та порушеннями його функції. Розрізняють:
— геморагічний інсульт, представленийгематомою або геморагічним просяканням речовини мозку (в тому числі і субарахноїдальний крововилив);

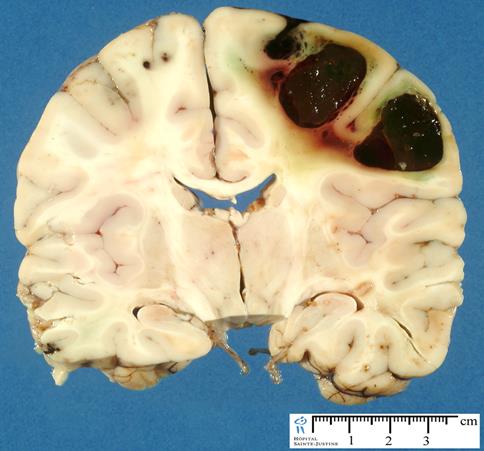
Крововилив в головний мозок (вказано стрілкою).
— ішемічний інсульт, морфологічним проявом якого є інфаркт абосіре розм’якшення мозку.
Морфологія транзиторної ішемії головного мозку представлена судинними розладами (спазм артеріол, плазматичне просякання їх стінок, периваскулярний набряк і поодинокі дрібні геморагії) і вогнищевими змінами мозкової тканини (набряк, дистрофічні зміни нейронів). Ці зміни зворотні; на місці колишніх дрібних геморагій можуть визначатися периваскулярні відкладання гемосидерину.
 При утвореннігематоми мозку, яка зустрічається у 85% пригеморагічному інсульті, знаходять виражену альтерацію стінок артеріол та дрібних артерій з утворенням мікроаневризм і розривом їх стінок. В місці крововиливу тканина мозку руйнується, утворюється порожнина, яка заповнена згустками крові і розм’якшеною тканиною мозку(червоне розм’якшення мозку). Крововилив локалізується найчастіше в підкоркових вузлах головного мозку (зоровий горб, внутрішня капсула) і мозочка. Розміри його бувають різними: інколи він охоплює всю масу підкоркових вузлів, кров проривається у бокові, III і IV шлуночки мозку, просякається в ділянку його основи. Інсульти з прориванням у шлуночки мозку завжди закінчуються смертю. Якщо хворий переносить інсульт, то на периферії крововиливу в тканині мозку з’являється багато сидерофагів, зернистих куль, клітин глії, і згустки крові розсмоктуються. На місці гематоми утворюється кіста з іржавими стінками і буруватим вмістом. У хворих, які тривало страждали на мозкову форму гіпертонічної хвороби і померли від інсульту, поряд із свіжими крововиливами нерідко знаходять кісти як наслідок колишніх геморагій.
При утвореннігематоми мозку, яка зустрічається у 85% пригеморагічному інсульті, знаходять виражену альтерацію стінок артеріол та дрібних артерій з утворенням мікроаневризм і розривом їх стінок. В місці крововиливу тканина мозку руйнується, утворюється порожнина, яка заповнена згустками крові і розм’якшеною тканиною мозку(червоне розм’якшення мозку). Крововилив локалізується найчастіше в підкоркових вузлах головного мозку (зоровий горб, внутрішня капсула) і мозочка. Розміри його бувають різними: інколи він охоплює всю масу підкоркових вузлів, кров проривається у бокові, III і IV шлуночки мозку, просякається в ділянку його основи. Інсульти з прориванням у шлуночки мозку завжди закінчуються смертю. Якщо хворий переносить інсульт, то на периферії крововиливу в тканині мозку з’являється багато сидерофагів, зернистих куль, клітин глії, і згустки крові розсмоктуються. На місці гематоми утворюється кіста з іржавими стінками і буруватим вмістом. У хворих, які тривало страждали на мозкову форму гіпертонічної хвороби і померли від інсульту, поряд із свіжими крововиливами нерідко знаходять кісти як наслідок колишніх геморагій.
Ішемічний інфаркт мозку, який утворюється при тромбозі атеросклеротично змінених прецеребральних або церебральних артерій, має різну локалізацію. Це — найчастіший (75% випадків) прояв ішемічного інсульту. Виглядає ішемічний інфаркт якосередок сірого розм’якшення мозку. При мікроскопічному дослідженні середовища некротичних мас можна виявити мертві нейрони.
Ускладнення інсультів (крововиливів та інфарктів мозку), як і їх наслідків (кісти мозку), — паралічі. Мозкові інсульти, виходячи в набряк і набухання речовини головного мозку — найчастіша причина смерті хворих на атеросклероз і гіпертонічну хворобу.
 |
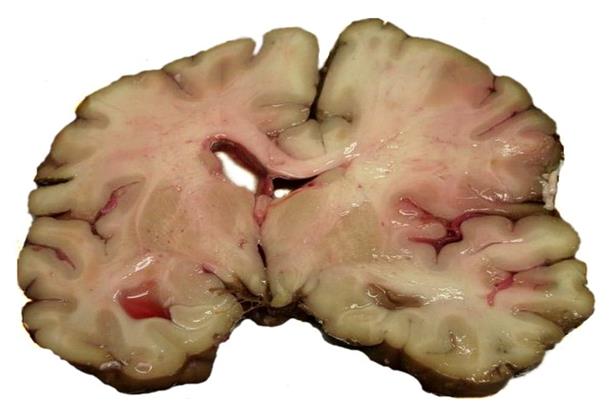
Ішемічний інфаркт мозку(зона сірого розм'якшення вказана стрілкою)
КАРДІОМІОПАТІЇ
Кардіоміопатії (від грец.myos — м’яз,kardia — серцe,pathos — хвороба) — група захворювань, які характеризуються первинними дистрофічними змінами міокарда. Ця група включає захворювання некоронарного і неревматичного походження, різні за етіологією (метаболічні, ендокринні та інші) і патогенезом, але подібні клінічно. Основнийклінічний прояв кардіоміопатій — недостатність скоротливої функції міокарда у зв’язку з його дистрофією.
Існує велика кількість визначень і класифікацій міокардіопатій. Вузол проблеми зав’язаний в інтерпретації самого терміну “кардіоміопатія”. Етимологічно цей термін означає “хвороби серцевого м’яза”. Більшість прийнятих класифікацій виключають з нього пошкодження міокарда, які виникають внаслідок ішемії, артеріальної гіпертензії, гіпертензії малого кола кровообігу, патології клапанів серця і природжені кардіопатії.
Оскільки кардіоміопатії можуть зустрічатися при найрізноманітнішій патології, знання даного розділу патології необхідні практичним фахівцям будь-якого медичного профілю для проведення профілактики їх розвитку або призначення патогенетично обгрунтованої терапії.
Розрізняютьпервинні (ідіопатичні) і вторинні кардіоміопатій.
Класифікація первинних кардіоміопатій з невстановленою етіологією заснована на основі патофізіологічних аспектів.
Середпервинних (ідіопатичних) кардіоміопатій виділяють:
— гіпертрофічну (констриктивну);
— дилятаційну (конгестивну);
— рестриктивну (ендоміокардіальний фіброз). Вторинні кардіоміопатії запропоновано класифікувати залежно від основного захворювання, з яким вони зв’язані.
До вторинних кардіоміопатій відносять:
Дата добавления: 2015-04-21; просмотров: 3020;
