Виды местной и регионарной анестезии
Подготовка к местной и регионарной анестезии.После того как на основании результатов оценки исходного состояния больного и характера предстоящей операции признана целесообразность использования местного или регионарного обезболивания, нужно приступить к его подготовке. Прежде всего следует информировать больного, рассказав ему в доступной форме об избранном методе анестезии. В случае возражения больного нужно попытаться убедить его в преимуществах метода применительно к планируемой операции.
Самым существенным компонентом непосредственной подготовки к анестезии является премедикация. При рассматриваемых методах обезболивания она нередко приобретает более существенное значение, чем при общей анестезии, так как призвана предупреждать неблагоприятные эмоциональные реакции больного в течение всей операции. При наличии транквилизаторов решение этой задачи не представляет сложности. К выбору средств для премедикации и их дозировке нужно подходить дифференцированно с учетом ряда факторов, характеризующих исходное состояние больного и предстоящую операцию. В тех случаях, когда под местной или регионарной анестезией предстоит выполнить значительную по объему и сложности операцию, целесообразно обеспечить неглубокую нейролептаналгезию. Такая анестезия получила название сочетанной. Своеобразие ее заключается в том, что действие местных анестетиков развивается на фоне общеанестетического эффекта, достигаемого в основном фентанилом и дроперидолом. Небольшие дозы последних не приводят к полному выключению сознания и угнетению дыхания, что обычно позволяет ограничиться участием сестер-анестезистов в обеспечении контроля за состоянием больных во время операции.
В ближайшем предоперационном периоде важное значение имеет подготовка не только больного, но и всего необходимого для проведения самой анестезии: раствора анестетика, шприцев, игл, катетеров, инструментов, стерильного белья и т.д. Помимо этого, анестезиолог должен предусмотреть возможность оказания неотложной помощи при возникновении тяжелых осложнений во время анестезии и операции. Имеется в виду подготовка соответствующих фармакологических средств, ларингоскопа, воздуховодов, эндотрахеальных трубок, аппарата ИВЛ и некоторых других предметов.
Непосредственную подготовку к проведению местной и регионарной анестезии следует рассматривать как очень важный этап ее обеспечения.
Терминальная анестезия— самый простой и доступный из всех рассматриваемых методов. Она достигается нанесением раствора анестетика на слизистую оболочку путем смазывания, распыления или накалывания. При этом болевая чувствительность устраняется лишь в пределах слизистой оболочки, что и обусловливает возможность осуществления операций лишь на ней. Метод находит применение в отоларингологии, офтальмологии, стоматологии и при эндоскопических исследованиях.
Местноанестетическое действие на слизистую оболочку оказывают все названные выше анестетики, но эффективность их далеко не одинакова. До недавнего времени с этой целью в основном использовали кокаин и дикаин. В связи с высокой токсичностью их не всегда удается избежать выраженного резорбтивного действия даже при строгой дозировке. Однократная доза кокаина 0,03—0,05 г (2 мл 2,5% раствора), дикаина — 0,02 г (2 мл 1% раствора).
В настоящее время предпочитают использовать для терминальной анестезии менее токсичные анестетики амидной группы. Из отечественных препатов наиболее сильным является пиромекаин. Его применяют в виде 2% раствора. Однократная доза 400 мг. С успехом можно использовать также 5% раствор ксикаина или тримекаина. За рубежом с этой целью успешно применяют маркаин.
Инфильтрационная анестезия.Метод инфильтрационного местного обезболивания был разработан в конце прошлого века. В качестве анестетика тогда пользовались кокаином. Распространению метода в нашей стране во многом чкобствовали работы В.А. Ратимова, Р.Р. Вредена, Н.Д. Монастырского. Замена токсичного кокаина новокаином (1905 г.) открыла более широкую возможность для инфильтрационного обезболивания. Важную роль сыграла разработка А.В. Вишневским принципиально нового варианта метода. В 1932 г. была издана его монография «Местное обезболивание по методу ползучего инфильтрата».
Основной недостаток ранее разработанной техники проведения инфильтрационного обезболивания А.В. Вишневский видел в том, что раствор анестетика распространяется в тканях равномерно. При этом необходима послойная их инфильтрация на каждом очередном этапе операции, что отнимает у хирурга много времени и делает анестезию недостаточно эффективной.
Особенностью способа ползучего инфильтрата является то, что используют не 0,5%, а 0,25% раствор новокаина и после анестезии кожи и подкожной жировой клетчатки анестетик вводят в большом количестве в соответствующие фасциальные пространства операционной области. Таким путем в них формируют тугой инфильтрат, который в силу высокого гидростатического давления в нем распространяется на значительном протяжении по межфасциальным каналам, омывая проходящие в них нервы и сосуды. Широкое соприкосновение нервов с раствором анестетика в условиях повышенного гидростатического давления обеспечивает эффективную блокаду. При этом действие анестетика на нервные пути проявляется не только в месте инъекции, но и на более или менее значительном расстоянии от него. Низкая концентрация раствора анестетика и удаление в ходе операции части его, вытекающей в рану, практически исключает опасность интоксикации, несмотря на введение больших объемов.
А.В. Вишневский большое значение придавал приготовлению раствора новокаина. По его данным, лучше проникает в нервы и, следовательно, более эффективен раствор такого состава: натрия хлорида 5 г, калия хлорида 5 г, кальция хлорида 0,125 г, дистиллированной воды 1000 мл, новокаина 2,5 г, 0,1% раствора адреналина 2 мл. В технике приготовления раствора существенное значение придается добавлению предусмотренной дозы порошка новокаина непременно перед закипанием воды с добавленными к ней компонентами солей. Через минуту от начала закипания раствора колбу снимают и добавляют 2 мл 0,1% раствора адреналина.
Существенным преимуществом метода А.В. Вишневского является заключенный в нем элемент проводниковой анестезии, который не только присутствует в инфильтрационной анестезии, но используется и как самостоятельный метод в виде широко известных новокаиновых блокад. Необходимость краткого описания техники их выполнения диктуется тем, что к ним прибегают как хирурги, так и анестезиологи.
Новокаиновые блокады по А.В. Вишневскому.В отличие от классической проводниковой анестезии при блокадах по А.В. Вишневскому не предусматривается подведение раствора анестетика непосредственно к нерву. Новокаин в 0,25% растворе вводят в относительно больших объемах в определенные замкнутые фасциями пространства, по которым он растекается в условиях высокого гидростатического давления и на значительном протяжении оказывается в соприкосновении с нервами. В результате этого блокируется болевая чувствительность в иннервируемых ими частях тела.
Футлярная новокаиновая блокада. На верхних конечностях блокаду можно произвести на уровне плеча или предплечья в зависимости от места операции или травмы. На плече ее осуществляют из двух точек — на передней и на задней поверхностях. Спереди, в средней трети плеча, после анестезии кожи иглу проводят через двуглавую мышцу. Достигнув острием иглы кости, наполняют 0,25% раствором новокаина мышечный футляр до получения тугого инфильтрата. Для этого взрослому человеку необходимо ввести 50—70 мл. Затем аналогичным образом заполняют раствором анестетика задний мышечный футляр. При операциях на кисти и в области лучезапястного сустава новокаиновую блокаду производят на предплечье также из передней и задней точек с введением по 30—40 мл раствора в передний и задний футляры мышц.
На бедре футлярная блокада может быть выполнена из одной точки в средней трети, по наружной поверхности. Иглу проводят, предпосылая ей раствор анестетика, до бедренной кости. Затем отступают от нее на несколько миллиметров и инъецируют 150—180 мл 0,25% раствора новокаина. На голени блокаду производят аналогичным образом, но из двух точек — на внутренней и наружной поверхностях. Из каждой точки вводят по 80—100 мл раствора анестетика в мышечные футляры соответственно сгибателей и разгибателей стопы.
Максимальный анестетический эффект при футлярной блокаде проявляется через 10—15 мин. Достигаемая при этом степень анестезии часто оказывается недостаточной для выполнения операции вмешательства. При операциях на конечностях такая блокада может служить лишь одним из компонентов анестезиологического обеспечения.
Пресакральная блокада. Эта блокада производится в положении больного на боку с поджатыми к животу ногами. Иглу вводят между копчиком и прямой кишкой по средней линии с выходом на переднюю поверхность крестца. Продвигая ее по этой поверхности, инъецируют 150—200 мл 0,25% раствора новокаина. Введенный раствор создает в пресакральной области тугой инфильтрат, который, распространяясь в подфасциальном пространстве, омывает все выходящие через сакральные отверстия нервные стволы. В результате, как и при футлярной блокаде, достигается лишь частичное снижение болевой чувствительности в иннервируемой этими корешками области.
Парасакральная блокада по Брауну отличается от рассмотренной тем, что иглу проводят сбоку от копчика в том же направлении. Затем на стороне вкола последовательно подводят ее к каждому крестцовому отверстию, инъецируя у выхода из него нервного ствола по 10 мл 0,5% раствора новокаина. При необходимости аналогичным образом вводят раствор с другой стороны.
Шейная вагосимпатическая блокада.Больного укладывают на спину. Под шею подкладывают небольшой валик. Голову поворачивают в сторону, противоположную блокаде. Руку на стороне блокады фиксируют ниже уровня стола. Иглу вкалывают у заднего края грудиноключично-сосцевидной мышцы, непосредственно выше или ниже перекрещивающейся с ней наружной яремной вены. Предварительно анестезируют кожу и указательным пальцем левой руки отводят кнутри грудиноключично-сосцевидную мышцу вместе с подлежащим сосудистым пучком. Иглу продвигают кверху и медиально, в направлении передней поверхности позвонков, вводя 40—60 мл 0,25% раствора новокаина.
Эту блокаду используют преимущественно при тяжелой травме груди и после больших операций на органах грудной полости с целью уменьшения болевого синдрома и профилактики рефлекторных нарушений дыхания и кровообращения.
Поясничная паранефральная блокада. Блокаду выполняют в таком же положении больного, как при операции на почке. Местом вкола иглы является угол между прямой мышцей спины и XII ребром. Иглу вводят перпендикулярно боковой поверхности тела, предпосылая ей небольшие количества раствора новокаина. Задний листок околопочечной фасции создает при продвижении иглы некоторое сопротивление. После прокола фасции игла окзывается в околопочечной клетчатке. Свидетельством правильного положения ее является прекращение обратного поступления вводимого раствора анестетика при соединенном от иглы шприце. Введенный в количестве 80—100 мл 0,25% раствор новокаина распространяется в область локализации почечного и солнечного сплетений, достигая чревных нервов.
Поясничная паранефральная блокада создает благоприятный фон для последующей как инфильтрационной, так и общей анестезии при операциях на почках и органах верхнего этажа брюшной полости. Метод нередко бывает эффективным при парезах кишечника, динамической непроходимости его, а также при некоторых нарушениях функции почек, в частности при олигурии и анурии, связанных с операцией, травмой, массивной кровопотерей.
Проводниковая анестезия.Проводниковой называют регионарную анестезию, достигаемую подведением раствора местного анестетика непосредственно к нервному стволу или сплетению нервов проксимально от операционной области, которую они иннервируют. Этот метод вошел в практику в конце XIX в. (А.И. Лукашевич, Оберет) Большой вклад в совершенствование проводниковой анестезии внес В.Ф. Войно-Ясенецкий Он считал ее весьма перспективной и в своей докторской диссертации (1915) показал высокую эффективность ее. Однако в последующие десятилетия большинство хирургов отдавали предпочтение инфильтрационному обезболиванию, по сравнению с которым проводниковая анестезия оказалась более сложной, требующей определенных навыков и хорошего знания топографии нервных путей.
В последние десятилетия интерес к проводниковой анестезии заметно возрос и она заняла важное место в структуре методов анестезиологического обеспечения хирургических вмешательств. Помимо активной пропаганды метода некоторыми отечественными хирургами (А.В. Барский, А.Ю. Пащук и др.), существенное влияние на распространение метода оказывает успешное освоение его анестезиологами-реаниматологами.
Более сложная техника проведения проводниковой анестезии по сравнению с инфильтрационной компенсируется значительными преимуществами ее. К ним относятся разделение по времени анестезии и операции, обеспечение широкой зоны анестезии, отсутствие опасности распространения инфекции при воспалительном процессе в области операции.
При выполнении проводниковой анестезии А.Ю. Пащук (1987) рекомендует руководствоваться следующими общими правилами: 1) стремиться вводить анестетик периневрально, а не интраневрально, что достигается прекращением манипуляций иглой после первого проявления парестезии; 2) чтобы исключить попадание анестетика в сосуд, при подведении иглы к нерву систематически осуществлять аспирационную пробу; 3) в попытках подвести к нерву кончик иглы перемещать его перпендикулярно ходу нерва и веерообразно вводить раствор анестетика в этой плоскости, 4) в случаях использования адреналина добавлять его к раствору анестетика из расчета I : 200 000 непосредственно перед выполнением блокады; 5) строго соблюдать предусмотренную концентрацию раствора и не допускать превышения максимальной дозы анестетика; 6) иглу, предназначенную для подведения анестетика к нерву, вводить после предварительной анестезии кожи; 7) иглы для проводниковой анестезии затачивать под углом 45—60°.
В порядке непосредственной подготовки к проведению анестезии необходимо скомплектовать укладку, в которую должны входить: два стаканчика вместимостью по 50 мл, не менее четырех шприцев, из которых два на 5 мл и два на 10 мл, иглы для анестезии кожи и иглы длиной 10—12 см для подведения анестетика к нерву.
В качестве анестетиков чаще используют ксикаин (лидокаин), тримекаин и маркаин, реже — дикаин и новокаин Ксикаин и тримекаин применяют в 1% или 2% растворе При введении без адреналина максимальная их доза 300 мг Дикаин вводят в 0,25% растворе в дозе, не превышающей 200 мг. К новокаину, действующему сравнительно слабо, прибегают редко. Однако есть сторонники его применения в тех случаях, когда приходится вводить большие объемы раствора, в частности при проводниковой анестезии в верхней трети бедра [Кустов В.М., 1987] При этом уменьшается опасность выраженного резорбтивного действия. Преимущественно используют 2% раствор новокаина, который готовят непосредственно перед введением. Максимальная доза анестетика без адреналина 500 мг.
Добавление адреналина к раствору анестетика удлиняет анестезию и позволяет достигать эффекта меньшими дозами анестетиков (табл .18.1)
Таблица 18.1
Дозы и длительность эффекта некоторых местных анестетиков при добавлении к их растворам адреналина [Пащук А Ю, 1987]
| Препарат | Концепт рация, % | Максимальная однократная доза, мг | Сила Действия | Токсич Ность | Скрытый период, мин | Продолжительность | |
| Обычная | Абсолютная | Усл. | Ед. | ||||
| Новокаин | 1 2 | 12 18 | 1 — 1,5 | ||||
| Ксикаин | 3 5 | 1,5 | 5 8 | 3 — 5 | |||
| Тримекаин | 1 1,5 | 1,8 | 1,4 | 6 9 | 2,5 — 3 | ||
| Дикаин | 0,15 0,25 | 15— 40 | 5 — 6,5 |
Блокада плечевого сплетения. Плечевое сплетение образовано передними ветвями спинномозговых нервов (СV-TI). Оно обеспечивает болевую и иные виды чувствительности, а также моторику всех мышц руки и плечевого пояса за исключением трапециевидной мышцы. Эти ветви спинномозговых нервов образуют три ствола – верхний, нижний и медиальный. Каждый из них в пределах подключичной области делится на переднюю и заднюю ветви. Три задние ветви образуют задний пучок, а три передние — латеральный и медиальный. Над 1 ребром сплетение проходит между передней и средней лестничными мышцами латеральнее подключичной артерии. Непосредственно под ключицей сплетение находится под глубокой фасцией между кожей и I ребром. Проекция сплетения на ключицу вариабельна: она может быть на 0,7 см латеральнее или медиальнее ее середины. Инъецируемый под глубокую фасцию раствор анестетика может достигать паравертебрального пространства и вступать в контакт с диафрагмальным нервом и шейными симпатическими узлами.
В надключичной области от сплетения отходят следующие нервы: подключичный, медиальный и латеральный грудные, задний лопаточный, надлопаточный, длинный грудной, подлопаточный и задний грудной. От той части сплетения, которая находится ниже ключицы, что соответствует подмышечной впадине ответвляются кожно-мышечный нерв (на уровне или выше нижнего края малой грудной мышцы), подкрыльцовый и внутренний кожный нервы плеча (на уровне верхнего края этой мышцы).
В отношении к подмышечной артерии на уровне суставной щели плечевого сустава сплетение располагайся в виде трех стволов медиальною, латерального и заднею На уровне головки плечевой кости оно представлено длинными ветвями, размещенными кпереди и кзади от артерии Положение основных ветвей сплетения по отношению к сосудам весьма различно.
При использовании надключичною доступа больной находится в положении на спине с подложенной под голову и лопатки небольшой подушкой Это позволяет непосредственно над средней частью ключицы определить пальцем левой руки пульсацию артерии. Иглу вводят на 1 см выше ключицы, кнаружи от контролируемой пальцем артерии, и продвигают ее в направлении I ребра (рис. 18.1).

Рис. 18.1.Блокада плечевого сплетения надключичным доступом (схема)
1 подключичная артерия, 2 — плечевое сплетение, 3 — поперечные отростки II и III шейных позвонков.
Преодолев некоторое сопротивление глубокой фасции, необходимо убедиться в том, что игла не повредила сосуд. О правильном положении иглы свидетельствует колебание ее синхронно пульсу. Дальнейшие манипуляции с целью подведения иглы к нервам должны быть очень осторожными. При наступлении парестезии, что является обязательным условием, инъецируют 20—30 мл раствора анестетика. Если парестезии достигнуть не удается, то иглу подтягивают и несколько изменяют ее направление в плоскости, перпендикулярной ходу нерва. В крайнем случае в отсутствие парестезии поступают следующим образом: острием иглы нащупывают верхнюю поверхность I ребра и ставят иглу в такое положение, при котором на нее отчетливо передается пульсация подключичной артерии, лежащей на глубине 1,2—2,5 см. Проделав аспирационную пробу и убедившись, что она отрицательна, вводят 10 мл раствора анестетика. Затем перемещают иглу по поверхности ребра латерально на 1 см и вводят еще 10 мл. Аналогичным образом поступают 2—3 раза.
Если парестезия достигнута, то анестезия наступает через 5—10 мин. Если же парестезии добиться не удается, то обезболивающего эффекта обычно приходится ждать около 20 мин.
При использовании подмышечного доступа больного укладывают в положение на спине с отведенной под прямым углом, согнутой в локте и ротированной кнаружи рукой. Точка вкола иглы соответствует самому глубокому месту подмышечной ямки. Ориентиром является пульсирующая подмышечная артерия. Иглу вводят перпендикулярно оси плечевой кости. Достигнув фасции, окружающей сосудисто-нервный пучок, игла встречает сопротивление. Прокол фасции сопровождается ощущением некоторого провала. Далее, осторожно манипулируя дистальным концом иглы, добиваются парестезии. Однако это удается не всегда. В связи с тем, что в аксиллярной области положение нервных стволов в отношении артерии весьма вариабельно, целесообразно вводить раствор анестетика спереди и сзади от сосуда, по 20 мл с каждой стороны.
Для того чтобы предотвратить ослабление блокирующего эффекта за счет распространения раствора анестетика дистально по сосудисто-нервному пучку перед инъекцией на уровне прикрепления большой грудной мышцы к плечевой кости накладывают венозный жгут, который снимают через 3—5 мин после введения анестетика.
Рассмотренные методы блокады плечевого сплетения неравноценны. Надключичный доступ предпочтителен при оперативных вмешательствах в верхней трети плеча. Его используют также в тех случаях, когда невозможно отведение руки в плечевом суставе. Блокада из подмышечного доступа технически несколько проще. Помимо этого, она имеет преимущество в тех случаях, когда невозможен контакт с больным и, следовательно, нельзя судить о наступлении парестезии, являющейся при надключичном доступе очень важным признаком правильного положения иглы.
Осложнением при обеих разновидностях блокады плечевого сплетения может быть повреждение крупных сосудов в соответствующих областях. С целью профилактики этого важно строго придерживаться рассмотренной выше техники выполнения анестезии и при проведении иглы систематически ставить аспирационную пробу. При надключичном доступе осложнением может быть прокол париетальной плевры с повреждением легкого, что угрожает развитием пневмоторакса. При малейшем подозрении на такое осложнение необходимы рентгенологический контроль и тщательное последующее наблюдение за больным. Осложнением является также блокада диафрагмального нерва.
Блокада нервов на уровне лучезапястного сустава. Проводниковую анестезию в этой области используют при операциях на кисти. Нервы, иннервирующие кисть, на уровне лучезапястного сустава расположены весьма поверхностно, поэтому доступ к ним при проведении блокады сравнительно прост.
Срединный нерв находится под сухожилием длинной ладонной мышцы и лучевого сгибателя кисти. От него на 3—4 см проксимальнее складки запястья отходит кожная веточка срединного нерва к возвышению I пальца. При блокаде срединного нерва иглу вкалывают на пересечении проксимальной складки запястья с ульнарным краем сухожилия лучевого сгибателя кисти. Анестетик в количестве 5 мл обычно используемого для проводниковой анестезии раствора вводят веерообразно в плоскости, перпендикулярной ходу нерва, на глубине 0,6—0,7 см.
Локтевой нерв в месте перехода на кисть располагается у лучевого края гороховидной косточки под сухожилием локтевого сгибателя кисти.
Точка вкола иглы находится у пересечения проксимальной складки запястья с радиальным краем сухожилия локтевого сгибателя кисти. Анестетик (до 5 мл) вводят веерообразно под сухожилием. В клетчатку области головки локтевой кости с ладонной поверхности на глубину до 1 см вводят около 2 мл раствора анестетика с целью блокады тыльной ветви этого нерва.
В чувствительной иннервации кисти принимает участие лишь поверхностная ветвь лучевого нерва. На рассматриваемом уровне она проходит между сухожилиями длинного лучевого разгибателя кисти и плечелучевой мышцы. На уровне дистальной складки запястья нерв делится на две ветви. Его блокируют в лучевой ложбине, так называемой табакерке, на уровне проксимальной укладки, путем инфильтрации раствором анестетика (5—7 мл) тканей между указанными выше сухожилиями. При этом инфильтрат распространяется от сухожилия короткого разгибателя большого пальца до его длинного разгибателя.
Проводниковая анестезия при операциях на бедре и голени. Хирургические вмешательства под проводниковой анестезией на бедре требуют блокады бедренного, седалищного, запирательного нервов и наружного кожного нерва бедра. Все они являются ветвями поясничного и крестцового сплетений. При операциях в области нижней части коленного сустава и на голени необходима блокада лишь бедренного и седалищного нервов.
Бедренный нерв является наиболее крупным нервом поясничного сплетения. При выходе на бедро из-под паховой связки его ширина около 0,7 см. Здесь он расположен на 0,5—1 см кнаружи от бедренной артерии и отделен от нее тонкой подвздошно-гребешковой связкой. Проекция его может отклоняться от середины паховой связки на 1,5 см кнаружи или кнутри. Нерв расположен в среднем на глубине 1,8 см. Более чем в половине случаев он имеет рассеянную форму строения.
Блокада осуществляется в положении больного на спине. Указательным пальцем левой руки определяют по пульсации положение бедренной артерии. Иглу вводят латерально от нее, непосредственно под паховой связкой, в среднем на глубину 3—4 см (рис. 18.2). О правильном положении иглы свидетельствует передающаяся на нее пульсация бедренной артерии. Раствор анестетика в рекомендованных выше концентрациях вводят в количестве 10—15 мл. Седалищный нерв, исходящий из крестцового сплетения, является самым крупным в организме человека. Он выходит из малого таза через большое седалищное отверстие, в котором располагается между грушевидной мышцей и нижним краем седалищного бугра. В этом месте на протяжении 1—1,5 см седалищный нерв непосредственно прилегает к седалищной кости. Его положение здесь довольно постоянное и кость, на которой он лежит, является хорошим ориентиром при блокаде нерва в этом месте. Кнутри от названного нерва расположен задний кожный нерв бедра, который оказывается доступным блокаде вместе с седалищным нервом.
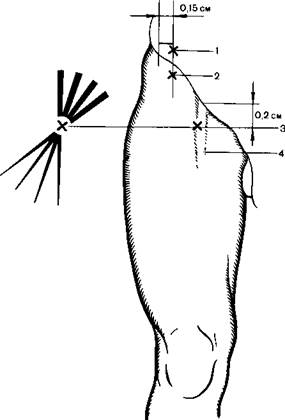
Рис. 18.2.Блокада бедренною нерва и наружного кожного нерва бедра (схема).
1 и 2 места вкола шлы при блокаде наружного кожного нерва бедра, ,3 место вкола при анестезии бедренного нерва; 4 бедренная артерия [Пащук А Ю., 1987|
Блокаду чаще осуществляют в положении больного на здоровом боку или на животе. Боковое положение выгодно тем, что анестезируемая конечность может быть согнута в газобедренном суставе под углом 45—60°. При этом происходит натяжение седалищного нерва, он приобретает фиксированное положение, увеличивается в поперечнике, глубина залегания его становится меньше. Для того чтобы произвести анестезию в таком положении, от верхушки большого вертела проводят линию до задней верхней ости подвздошной кости. Затем находят ее середину и на перпендикулярной линии, проведенной от нее, на расстоянии 4—5 см обозначают точку вкола иглы. Иглу вводят перпендикулярно фронтальной плоскости до появления парестезии. В случае отсутствия последней иглу подтягивают и несколько изменяют ее направление. Добившись парестезии, вводят 20—25 мл раствора анестетика.
При положении больного на животе седалищный нерв можно блокировать из следующего доступа. Находят верхушку большого вертела и наружный край седалищного бугра. От последнего краниально проводят линию с таким расчетом, чтобы при пересечении с встречной линией, идущей от большого вертела, она образовала прямой угол. Иглу вводят в точке пересечения линий перпендикулярно поверхности кожи на глубину 8—10 см. Если игла достигла кости, не вызвав парестезии, ее подтягивают и несколько изменяют направление введения. При этом парестезия является обязательным условием для успеха.
Если уложить больного на бок или на живот невозможно, то блокаду седалищного нерва осуществляют в положении на спине. При этом анестезируемую ногу несколько сгибают и под колено подкладывают валик. Определяют задний край дистального отдела большого вертела. В этом месте длинную иглу вводят во фронтальной плоскости на глубину 7—10 см до соприкосновения с наружной поверхностью седалищного бугра. Затем ее подтягивают на 0,5—1 см и вводят 20—25 мл раствора анестетика предусмотренной для проводниковой анестезии концентрации.
Наружный кожный нерв бедра является ветвью поясничного сплетения. Он проходит около передней верхней ости подвздошной кости, спускается на бедро под латеральной частью паховой связки и далее выходит в подкожную жировую клетчатку через широкую фасцию бедра.
Блокада его достигается введением анестетика из точки, находящейся на 2—3 см ниже и кнутри от верхней передней ости крыла подвздошной кости. Сначала, вводя 5 мл раствора анестетика, анестезируют подкожную жировую клетчатку, медиально от паховой связки и параллельно ей. Затем проникают иглой под фасцию и инъецируют еще 5 мл раствора анестетика.
Запирательный нерв выходит на бедро из полости малого таза через запирательное отверстие вместе с одноименными сосудами. Наиболее удобна блокада на подходе к пересечению передней его ветви с нижним краем гребешковой мышцы. Это место находится на 4—5 см ниже паховой связки и проецируется на кожу бедра в вершине прямого угла, образованного линиями, одна из которых идет дистально от середины паховой связки, а другая — от переднего края симфиза.
Анестезию проводят в положении больного на спине. Иглу из указанной точки вводят перпендикулярно фронтальной плоскости на глубину до 7 см. Чтобы добиться парестезии, иногда иглу приходится несколько подтягивать и в небольших пределах изменять ее направление. Раствор анестетика вводят в объеме 15—20 мл.
Проводниковая анестезия при операциях на стопе. Блокаду нервов осуществляют на уровне голеностопного сустава. Приходится блокировать пять ветвей: большеберцовый, глубокий малоберцовый и поверхностный малоберцовый нервы, а также поверхностный нерв iолени и икроножный нерв. Наиболее рациональна методика, предусматривающая раздельную блокаду лишь двух первых из указанных выше нервов. Анестезия остальных ветвей достигается путем круговой, в виде «браслета», инфильтрации подкожной жировой клетчатки на 10—20 см выше лодыжки. Большеберцовый нерв при такой методике блокируют введением раствора анестетика в количестве 5—7 мл на глубину 3—4 см в направлении малоберцовой кости из точки у места пересечения «браслета» с внутренним краем пяточного сухожилия.
При блокаде глубокой ветви малоберцового нерва местом введения иглы является точка пересечения «браслета» с наружным краем сухожилия передней большеберцовой мышцы. При этом иглу вводят в направлении межкостной мембраны на глубину 2—3 см и инъецируют 5—7 мл раствора анестетика.
Паравертебральная анестезия. Паравертебральное пространство имеет клиновидную форму. Оно ограничено головками и шейками близлежащих ребер и поперечной межреберной связкой. Медиально это пространство через межпозвоночные отверстия сообщается с экстрадуральным пространством. В стороны оно суживается и заканчивается в межреберных промежутках. В паравертебральном пространстве проходят межреберные нервы, несущие чувствительные волокна ко всем тканям грудной и брюшной стенок. От них непосредственно у межпозвоночных отверстий отходят ветви, которые направляются к симпатическим узлам, заключающим в себе пути проведения болевой чувствительности от органов грудной и брюшной полостей. Таким образом, раствор местного анестетика, введенный вблизи межпозвоночного отверстия, обеспечивает широкий блокирующий эффект [Юдин С.С., 1960].
Анестезию осуществляют в положении больного сидя или лежа на боку. Инъекции производят по линии, отстоящей от остистых отростков на 3—5 см, на уровне соответствующих сегментов. После анестезии кожи и подкожной жировой клетчатки иглу, не подсоединенную к шприцу, вводят в медиальном направлении под углом 20° к сагиттальной плоскости до упора в поперечный отросток соответствующего позвонка. Затем ее подтягивают назад и, нащупав острием верхний край отростка, продвигают непосредственно над ним на 0,5 см (рис. 18.3). Проделав это, насаживают на иглу шприц, осуществляют аспирационную пробу и вводят 5 мл раствора анестетика. Следует иметь в виду, что при первичном введении иглы в случае придания ей излишне медиального направления она может проникнуть в промежуток между остистыми отростками и затем в центральный канал спинного мозга. Поэтому, если игла уходит очень глубоко, ее нужно подтянуть и скорригировать направление введения.
В настоящее время этот метод находит ограниченное применение. Его используют в основном при травмах и после больших операций на груди и животе.
При паравертебральной блокаде возможны следующие осложнения, характерные для этого метода: повреждение иглой плевры и легкого с последующим развитием пневмоторакса, проникновение иглы в брюшную полость и повреждение ее органов, проникновение иглы через межпозвоночное отверстие в субарахноидальное пространство и введение в него раствора анестетика.
Блокада межреберных нервов. Может быть выполнена на уровне реберных углов и по задней или средней подмышечным линиям. В области углов ребер нервы проходят относительно поверхностно, рядом с разгибателем спины. При блокаде их на этом уровне раствор анестетика, распространяясь медиально, обычно оказывает действие и на нервные образования, расположенные в паравертебральной клетчатке. Для выполнения блокады на уровне реберных углов больного укладывают на бок с подтянутыми к животу ногами и максимально согнутой спиной. Кожу в области предстоящей анестезии готовят так же, как для операции. Затем спиртовым раствором йода на расстоянии 7—8 см от остистых отростков проводят продольную линию. На ней намечают в соответствии с ребрами точки введения иглы (рис 18.4) Иглу продвигают до упора в ребро, после чего подтягивают до выхода в подкожную жировую клетчатку. Затем направляют иглу к нижнему краю ребра и, продвинув незначительно (около 3 мм) под него, вводят 2-3 мл раствора анестетика. Аналогичным образом в намеченной для анестезии области осуществляют блокаду и других межреберных нервов.
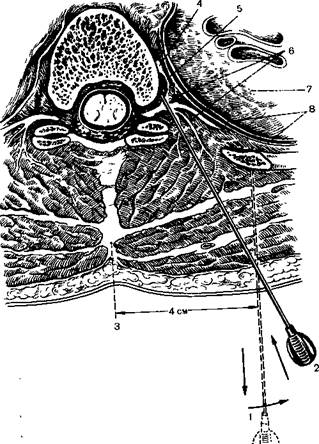
Рис. 18.3.Паравертебральная блокада (схема)
1 – направление иглы в начале ее введения, 2 – окончательное положение иглы,
3 – остистый отросток, 4 – симпатический узел. 5 – соединительные ветви; 6 –
межреберные сосуды, 7 – легкое, 8 – плевра.
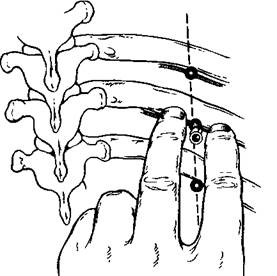
Рис. 18.4.Блокада межреберных нервов (схема)
При блокаде межреберных нервов по задней и средней подмышечным линиям больному придают положение на спине. Техника блокады аналогична описанной выше. Здесь ребра расположены более поверхностно, что облегчает доступ к межреберным нервам.
Оба рассмотренных доступа заключают в себе потенциальную опасность прокола плевры и повреждения легкого с последующим развитием пневмоторакса. Блокаду межреберных нервов используют в основном с целью обезболивания при травме груди и после операций на органах груди и живота.
Внутрикостная и внутривенная регионарная анестезии.Эти методы пред назначены для операции на конечностях. Они близки по своей сущности и технике выполнения. Раствор местного анестетика, вводимый под жгутом как в губчатое вещество костей, так и внутривенно, достигает капилляров и таким образом блокирует чувствительность выключенной из кровообращения части конечности.
Внутривенное местное обезболивание под жгутом было впервые произведено А. Биром в 1908 г. В дальнейшем этот метод использовался очень редко. Разработка и внедрение в практику методов внутрикостной регионарной анестезии являются заслугой советских хирургов [Крупко И.Л. и др., 1989]. Техника выполнения внутрикостной анестезии относительно проста. Обычно анестезию производят в положении больного на спине. Конечность приподнимают и выше уровня планируемой операции накладывают жгут или эластичный бинт с целью полного выключения кровообращения в ней. Затем намечают место внутрикостного введения анестетика (мыщелки бедренной, плечевой, большеберцовой костей, некоторые кости кисти и стопы, имеющие губчатую структуру). Сначала анестезируют кожу, подкожную жировую клетчатку и надкостницу. Затем осторожными вращательными движениями вводят в губчатое вещество кости иглу с мандреном, которая после продвижения приобретает хорошо фиксированное положение. Игла должна быть длиной около 6 см, диаметром от 1 до 1,5 мм и срезом на конце под углом 45°. После удаления мандрена поршень шприца с усилием подтягивают с целью отсасывания находящегося вокруг иглы костного мозга. Затем приступают к введению раствора анестетика. Начало инъекции может вызывать выраженные болевые ощущения. Используют 0,5% раствор новокаина, тримекаина или ксикаина. Количество раствора зависит от уровня наложения жгута. При операциях на кисти и предплечье необходимо 50—70 мл, при операциях на стопе и голени -от 60 до 80 мл. Рассматриваемый метод наиболее эффективен при операциях на дистальных сегментах конечностей.
Техника внутривенной регионарной анестезии отличается от описанной лишь тем, что раствор анестетика вводят в вену. Этот метод используют очень редко.
Недостатком обоих методов является необходимость наложения жгута, который при более или менее длительном пребывании вызывает боль, накопление в обескровленном сегменте конечности метаболитов, затрудняет гемостаз в ране. Снятие жгута может вызвать выраженные проявления резорбтивного действия анестетика в виде снижения артериального давления, тошноты, рвоты, ухудшения самочувствия больного.
Эпидуральная и спинальная анестезия.Эти методы по их сущности можно отнести к проводниковой анестезии, так как обезболивание достигается за счет блокады корешков спинного мозга.
Первым шагом на пути разработки рассматриваемых методов следует считать результаты исследований, проведенных Корнингом, научавшим в 1881 г. влияние растворов кокаина на спинномозговые нервы. При операциях в клинических условиях спинальную анестезию впервые использовал М. Вир в 1898 г. В нашей стране первым ее применил Я.Б. Зельдович в 1899 г. Широкому внедрению спинальной анестезии во многом способствовали труды советских хирургов С.С. Юдина, А.Г. Савиных, Б.А. Петрова, Б. К. Франкенберга.
Эпидуральное обезболивание входило в клиническую практику значительно медленнее, чем спинальная анестезия, что было обусловлено в основном более сложной техникой его выполнения. В клинических условиях эпидуральная анестезия впервые была использована Паже в 1921 г. Но значительный интерес хирургов к методу проявился лишь после того, как в 1931 г. Долиотти описал детально разработанную им технику ее выполнения. В нашей стране первым эпидуральную анестезию применил Б.Н. Хольцов в 1933 г. Практическое значение этого метода стало быстро возрастать после разработки техники катетеризации эпидурального пространства. В таком виде у эпидуральной анестезии оказались преимущества перед спинальной.
Для использования того и другого метода анестезии врачу необходимы определенные знания анатомии спинного мозга и его оболочек (см. главу 5).
Техника выполнения эпидуральной и спинальной анестезии. Эпидуральная и спинальная анестезия имеет много общего как в подготовке к проведению, так и в технике их выполнения. Прежде всего это относится к премедикации. При выборе ее следует руководствоваться общими принципами, предусматривающими в первую очередь предупреждение эмоционального напряжения. Наряду с этим премедикация должна в той или иной степени повышать эффективность самой анестезии. Как и при других методах, лекарственные средства для премедикации выбирают с учетом особенностей исходного состояния больных и характера операции.
Один из вариантов непосредственной медикаментозной подготовки может быть следующим. На ночь назначают внутрь фенобарбитал (0,1—0,15 г) и при необходимости один из транквилизаторов — хлозепид (5—10 мг) или диазепам (10 мг). За 40-60 мин до начала анестезии внутримышечно вводят диазепам (10—15 мг) или дипразин (25 мг), атропин (0,5 мг) и морфин ( 10 мг) или фентанил (0,05 мг). В тех случаях, где предусмотрено эпидуральное введение наркотического анальгетика, его исключают из премедикации.
Важным условием при эпидуральной и спинальной анестезии является наличие заранее подготовленной стерильной укладки. В нее должны входить несколько больших и маленьких салфеток, марлевые шарики, резиновые перчатки, два стаканчика для растворов анестетика, два пинцета, шприцы, иглы, катетеры для введения в эпидуральное пространство. Из двух закладываемых шприцев один должен быть объемом 5 мл, а другой 10 мл. Иголок должно быть не менее четырех, из которых две — для анестезии кожи, одна для – «ведения анестетика и проведения катетера и одна для забора в шприц раствора анестетика.
В связи с тем что при рассматриваемых методах анестезии нельзя полностью исключить возможность осложнений в виде тяжелых нарушений дыхания и кровообращения, нужно предусмотреть все необходимое для устранения этих расстройств.
Пункцию центрального канала спинного мозга осуществляют в положении больного сидя или лежа на боку. Последнее положение используют чаще. Спина больного должна быть максимально согнута, голова приведена к груди, бедра подтянуты к животу. Кожу в области пункции обрабатывают также
тщательно, как для операции, после чего обкладывают стерильными салфетками. Анестезируют кожу в точке, намеченной для пункции. Чтобы облегчить проведение иглы через кожу, рекомендуется предварительно сделать маленький прокол ее кончиком узкого скальпеля. Существуют два доступа к центральному каналу спинного мозга — срединный и парамедиальный. При первом иглу вводят в промежутке между остистыми отростками с учетом угла, образуемого ими по отношению к оси позвоночника в грудном и поясничном отделах (рис. 18.5). Пройдя кожу и подкожную жировую клетчатку, игла встречает сопротивление сначала надостистой, а затем межостистой связок. У больных пожилого и старческого возраста эти связки обычно очень плотные и даже кальцинированные, что может затруднять подведение иглы к промежутку между дужками позвонков.
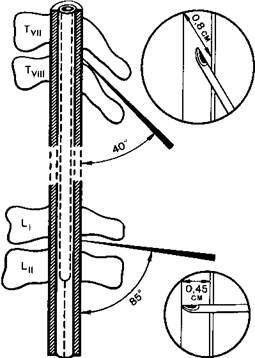
Рис. 18.5.Степень наклона иглы при пункции позвоночного канала в грудном и поясничном отделах [Пащук А.Ю., 1987].
Боковой доступ предусматривает введение иглы в области границы между позвонками из точки, находящейся в 1,5—2 см от линии остистых отростков. При этом иглу направляют несколько медиально с таким расчетом, чтобы ее острие вышло к междужковому промежутку по средней линии. К этому доступу обычно прибегают тогда, когда не удается пунктировать спинномозговой канал из срединного доступа. Он имеет преимущества у больных с резко склерозированными связками остистых отростков и при ожирении.
Рассмотренные элементы техники одинаковы при эпидуральной и спинальной анестезии. Последующее выполнение ее при этих методах имеет определенные особенности.
Эпидуральная анестезия. Прежде чем проводить иглу через желтую связку, необходимо удалить мандрен и подсоединить шприц, заполненный изотоническим раствором натрия хлорида с пузырьком воздуха. После того как острие иглы внедрится в желтую связку, оказывающую ей значительное сопротивление, продвигать иглу следует очень осторожно. При этом пузырек воздуха выглядит сдавленным. Как только игла проходит связку, пузырек расправляется и ощущается свободное поступление раствора из шприца. Обычно это свидетельствует о том, что конец иглы вошел в эпидуральное пространство.
Помимо описанного приема определения правильного положения иглы, нужно учитывать и другие признаки. К ним относятся отсутствие поступления цереброспинальной жидкости через иглу после проверки ее проходимости мандреном, отрицательная аспирационная проба, отсутствие обратного поступления введенного в небольшом количестве (2—4 мм) изотонического раствора натрия хлорида после отсоединения шприца, подсасывание в просвет иглы «подвешенной» к ее павильону капли раствора. Хотя каждый из этих признаков не является абсолютным, в совокупности они обычно позволяют правильно определить положение иглы.
В тех случаях, когда после пункции эпидурального пространства предусматривается его катетеризация, нередко используют иглы со своеобразным срезом (игла Туохи).
Введение катетера при правильной технике его выполнения не представляет существенных трудностей. До начала катетеризации на катетере намечают с учетом длины иглы уровень, до которого его следует продвинуть. Затем придают игле положение, при котором срез ее обращен вверх или вниз. Мосле того как катетер выбран и проверен на проходимость, начинают продвигать его через иглу. На уровне выхода катетера из просвета иглы в эпидуральное пространство возникает некоторое сопротивление, которое следует преодолевать осторожными поступательными движениями. Если сопротивление непреодолимо, то нужно ввести через катетер 5 мл изотонического раствора натрия хлорида с целью расширения эпидурального пространства в месте продвижения катетера. Выведение катетера обратно после безуспешной попытки продвинуть его дальше связано с опасностью отсечения краем острия иглы той его части, которая находится за пределами просвета иглы.
Достигнув намеченного уровня продвижения катетера в эпидуральное пространство, иглу постепенно извлекают и по мере выведения в просвет ее продвигают катетер. Как только дистальный конец иглы выходит из кожи, катетер фиксируют пальцами или пинцетом, а иглу удаляют. Катетер закрепляют к коже, место его выхода закрывают стерильной наклейкой или бактерицидным пластырем. Затем катетер выводят на переднюю поверхность тела и на всем протяжении фиксируют к коже липким пластырем. Убедившись еще раз, что из катетера не поступает цереброспинальная жидкость или кровь и он проходим, вводят пробную дозу (3—5 мл) раствора анестетика. Если через 5—7 мин не появляются признаки спинальной анестезии, то вводят расчетную дозу анестетика. Конец катетера должен находится в строго асептических условиях.
Раствор анестетика, введенный в эпидуральное пространство, распространяется по нему вверх, вниз и частично через боковые межпозвоночные отверстия проникает в паравертебральную клетчатку. Чем больше раствора, выше концентрация и интенсивнее его введение, тем шире зона анестезии. При расчете необходимого объема раствора анестетика учитывают возраст больного, с которым связаны состояние эпидуральной клетчатки и размеры межпозвоночных отверстий. У людей молодого и среднего возраста для блокады иннервации в одном сегменте нужно 2 мл, а у больных пожилого возраста — от 1 до 1,5 мл раствора анестетика. Максимальная доза тримекаина и ксикаина 25—30 мл 2% раствора [Лунд П.К., 1975; Щелкунов В.В., 1976]. Уровень введения анестетика в эпидуральное пространство зависит от области планируемой операции и ее объема (табл. 18.2). Помимо тримекаина и ксикаина, используют растворы маркаина (0,5%) и дикаина (0,2%). Необходимость при эпидуральной анестезии более высоких доз и концентраций растворов местных анестетиков, чем при спинальной анестезии, обусловлена тем, что в зоне дейтвия их нервные корешки частично покрыты твердой мозговой оболочкой.
Таблица 18.2 Уровень введения иглы в эпидуральное пространство в зависимости от области операции
| Область операции | Уровень пункции |
| Легкие, трахея, бронхи | ТII—ТV |
| Желудок, печень, поджелудочная железа | TVII— ТVIII |
| Слепая и восходящая толстая кишка | ТVIII — ТХ |
| Нисходящая толстая и сигмовидная кишка | LI — LIV |
| Почки и мочеточники | ТVI — LII |
| Матка | ТXII — LII |
| Нижние конечности | ТX — LIII |
Сакральная эпидуральная, или каудальная, анестезия отличается от рассмотренной выше своеобразной техникой выполнения и тем, что анестетик вводят в самую каудальную часть эпидурального пространства. Ее выполняют в одном из трех положений больного: на животе со свисающими со стола нижними конечностями, в коленно-локтевом положении или на боку с некоторым наклоном туловища кпереди при согнутой вышележащей ноге.
Иглу, используемую для спинальной анестезии, вводят после обезболивания кожи между рожками крестца, где пальпируется углубление, соответствующее входу в сакральный канал. Иглу направляют несколько краниально с отклонением приблизительно на 20° от условного перпендикуляра к поверхности кожи в области крестца. После прокола крестцово-копчиковой мембраны, прикрывающей отверстие сакрального канала, угол увеличивают до 40—50°. По сакральному каналу иглу продвигают на 4—4,5 см. Ориентиром служит расстояние от входа в сакральный канал до точки, находящейся на 1 см каудальнее линии, которая соединяет задние верхние ости подвздошных костей. На уровне указанной точки находится нижняя граница дурального мешка. Игла не должна достигать этого уровня, чтобы не проколоть твердую мозговую оболочку.
Перед введением анестетика нужно убедиться, что игла проходима, через нее не вытекает спинномозговая жидкость или кровь и аспирационная проба отрицательна. При подтекании крови добиваются прекращения поступления ее путем небольшого изменения глубины введения иглы. Анестезию проводят растворами тримекаина, ксикаина (1,5—2%) или маркаина (0,5%) с адреналином или без него. Сначала инъецируют пробную дозу в объеме 5 мл. Если в течение 5 мин не появляются признаки спинальной анестезии, то вводят всю дозу, составляющую для взрослых 20—25 мл раствора анестетика. При этом верхняя граница анестезии достигает уровня четвертого — пятого поясничных сегментов [Eriksson E., 1979].
Эпидуральная аналгезия морфином. Этот метод вошел в практику недавно. Появление его связано с открытием в организме человека антиноцицептивной опиатной системы. Опиатные рецепторы были обнаружены во многих структурах нервной системы, в том числе в спинном мозге. Оказалось, что введенный в центральный канал спинного мозга морфин относительно быстро достигает этих рецепторов, фиксируется ими и обеспечивает торможение передачи ноцицептивных импульсов с первичных афферентов на нейроны второго порядка в задних рогах спинного мозга.
На этой основе и был разработан рассматриваемый метод регионарной аналгезии, получивший значительное распространение в нашей стране и за рубежом. Результаты наблюдений свидетельствуют, что морфин, введенный эпидурально, в значительном количестве проникает в субарахноидальное пространство, откуда и оказывает основное действие на структуры спинного мозга [Витенбек И.А., 1987].
Накопленный опыт эпидуральной аналгезии морфином позволил усовершенствовать технику ее выполнения, определить показания, противопоказания и возможные осложнения [Семенихин А.А., 1984; Хапий X. X. и др., 1986; Blass J. et al., 1982]. Морфин можно вводить вместе с местными анестетиками и вне сочетания с ними. При первом варианте его используют в основном с целью анестезиологического обеспечения операций, при втором — для послеоперационного обезболивания. В том и другом случае обычно эпидуральное пространство катетеризируют в центре сегментов, болевую чувствительность которых необходимо выключить.
При больших, очень травматичных операциях эпидуральную аналгезию морфином сочетают с общей анестезией. Эта методика позволяет обеспечивать эффективную профилактику стресс-реакции на операционную травму меньшими дозами общих анестетиков.
Однократную дозу морфина определяют из расчета 0,08 0,1 мг/кг. Лишь у ослабленных и больных преклонного возраста дозу ограничивают 0,05 мг/кг. Морфин вводят в 8—10 мл изотонического раствора натрия хлорида. Анальгетический эффект начинает проявляться через 10—15 мин, достигая максимума кфез 30—60 мин. Первая доза действует около 10 ч, а последующие до 20 ч [Семенихин А.А., 1984].
Спинальная анестезия. Элементы техники спинальной анестезии на первом этапе ее выполнения такие же, как и эпидуральной анестезии. Особенность техники относится к продвижению иглы непосредственно в центральный канал спинного мозга. При спинальной анестезии нет необходимости после прокола желтой связки уточнять положение иглы, как при эпидуральной анестезии. Следует лишь удалить мандрен и проверить, не поступает ли из иглы цереброспинальная жидкость. Если этого нет, то иглу с введенным в нее мандреном продвигают глубже. Преодоление сопротивления твердой мозговой оболочки обычно сопровождается ощущением провала иглы. Чтобы игла в связи этим не ушла глубоко и не повредила корешки спинного мозга, продвижение ее нужно надежно контролировать. Свидетельством проникновения иглы в субарахноидальное пространство является выделение цереброспинальной жидкости после удаления мандрена. Неустойчивое и недостаточное поступление ее может быть обусловлено тремя причинами: неполным проникновением острия иглы через твердую мозговую оболочку, прикрытием просвета иглы одним из нервных корешков, проникновением острия иглы в заднюю полуокружность твердой мозговой оболочки. Во всех этих случаях помотает небольшое изменение положения глубины введения иглы и вращения ее вокруг своей оси.
При спинальной анестезии пункцию обычно производят на уровне поясничного отдела позвоночника: при операциях на органах груди и живота —между остистыми отростками I и II, а при вмешательствах в области таза и нижних конечностей — между остистыми отростками III и IV поясничных позвонков.
Анестетик вводят в виде гипо-, гипер- или изобарического раствора; чаще используют два последних. Основой гипербарического раствора служит 7,5% раствор глюкозы. Такой раствор применяют в тех случаях, когда анестетик в субарахноидальном пространстве необходимо переместить на значительное расстояние от места его введения или обеспечить анестезию преимущественно с одной стороны. Первое достигается наклоном головного или ножного конца операционного стола, а второе — приданием больному бокового положения после введения анестетика на период фиксации последнего тканями (около 3 мин). Стол выравнивают, как только анестезия распространится до необходимого уровня. Дозы гипербарических (5%) растворов: новокаина — не более 3 мл, тримекаина и ксикаина — 1,5 мл. Длительность анестезии при использовании новокаина около 1 ч, тримекаина и ксикаина— 1,5 ч.
Обычно 5% растворы тримекаина и ксикаина применяют в таких же дозах. При добавлении к ним 2—3 мл цереброспинальной жидкости они близки к изобарическим. Тем не менее наклон головного конца стола вниз после введения вызывает некоторое смещение их и соответственно анестезии краниально, что фи необходимости используется на практике.
Для спинальной анестезии с успехом может быть использован и дикаин в дозе до 15 мг как в изобарическом, гак и типербарическом растворах Он обепечивает анестезию в течение 2 ч.
Эпидуральная и спинальная анестезия имеет мною общего не только в технике выполнения и проявлении обезболивающею эффекта, но и во влиянии на и функциональные системы организма. При том и другом методе анестетик оказывает специфическое действие в основном на корешки спинного мозга. Поскольку заключенные в них волокна полиморфны, импульсация по ним прерывается неодномоментно. Сначала блокируются тонкие вегетативные волокна, а затем последовательно выключается температурная, болевая, тактильная чувствительность и блокируются двигательные волокна. В связи с тем что в эпидуральном пространстве в отличие от субдурального корешки покрыты плотной оболочкой, действие анестетиков в нем развивается медленнее и для блокады необходима более высокая концентрация их растворов.
Существенное значение имеют особенности распространения анестетика в центральном канале спинного мозга при эпидуральной и спинальной анестезиях. В эпидуральном пространстве, которое заполнено клетчаткой, по понятным причинам движение раствора от места введения в краниальном и каудальном направлениях происходит в весьма ограниченных пределах. В субарахноидальном пространстве раствор анестетика, смешиваясь с цереброспинальной жидкостью, может проникать сравнительно далеко от места инъекции. При этом зона его низкой концентрации, блокирующей лишь тонкие, в частности симпатические, волокна, оказывается шире зоны выключения болевой чувствительности на 3—4 сегмента. При эпидуральной анестезии этого не происходит, но при ней больше проявляется разница между зоной выключения болевой чувствительности и зоной блокады двигательных волокон [Lee J. A., Atkinson R., 1978].
На сердечно-сосудистую систему при этих методах анестезии оказывает влияние ряд факторов. Основное значение имеет блокада симпатической иннервации в области действия анестетика на корешки спинного мозга. Результатом этого являются: 1) расширение кровеносных сосудов в области анестезии, что приводит к увеличению общей емкости сосудистого русла; 2) при анестезии на уровне I—IV грудных позвонков блокируются эфферентные симпатические волокна, обеспечивающие стимуляцию деятельности сердца; 3) рефлекс Бейн-бриджа, вызываемый уменьшением притока крови к сердцу на фоне возросшей емкости сосудистого русла. Помимо этого, могут иметь значение торможение бета-адренорецепторов сердца вследствие резорбтивного действия анестетика, а также влияние на функцию сердца и тонус сосудов добавляемого к раствору анестетика адреналина.
Таким образом, сердечно-сосудистая система при эпидуральной и спинальной анестезии испытывает влияния, которые в основном тормозят ее функцию. При этом вероятность неблагоприятных изменений гемодинамики больше при спинальной анестезии, что связано с более широкой, чем при эпидуральной анестезии, зоной действия анестетика на симпатическую иннервацию. Немаловажное значение имеет также относительно быстрое наступление блокирующего эффекта при спинальной анестезии, что не позволяет организму своевременно включить адаптивные механизмы сердечно-сосудистой системы.
Отмеченные моменты диктуют необходимость соответствующих профилактических мер, а также внимательного контроля за состоянием кровообращения в ближайшем периоде после введения анестетика и неотложной коррекции нарушений гемодинамики, если они возникают.
На внешнее дыхание эпидуральная и спинальная анестезия в условиях стабильной гемодинамики обычно не оказывает неблагоприятного влияния. Однако нужно иметь в виду, что при распространении анестетика до уровня шейных позвонков может произойти блокада диафрагмальных нервов [Lee J. A., Atkinson R., 1978], что ведет к значительному ограничению дыхательных экскурсий. Важно также учитывать, что при широкой анестезии в грудном отделе иннервация межреберных мышц блокируется в большей или меньшей части сегментов. Если при этом функция диафрагмальных нервов сохранена, то дыхательная недостаточность обычно не возникает.
Влияние эпидуральной и спинальной анестезий на функцию желудочно-кишечного тракта связано с преобладанием тонуса парасимпатической нервной системы и характеризуется усилением перистальтики и секреции желез. Предполагают, что это может быть причиной тошноты и рвоты, возникающей иногда при рассматриваемых видах анестезии.
Неудачи, осложнения и их профилактика. Техника эпидуральной и спинальной анестезии относительно сложна, поэтому не исключены трудности и даже неудачи, особенно в практике врачей, имеющих недостаточный опыт. В большей мере это относится к эпидуральной анестезии. В одних случаях оказывается трудным доступ к спинномозговому каналу, что чаще бывает в среднегрудном отделе, в других — сложно идентифицировать эпидуральное пространство и ввести в него катетер. В преодолении трудностей большое значение имеет правильное и неторопливое выполнение всех предусмотренных элементов техники. Поспешность и недостаточно скрупулезное следование общепринятой методике при многократных попытках достичь цели могут привести к повреждению твердой мозговой оболочки, сосудов эпидурального пространства, спинного мозга или его корешков, что иногда имеет серьезные последствия.
Наиболее опасным осложнением, возможным в ближайшем периоде после осуществления эпидуральной и спинальной анестезии, является глубокий коллапс. Вероятность возникновения его при правильной оценке исходного состояния больных, за редким исключением, можно предвидеть и успешно предупредить соответствующими мерами. Однако бывают случаи, когда это осложнение развивается неожиданно.
При эпидуральной анестезии причинами тяжелого коллапса чаще служат незамеченное повреждение твердой мозговой оболочки и проникновение значительного или всего количества местного анестетика в субарахноидальное пространство. В результате в значительной части тела блокируется симпатическая иннервация, соответственно снижаются тонус сосудов, периферическое сосудистое сопротивление и увеличивается объем сосудистого русла, что быстро ведет к развитию тяжелой гипотензии.
Опасная гипотензия может возникнуть и при технически правильно выполненной анестезии. Это происходит в случаях введения относительно большой дозы анестетика в расчете на обеспечение анестезии в широкой зоне. К резкому снижению артериального давления предрасположены больные в преклонном возрасте, ослабленные, истощенные, с исходной гиповолемией, т.е. тогда, когда снижены компенсаторные возможности сердечно-сосудистой системы. При анестезии в верхнегрудных сегментах дополнительным неблагоприятным фактором является блокада симпатических нервов, иннервирующих сердце.
Следует иметь в виду, что на фоне эпидуральной анестезии значительная гипотензия, иногда создающая опасность остановки сердца, может возникать при резком изменении положения тела больного на операционном столе, а также при передозировке анестетика или случайном введении основной дозы его в одну из вен эпидурального пространства.
Связанные с эпидуральной и спинальной анестезией тяжелые нарушения кровообращения требуют оперативной и рациональной коррекции. Первоочередным, быстро выполняемым и довольно эффективным приемом является придание операционному столу положения с опущенным головным концом. Таким путем очень быстро достигается увеличение притока крови к сердцу. Наряду с этим важное значение имеют интенсивная инфузия растворов, введение кальция хлорида и вазопрессора. Поскольку глубокий коллапс нередко сопровождается резким угнетением или прекращением дыхания, необходима перевести больного на ИВЛ. В случаях остановки сердца предпринимаются реанимационное меры по общепринятой методике.
В послеоперационном периоде также возможны осложнения. Редким, но очень опасным осложнением является развитие гнойно-воспалительного процесса в центральном канале спинного мозга в виде эпидурита и менингита Причиной их обычно является нарушение асептики на каком-то этапе анестезии.
Ранняя диагностика этого осложнения затруднена. Для распознавания его имеют значение нарастающая боль в области пункции или введенного катетера, симптомы раздражения мозговых оболочек, общие проявления гнойной инфекции. Лечение обычно начинают с введения больших доз антибиотиков. Иногда прибегают к дренированию эпидурального пространства на соответствующем уровне. Аналогичную операцию, причем в неотложном порядке, предпринимают в случаях развития в эпидуральном пространстве гематомы, проявляющейся отчетливыми симптомами сдавления спинного мозга.
Такие осложнения, как боль в спине, парестезия, характерная для спинальной анестезии головная боль, в последние годы в связи с использованием более тонких игл и совершенствованием методики анестезии стали встречаться значительно реже, чем раньше. Описаны отдельные случаи развития «каудального синдрома», который характеризуется, помимо парестезии, парезом нижних конечностей и даже тазовых органов. Это расценивают как следствие прямого повреждения иглой корешков спинного мозга.
При использовании для эпидуральной
Дата добавления: 2015-03-09; просмотров: 1435;
