Карведилол (Дилатренд).
β-адреноблокаторы (БАБ)- одна из основных групп лекарственных средств, применяемых для лечения ИБС. Это пока единственные препараты, которые снижают вероятность внезапной смерти у больных с ИБС. Кроме того, они уменьшают летальность в остром периоде инфаркта миокарда и частоту повторного инфаркта миокарда.
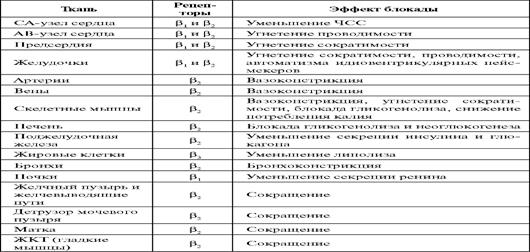
Основной механизм действия БАБ - обратимое связывание с β-адренорецепторами и конкурентная блокада адренергических влияний на различные органы и ткани (табл. 2.). Именно блокада симпатических влияний лежит в основе главного благоприятного эффекта препаратов этой группы, а именно - способности снижать смертность от сердечно-сосудистых причин.
В основе фармакологической классификации БАБ лежит несколько специфических характеристик, таких как кардиоселективность - способность препаратов в терапевтических дозах избирательно блокировать β1-адренорецепторы сердца. Кардиоселективные препараты дают меньше побочных эффектов, связанных с блокадой β2-адрено- рецепторов (бронхоспазм, спазм периферических сосудов, повышение сократительной активности миометрия). Иногда β1-адреноблокаторы называют «кардиоселективными», но, к сожалению, кардиоселективность снижается или полностью исчезает с увеличением дозы, поэтому безопасность этих средств, например, при лечении пациентов с обструктивными заболеваниями легких относительна.
Таблица 2Фармакологические эффекты, обусловленные блокадой β1- и β2-адренорецепторов

У части препаратов есть внутренняя симпатомиметическая активность (ВСМА). Они, экранируя β-адренорецепторы от действия катехоламинов, в то же время поддерживают определенный уровень активации сопряженной с рецепторами аденилатциклазы. Эти препараты в меньшей степени снижают силу и частоту сердечных сокращений, реже вызывают бронхоспазм и спазм периферических сосудов, практически не влияют на углеводный обмен и уровень липидов крови.
Большое клиническое значение имеют такие свойства β-адреноблокаторов, как липо- и гидрофильность. На основании этого показателя БАБ разделяют на три группы:
· липофильные,
· гидрофильные;
· амфофильные (табл. 3.).
Липофильные β-адреноблокаторы (бетаксолол, метопролол, пропранолол и др.) быстро и достаточно полно (до 90%) всасываются в желудочно-кишечном тракте (ЖКТ), метаболизируются в печени (80-100%), хорошо проникают через гематоэнцефалический барьер (ГЭБ), что обусловливает развитие центральных побочных эффектов. Доза данных препаратов должна быть скорректирована у больных с заболеваниями печени, а также при одновременном назначении с лекарственными средствами - ингибиторами микросомального окисления. Риск кумуляции липофильных β-адреноблокаторов возникает при снижении кровотока через печень (пожилые пациенты, цирроз печени, венозный застой).
Таблица 3Некоторые фармакокинетические показатели β-адреноблокаторов

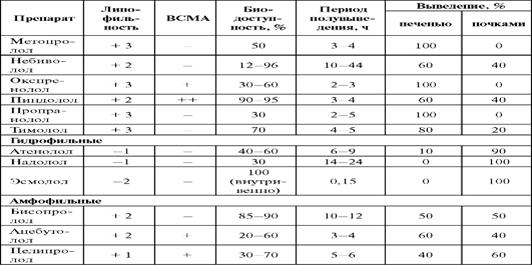
Гидрофильные β-адреноблокаторы (атенолол, надолол и др.) не полностью (30-70%) и неравномерно всасываются в ЖКТ. Обычно они в незначительной степени метаболизируются в печени и экскретируются почками либо в неизменном виде (40-70%), либо в виде метаболитов. Вследствие этого при их назначении следует учитывать функцию почек, и у пациентов с низкой клубочковой фильтрацией (30- 50 мл в мин) дозу препаратов необходимо уменьшать.
Гидрофильные β-адреноблокаторы проникают через гематоэнцефалический барьер хуже, чем липофильные, поэтому принято счи- тать, что они реже вызывают побочные эффекты со стороны ЦНС. Амфофильные β-адреноблокаторы (ацебутолол, целипролол, бисопролол), растворяющиеся как в липидах, так и в воде, имеют два основных пути элиминации из организма - печеночный метаболизм (40-60%) и почечную экскрецию (в неизмененном виде).
Лишь липофильные β-адреноблокаторы (метопролол, пропранолол, тимолол) и амфофильный бисопролол оказывают кардиопротекторное действие независимо от наличия или отсутствия у них селективности. Эти препараты при длительном применении после инфаркта миокарда снижают смертность на 20-50%.
Особую группу представляют собой β-адреноблокаторы с вазодилатирующими свойствами. Данное свойство реализуется различными путями. Так, например, у целипролола расширение сосудов достигается за счет β2-адреномиметического действия и дополнительного прямого вазодилатирующего эффекта на гладкомышечные элементы сосудов. У небиволола, который представляет собой рацемат, β-адреноблокирующее действие реализуется за счет D-изомера (SRRR), а расширение сосудов, опосредующееся увеличением содержания ЭРФ в эндотелии сосудов, развивается за счет антагонизма Г-изомера (RSSS) с N-монометил-Г-аргинином (Γ-ΝΜΜΑ) - конкурентным ингибитором NO-синтазы.
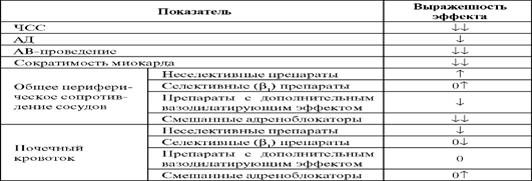
Действие неселективных β-адреноблокаторов на центральную гемодинамику характеризуется уменьшением сердечного выброса (как за счет уменьшения ЧСС, так и за счет кардиодепрессии), закономерным снижением АД (табл. 4.). Периферический кровоток ухудшается из-за относительного роста периферического сосудистого сопротивления (при длительном приеме выраженность этого эффекта меньше). Кровоток в поперечно-полосатых мышцах ухудшается, мозговой кровоток не изменяется, а почечный зависит от используемого β-адреноблокатора; при лечении неселективным пропранололом - ухудшается, при лечении селективным атенололом - увеличивается и т. д. Ухудшение бронхиальной проходимости под действием β-адреноблокаторов может приводить к тяжелым расстройствам дыхания у пациентов с обструктивными болезнями легких.
Таблица 4Гемодинамические эффекты β-адреноблокаторов
Механизм антиангинального действия β-адреноблокаторов заключается в блокаде β1-адренорецепторов сердца, приводящей к уменьшению частоты и силы сердечных сокращений, а соответственно, работы сердца и кислородного запроса миокарда. Кроме того, БАБ перераспределяют коронарный кровоток в пользу ишемизированных субэндокардиальных слоев миокарда.
Показания к применению β-адреноблокаторов при ИБС
1. Лечение стабильной стенокардии, начиная со II функционального класса.
2. Нестабильная стенокардия.
3. Инфаркт миокарда (острый период).
4. Постинфарктный период (1-3 года после инфаркта миокарда).
5. Желудочковые аритмии у больных ИБС.
Предпочтительнее назначать β-адреноблокаторы больным, страдающим ИБС с сопутствующими заболеваниями: артериальной гипертензией, суправентрикулярными тахикардиями, желудочковыми экстрасистолиями. Учитывая, что стабильность антиангинального эффекта β-адреноблокаторов определяется не столько силой воздействия на β1-адренорецепторы, сколько равномерностью нейрогуморальной блокады, для уверенного подавления приступов стенокардии предпочтительны препараты с длительным периодом полувыведения.
Пациентам с ИБС, перенесшим инфаркт миокарда, более целесообразно назначение липофильных β-адреноблокаторов, для которых доказана возможность снижения летальности в отдаленные сроки после ИМ, - метопролола, тимолола, пропранолола и смешанного БАБ карведилола. При этом метопролол и тимолол являются препаратами выбора у больных с неизмененной фракцией выброса левого желудочка (ФВ ЛЖ), а карведилол и метопролола сукцинат - у больных со сниженной ФВ ЛЖ.
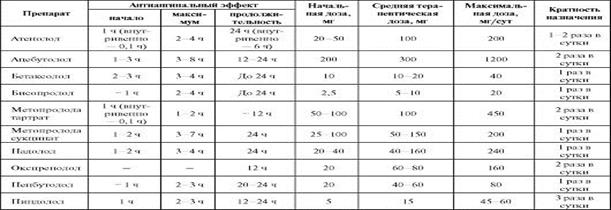
Терапию β-блокаторами начинают с минимальных суточных доз с последующим их увеличением через 4-5 сут до необходимого эффекта. Критерием достаточности дозы принято считать снижение ЧСС до 55-60 уд./мин в покое. Но при подборе доз препаратов с внутренней симпатомиметической активностью не следует ориентироваться на частоту сердечных сокращений.
Основные сведения по применению β-адреноблокаторов при ИБС представлены в табл. 5
Таблица 5Рекомендуемые дозы, кратность назначения и отдельные фармакокинетические параметры β-адреноблокаторов, используемых для лечения ИБС

Дата добавления: 2015-03-03; просмотров: 1836;
