Пошкодження тазу.
У групі ушкоджень таза можна виділити:
- переломи тазу без порушення безперервності тазового кільця (у тому числі - крайові) ;
- переломи тазу з порушенням безперервності тазового кільця;
- переломи вертлужної западини.
Найбільшу небезпеку становлять переломи з порушенням цілості тазового кільця, а саме:
- Переломи переднього півкільця (часто супроводжуються ушкодженнями уретри або сечового міхура);
- Переломи з одночасним порушенням безперервності і переднього, і заднього півкільця, коли больовий синдром, що викликається нестабільністю та зміщенням кісткових уламків, а також масивна (до 2 літрів) кровотеча з губчастої кістки викликають, як правило, важкий шок.
При важких травмах скарги на болі, локальна болючість при пальпації допомагають визначити можливе місце ушкодження. Болі посилюються при спробі рухів ногами. Постраждалий лежить, як правило, у фіксованій позі, злегка зігнувши ноги в тазостегнових і колінних суглобах. Слід відзначити також симптом «прилиплої п'ятки» (хворий не може відірвати від опори пряму ногу, але підняту кінцівку утримує самостійно) , симптом здавлюючого і розводящого навантаження (посилення болю при бічному і передньо-задньому здавленні тазу в ділянці крил клубових кісток).
При розривах симфізу іноді вдається пропальпувати розходження лонних кісток. Для перелому вертлюгової западини характерно посилення болю при осьовому навантаженні на стегно і постукуванню по великому ветелу.
Як правило клініка перелому тазу з розривом тазового кільця супроводжується. травматичним або геморагічним шоком.
При переломах тазу внутрішньотазова гематома може досягати 2 -2,5 літрів.
Основою лікувальних заходів при переломах кісток тазу на догоспітальному етапі є протишокові заходи (адекватні знеболювання і іммобілізація, компенсація крововтрати). Надалі при переломах тазу зі зміщенням відламків, розривах симфізу, переломах кульшової западини показано лікування в спеціалізованому травматологічному стаціонарі.
Транспортування хворого при переломі кісток тазу.
На сьогоднішній день існує сучасний принцип іммобілізації та транспортування потерпілих з переломом кісток тазу, який полягає у приведенні кінцівок одна до одної з подальшою їх фіксацією. Таким чином ліквідовується дефекти в кістках тазу (приведення зламаних ділянок одна до одної).
Нижче зображений застарілий метод іммобілізації кісток тазу (поза “жабки”), який на сьогоднішній день використовується рідко.
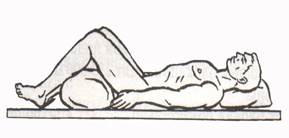
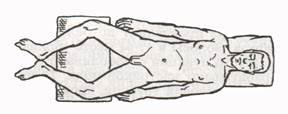
Мал. 2. Метод іммобілізації кісток тазу (поза “жабки”).
Пошкодження тазових органів
Серед ушкоджень тазових органів розрізняють пошкодження уретри, сечового міхура, прямої кишки. Ці ушкодження бувають непроникаючими (стінка органу пошкоджена не на всю товщину ) або проникаючими .
З проникаючих ушкоджень сечового міхура і прямої кишки виділяють внутрішньоочеревинні і позаочеревенні розриви .
Пошкодження уретри небезпечні проникненням сечі в парауретральну клітковину з формуванням сечових затікань. Розрізняють пошкодження передньої і задньої уретри. Пошкодження передньої уретри легше діагностуються і перебігають більш сприятливо. Діагностика та лікування ушкоджень задньої уретри представляють значно більші труднощі.
У діагностиці велике значення має уретроррагія - виділення крові з сечівника. Розриви задньої уретри супроводжуються значно меншою кровотечею.
Затримка сечовипускання при пошкодженні уретри може бути повною або частковою. В останньому випадку струмінь сечі може бути тонким, переривчастим. Повна або часткова затримка сечовипускання відзначається у 90 % уражених з пошкодженням уретри.
Характерною ознакою пошкодження уретри є часті болючі позиви до сечовипускання. При проникаючих пораненнях в міру утворення парауретральних затікань сеча, що виливається в зоні ушкодження під час позивів до сечовипускання, викликає все зростаючу біль.
В умовах етапного лікування уражених пошкодження уретри є протипоказанням до катетеризації сечового міхура як з метою діагностики, так і в якості лікувальної маніпуляції.
Пошкодження сечового міхура. Настають у результаті полранення кістковим уламком або зброєю, а також від різкого сдавлення наповненого міхура та ін. Три чверті всіх пошкоджень сечового міхура поєднуються з переломами кісток тазу. Зустрічається також двоетапний розрив сечового міхура, при якому непроникаючий розрив після додаткової травми, переповнення сечового міхура або порушення збережених шарів сечею стає проникаючим .
Рання діагностика при проникаючих пораненнях сечового міхура має життєво важливе значення. У перші години тяжкість стану ураженого з проникаючим пораненням сечового міхура найчастіше визначається поєднаним пошкодженням, в подальшому, в міру розвитку сечових затікань і перитоніту - інтоксикація.
Клінічні прояви ушкоджень сечового міхура:
- біль (при позаочеревинних пошкодженнях біль локалізуються в передніх відділах тазу і над лобком. При внутрішньоочеревинному розриві біль носить більш розлитий характер, значно інтенсивніша, частіше призводить до розвитку шоку , але в перші години локалізується лише внизу живота) ;
- витікання сечі через рану - достовірний ознака відкритого проникаючого ушкодження;
- гематурія характерна для пошкодження сечового міхура будь-якої локалізації;
- симптом «ваньки - встаньки» (зміна положення ураженого, призводить до переміщення вилившоїся в черевну порожнину сечі, виникає посилення болю в животі та протидія хворого);
- розлади сечовипускання при частих помилкових позивах носять різний характер - від несправжньої анурії (повна відсутність сечовиділення) при внутрішньо- очеревинному пошкодженні до сечовипускання слабким струменем і малими порціями при позаочеревинному розриві сечового міхура.
Надання першої лікарської допомоги ураженим з пошкодженнями живота і тазу полягає в продовженні проведення протишокових заходів і максимально швидкої евакуації .
При пошкодженні внутрішніх органів реальні шанси на виживання у уражених є лише в тому випадку, якщо їм буде своєчасно (як можна раніше) і кваліфіковано виконана операція. Тому затримка евакуації для проведення заходів першої лікарської допомоги виправдана лише у нетранспортабельних уражених, в інших випадках вона призводить лише до втрат дорогоцінного часу.
Затримка евакуації з метою диференціальної діагностики пошкодження живота і тазу неприпустима!
При зупинці зовнішньої кровотечі, особливо з сідничної області, доводиться іноді стикатися зі значнми труднощами. У цій зоні допустимо накладення затискачів або прошивання тканин в рані.
Для знеболення при переломах кісток тазу проводять внутрітазову блокаду по Школьникову-Селиванову. Крім знеболювального ефекту ця блокада в деякій мірі виконує і гемостатичну роль, так як новокаїнової інфільтрат здавлює судини тазової клітковини.
При переповненому сечовому міхурі, переконавшись у відсутності уретроррагії (пошкодження уретри!), випускають сечу м'яким катетером, при наявності уретроррагії або невдалій спробі катетеризації (повторні спроби катетеризації неприпустимі!) - за допомогою надлобковій пункції сечового міхура.
2.5.1.3. Механічні ушкодження кінцівок
Вивихи
Пошкодження суглобів, при яких зміщаються кістки в порожнині суглоба з виходом однієї з них через розрив капсули в навколишні тканини, називають вивихом. Вивих може бути повним, коли суглобові поверхні кісток не стикаються одна з одною, і не повним (підвивих), коли між суглобовими поверхнями зберігається частковий дотик.Клінічні ознаки. Під час вивиху виникає гострий біль, різка деформація суглоба, відсутність активних і неможливість пасивних рухів у суглобі, фіксація кінцівки в неприродному положенні, яке неможливо змінити.Пошкоджену кінцівку фіксують у тому положенні, яке вона прийняла після травми. Не потрібно робити спроби самостійно вправити вивих, це може призвести до подальшого пошкодження суглоба. Верхню кінцівку підвішують на косинці, або перев'язі із бинта, нижню іммобілізують за допомогою шин. До пошкодженого суглоба прикладають холод. Хворого потрібно якнайшвидше доставити до лікаря Вивихи потерпілим вправляють лише в умовах стаціонару, під загальним знечуленням, незалежно від кваліфікації лікаря, що надає допомогу.
При транспортуванні трапляються випадки самостійного вправлення вивиху, однак таких хворих в обов’язковому порядку транспортують до лікувального закладу для спостереження на подальшого лікування
Невідкладні заходи та принципи інтенсивної терапії травмованих хворих
♦ Необхідно насамперед зупинити артеріальну кровотечу:
- притисканням артерії до кістки вище місця травми,
- накладанням артеріального джгута чи закрутки вище місця поранення. При цьому слід зафіксувати час, коли було накладено джгут.
♦ Оцінити стан життєдіяльності організму (визначити наявність та характер пульсу над периферичними і центральними артеріями, ступінь пригнічення притомності, прохідність дихальних шляхів, ефективність функції зовнішнього дихання).
♦ Забезпечити правильне положення тіла потерпілого. У непритомному стані його слід повернути набік, закинути половину тулуба. Окремого положення вимагають хворі з переломами хребта (на твердій поверхні) та кісток таза (із зігнутими в суглобах та розведеними ногами).
Протипоказано закидати голову хворим з травмою шийного відділу хребта!
♦ Дотримуватися правила "чотирьох катетерів" (введення носового катетера для подачі кисню, зонда в шлунок для евакуації його вмісту у непритомних пацієнтів, внутрішньовенного катетера для ін фузійної терапії та катетера в сечовий міхур для виведення сечі та вимірювання погодинного діурезу).
♦ Знеболення:
а) наркотичні анальгетики - морфіна-гідрохлорид 10-20мг, омнопон, 10-20мг, промідон 20-40мг, фентаніл 0,05-0,1 мг, діпідолор 7,5-15,0мг довенно або дом'язово 3-4 рази на добу під контролем зовнішнього дихання;
б) агоністи-антагоністи опіоїдних рецепторів - трамал 50-100мг, стадол 2-4мг, нубаїн 0,15-0,Змг / кг , пентазоцин 30-45мг, бупренорфін 0,3-0,6мг довенно або дом'язово 3-4 рази на добу;
в) нестероїдні протизапальні середники - кетанов 30-60мг, диклоберл 75 мг дом'язово 2-3 рази на добу;
г) загальні анестетики - інгаляція закису азоту з киснем у співвідношенні 2:1, кетамін (кеталар, каліпсол, кетанест) 0,5-1,0 мг/кг довенно або 3-5 мг дом'язово, оксибутират натрію 20-30 мл 20% розчину довенно повільно;
д) новокаїнові блокади в місця переломів, циркулярна футлярна анестезія, блокада міжреберних нервів, плечового сплетення, нервових стовбурів нижніх кінцівок (сідничного, стегнового, латерального шкірного, обтураціного), шийна ваго-симпатична блокада, паравертебральна та епідуральна анестезії (останні - тільки при стабільності центральної геодинаміки і нормальному ОЦК).
Глюкокортекостероїди в дозах, як при геморагічному шоку.
♦ Іммобілізація переломів - стандартні та імпровізовані шини, протишоковий одяг.
 ♦
♦
Антибактеріальна терапія спочатку антибіотиками широко спектру дії (Цифран, Заноцин, цефалоспорини).
♦ Профілактика переохолодження організму - теплі покривала, оптимальна температура оточуючого середовища, тепле
пиття (крім потерпілих з травмами органів черевної порожнини), підігріті до температури 35-40° С інфузійні розчини.
♦ Симптоматична посиндромна та коригуюча терапія.
2.1.6. Ушкодження грудної клітки, легенів і серця
Ушкодження грудної клітки підрозділяють: на закриті (забій, здавлення грудної клітки, перелом ребер) і відкриті (поранення). Останні можуть бути проникаючими (супроводжуватися порушенням цілісності парієтальної плеври) і непроникаючими (без порушень її цілісності). Розрізняють також травми грудної клітки без ушкодження і з ушкодженням внутрішніх органів - легенів, серця та ін.
Переломи ребер можуть бути поодинокі (ізольовані) і багаточиселенні; одно- і двосторонні, вікончаті (подвійні).
Клініка. Перелом навіть одного ребра викликає локальний біль, який посилюється при вдосі, а тому завжди супроводжується порушенням дихання, зокрема, зниженням його глибини і порушенням ришу. Інтенсивність болю визначається ступенем зміщення уламків. При переломі ребер нерідко визначається крепітація уламків та їх зміщення, а при ушкодженні легенів - підшкірна емфізема. Як правило, при цьому відмічається відставання в диханні ушкодженої половини грудної клітини, її деформація.
При багаточисельних і особливо вікончатих переломах виявляється западіння грудної стінки і її парадоксальний рух. Переломи ребер призводять до розвитку ГДН із задишкою, тахікардією, іноді цианозом шкірних покривів і слизових оболонок. У важких випадках можливий розвиток плевропульмонального шоку. Нерідко на місці перелому з’являється припухлість (гематома). Притуплення перкуторного тону на стороні перелому свідчить про гемоторакс.
Невідкладна допомога. Підшкірно або внутрішньовенно вводять анальгетики (2-4 мл 25-50 % розчину анальгіну, 1-2 мл 2 % розчину промедолу). При переломі одного-двох ребер в місце перелому вводять 5-10 мл 1 % розчину новокаїну, або до 5 мл 0,5-1 % розчину лідокаїну, або 5-10 мл 0,5-1 % розчину тримекаїну (див. табл. 25). Можна використовувати провідникову блокаду міжреберних нервів. З цією метою в область нижнього краю кожного ребра по лопаточній лінії вводять по 5-8 мл 1 % розчину новокаїну або іншого місцевого анальгетика у відповідній дозі. При багаточисленних переломах ребер проводиться паравертебральна блокада.
Для профілактики і терапії плевропульмонального шоку можна застосовувати і вагосимпатичну блокаду за методом А.В. Вишневського. Паралельно з цим проводять й інші протишокові заходи (інфузійиу терапію для поповнення ОЦК, оксигенотерапію і т.д.). Тому у всіх хворих, які знаходяться у вкрай важкому стані, в першу чергу повинен бути забезпечений внутрішньовенний доступ (особливо при наявності внутрішньоплевральної кровотечі). При багаточиселенних переломах ребер, які супроводжуються парадоксальним диханням, важкою ГДН, хворих переводять на ШВЛ.
Потерпілі з багаточиселенними переломами ребер, що супроводжуються розладами дихання і кровообігу, підлягають негайній госпіталізації в стаціонар. Транспортують таких хворих на ношах в положенні напівсидячи, постійно контролюючи їх стан.
Хворі з ізольованими неускладненими переломами ребер, без порушення основних життєвих функцій, підлягають амбулаторному лікуванню.
Перелом груднини в більшості випадків виникає при здавленні. Як правило, він локалізується в місці сполучення рукоятки і тіла груднини.
Найбільш важкі симптоми - біль, інтенсивність якої зростає при зміні положення тіла, припухлість в місці перлому, деформація груднини.
Перша лікарська допомога полягає у введенні знеболюючих засобів безпосередньо в місце перелому, створенні при можливості локальної гіпотермії.
Ушкодження легенів є наслідком колотої або вогнепальної травми і рідше виникає при здавленні і забої грудної клітки.
Клініка. Ушкодження периферичних відділів легенів, як правило, не супроводжується важким порушенням їх функції. В значній мірі це пов’язано з високим вмістом в легеневій тканині тромбопластину і з відносно невисоким АТ в малому колі кровообігу, внаслідок чого кровотеча швидко зупиняється. Об’єм кровотечі і розмір гематоми залежать від характеру і величини ушкодження. Клінічно відмічаються задишка, тахікардія, зниження АТ, блідість шкірних покровів. При аускультації - послаблення дихання, при перкусії - притуплення легеневого звука.
Всі ці ознаки можуть свідчити про ателектаз легенів, що розвивається при їх ушкодженні. Головний механізм дихальної недостатності при ателектазі - це зменшення дихальної поверхні легенів, приєднання шунтування венозної крові через ате- лектазовану легеню у велике коло кровообіїу, зниження Ра02.
Будь-яке проникаюче поранення легенів потенційно небезпечне вірогідністю попадання повітря в легеневі вени, а потім у ліві відділи серця, що в значній мірі погіршує прогноз.
Перша лікарська допомога включає інфузійну терапію (внутрішньовенно вводять поліглюкін, реополіглюкін): введення анальгетиків, не пригнічуючих дихання; накладення оклюзійної асептичної пов’язки, проведення лікувальних заходів, які застосовуються при пневмотораксі. При вираженому порушенні дихання - ШВЛ і киснева терапія. Потерпілі з ушкодженням легенів підлягають негайній госпіталізації в торакальне відділення. Транспортують їх на ношах в положенні напівсидячи.
Травматичний пневмоторакс - одне з частих ускладнень травми грудної клітки, він може бути закритим і відкритим. Варіантом останнього є клапанний пневмоторакс.
Механізм розвитку пневмоторакса при травматичному ушкодженні грудної клітки і легенів такий, як і спонтанного пневмотораксу. Однак при цьому пневмоторакс може розвиватися при ушкодженні як парієнтальної, так і вісцеральної плеври. У першому випадку він виникає внаслідок проникаючого поранення грудної клітки, коли повітря попадає зовні в плевральну порожнину (пневмоторакс, відкритий назовні), в другому - при ушкодженні великих бронхів і розриві паренхіми легені з ушкодженням вісцеральної плеври (пневмоторакс, відкритий досередини).
Відкритий пневмоторакс виникає при проникаючих пораненнях грудної клітки. При цьому є зяюча рана, через яку плевральна порожнина сполучається із зовнішнім середовищем. Легеня спадається і виключається з дихання.
Крім колапсу легенів відмічається зміщення і флотація средостіння під час вдиху і видиху, що веде до перегинання і здавлення порожнистих вен, зменшенню притока крові до серця. Порушення газообміну пов’язано з розвитком парадоксального дихання, при якому повітря переміщається під час видиху із здорової легені у ту, що спалась, а під час вдиху - поступає назад.
Клініка. Загальний стан хворого важкий. Виражені тахікардія, задишка, ціаноз шкірних покривів і слизових оболонок. При вдиху в рану з «хлюпанням» входить повітря. При аускультації дихальні шуми на стороні поранення не прослухову- ються, при перкусії - звук з коробковим відтінком.
Невідкладну допомогу слід починати з накладання тимчасової оклюзійної пов’язки, знеболювання, оксигенотерапії. При великому дефекті грудної стінки, після накладення пов’язки необхідно прибинтувати верхню кінцівку до грудей на період транспортування.
Якщо дихальна недостатність і симптоми зміщення средостіння наростають, Це свідчить про напружений пневмоторакс, і хворому слід провести пункцію плевральної порожнини для видалення із неї повітря.
Слід пам'ятати, що після накладення оклюзійної пов'язки стан хворого може погіршитися внаслідок переходу відкритого пневмотораксу в клапанний. Це зумовлює необхідність ретельного спостереження за хворим. При розвитку напруженого пневмотораксу необхідне дренування плевральної порожнини.
За даними Гетьмана В.Г. та ін. (2012) оптимальним способом невідкладного лікування відкритого пневмотораксу є накладення пов’язки з герметичного матеріалу (більшої, ніж сама рана), яка кріпиться до шкіри з трьох боків рани, четверта – залишається вільною для виходу повітря. Таким чином створюється імпровізований одно направлений клапан. По можливості, дренування плевральної порожнини повинно бути виконано як можна раніше. Підкреслюється категорична неприпустимість накладання герметичних «оклюзійних» пов’язок, пацієнту з недренованою плевральною порожниною!Слід чітко усвідомлювати, що великі рани тільки грудної стінки бувають виключно рідко, легені при таких пораненнях пошкоджуються завжди. Основною небезпекою є напружений пневмоторакс, саме внаслідок поранення легені. Значний вихід повітря з рани легені або бронха при герметичному закритті рани грудної стінки стане фатальним! Користуючись історичними термінами, «закритий, клапанний» пневмоторакс є більш небезпечним, ніж пневмоторакс «відкритий». Ще раз автори підкреслюють, що на до госпітальному етапі при будь-яких пораненнях грудної клітки, всупереч застарівши уявленням, рану безпечніше залишити відкритою, ніж накладати оклюзій ну пов’язку (Политрвама: хірургія, травматология, анестезіологія, интенсивнпя терапія: учебн. издание / Под ред. Ф.С.Глумчера, П.Д.Фомина, Е.Г.Педатченко и др. – К.: ВСИ «Медицина», 2012. – С. 209-210.)
Закритий пневмоторакс виникає при травмі грудної клітки, яка супроводжується розривом легені або бронха. Може поєднуватися з підшкірною емфіземою.
Розрив легені відбувається частіше внаслідок травми уламками зламаного ребра, або внаслідок різкого напруження легенів в області коренів у момент удару. При цьому через розрив легені або бронха в плевральну порожнину потрапляє повітря, що веде до спаду легені.
При великих розривах, повітря поступає при кожному вдиху по типу клапанного механізму, що призводить до розвитку напруженого пневмотораксу. В більш легких випадках, коли отвір закривається легеневою тканиною, яка стухлася, він може перебігати без вираженої дихальної недостатності.
В діагностиці допомагає наявність травми в анамнезі, ознак перелому ребер, забій грудної клітини. При травматичному пневмотораксі виражений больовий синдром.
Невідкладна допомога. При закритому пневмотораксі з накопиченням невеликої кількості повітря в плевральній порожнині, як правило, негайні лікувальні заходи не проводяться, проте для уточнення його причини і тактики лікування хворий повинен бути госпіталізований. Хворі з двостороннім пневмотораксом і вираженою дихальною недостатністю повинні бути переведені на ШВЛ з обов’язковою дачею кисню. їх транспортують на ношах в торакальне відділення.
Клапанний (напружений) пневмоторакс виникає найчастіше при ушкодженнях трахеї, великих бронхів, чисельних розривах паренхіми легені, коли в тканині легенів утворюється клапан, який пропускає повітря під час вдиху, але перешкоджає його виходу із плевральної порожнини на видиху. При цьому на перший план виступають ознаки гострої дихальної і серцево-судинної недостатності. Постраждалий відчуває недостачу повітря, сидить або напівлежить, покритий холодним потом, виражений ціаноз шкірних покривів і слизових оболонок, різка задишка, пульс малий, частий, АТ падає. Дихання поверхневе, часте. Спостерігається відставання при диханні і розширення ураженої половини грудної клітки. Тут відсутнє або послаблене дихання і голосове тремтіння. При перкусії - тимпаніт, серце зміщене в здорову сторону.
Невідкладна допомога. Підвищене положення головної частини, інгаляція киснем, при гострій серцевій недостатності - серцево-судинні засоби.
У випадку затримки з госпіталізацією і прогресуючого погіршення стану хворого необхідно перевести закритий пневмоторакс у відкритий, для чого проводиться негайна декомпресія товстою голкою. Інтравенозний катетер (14, 16 або 18G) вводять в ІІ-Ш міжребер’ї по середньоключичній лінії або по зовнішньому краю грудного м’язу. Введення підтверджується виходом повітря через катетер.
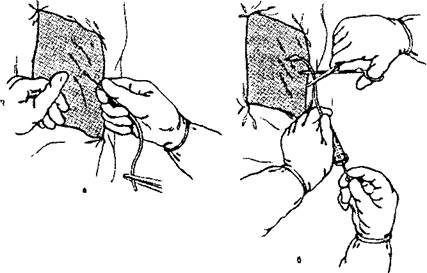
Мал. 3. Техніка пункції плевральної порожнини, а - введення голки; б - аспірація вмісту (після заповнення шприца трубку перекривають затискачем).
Цю процедуру необхідно максимально швидко доповнити дренуванням плевральної порожнини. Потерпілих госпіталізують в торакальне або хірургічне відділення, а у випадку вираженої ГЛН - у відділення реанімації та інтенсивної терапії. Транспортують їх на ношах в положенні напівсидячи.
Гемоторакс- накопичення крові в плевральній порожнині. Виникає при закритих ушкодженнях грудної клітки, що нерідко спостерігається при катастрофах, обвалах.
Клініка. При невеликому гемотораксі симптоматика мізерна. При масивному гемотораксі з’являються ознаки великої крововтрати. Загальний стан хворих погіршується, вони скаржаться на різку загальну слабкість, стиснення і біль в грудях^’ являється блідість шкіри і видимих слизових оболонок, тахікардія, артеріальна гіпотензія та інші ознаки геморагічного шоку. Характерно також притуплення перкуторного звуку, відповідне рівню крові в плевральній порожнині, послаблення дихальних шумів і голосового тремтіння.
Надання допомоги. Визначається характером ушкодження і тяжкістю загального стану. Воно направлене на профілактику і терапію ГДН, кровотечі, шоку.
Хворих госпіталізують в хірургічне або травматологічне відділення. Транспортують їх у положенні напівсидячи, а при наявності плевропупьмонального шоку - в горизонтальному положенні. Рекомендується постійна інгаляція киснем, пункція плевральної порожнини на догоспітальному етапі показана тільки при тотальному гемотораксі.
Емфізема средостіння - це накопичення повітря в клітковині средостіння. Розвивається при напруженому пневмотораксі, розриві трахеї, бронхів, ушкодженні стравоходу.
Клініка. Стан хворого, як правило, важкий. Відмічається часте поверхневе дихання і руховий неспокій внаслідок зростання явищ гіпоксії і гіперкапнії. Шия різко збільшена в об’ємі, обличчя кулясте, очні щілини іноді повністю закриті. Шкірні покриви і слизові оболонки ціанотичні, тахікардія, спочатку підвищення, а потім зниження АТ.
Невідкладна допомога. При зростаючій емфіземі средостіння потрібна негайна медична допомога. В такій ситуації необхідно створити умови для евакуації повітря із средостіння. Під місцевою анестезією (0,5 % розчином новокаїну) в яремній ямці над ручкою груднини робиться поперечний розріз шкіри. Пальцем розшаровують клітковину і м’які тканини. Тим самим створюють умови для вільного виходу повітря, після чого в рану за груднину вводять товсту гумову або пластикову трубку з численними боковими отворами.
2.1.8. Політравма
Політравму найчастіше спостерігають внаслідок дорожньо-транспортних пригод (ДТП) та падінь з висоти.
В залежності від типу зіткнення транспортних засобів спостерігають різний механізм травмування:
А. Лобове зіткнення:
І. Коліно вдаряється об приборну дошку, грудна клітка – об рульове колесо.
II. Голова вдаряється об вітрове скло, відбуваються розтяжіння або згинання шиї, нижня частина грудної клітки і верхня частина живота вдаряються об рульове колесо, можливе здавлювання.
Б. Заднє зіткнення.
І. Кидок вперед на рульове колесо та вітрове скло, потім назад з перерозтягуванням шиї.
В. Бокове зіткнення.
І. Пасажира з боку удару відкидає в бік іншого пасажира або водія. Удар приходиться на грудну клітку, потім на миску, голову та шию.
Внаслідок ДТП у 36-60%% постраждалих із політравмою констатують пошкодження органів черевної порожнини, які відбуваються переважно у поєднанні з травмою грудної клітки. Абдомінальна травма взагалі складає 51,6% всіх ДТП з летальним наслідком.
Розподіл пошкоджень органів черевної порожнини під час ДТП:
— Селезінка -30,2%;
— Печінка-19,2%;
— Шлунок/кишківник -13,1%;
— Підшлункова залоза - 5%;
— Брижа кишківника-2,2%.
При політравмі, внаслідок ДТП, пошкодження миски спостерігають при поєднаних пошкодженнях тулуба (грудна клітка + живіт) в 28%.
Після падінь з висоти внаслідок нещасного випадку, політравму констатують у 66-76% випадків, із них краніо-скелетну травму констатують у 63%; торако-скелетну травму - у 52%. ЧМТ, як ізольоване пошкодження, спостерігають лише у 35,3% випадків.
У постраждалих з політравмою поєднанні ушкодження кінцівок (закриті та відкриті переломи) спостерігають у 76-90% травмованих, поєднану черепно-мозкову травму та переломи кісток черепа - у 66-76%, поєднану травму грудної клітки - у 62-80%. Більш розповсюдженою комбінацією ушкоджень є голова + кінцівки (63%) та грудна клітка + кінцівки - (52%).
Ізольована травма - пошкодження одного анатомо-функціонального утворення опорно-рухової системи (ізольований перелом стегна, плечової кістки, хребта, пошкодження суглоба і т.д. ) або одного внутрішнього органу в межах однієї анатомічної ділянки (порожнини): розрив селезінки - черевна порожнина або розрив легені - грудна клітка, забій або струс головного мозку, травма очей і т.д.
Множинна травма - пошкодження декількох анатомічних утворень (органів) в межах однієї анатомічної ділянки або порожнини. Наприклад, перелом декількох сегментів кінцівок, пошкодження печінки і селезінки, розрив легені та перелом ребер і т.д.
Поєднана травма - наявність пошкоджень у двох і більше анатомічних ділянках незалежно від їх кількості та функціональної спрямованості. Наприклад, перелом сегмента кінцівки та забій головного мозку або перелом сегмента кінцівки, забій головного мозку і розрив селезінки тощо.
Комбінована травма - пошкодження, отримане в результаті одночасного або послідовного впливу на організм декількох вражаючих факторів: механічного, термічного, радіаційного, хімічного та ін.
Політравма - тяжкі множинні і поєднані ушкодження при яких виникає травматична хвороба, які потребують надання медичної допомоги за життєвими показами.
Політравма - це поняття, яке саме визначає стан потерпілого як важкий, і тому невиправдано говорити про важку або легку полі травму.
Виділення політравми в окрему категорію має важливе значення у зв'язку з певними особливостями таких ушкоджень, що повинно враховуватися при сортуванні та наданні медичної допомоги. За даними H. Tscherne (1998), при політравмі пошкодження кінцівок спостерігаються в 86 % випадків, голови - в 69 %, грудей - в 62 %, живота - у 36%, тазу - у 28 %, хребта - в 19 %. Серед усієї кількості травмованих хворих постраждалі з політравмою складають 20-25 %, а при катастрофах - 50-75 %.
Обов'язковою умовою для застосування терміну "політравма" є наявність травматичного шоку, а одне з ушкоджень чи їх поєднання являють загрозу для життя та здоров'я постраждалого.
"Травматична хвороба" - фазний патологічний процес, що поступово розвивається при тяжких ушкодженнях, в основі яких лежать порушення гомеостазу, загальних та місцевих адаптаційних процесів, а клінічні прояви залежать від характеру, кількості та локалізації пошкоджень.
Політравмі характерні: синдром взаємного обтяження, атипова симптоматика ушкоджень, складність діагностики, необхідність постійної оцінки тяжкості стану постраждалого, термінова потреба в адекватних лікувальних заходах, розвиток травматичної хвороби велика кількість ускладнень і висока летальність.
За даними Б.С. Преображенського (1983), у 9-15 % постраждалих з травмами наявні чисельні і сполучені ушкодження, в тому числі у 70-75 % осіб молодого і середнього віку. Серед отримавших політравму у 2/3 спостерігались чисельні ушкодження внутрішніх органів, найчастіше головного мозку, у поєднанні з переломами кістяка, при катастрофах частота політравми значно вище.
До недавнього часу випадки чисельних і поєднуючих травм розглядались як сума поодиноких ушкоджень. Однак якщо умовно проаналізувати кожне ушкодження окремо, як одне із додаткових травми, то хоча більшість із них можуть враховуватися як безпечні для життя, їх загальна дія нерідко призводить до різкого порушення Функції життєво важливих систем і загибелі постраждалого. В теперішній час політравма визнана новим видом патології, з притаманними їй специфічними змінами в Усіх системах ушкодженого організму і розвитком тривало перебігаючої травматичної хвороби.
Найпростіша, зручна для практики на догоспітальному етапі класифікація політравми наступна:
1. Багаточисельні переломи кісток (відкриті і закриті) без порушення цілісності порожнин тіла людини і органів, які знаходяться в них.
2. Поєднані ушкодження організму, головними з яких можуть бути такі:
■ закриті або відкриті ушкодження черепа і головного мозку у поєднанні з відкритими або закритими травмами інших відділів (одного або декількох) - груднини, живота, хребта, тазу, кінцівок;
■ закриті або відкриті ушкодження грудної клітки, у поєднанні з відкритими або закритими травмами інших відділів (одного або декількох)- черепа і головного мозку, грудної клітки, хребта, таза,кіицівок;
■ закриті або відкриті ушкодження живота у поєднанні з відкритими або закритими травмами інших відділів (одного або декількох) - черепа, головного мозку, грудної клітки, хребта, таза, кінцівок;
■ закриті або відкриті ушкодження хребта у поєднанні з відкритими або закритими травмами інших від ділів (одного або декількох) -черепа і головного мозку, грудної клітки, живота, таза, кінцівок;
■ закриті або відкриті ушкодження таза, в поєднанні з відкритими або закритими травмами інших відділів (одного або декількох) - черепа і головного мозку, грудної клітки, живота, кінцівок.
Перебіг політравми відрізняється особливою тяжкістю: якщо при ізольованих ушкодженнях важкий шок спостерігається у 1 % постраждалих, то ііри багаточисельних переломах - у 21%, а при поєднаних травмах - у 57 % постраждалих. Клінічна картина при політравмі не завжди відповідає локалізації домінуючого ушкодження. У ранній період політравми часто виникають жирові емболії, набряк легенів, тромбо-емболічні ускладнення, ГПН.
При політравмі відмічається високий рівень ранньої смертності: більше 60% постраждалих гинуть в перші 6 год., і більше 70 % - в 1-шу добу.
Надання медичної допомоги при політравмі відрізняється певною своєрідністю. Обставини виникнення багаточисельних і поєднуючих травм настільки драматичні, що першим бажанням оточуючих і медпрацівників є негайне транспортування постраждалого у найближчу лікувальну установу. При політравмі заходи само- і взаємодопомоги, а також першої медичної допомоги на місці здійснюються значно рідше, ніж при одиноких травмах. Введення анальгетиків постраждалим, проведення новокаїнових блокад місць переломів, накладення асептичних пов’язок на рани і транспортна іммобілізація здійснюються лише в окремих випадках. На думку багатьох медичних працівників, евакуація постраждалих на звичайних ношах без іммо- . білізації ушкоджених сегментів великої небезпеки не представляє, а ризик розвитку і посилення шоку виправдовується часом, що заощаджується на їх транспортуванні в лікувальну установу. Така невиправдана тактика є доказом відсутності у медичного персоналу необхідної підготовки для надання медичної допомоги постраждалим з багаточисленними травмами, виконанню первинних для звичайних травм прийомів надання медичної допомоги (пов’язка, транспортна іммобілізація).
Труднощі надання медичної допомоги на догоспітальному етапі пов’язані із наступними факторами: 1) ускладненнями при оцінці ступеня тяжкості кожного пошкодження; 2) небезпекою виникнення додаткових ушкоджень при лікувально-діагностичних заходах і транспортуванні; 3) інколи необхідністю надання невідкладної допомоги одночасно декільком важкопостраждалим.
Час від ушкодження до початку лікування надає шанс як на виживання хворому, так і на якість його здоров’я після лікування. Тому основними умовами є оптимальна організація рятувальної служби і компетенція лікарів.
Надання допомоги при політравмі.
На догоспітальному етапі надають невідкладну допомогу: припиняють кровотечу, при порушенні дихання забезпечують прохідність дихальних шляхів і штучну вентиляцію легень (ШВЛ), при зупинці серця роблять непрямий масаж і використовують медикаментозні засоби; здійснюють транспортну іммобілізацію і знеболювання.
На госпітальному етапі проводять боротьбу з шоком, яка включає стабілізацію гемодинаміки, знеболення; надійну іммобілізацію, оксигенотерапію, корекцію всіх порушених функцій.
Медична допомога потерпілим з політравмами на всіх етапах лікування повинна надаватися настільки швидко і в таких обсягах, щоб обганяти патологічні процеси, що розвиваються в органах і тканинах внаслідок прогресуючих гіпоперфузії і гіпоксії, і не допускати їх незворотності та декомпенсації життєво важливих функцій.
У США і ряді європейських країн дуже популярна концепція «золотої години», суть якої полягає в тому, що протягом 1 години з моменту отримання ушкоджень у потерпілого повинні бути відновлені життєво важливі функції, інакше в результаті важких ускладнень, пов'язаних з необоротними процесами в організмі, може наступити летальний результат. Це положення лягло в основу організації невідкладної допомоги: у США термін доставки постраждалих з політравмами в травмоцентр - 46 хв., у Німеччині - 18 хв.
Принципи проведення лікувально-діагностичного процесу у постраждалих з пол травмою:
1. Своєчасність - під цим слід розуміти проведення повноцінної діагностики протягом першої години перебування в лікувальному закладі.
2. Безпека для життя хворого: проведення діагностичних заходів не повинно загрожувати життю постраждалого як в сенсі безпосередньої небезпеки, так і небезпеки в результаті відкладення проведення лікувальних заходів.
3. Синхронність проведення лікувальних і діагностичних заходів, яка передбачає об'єднаність, одночасність виконання невідкладних лікувальних маніпуляцій (в першу чергу спрямованих на зупинку кровотечі і боротьбу з шоком) та діагностичних заходів.
4. Оптимум обсягу діагностики. Повноцінність діагностики у постраждалих з політравмою визначається не максимально можливим обсягом і кількістю діагностичних маніпуляцій і досліджень, але повинні враховуватися обмеження діагностики. Тобто діагностичний процес у постраждалих має бути реалізований у відповідності з принципом оптимальної діагностичної доцільності.
Догоспітальний етап (рекомендації Всесвітньої асоціації невідкладної медицини та медицини катастроф ( WAEDM ))
1. Звільнення потерпілого без нанесення йому додаткових травм.
2. Звільнення і підтримання прохідності верхніх дихальних шляхів (потрійний прийом П. Сафара ) .
3. Проведення експіраторних методів ШВЛ.
4. Зупинка зовнішньої кровотечі за допомогою джгута чи давлючої повязки.
5. Надання безпечного положення потерпілому в несвідомому стані (фізіологічне положення на боці) .
6. Надання безпечного положення потерпілому з ознаками шоку (з опущеним головним кінцем).
Медична допомога потерпілому на місці події
1. Виявити вітальні порушення і негайно їх усунути.
2. Провести огляд потерпілого, встановити причини небезпечних для життя порушень і поставити догоспітальний діагноз.
3. Вирішити питання про необхідність госпіталізації хворого або відмову від неї.
4. Визначити місце госпіталізації хворого з характеру пошкоджень .
5. Визначити черговість госпіталізації постраждалих (при масовій травмі).
6. Забезпечити максимально можливу атравматичність та швидкість транспортування в стаціонар.
Долікарська медична допомога ( фельдшер )
1. Венепункція ліктьової вени, початок внутрішньовенної інфузії при шоку.
2. Введення кардіотонічних і судинозвужувальних засобів при критичному зниженні артеріального тиску.
3. Введення дихальних аналептиків при утрудненні дихання.
4. Продовження найпростіших заходів серцево-легеневої реанімації, адекватне знеболення.
5. Переведення закритого напруженого пневмотораксу у відкритий (за допомогою товстих голок) .
Перша лікарська медична допомога
1. Усунення чинників, які загрожують безпосередньо життю потерпілих.
2. Підтримка функції життєво важливих органів.
3. Профілактика важких ускладнень.
4. Катетеризація магістральної вени в обов'язковому порядку (у разі необхідності (за показаннями) катетеризація підключичної або стегнової вени ) або венесекція .
5. Адекватна гемодилюція .
6. Додаткова регіонарна місцева анестезія - вагосимпатична і футлярна блокади.
7. Кінцева зупинка кровотечі - накладення кровоспинного затискача на велику судину або лігатури, якщо не вдається зупинити кровотечу іншим методом .
8. Катетеризація або пункція сечового міхура.
9. Інтубація трахеї.
10. Проведення трахеотомії - за показаннями.
11. Видалення слизу і санація бронхіального дерева, попередження набряку легенів, боротьба з дихальною недостатністю .
12. Торакопункція при напруженому гемотораксі .
Першочергові завдання догоспітального етапу
1. Проблема нормалізації дихання .
2. Усунення гіповолемії (кристалоїди і колоїди).
3. Проблема знеболювання (трамадол, морадол, набуфін, малі дози кетаміну 1-2 мг / кг у поєднанні з бензодіазепінами).
4. Накладення асептичних пов'язок і транспортних шин.
Протокол реанімаційних заходів потерпілим з політравмою на догоспітальному етапі
1. Тимчасова зупинка кровотечі.
2. Бальна оцінка тяжкості стану хворих: ЧСС, АТ, індекс Альговера (шоковий індекс, ШІ), пульсоксиметрія (SaO2) .
3. При систолічному АТ < 80 мм рт.ст., пульсі > 110 в 1 хв., SaO2 < 90 % , ШІ > 1,4 потрібне проведення комплексу невідкладної інтенсивної терапії.
4. Реанімаційні заходи мають включати:
- При SaO2 < 94% - інгаляція кисню через лицьову маску або носовий катетер;
- При SaO2 < 90 % на тлі оксигенотерапії - інтубація трахеї і переведення на ШВЛ;
- Катетеризація периферичної/центральної вени;
- Інфузія препаратів ГЕК зі швидкістю 12-15 мл/кг/год. (або адекватним об'ємом кристалоїдів, виключаючи введення 5% розчину глюкози);
- Анестезія: промедол 10-20 мг або фентаніл 2 мг/кг, дроперідол 2,5 мг, сібазон 10 мг, локальна анестезія у місцях переломів 1% розчином лідокаїну;
- Преднізолон 1-2 мг/кг;
- Транспортна іммобілізація.
5. Транспортування в лікувальний заклад на фоні триваючої інтенсивної терапії.
R.I. Wilder (1984 ) вказує на те, що перші 60 хв. («золотий час») вирішують, жити чи не жити потерпілому. Часто медична допомога починає надаватися рятувальниками або в порядку само- та взаємодопомоги. Невідкладна лікарська допомога надається в осередку, на сортувальному майданчику, в медичному пункті, в машині ШМД, в реанімобілі. Обсяг цієї допомоги може відрізнятися в залежності від багатьох факторів. Однак лікарю необхідно вирішувати наступні завдання:
1. Виявлення та усунення явищ, які загрожують життю в даний момент.
2. Виявлення причин, що можуть призвести до виникнення життєнебезпечних порушень, визначення локалізації та характеру пошкоджень, встановлення попереднього діагнозу.
3. Профілактика небезпечних для життя ускладнень.
4. Підготовка потерпілого до евакуації, визначення профілю установи (якщо немає відділення політравми) залежно від провідного ушкодження і способу евакуації.
3. Дії бригади швидкої медичної допомоги на місці пригоди.
Основні задачі при наданні першої лікарської допомоги хворому з травмою наступні:
Ø припинення дії травмуючого фактора,
Ø швидка діагностика,
Ø підтримка життєво важливих функцій (в першу чергу кровообігу і дихання),
Ø гемостаз,
Ø закриття ран асептичними пов’язками,
Ø знеболення,
іммобілізація і транспортування пацієнта з активним проведенням по шляху інтенсивної терапії.
Надання невідкладної медичної допомоги постраждалим на догоспітальному етапі завжди має розпочинатись з огляду місця події та визначення механізму травмування. Відомо, що різні типи нещасних випадків призводять до різних типів ушкоджень, але специфічні види пошкоджень та механізм травми корелюють.
Бригада швидкої медичної допомоги, яка прибула на місце пригоди, має:
1. Ретельно оглянути місце події.
2. Визначити "що сталося?"
3. Встановити кількість постраждалих.
Визначення механізму травмування та огляд місця події дозволяє провести об'єктивну оцінку тяжкості пригоди та прогнозування наявності вірогідних травматичних ушкоджень у постраждалих.
Невідкладну медичну допомогу потерпілим часто доводиться надавати в екстремальних ситуаціях, коли існують додаткові фактори, що загрожують не тільки потерпілим, але й їх рятувальникам. У таких випадках медичним працівникам слід дотримуватися наступних принципів:
Послідовність дій бригади швидкої медичної допомоги на місці пригоди.
1. Перевірка безпечності місця пригоди у разі необхідності зверніться за допомогою до фахівців рятувальної служби або міліції.
2. Визначення кількості постраждалих, механізму травмування, джерел небезпеки в оточуючому середовищі тощо.
(Обов'язково використовуйте засоби індивідуального захисту, працюйте в гумових рукавицях, масці).
3. Визначення потреби і, в разі необхідності, зробити запит про додаткові бригади швидкої медичної допомоги.
NB! Огляд місця події не повинен призводити до затримки надання медичної допомоги, а бригада швидкої медичної допомоги завжди має приділяти увагу особистій небезпеці та дотримуватися правила: "Швидка допомога не повинна привозити на місце події нових жертв".
Невідкладна медична допомога.
Основною метою надання невідкладної медичної допомоги травмованим на догоспітальному етапі є запобігання розвитку ранніх так пізніх ускладнень -гіпоксії, ішемії/реперфузії та поліорганої недостатності, а позитиві результати мають бути досягнуті за рахунок скорочення часу прибуття бригади швидкої медичної допомоги на місце пригоди та скорочення часу транспортування до лікарні. На догоспітальному етапі пріоритетами надання невідкладної медичної допомоги є виявлення станів, які загрожують життю постраждалого:
— Шоку.
— Обструкції верхніх дихальних шляхів.
— Масивні кровотечі.
— Тяжкій травмі грудної клітки, що може призвести до розвитку респіраторного дістресс-синдрому.
— Тяжкій черепно-мозковій травмі та травмі шийного відділу хребта.
Обсяг допомоги на догоспітальному етапі обмежують екстреними заходами по відновленню та підтримці основних життєвих функцій організму (дихання та кровообігу).
Програма допомоги постраждалим із політравмою на догоспітальному етапі складається з наступних кроків:
— Оцінка тяжкості стану та виявлення порушень дихання та кровообігу, що загрожують життю.
— Проведення екстрених реанімаційних заходів при гострих розладах життєвих функцій.
— Проведення знеболювання та іммобілізації. Швидка госпіталізація в спеціалізований стаціонар.
Складові надання екстреної медичної допомоги травмованим на догоспітальному етапі.
1. Первинний огляд (АВСС′).
2. Медичне сортування.
3. Інтенсивна терапія.
4. Вторинний огляд (АВСDЕ).
5. Постійне спостереження за травмованим.
6. Кваліфікована та спеціалізована медична допомога.
З метою своєчасного виявлення життєнебезпечних порушень та стабілізації вітальних функцій алгоритм надання невідкладної медичної допомоги травмованим розпочинають з первинного огляду за схемою (АВСС′). (англ.), де:
— А (airways) - прохідність дихальних шляхів.
— В (breathing) - дихання.
— С (circulation) - кровообіг.
— С (cervical spine) - спостереження за шийним відділом хребта та накладання шийного коміру.
Надання невідкладної медичної допомоги має здійснюватися паралельно.
І. (А) - Забезпечення прохідності дихальних шляхів.
Забезпечення прохідності дихальних шляхів постраждалого здійснюють шляхом:
— Очищення ротової порожнини пальцем або відсмоктувачем.
— Висунення нижньої щелепи.
— Витягування та фіксації язика.
— Застосування повітряходу.
У випадках повної або часткової обструкції верхніх дихальних шляхів, стиснутих щелепах у постраждалих, які знаходяться без свідомості через рот вводять повітряход, протипоказаннями для цього є переломи щелепи або зубів.
II. (В) - Забезпечення функції зовнішнього дихання.
Визначте функцію зовнішнього дихання. Проведіть аускультацію над легеневими полями з обох боків. Якщо частота дихання травмованого менше 10 дихальних рухів за хвилину або більше 30, слід виконувати інтубацію та проводити штучну вентиляцію легень. Відсутність дихальних шумів або їх ослаблення свідчить про наявність пневмотораксу або гемотораксу.
III. (С) - Підтримка кровообігу.
При РЗК у постраждалих з травмою, реанімаційні заходи є ефективними приблизно у 3%. Причинами зупинки кровообігу при травматичних пошкодженнях: важка травма ЦНС, гіповолемія, викликана масивною втратою крові, гіпоксія внаслідок зупинки дихання, безпосереднє пошкодження життєво важливих органів, напружений пневмоторакс, тампонада серця. Немає симптомів, які з певністю дозволяли оцінювати шанси на виживання потерпілого із зупинкою кровообігу. Аmerican College of Surgeons та Assotiation of EMS Physicans опрацьовали протоколи, що стосуються ситуацій, у яких не потрібно розпочинати реанімацію. В них пропонується не розпочинати реанімацію у наступних випадках:
1. Тупа травма, відсутність дихання без відчутного пульсу та серцевої активності.
2. Проникаюча травма, відсутність дихання та пульсу, при швидкому фізикальному обстеженні немає реакції зіниць на світло, спонтанних рухів та серцевої діяльності.
Пам'ятайте, що рішення щодо початку реанімаційних заходів повинно прийматися в кожному випадку індивідуально!
Лікування:
1. Використовуйте схему АВСDЕ з метою встановлення діагнозу та вибору лікування. Лікування на місці випадку повинно проводитись згідно універсального протоколу.
2. Виконуйте вентиляцію дихальною сумішшю з високою концентрацією кисню.
3. Розпочинайте натискання грудної клітки, як тільки діагностуєте зупинку кровообігу.
4. Пам'ятайте про можливість напруженого пневмотораксу.
5. Виконайте швидку зупинку кровотечі та розпочніть відновлення об'єму циркулюючої крові.
6. Поки кровотеча не припинена, застосовуйте стратегію виваженої інфузійної терапії. У випадках неконгрольованої кровотечі введення великого об'єму розчинів може її підсилити.
Стандартом надання невідкладної медичної допомоги травмованим на догоспітальному етапі є збереження показників кровообігу через проведення внутришньовених інфузій.
Всі травмовані з політравмою перебувають в стані шоку, важкість якого залежить від:
1. Важкості травми.
2. Наявності та ступеню впливу шокогених факторів - переохолодження, крововтрати.
3. Локалізації травми (декілька літрів крові можуть акумулюватись у ретроперітонеальної гематомі в наслідок перелому кісток миски).
Табл.1.
Класифікація шоку
| Ступінь шоку | Артеріальний тиск, мм рт.ст. | Пульс за хвилину |
| І ступінь | 90-100/60 | 90-100 |
| II ступінь | 90-75/50 | 110-120 |
| III ступінь | 75 та нижче | понад 130 |
Клінічно розрізняють дві фази травматичного шоку - еректильну і торпідну.
В еректильній фазі свідомість збережена або порушена, спостерігають скарги на біль і одночасна недооцінка свого стану. Голос у травмованого "сухий", мова уривчаста, погляд неспокійний. Шкіра бліда, іноді змінюється гіперемією, виникає холодний піт. Часто має місце загальна гіперестезія і гіперрефлексія. Зіниці рівномірно і прискорено реагують на світло. Спостерігають м'язову гіпертонію і підвищення сухожильних рефлексів. Пульс - задовільного наповнення, іноді спостерігають тахікардію.
У другій торпідній фазі шоку - спостерігають пригнічення всіх життєвих функцій органів і систем, що проявляється зниженням артеріального тиску, брадикардією, олігурією, задишкою, уповільненням обмінних процесів; зниженням чутливості і температури тіла, порушенням психічного стану, блідістю шкіри, ціанозом та сухістю слизових оболонок і гіподинамією.
В залежності від тяжкості гемодинамічних розладів, ступеня падіння систолічного артеріального тиску і частоти пульсу, клінічно розрізняють три ступеня тяжкості цієї фази шоку та термінальні стани.
Шок І ступеня часто виникає при ізольованій травмі середньої тяжкості, із крововтратою понад 15% ОЦК. Загальний стан потерпілого при цьому задовільний або середньої тяжкості, свідомість збережена, спостерігається помірна рухова і психічна загальмованість, блідість шкіри. Максимальний артеріальний тиск утримується в межах 90 - 100 мм рт. ст., пульс до 100 за хвилину, задовільного наповнення. Частота дихання - до 25 за хвилину. При своєчасному наданні медичної допомоги прогноз - сприятливий.
Шок II ступеня спостерігають при великих за об'ємом множинній або поєднаній травмі з розміром крововтрати до 30% ОЦК. Загальний стан потерпілого тяжкий, свідомість збережена. Відмічають виражену блідість шкіри, рухову і психічну загальмованість. Артеріальний тиск 75-90 мм. рт. ст., пульс 120 -140 за хвилину, слабкого наповнення. Дихання поверхневе - до 30 за хвилину. Олігурія. Прогноз - сумнівний.
Шок III ступеня виникає при тяжкій політравмі, нерідко з пошкодженням життєво-важливих органів і крововтратою більше 30% ОЦК. Загальний стан травмованого дуже тяжкий, свідомість порушена, іноді виникає кома. Шкіра бліда, ціанотична, холодний піт, гіподинамія і гіпорефлексія, порушення сечовидільної функції нирок (олігурія, анурія). Артеріальний тиск 50-75 мм рт. ст. Пульс понад 140 за хв. слабкого наповнення. Задишка - до 40 на хвилину. Прогноз - несприятливий.
Для діагностування крововтрати принциповим є визначення дефіциту ОЦК для чого доцільно визначати "шоковий індекс" - відношення частоти пульсу до величини систолічного артеріального тиску. В нормі він дорівнює 0,54. Внаслідок крововтрати він збільшеній. Можливо також використовувати класифікацію крововтрати за P.L.Marino.
Табл.2.
Класифікація крововтрати (по P.L.Marino, 1998)
| Клас | Клінічні симптоми | Величина крововтрати, ОЦК у % |
| І | Ортостатична тахікардія | |
| II | Ортостатична гіпотензія | 15-30 |
| НІ | Артеріальна гіпотензія в положенні лежачи на спині, олігурія | 30-40 |
| IV | Порушення свідомості, колапс | Понад 40 |
Клас І - клінічні симптоми відсутні або є тахікардія в спокої, перш за все при переході з горизонтального положення в вертикальне.
Клас II - основні клінічні ознаки це ортостатична гіпотензія або зниження артеріального тиску понад 15 мм рт.ст. при переході з горизонтального положення в вертикальне. В положенні лежачи показники АТ нормальні або знижені. Діурез збережено.
Клас III - проявляється гіпотензією в положенні лежачи на спині, олігурією (сечі менше 400 мл/добу).
Клас IV - характеризується колапсом та порушенням свідомості до коми.
Табл. 3.
Попередня оцінка крововтрати у травмованих
| КЛАС І | КЛАС II | КЛАС III | КЛАС IV | |
| Крововтрата | До 750 | 750-1500 | 1500-2000 | >2000 |
| (мл) | ||||
| Крововтрата | До 15% | 15-30% | 30-40% | >40% |
| Частота пульсу | <100 | >100 | >120 | >140 |
| Кров'яний | Норма | Нормальний | Знижений | Зменшений |
| тиск | ||||
| Тиск пульсу | Норма або | Знижений | Знижений | Зменшений |
| підвищений | ||||
| Частота дихання | 14-20 | 20-30 | 30-40 | >40 |
| Виділення | >30 | 20-30 | 5-20 | Незначне |
| сечі (мл/год) | ||||
| ЦНС | Незначне погіршення | Середнє погіршення | Загальмований | Загальмований або без свідомості |
| Потреба у | Розчини | Розчини | Розчини | Розчини |
| відновленні (3:1) (300 мл електролітів на кожні 100 мл втраченої крові) | кристалоїдів | кристалоїдів | кристалоїдів та кров | кристалоїдів та кров |
Першочерговим в лікуванні шоку є зупинка зовнішньої кровотечі.
У постраждалих з політравмою внутрішньовенні інфузії мають бути розпочаті як можна скоріше. Для проведення внутришньовених інфузій у великому об'ємі на догоспітальному етапі слід здійснювати катетеризації двох кубітальних вен інтравенозним катетером великого діаметру. Краще катетеризувати підключичну або яремну вену.
Розчинами вибору залишаються:
Ізотонічний 0,9% розчин NaCl в об'ємі 1000-2000 мл (20 мл/кг у дітей);
Розчин Рінгера - збалансований розчин електролітів, що відновлює водно-сольовий баланс і дефіцит рідини в організмі, покращує капілярний кровообіг та перфузію тканин -1000- 1500 (15-20 мл/кг маси тіла).
Реосорбілакт - комплексний інфузійний препарат, що покращує мікроциркуляцію, зменшує інтоксикацію, стабілізує гемодинаміку, а також коригує кислотно-лужний баланс - 600-1000 мл (10-15 мл/кг маси тіла травмованого).
Сорбілакт- гіперосмолярний препарат, що покращує гемодинаміку, має дезинтоксикаційні властивості, збільшує енергетичний ресурс, активний осмотичний діуретик, знижує внутрішньочерепний тиск, а також підвищує лужний резерв крові - 200- 400 мл (5-10 мл/кг маси тіла). Необхідну кількість кристалоїдних розчинів розраховують за правилом 3:1:
|
Для оцінки відновлення кровообігу на догоспітальному етапі визначають:
• Кров'яний тиск.
• Пульсовий тиск (зменшений пульсовий тиск свідчить про крововтрату та включення компенсаторних механізмів, які можуть запобігати падінню систолічного тиску при втраті 30% і більше ОЦК).
• Частоту пульсу.
• Колір шкіряних покровів.
Ятрогенну гіпотермію в фазі відновлення необхідно запобігти шляхом надання допомоги в автомобілі швидкої медичної допомоги та використання ковдр.
Гіпотензія у постраждалих при пошкодженнях хребта пов'язана з пошкодженням шийного або грудного відділу хребта, яка виникає після травми скоріше ніж внаслідок крововтрати.
Для шоку при такій травмі властиві:
— Брадикардія.
— Слабкість.
— Втрата рефлексів.
 Лікування:
Лікування:
1. підтримуючі рідини;
2. атропін;
3. обережне введення вазопресорів.
IV. (С′) - Спостереження за шийним відділом хребта.
Під час проведення первинного огляду постраждалих з політравмою особливу увагу слід приділяти ушкодженням хребта, особливо його шийного відділу (С′). Це зумовлено тим, що травму хребта з ушкодженням спинного мозку відносять до найбільш важких травм, при деяких формах якої смертність сягає 60-70% або призводить до важкої інвалідизації. Для того щоб не погіршити стан хворого під час його транспортування до стаціонару всім постраждалим з політравмою слід накладати Шийний або Філадельфійський шийний комір та використовувати довгу транспортувальну дошку.
Абсолютні показання для застосування шийного коміру:
1. Політравма.
2. Закрита травма вище рівня ключиць.
3. Порушення свідомості внаслідок травми чи гострого отруєння.
4. Щелепно-лицьова травма.
5. Зміни конфігурації хребта або відчуття постраждалим болю у спині.
Переваги застосування жорстких "Філадельфійських шийних комірів":
1. Легко моделювати за розміром.
2. Використання сучасних матеріалів дозволяє застосовувати додаткові рентгенологічні дослідження, комп'ютерну томографію та магнитноядерний резонанс не знімаючи коміру;
3. Проведення санітарної обробки з використанням мила та води.
Іммобілізація.
Абсолютними показаннями до іммобілізації:
1. Переломи.
2. Суглоб після усунення вивиху.
3. Розрив або розтяжіння зв'язок.
Положення:
1. Голеностопний суглоб/ступня: кут 90° між ступнею та гомілкою, нейтральне положення по відношенню до розвороту ступні.
2. Колінний суглоб: згинання на 15-20°.
3. Плечовий суглоб: кінцівка покоїться на боковій поверхні тіла.
4. Ліктьовий суглоб: кут 90° між плечем та передпліччям, нейтральна позиція між про нацією та супінацією.
5. Лучезап'ясний суглоб: нейтральна позиція між пронацією та супінацією, зап'ястя розогнуто на 20-30°.
6. Великий палець: нейтральна позиція між пронацією та супінацією, великий палець відведено на 45°та зігнуто на 30°.
7. П'ясні кістки, п'ястно-фаланговий суглоб, проксимальні фаланги: нейтральна позиція між пронацією та супінацією, зап'ястя розігнуто на 20-30°, п'ясно-фаланговий суглоб зогнуто на 90°, дистальні та проксімальні міжфалангові суглоби повністю випрямлені.
8. Міжфалангові суглоби, середні та дистальні фаланги: повністю випрямлені в міжфалангових суглобах.
В теперішній час в світі широке поширення знайшли еластичні транспортні шини (ШИНА ТРАНСПОРТНА ЕЛАСТИЧНА), які за рубежем одержали назву «sam splint».
Ці шини призначені для фіксації кінцівок: зап'ястя, передпліччя, гомілки, гомілково-ступневого суглоба, в окремих випадках - плеча та шиї. Шину можливо моделювати як завдовжки так і завширшки.
Шина являє собою гнучку стрічку, якої легко додати необхідну форму.
Санітарна обробка шини здійсн
Дата добавления: 2015-02-13; просмотров: 5080;
