Quot;'.■'■■." ' ■'■■'■' : '■■■\..,- 447 2 страница
Этиология.Существуют различные теории, объясняющие этиологию отосклероза. Наиболее известна из них генетическая, согласно которой заболевание наследуется по аутосомно-доминантному типу и выявляется у 40 % лиц, являющихся носителями генетических дефектов. Ряд исследователей связывают развитие отосклероза с метаболическими нарушениями, в основе которых лежит дисфункция эндокринных желез. Гормональными расстройствами можно объяснить более частое выявление отосклероза у женщин, причем прогрессирование заболевания связывают с беременностью.
Патоморфология.Патоморфологическая картина отосклероза довольно характерна. Изменения капсулы лабиринта начинаются в костно-мозговых пространствах, особенно в тех местах, где имеются остатки эмбрионального хряща. При повышенной активности остеокластов костная ткань декальцини-руется и образуется ограниченный очаг спонгиозной кости, содержащей большое количество богатых кровеносными сосудами костно-мозговых пространств. Эта фаза отосклероза называется активной. В последующем незрелая губчатая кость вторично рассасывается и превращается в зрелую склерозиро-ванную кость. Первичный отосклеротический очаг чаще всего локализуется кпереди от окна преддверия. При распространении процесса на основание стремени и кольцевую связку развивается анкилоз стремени. Иногда, значительно реже, ото-склеротические очаги локализуются в области окна улитки, полностью замуровывая его. При распространении очагов отосклероза в полость улитки с поражением кохлеарных рецепторов может развиться нейросенсорная тугоухость.
До появления клинических признаков отосклероза говорят о гистологической стадии отосклероза, с развитием тугоухости и ушного шума заболевание переходит в клиническую стадию.
Клиника.Основными жалобами больных является снижение слуха и шум в ухе. Эти симптомы могут быть как односторонними в самом начале заболевания, так и двусторонними, в зависимости от скорости поражения второго уха. Крайне редко

|
заболевание начинается с головокружения. При анализе жалоб и анамнестических данных следует обращать внимание на следующие характерные признаки данного заболевания:
1) отосклероз может прослеживаться в ряде поколений, т.е.
является наследственным заболеванием;
2) в большинстве своем поражает людей в возрасте от 20 до
40 лет;
3) значительно чаще (80—85 %) отосклероз наблюдается у
женщин, нежели у мужчин;
4) прогрессирование клинических проявлений болезни
обычно приходится на периоды гормональных перестроек ор
ганизма, а именно во время беременности или в период мено
паузы.
По характеру поражения звукопроводящего и звуковоспри-нимающего аппарата выделяют три клинические формы отосклероза:
• тимпанальную;
• смешанную;
; • кохлеарную.
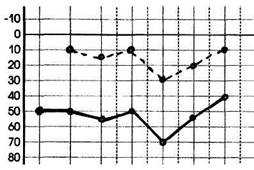
При тимпанальной форме наблюдается кондуктивная тугоухость, характеризующаяся повышением порогов воздушного проведения на тональной пороговой аудиограмме от 40 дБ — I степень тугоухости — до 65—70 дБ — III степень (рис. 5.46). Пороги костного проведения находятся в пределах нормы (до 20 дБ на речевых частотах), костно-воздушный интервал составляет 30—45 дБ. Это так называемый резерв улитки, на который возможно улучшить слух во время хирургического вмешательства. При этом можно ожидать значительного улучшения и даже полного восстановления слуха у больного, так как нет поражения звуковоспринимающего аппарата. Эта форма заболевания является наиболее благоприятной с точки зрения эффективности хирургического лечения.
Рис.5.46. Аудиограмма больного с тимпанальной формой отосклероза. Тугоухость справа II степени.
Костно-воздушный интервал, определяемый на тональной пороговой аудиограмме, имеет большое значение и представляет тот функциональный резерв улитки, на величину которого может быть улучшен слух во время операции.
При смешанной форме отосклероза повышены пороги как воздушного, так и костного проведения. Отмечается смешанная тугоухость. Кривая воздушного проведения снижается до 40—75 дБ, при этом снижена и кривая костного проведения (звуковосприятие) до уровня 21—40 дБ. Костно-воздушный интервал сокращается. Восстановление слуховой функции в этом случае возможно лишь до уровня порогов костного проведения.
И наконец, кохлеарная форма отосклероза характеризуется более значительным поражением звуковоспринимающего аппарата. При этом отосклеротический процесс распространяется на внутреннее ухо. Пороги костного проведения на различных частотах превышают 40 дБ. Костно-воздушный разрыв здесь также может быть довольно большим — 25—30 дБ, однако хирургическое восстановление воздушного звукопрове-дения до костного, как правило, не может улучшить слух до полной социальной потребности. Вместе с тем улучшение слуха и в этих условиях приносит больному большое облегчение.
По нарастанию симптомов различают быструю, или скоротечную, форму отосклероза (около 11 % больных), медленную (68 %) и скачкообразную (21 %). В течении болезни выделяют три периода: 1) начальный; 2) выраженного проявления всех основных симптомов; 3) терминальный. Сроки наступления этих периодов не имеют четких границ. Начальный период характеризуется односторонней нерезко выраженной тугоухостью и субъективным шумом в ухе. Он может продолжаться до 2—3 лет, и хотя гистологические изменения со стороны другого уха уже имеются, клинически они никак не проявляются. Период основных симптомов характеризуется значительным ухудшением слуха, при этом все более четко проявляются признаки поражения второго уха. Терминальный период чаще наблюдается при скоротечной форме отосклероза и характеризуется глубоким поражением звуковоспринимающего аппарата. Болезнь может на многие годы оставаться в начальном или выраженном периоде, а конечный, терминальный, период в большинстве случаев вообще не наступает.
В начале заболевания больной нередко жалуется на снижение слуха на одно ухо, однако уже в этот период при объективном исследовании выявляется двусторонняя тугоухость. Тугоухость при отосклерозе развивается постепенно, прогрессирует в течение многих лет. Бывают периоды обострений, проявляющиеся резким ухудшением слуха и усилением шума в
ушах. Иногда наблюдается неблагоприятная форма заболевания, характеризующаяся быстрым прогрессированием нейро-сенсорной тугоухости.
Довольно часто наблюдается патогномоничный для отосклероза симптом paracusis Willisii — парадоксальное улучшение слуха, сопровождающееся возрастанием разборчивости речи в условиях вибрационно-шумовых воздействий, например при езде на трамвае, в метро. Наиболее вероятным объяснением этого феномена является то, что в шумной обстановке у лиц с нормальным слухом речь делается громче, при этом окружающий шум не мешает больному с отосклерозом слышать громкий голос. Другое объяснение — улучшение условий звукопроведения при раскачивающем воздействии вибрации на | систему слуховых косточек.
При отоскопии у некоторых больных с отосклерозом можно | наблюдать широкие слуховые проходы, не содержащие серы, нередко отмечается атрофия кожи наружных слуховых проходов, она легко ранима. Иногда наблюдаются экзостозы наружных слуховых проходов (симптом Тойнби). В большинстве | случаев барабанная перепонка имеет нормальный вид, но в ряде случаев она атрофична, через нее просвечивает гипереми-рованная слизистая оболочка мыса (симптом Швартце), что является косвенным признаком активного отосклеротического процесса. Может наблюдаться также сухость кожных покровов тела, ломкость ногтей, голубизна склер.
В период выраженных симптомов заболевания больной часто не воспринимает шепотную речь хужеслышащим ухом, иногда затруднено восприятие даже обычной по громкости разговорной речи. Камертон С^, как правило, больные не слышат и лишь в течение короткого времени (2—3 с) воспринимают по воздушному проведению камертон C12g. У большинства больных в 4—5 раз укорочено время восприятия по воздуху тона С2о48- Нарушение восприятия низких тонов является одним из ранних признаков отосклероза.
Опыт Ринне при отосклерозе обычно отрицателен у большинства больных, так же как и опыты Желле и Федериче. При опыте Вебера латерализация звука происходит в сторону с | большей фиксацией стремени (хужеслышащее ухо), при одинаковой его фиксации — в сторону с лучшей функцией кохле-арного аппарата.
Дифференциальный диагноз. Вдифференциальной диагностике отосклероза и нейросенсорной тугоухости определенную роль играет исследование слуха с помощью ультразвука (по Б.М. Сагаловичу). При отосклерозе ультразвук воспринимается при такой же интенсивности, как и в норме, или с небольшим ее увеличением, тогда как при нейросенсорной тугоухости восприятие ультразвука ухудшается в 2—3 раза по сравнению с нормой.
В последнее время все большее значение в диагностике отосклероза отводится тимпанометрии с записью акустического рефлекса. При этом тимпанометрическая кривая не претерпевает существенных изменений (тип А по классификации Jerger, 1970) или может быть несколько снижена по амплитуде. В то же время акустический рефлекс часто отсутствует при стимуляции как "больного" уха, так и субъективно "здорового". Иногда он может быть перевернут (инвертирован), что расценивают как патогномоничный признак отосклероза.
Исследование вестибулярной функции по данным калорической пробы свидетельствует о гипорефлексии у 64 % больных, нормальной возбудимости вестибулярных рецепторов у 21 % и гиперрефлексии — у 15 %.
Лечение.Обычно используют хирургическое лечение. Цель операции — улучшить передачу звуковых колебаний со слуховых косточек на перилимфу. При решении вопроса о целесообразности операции решающее значение имеет состояние костной проводимости (резерв улитки), оцениваемое ро костно-воздушному интервалу тональной аудиограммы. Кандидатами для операции являются лица с потерей слуха по костной проводимости до 15 дБ, а по воздушной — до 50 дБ. Противопоказание к хирургическому лечению — активное течение отосклеротического процесса, в том числе "красный отосклероз".
Известны три типа операций для улучшения слуха у больных отосклерозом:
• фенестрация лабиринта;
• мобилизация стремени;
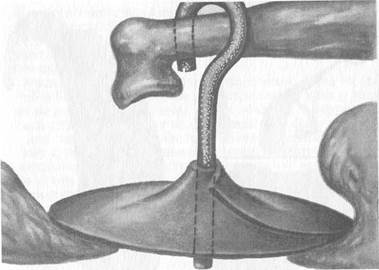
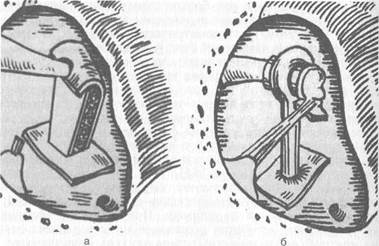
• стапедэктомия со стапедопластикой (рис. 5.47).
Хирургическое лечение отосклероза позволяет добиться значительного и стойкого улучшения слуха у 80—90 % больных.
Стапедэктомия в настоящее время полностью вытеснила представленные выше методы хирургического лечения. Наиболее часто используют стапедопластику с частичной и полной стапедэктомией, стапедопластику поршневым методом. В основе этих методик лежит предложение Shy (1958) производить фенестрацию основания стремени или стапедэктомию и устанавливать синтетический протез между длинной ножкой наковальни и окном преддверия. Предварительно окно преддверия прикрывают стенкой вены, которую берут чаще всего с тыла кисти больного. В последующем этот же автор применил протез из тефлона в виде столбика с крючком на одном конце. В основании стремени делают отверстие диаметром 1 мм, в это отверстие вводят гладкий конец тефлонового протеза, а загнутый надевают на длинную ножку наковальни.
При установке тефлонового (или полиэтиленового) протеза на стенку вены, закрывающую окно преддверия после удаления

|
|
Рис. 5.47. Варианты стапедопластики.
а — с использованием аутохряща; б — тефлоновым протезом.
Рис. 5.48.Схема поршневой стапедопластики.
стремени, нередко возникает пролежень в месте давления протеза на вену, что ведет к глубокому поражению функции рецепторов. Учитывая это, В.Т. Пальчун (1969) предложил другой метод закрытия окна преддверия — после укрепления протеза на длинной ножке наковальни и введения второго его конца в окно преддверия (стремя удалено) полоску вены укладывают в виде шарфа вокруг протеза, закрывая просвет между ним и краем окна (рис. 5.48). В настоящее время для изготовления протеза наряду с различными синтетическими материалами все чаще используют аутохрящ, аутокость. Учитывая, что вмешательство на окне преддверия как в ближайшем, так и в отдаленном периоде таит серьезные опасности для функции внутреннего уха, хирургическое вмешательство обычно осуществляется на хужеслышащем ухе. Операцию на другом ухе проводят не ранее 6 мес при хорошем функциональном эффекте первой операции.
Консервативное лечение отосклероза проводят для снижения активности отосклеротического процесса и уменьшения шума в ушах. С целью замедлить рост отосклеротичес-ких очагов и тем самым стабилизировать или несколько улучшить слух предложено длительно принимать большие дозы фторида натрия в сочетании с витамином D3 и препаратами кальция. Экспериментально показано, что такое лечение противодействует деминерализации костной ткани в окружности отосклеротических очагов и ограничивает их разрастание. Фторид натрия в сочетании с сульфатом магния можно вводить в
организм также путем эндаурального фонофореза [Пальчун В.Т. и др., 1986].
Эффективность консервативных методов лечения пока не оправдывает теоретических надежд. Вместе с тем нельзя пройти мимо того факта, что хирургический метод не устраняет развития отосклероза в лабиринте. Поэтому совершенствование консервативных методов лечения приобретает существенное значение.
5.6. Слухопротезирование и кохлеарная имплантация
Слухопротезирование — улучшение слуха с использованием слуховых аппаратов.
Показанием для слухопротезирования являются двусторонняя тугоухость или глухота на одно ухо и снижение слуха на другое, затрудняющие речевое общение. При повышении порогов восприятия речевых частот (500—4000 Гц) на 40 дБ и более больному индивидуально подбирают слуховой аппарат, усиливающий внешние звуки. Слуховые аппараты — это электроакустические устройства, предназначенные для приема звуковых сигналов, их преобразования, усиления и передачи человеку. Аппарат обычно снабжен регулятором громкости и телефоном — костным или воздушным. Используют различные виды слуховых аппаратов: заушные в очковой оправе или без нее,
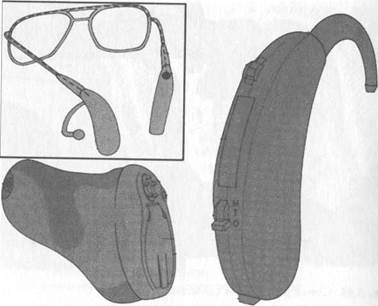
Рис. 5.49.Образцы слуховых аппаратов.
карманные и внутриушные (рис. 5.49). Современные миниатюрные слуховые аппараты выполнены в виде ушного вкладыша. Внутриушные аппараты обеспечивают акустическое усиление в 20—30 дБ, заушные — 40—75 дБ, карманные — 50—80 дБ.
Эффективность слухопротезирования зависит от технического совершенства слухового аппарата (наличие или отсутствие автоматической регуляции громкости и ограничения частотного спектра звуков, типа источника питания и время его непрерывной работы, габариты и масса, наличие устройства для подключения к телефонному аппарату и т.д.). Аппарат подбирается индивидуально в специальных слухопротезных пунктах врачом-сурдологом.
После подбора слухового аппарата пациент проходит обучение у сурдопедагога, при этом больной адаптируется к условиям восприятия окружающих звуков через слуховой аппарат. Наибольший положительный эффект слухопротезирования бывает у лиц с кондуктивной тугоухостью, меньший — при ней-росенсорной тугоухости. При нейросенсорной тугоухости более 80 дБ, а также при наличии выраженного ФУНГ эффективность слухопротезирования резко снижается, так как у больного при этом оказывается значительно сужен динамический диапазон слухового поля. При данной форме тугоухости
между порогом ощущений звука и порогом дискомфорта очень маленький разрыв. Усиление звука при этом ограничивается пределом переносимости, за которым дальнейшее усиление вызывает боль, неприятное ощущение, а с ним и ухудшение разборчивости.
Социальная глухота — это потеря тонального слуха на уровне 80 дБ и более, когда человек не воспринимает крик у ушной раковины и становится невозможным общение с окружающими. Если слуховой аппарат неэффективен, а общение затруднено или невозможно, человека обучают чтению с губ и контакту с людьми с помощью мимики и жестов. Одной из отличительных черт тугоухости является тесная связь ее с возникновением речевых расстройств, поскольку слух и речь представляют собой единый процесс в речевом общении людей.
Если у ребенка врожденная глухота или она развилась в период, когда он еще не начал говорить, то ребенок является глухонемым. Дефекты слуха у детей следует выявлять как можно раньше, до трехлетнего возраста, тогда реабилитация слуха и речи происходит более успешно. Для выявления тугоухости и глухоты в раннем детском возрасте используют прежде всего объективные методы — импедансную аудиометрию, регистрацию слуховых вызванных потенциалов, отоакустическую эмиссию.
В последние десятилетия разрабатывается и внедряется в практику новый метод слуховой реабилитации больных с тяжелой степенью тугоухости и глухотой периферического типа — кохлеарная имплантация. Это хирургический метод протезирования улитки с целью восстановления утраченной функции восприятия и переработки звуковой информации периферическим отделом слухового анализатора. Звуковой сигнал перерабатывается в электрические импульсы с последующей стимуляцией улитковой части преддверно-улиткового нерва через электроды, введенные в барабанную лестницу улитки (рис. 5.50). Воспринимаемый микрофоном (1) звук передается по кабелю (2) к голосовому процессору (3). Здесь голосовой сигнал смешивается с имеющейся в памяти информацией о пациенте и преобразуется для формирования радиосигнала, который по кабелю (4) передается к радиопередатчику (5). Сигнал посылается в виде радиоволн на датчик имплантата (6). Информация воспринимается и приводит к раздражению пары электродов (7). Тем самым электрически активизируется нерв (8) и пациент получает звуковое раздражение.
Показанием к кохлеарной имплантации является глухота, обусловленная поражением волосковых клеток спирального органа. При поражении спирального узла и улиткового корешка преддверно-улиткового нерва кохлеарная имплантация малоперспективна.
I


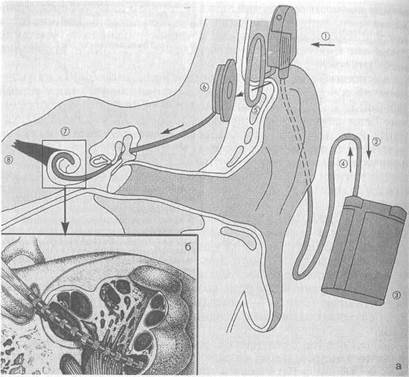
Рис. 5.50. Микроэлектродное слухопротезирование, а — схема восприятия и переработки звуковой информации периферическим отделом слухового анализатора; б — схема расположения электродов в улитке. Объяснение в тексте.
Кохлеарный имплантат состоит из наружной и имплантируемой частей. Наружная — это микрофон, речевой процессор и передатчик. Микрофон воспринимает и передает сигналы в речевой процессор, который крепится на одежде пациента. Здесь осуществляется преобразование речевого сигнала в электрические импульсы, которые по проводу передаются на передатчик, фиксируемый за ухом пациента. Передатчик по радиоканалу передает информацию на приемник. Имплантируемая часть включает в себя приемник и цепочку электродов — до 22. Приемник имплантируется под кожу в углубление, сделанное в височной кости, а цепочка электродов вводится в барабанную лестницу на глубину до 30 мм через отверстие около окна улитки. Имплантируемая часть не имеет никаких внешних разъемов, питание ее и передача информации происходят по радиоканалу. Преобразование звукового сигнала в электричес-
кие импульсы производится с использованием различных методов кодирования, при этом решается задача максимального приближения картины электрической стимуляции к частотной, амплитудной и временной структуре речи. После протезирования некоторые пациенты быстро начинают воспринимать живую речь, однако большинство нуждаются в длительных занятиях с сурдопедагогом.
5.7. Отогенные внутричерепные осложнения и отогенный сепсис
Различные формы отогенных внутричерепных осложнений относятся к тяжелым, опасным для жизни заболеваниям и могут развиваться как осложнение острого или хронического гнойного среднего отита. Среди больных с воспалительными заболеваниями уха, госпитализированными в ЛОР-стационар, различные формы внутричерепных осложнений выявляются примерно у 3,5—4 %. При хроническом гнойном среднем отите внутричерепные осложнения встречаются почти в 10 раз чаще, чем при остром. Несмотря на совершенствование методов их диагностики и лечения, летальность при внутричерепных осложнениях остается достаточно высокой и в значительной степени зависит от характера осложнения и своевременно начатого лечения. В структуре летальности в оториноларингологи-ческих клиниках эти больные до сих пор занимают первое место.
Среди основных видов отогенных внутричерепных осложнений чаще других встречается менингит, на втором месте — абсцессы мозга и мозжечка, на третьем — синустромбоз и отогенный сепсис. Самое частое осложнение в раннем и младшем детском возрасте — менингоэнцефалит. В ряде случаев внутричерепные воспалительные процессы развиваются при остром гриппозном среднем отите.
Этиологическим фактором при отогенных внутричерепных осложнениях являются различные возбудители, при этом ведущую роль играют стрептококки и стафилококки, реже пневмококки. Нередко обнаруживаются анаэробы, грибковая флора, а также условно-патогенные микроорганизмы и сапрофиты кишечника, слизистых оболочек верхних дыхательных путей и кожи, определенную роль играет также микоплазма. Вирулентность инфекции имеет существенное значение в возникновении того или иного вида ото генного осложнения, однако в их развитии важнейшую роль играет также реактивность организма в целом.
Пути проникновения инфекциииз среднего уха в полость черепа различны, при этом существенную роль играют анато-

 Рис. 5.51. Пути распространения инфекции из полостей среднего уха контактным путем. 1 — прорыв гноя под мышцы шеи через верхушку сосцевидного отростка; 2 — абсцесс мозжечка; 3 — периси-нуозный абсцесс; 4 — синустромбоз; 5 — суб-периостальный абсцесс; б — экстраду-ральный абсцесс; 7 — абсцесс височной доли большого мозга.
Рис. 5.51. Пути распространения инфекции из полостей среднего уха контактным путем. 1 — прорыв гноя под мышцы шеи через верхушку сосцевидного отростка; 2 — абсцесс мозжечка; 3 — периси-нуозный абсцесс; 4 — синустромбоз; 5 — суб-периостальный абсцесс; б — экстраду-ральный абсцесс; 7 — абсцесс височной доли большого мозга.
мо-топографические особенности данной области. Практическое значение имеют следующие основные пути:
• контактный;
• гематогенный;
• преформированный.
Чаще всего инфекция распространяется в полость черепа контактным путем (per continuetatem) или по продолжению (рис. 5.51). Разрушение кариозным или холестеатомным процессом верхней стенки барабанной полости или сосцевидной пещеры чаще бывает у больных с хроническим гнойным средним отитом и приводит к проникновению инфекции в среднюю черепную ямку. Распространение процесса к стенке сигмовидного синуса обусловливает развитие воспаления в задней черепной ямке.
Распространение воспаления на мозговые оболочки, венозные синусы и вещество мозга контактным путем происходит обычно через пораженную кариесом или разрушенную холес-театомой кость, при этом можно выделить определенные этапы распространения инфекции.
1. Первый этап — развитие ограниченного воспаления на участке твердой мозговой оболочки, прилежащем к пораженной кариесом костной пластинке обращенной в полость черепа
поверхности височной кости. Этот начальный этап формирования внутричерепного осложнения обозначают как ограниченный пахименингит.
2. Второй этап — образование экстрадуралъного (или пери-
дурального) абсцесса, т.е. скопление гноя между внутренней,
обращенной в полость черепа, поверхностью височной кости
и твердой мозговой оболочкой (dura mater). Если такой гной
ник локализуется в области венозного синуса, между наружной
стенкой его и костью, то гнойник обозначают как перисинуоз-
ный абсцесс. При распространении воспаления на стенку ве
нозного синуса развивается синустромбоз.
3. Третий этап — проникновение инфекции между твердой
мозговой и паутинной (arachnoidea) оболочками с образовани
ем субдурального абсцесса. При дальнейшем распространении
гной попадает в подпаутинное пространство — между паутин
ной и мягкой (pia mater) мозговыми оболочками. Это приводит
к развитию разлитого гнойного менингита.
4. Наконец, четвертый, заключительный, этап — вовлечение
в гнойный процесс самого вещества мозга, в результате чего
развивается первоначально энцефалитическое размягчение ве
щества мозга, а затем формируется абсцесс мозга или моз
жечка.
Большое значение в распространении инфекции в заднюю и среднюю черепные ямки имеют так называемые угловые клетки, располагающиеся между средней черепной ямкой и бороздой сигмовидного синуса.
Гематогенный (метастатический) путь играет основную роль в возникновении внутричерепных осложнений у больных с острым гнойным средним отитом. Инфекция при этом распространяется в глубинные отделы мозга, возможно развитие абсцесса на противоположной по отношению к "больному" уху стороне.
Возможно также распространение инфекции по префор-мированным путям. К последним относятся костные канальцы кровеносных и лимфатических сосудов, периваскуляр-ные пространства внутреннего слухового прохода, водопровод преддверия и каналец улитки. Значительная часть лабиринта и стенка костного лицевого канала прилежат к барабанной полости, и это делает возможным распространение воспалительного процесса из нее на лабиринт и лицевой нерв. Из лабиринта инфекция сравнительно легко по ходу сосудисто-нервного пучка через внутренний слуховой проход может проникнуть в заднюю черепную ямку. Возможно также распространение инфекции из лабиринта через водопровод преддверия, заканчивающийся эндолимфатическим мешком: при его нагноении на задней поверхности пирамиды развивается интра-Дуральный абсцесс и возможно дальнейшее распространение инфекции на мозжечок. Наконец, инфекция может проник-

 нуть в полость черепа по канальцу улитки, через который перилимфатическое пространство лабиринта сообщается с подпаутинным пространством. Каналец улитки открывается на нижней грани пирамиды непосредственно у ее задненижнего края. Если инфекция распространяется в полость черепа по гематогенному или по преформированным путям, то прилежащие к твердой мозговой оболочке костные стенки среднего уха могут быть не поражены кариесом.
нуть в полость черепа по канальцу улитки, через который перилимфатическое пространство лабиринта сообщается с подпаутинным пространством. Каналец улитки открывается на нижней грани пирамиды непосредственно у ее задненижнего края. Если инфекция распространяется в полость черепа по гематогенному или по преформированным путям, то прилежащие к твердой мозговой оболочке костные стенки среднего уха могут быть не поражены кариесом.
Важным условием, способствующим распространению инфекции в полость черепа, является затруднение оттока гнойного отделяемого из барабанной полости и сосцевидных ячеек в наружный слуховой проход. Так, при эпитимпаните нарушается отток из верхнего этажа барабанной полости в мезотим-панум, при мастоидите важную роль в развитии внутричерепных осложнений играет блок входа в пещеру, при остром гнойном среднем отите нарушается дренирование патологического секрета через слуховую трубу, а самопроизвольное прободение барабанной перепонки затруднено. Поэтому одним из главных патогенетических принципов лечения больного с внутричерепным осложнением является элиминация гнойного очага в ухе.
5.7.1. Отогенный менингит
Отогенный менингит (meningitis otogena) — разлитое гнойное воспаление мягких оболочек головного мозга, развивающееся в результате бактериального инфицирования со стороны полостей среднего уха.
Менингит является наиболее частым осложнением хронического, несколько реже — острого гнойного среднего отита. Различают первичный отогенный менингит, развившийся при распространении гнойной инфекции из уха на мозговые оболочки, и вторичный — возникший как следствие других внутричерепных осложнений: синустромбоза, субдурального или внутримозгового абсцесса.
Этиология.Этиологическим фактором является разнообразная бактериальная флора, высеваемая при хроническом или остром гнойном среднем отите, приведшем к развитию данного внутричерепного осложнения.
Патоморфология.Характеризуется гиперемией и отечностью мозговых оболочек, инфильтрацией стенок сосудов, наличием гнойного экссудата с примесью фибрина. Как правило, повышено внутримозговое давление, мозговые извилины сглажены, развиваются отек и воспаление прилежащих участков мозга.
Клиника.При отогенном менингите различают общие симптомы инфекционного заболевания, менингеальные и очаговые симптомы. По выраженности и быстроте развития симптомов
выделяют острую, молниеносную, рецидивирующую и стертую (атипичную) формы менингита.
Общие симптомы. Состояние больного обычно тяжелое. Чаще он лежит на боку, согнув ноги и запрокинув голову. Отмечается помутненное сознание, переходящее в бред, иногда появляется резкое психомоторное возбуждение, сменяющееся угнетением и сонливостью. Температура тела повышена до 39—40 °С и выше, имеет тип continua с нерезкими, в пределах 1 °С, колебаниями в течение суток. Если температурная кривая ремиттирующего характера, следует исключить синустромбоз и сепсис. Возможно и менее острое начало менингита с субфеб-рильной, а в редких случаях даже нормальной температурой. Это наблюдается чаще у пожилых ослабленных больных, у больных диабетом, беременных женщин.
Дата добавления: 2015-01-24; просмотров: 910;
