ОРГАН ЗРЕНИЯ: ДИАБЕТИЧЕСКАЯ РЕТИНОПАТИЯ
Помимо нарушений аккомодации, связанных с колебаниями уровня глюкозы в крови, зрительные симптомы при диабете могут быть результатом катаракты, глаукомы и чаще всего микроангиопатии в сетчатке, называемой обычно диабетической ретинопатией. Значение диабетической ретинопатии подчеркивается тем фактом, что в США диабет является ведущей причиной слепоты из всех слепых, больных диабетом, 85% ослепли в результате ретинопатии [158]. Абсолютный риск слепоты зависит как от возраста начала диабета, так и от его продолжительности. Если диабет диагностирован в возрасте 20 лет, то риск слепоты в возрасте около 40 лет в 23 раза выше, чем у людей, не страдающих диабетом. Если диабет диагностирован в возрасте 40 лет, то вероятность ослепнуть к 70 годам в 15 раз выше, чем в общей популяции. Общая частота слепоты среди всех больных диабетом составляет примерно 2% [154].
Клиническую оценку диабетической ретинопатии проводят на основании данных исследования глазного дна и по показаниям данных исследования со щелевой лампой и флюоресцентной ангиографии сетчатки. Изменения в сетчатке, наблюдаемые у больных диабетом, делят обычно на простую и пролиферативную ретинопатию [158]. Такое разделение имеет как диагностическое, так и терапевтическое значение.
Простая ретинопатия представляет собой самое раннее офтальмологическое проявление диабета и означает присутствие микроаневризм, точечных и пятнистых кровоизлияний, экссудатов и отека сетчатки (рис. 10—40). При офтальмоскопическом исследовании часто нельзя решить, являются ли маленькие красные пятнышки, видимые на заднем полюсе глазного дна, микроаневризмами или точечными кровоизлияниями. Образующиеся при диабете экссудаты могут быть «твердыми», желтого цвета с четкими краями или «мягкими», белыми, ватообразными, т. е. серовато-белыми образованиями с размытыми краями. Раньше считали, что ватообразные экссудаты — это следствие гипертензии, но в настоящее время известно, что они встречаются у больных диабетом и при нормальном артериальном давлении и соответствуют зонам микроинфарктов в поверхностном слое нервных волокон.
Простая ретинопатия, как правило, не приводит к нарушению зрения, если только отек сетчатки, бляшка твердого экссудата или кровоизлияние в сетчатке не распространяются на желтое пятно (макулопатия). Частота простой ретинопатии увеличивается с возрастом больных и длительностью заболевания. Так, она очень редко встречается у больных, диабет у которых диагностирован в возрасте до 30 лет и которые болеют менее 5 лет. С другой стороны, у больных, страдающих диабетом в течение 10 лет и более, ее частота достигает 50%, при длительности диабета 15 лет—65%, а при длительности заболевания более 30 лет—80% независимо от возраста в момент установления диагноза заболевания [154]. Повреждения при простой ретинопатии непостоянны. При наблюдении за больным в течение многих лет можно заметить, что эти повреждения появляются и исчезают непредсказуемым образом.
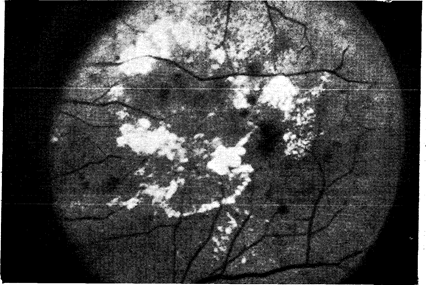
Рис.10—40. Фотография глазного дна, на которой видны кровоизлияния и экссудаты, характерные для простой ретинопатии при диабете (предоставлено J. Puklin).
Более тяжелой и опасной формой поражения сетчатки является пролиферативная ретинопатия. Она сводится к неоваскуляризации, или образованию новых сосудов (рис. 10—41). Эти сосуды растут из сетчатки (в стекловидное тело) и склонны к кровоизлияниям, особенно в тех случаях, когда они располагаются вблизи диска зрительного нерва. Это приводит к разрастанию фиброзной ткани, распространяющейся в стекловидное тело. Кровоизлияния в стекловидном теле вначале могут быть мелкими и рассасываться в течение нескольких дней или недель, вызывая лишь частичные и временные нарушения зрения. Однако при массивном кровоизлиянии или сокращении фиброзных пучков, приводящем к отслойке сетчатки, зрение резко теряется. Этот вид ретинопатии встречается преимущественно, но не исключительно при инсулинозависимом диабете, начинающемся в детстве. Так, хотя инсулинозависимый диабет (I тип) встречается только у 15% всех больных диабетом, примерно у 50% больных, обращающихся за лечением по поводу пролиферативной ретинопатии, диабет развивается в возрасте до 20 лет и только у 15% в возрасте после 50 лет [158].
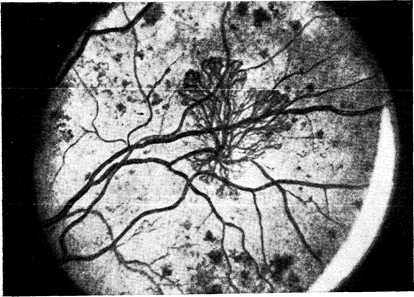
Рис.10—41. Фотография глазного дна. Видна пролиферативная ретинопатия, характеризующаяся образованием новых сосудов и рубцовой ткани (предоставлено J. Puklin).
С клинической точки зрения, основного внимания требует идентификации больных, которые при отсутствии лечения составляют группу наибольшего риска в отношении потери зрения. Проспективное исследование показало, что кровоизлияния в сетчатке в сочетании с новообразованием сосудов на диске зрительного нерва или независимо от локализации, но достигающие умеренной или выраженной степени, увеличивают частоту резкой потери зрения за 2 года с 3-4 до 25-35% [159]. Приведенные данные подчеркивают значение флюоресцентной ангиографии для оценки ретинопатии, поскольку эта методика позволяет обнаруживать новые сосуды, часто остающиеся невыявленными при офтальмоскопическом исследовании. Кроме того, с помощью флюоресцентной ангиографии [160] удается различить фазу более выраженной простой ретинопатии, так называемую препролиферативную ретинопатию. Препролиферативная ретинопатия включает такие нарушения, как крупные, обширные очаги закупорки капилляров (связанные с ватообразными экссудатами) или венозные нарушения в виде расширения капиллярных соединительных сосудов. Эти признаки указывают на ранний переход в пролиферативное состояние.
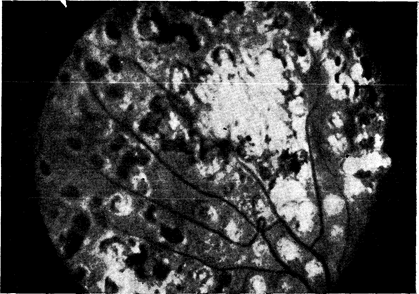
Рис. 10—42. Фотография глазного дна. Видны повреждения, вызванные фотокоагуляционной терапией по поводу диабетической ретинопатии (предоставлено J. Puklin).
Для лечения диабетической ретинопатии чаще всего применяют метод фотокоагуляции [158]. Принцип этого метода заключается в том, что поглощение света пигментированными клетками сетчатки и его превращение в тепло приводят к денатурации белка и терапевтическому ожогу (рис. 10—42). После заживления раны места просачивания жидкости из сосудов герметизируются, участки неоваскуляризации могут облитерировать, а дальнейшая неоваскуляризация приостанавливается, вероятно, из-за снижения кислородных потребностей тканей, питаемых поврежденными сосудами. В качестве источников света применяют ксеноновую дугу или аргоновый лазер. Последний в 2—3 раза эффективнее, чем ксеноновая дуга, повышает температуру эпителия сетчатки и обеспечивает большую безопасность воздействия на такие чувствительные участки, как диск зрительного нерва и области истечения жидкости из пораженных микрососудов вблизи желтого пятна. Положительные эффекты фотокоагуляции при диабетической ретинопатии отчетливо документируются различными данными. В крупном исследовании, проведенном в нескольких центрах, было показано, что у больных с тяжелой пролиферативной ретинопатией, у которых лечению подвергался только один глаз, частота доказанной слепоты нелеченого глаза за период наблюдения в 2 года составила 16,3%, а леченого глаза— только 6,4%; различие составило 61%. Исходя из этих обнадеживающих результатов, в настоящее время рекомендуют проводить фотокоагуляцию в следующих случаях: 1) при умеренной или резко выраженной неоваскуляризации, распространяющейся со зрительного нерва или соседних областей; 2) при нерезко выраженной неоваскуляризации, распространяющейся со зрительного нерва с кровоизлиянием в стекловидное тело; 3) при умеренно выраженной периферической неоваскуляризации с кровоизлиянием в стекловидное тело. Учитывая, что лечение тем более эффективно, чем оно раньше начато, однако не лишено риска,. современные исследования направлены на решение вопроса о целесообразности фотокоагуляции у больных с умеренной или препролиферативной простой ретинопатией.
Другим крупным успехом в лечении диабетической ретинопатии явилась разработка операции витрэктомии [158]. Эта операция заключается в удалении стекловидного тела через разрез в плоской части позади хрусталика. Появление в практике инструментов очень малого размера для круговых сечений, которые всасывают стекловидное тело, отрезают его и замещают удаленный объем солевым раствором, позволило производить витрэктомию, не сопровождающуюся осложнениями со стороны роговицы и сетчатки, развивавшихся при прежних операциях. В настоящее время витрэктомию считают показанной больным с массивным кровоизлиянием в стекловидное тело, не рассасывающимся в течение-1 года. Перед витрэктомией производят ультразвуковую эхографию и электроретинографию, чтобы убедиться в отсутствии отслойки сетчатки и ее нормальном функционировании. Результаты операции, имеющиеся на сегодняшний день, свидетельствуют об улучшении зрения в 50—75% случаев.
Поскольку у больного с тяжелой ретинопатией наблюдал» ремиссию после спонтанного инфаркта гипофиза, возникло предположение, что удаление этой железы может привести к улучшению состояния или предотвращать прогрессирование диабетической ретинопатии. Гипофизэктомия, будь то хирургическая или лучевая (имплантация радиоактивной пилюли или источника тяжелых частиц) или перерезка ножки гипофиза, была особенно распространена в 60-х годах. Обследовали как неоперированных больных (контроль), так и больных, перенесших гипофизэктомию того или иного вида. У некоторых больных с максимальной степенью разрушения гипофиза микроаневризмы, неоваскуляризация-и кровоизлияния были выражены слабее, чем у неоперированных лиц или больных с легко протекающим гипопитуитаризмом, однако острота зрения повышалась незначительно. По сравнению с фотокоагуляцией гипофизэктомия чревата гораздо большими опасностями, а ее положительный эффект гораздо меньше. В связи с этим в настоящее время гипофизэктомию для лечения диабетической ретинопатии практически не применяют.
Остается нерешенным вопрос о зависимости прогрессирования диабетической ретинопатии от уровня глюкозы в крови. Эта проблема подробнее обсуждается в разделе «Патогенез осложнений».
У больных диабетом отмечается предрасположенность к развитию глаукомы. Она может принимать форму узкоугольной вследствие неоваскуляризации радужной оболочки (рубеоз радужной оболочки). Кроме того, у больных диабетом, особенно в отсутствие пролиферативной ретинопатии, более распространена первичная открытугольная глаукома.
Расхожее представление о большем распространении катаракты среди больных диабетом по сравнению с лицами, не страдающими этим заболеванием, документировать достаточно трудно. Для больных диабетом характерен особый вид катаракты — «снежная», которая чаще всего встречается у детей или подростков с лабильной формой заболевания. Аналогичные «сахарные катаракты» развиваются у крыс с экспериментально вызванной гипергликемией, а также могут быть воспроизведены in vitro при сохранении органной культуры кроличьих хрусталиков в среде с высокой концентрацией глюкозы. Считается, что эти катаракты являются следствием накопления в хрусталике сорбитола (полиол, образующийся из глюкозы), что приводит к увеличению осмоляльности и вторичной имбибиции хрусталика водой [13]. Повышенная активность полиолового пути и осмотическая гипотеза привлекались также для объяснения патогенеза диабетической нейропатии (см. ниже).
Дата добавления: 2015-01-19; просмотров: 1267;
