НАРУШЕНИЯ ОБОНЯНИЯ, ВКУСОВЫХ ОЩУЩЕНИЙ И СЛУХА
Джеймс Б. Сноу, Джозеф Б. Мартин (James В. Snow, Joseph В. Martin)
Обоняние. Обоняние вместе с системой тройничного нерва служит как бы датчиком вдыхаемых химических веществ, включающих и вредные субстанции, такие как природный газ, табачный дым и атмосферные примеси, а также для определения аромата пищи и питья. Хотя качественные ощущения запахов обеспечиваются обонятельным нейроэпителием, многие вдыхаемые вещества могут вызывать ощущения холода, тепла или раздражения, обусловленные деятельностью афферентных окончаний тройничного, лицевого, языкоглоточного и блуждающего нервов, располагающихся в носовой и ротовой полостях, в языке, глотке и гортани.
Обоняние следует отнести к разряду хемосенсорных систем, поскольку обонятельные и вкусовые ощущения, а также ощущения, обусловленные деятельностью системы тройничного нерва, возникают при воздействии многих химических веществ.
Обонятельный нейроэпителий располагается в верхнем отделе носовой полости. Он состоит из расположенных строго по порядку биполярных обонятельных рецепторных клеток, микроворсинчатых клеток, поддерживающих клеток и базальных клеток. Дендрит биполярной клетки имеет колбовидное выпячивание, или пузырек, от которого к слизистому слою направляется от 10 до 20 ресничек. Рецепторные участки для обладающих запахом молекул располагаются на ресничках.
Микроворсинчатые клетки находятся на поверхности нейроэпителия вблизи рецепторных клеток. Поддерживающие клетки в отличие от аналогичных клеток в дыхательном эпителии не секретируют слизи, их функции неизвестны. Базальные клетки являются предшественниками других типов клеток обонятельного эпителия, включая биполярные рецепторные. Регулярно происходит смена биполярных рецепторных клеток, действующих в качестве первичных чувствительных нейронов.
Кроме того, в случае повреждения тел рецепторных клеток или их аксонов они заменяются базальными, которые восстанавливают связь с центральными отделами обонятельной системы.
Таким образом, данные первичные чувствительные нейроны являются уникальными среди всех сенсорных систем, потому что они заменяются и регенерируют после повреждения.
Немиелинизированные аксоны рецепторных клеток образуют волокна обонятельных нервов, проникающих через решетчатую пластинку и оканчивающихся в обонятельной луковице, внутри сферических образований нейропиля, называемых клубочками. Клубочки являются высшим центром для получаемой информации, поскольку получают большее количество волокон, чем проецируют сами. Основными нейронами второго порядка служат митральные клетки. Первичный дендрит каждой митральной клетки связан с одним клубочком. Аксоны митральных клеток вместе с аксонами прилегающих ворсинчатых клеток направляются к лимбической системе, включающей переднее обонятельное ядро, препириформную область, участок коры, окружающей миндалевидное тело, обонятельный бугорок, ядро латерального обонятельного тракта и кортико-медиальное ядро миндалевидного тела.
Пахучие вещества абсорбируются на слизи, покрывающей обонятельный эпителий, диффундируют к ресничкам и образуют реверсивную связь с мембранами клеточных рецепторов. Этот процесс вызывает определенные изменения рецепторных белков, которые запускают цепь биохимических реакций, приводящих к выработке потенциалов действия в первичных нейронах. Интенсивность данного процесса бывает обусловлена уровнем вспышек активности в афферентных нейронах. У человека существует четкая взаимосвязь между психофизиче ской интенсивностью и величиной вызванных потенциалов из обонятельного нейроэпителия. О кодировании качественных ощущений известно мало. Установлено, что отдельные рецепторные клетки реагируют на множество раздражении, В этой связи полагают, что каждая клетка одновременно содержит рецепторы нескольких видов.
Нарушения обоняния. Обоняние нарушается в тех случаях, когда затрудняется доступ пахучих веществ к обонятельному нейроэпителию (транспортные потери), повреждается рецепторная зона (потеря ощущения) или поражается центральный обонятельный путь (невральные потери).
Транспортные нарушения обоняния могут возникать при набухании слизистой оболочки носовой перегородки в результате острых респираторных вирусных инфекций, бактериального ринита, синусита, аллергического ринита, а также органических поражений носовой полости, например при искривлениях носовой перегородки, полипах и новообразованиях. К потере обоняния приводят также нарушения секреции слизистой оболочкой, при которых обонятельные реснички погружаются в секрет. В настоящее время мало что известно об особенностях слизистой среды обонятельного нейроэпителия.
Сенсорные нарушения обоняния возникают вследствие разрушения обонятельного нейроэпителия при вирусных инфекционных заболеваниях, новообразованиях, вдыхании токсических химических веществ, препаратов, нарушающих смену клеток, а также при лучевой терапии на область головы. Невральное нарушение обоняния вызывают черепная травма с переломом основания передней черепной ямки или решетчатой пластинки или без него, опухоли передней черепной ямки, нейрохирургические манипуляции, прием нейротоксических препаратов и некоторые врожденные заболевания, такие как синдром Каллманна.
На основании жалоб больного или объективных данных можно выделить следующие расстройства обоняния: полную (общую) аносмию — отсутствие обоняния; частичную аносмию — способность различать некоторые (но не все) запахи, специфическую аносмию — неспособность различать какой-либо определенный запах (запахи), полную (общую) гипосмию—понижение чувствительности ко всем запахам; частичную гипосмию — понижение чувствительности к некоторым запахом; дизосмию (какосмию или параосмию) — извращенное восприятие запахов, т. е. ощущение неприятного запаха, когда на самом деле имеет место приятный аромат, или же ощущение запахов, которых нет в данной окружающей среде; полную (общую) гиперосмию—повышение чувствительности ко всем запахам; частичную гиперосмию — повышение чувствительности к некоторым запахам; агнозию — неспособность описать словами свои обонятельные ощущения, даже если сохраняется способность воспринимать и различать запахи.
Методы исследования обоняния. Для установления этиологического диагноза первостепенное значение может иметь анамнез нарушений обоняния. При односторонней аносмии больные редко жалуются на какие-либо неудобства и диагноз можно установить только при раздельном исследовании обоняния в каждой носовой полости. Двусторонняя аносмия вынуждает больных обратиться к врачу. Обычно они жалуются на потерю вкуса, поскольку вкус пищи в значительной степени зависит от присутствия в ней эфирных веществ, а ощущение аромата представляет собой сочетание запаха и вкуса. В таких случаях необходимо тщательно обследовать наружные слуховые проходы, верхние дыхательные пути, голову, шею и оценить функции черепных нервов. Для выявления новообразований в области передней черепной ямки, скрытых переломов передней черепной ямки, воспалительных процессов и опухолей придаточных пазух носа требуется проведение компьютерно-томографического исследования с контрастным усилением.
Обоняние исследуют для подтверждения жалоб больного, оценки эффективности лечения, определения степени стойкого ухудшения. Вначале определяют степень сохранности качественных ощущений. Для этого проводят ольфактометрическую пробу, включающую 40 пунктов, применяют резкие запахи, микрокапсулы с пахучими веществами, образцы раздражающих запахов. Например, больному необходимо идентифицировать предложенный ему запах и из четырех возможных вариантов ответа (запах шоколада, банана, лука, фруктового сока) он должен выбрать один. Данный тест высокодостоверен (г ==0,95) и чувствителен к возрастным и половым различиям (рис. 19.1). Он позволяет получить тонкую количественную характеристику относительного уровня расстройств обоняния. У лиц с полной потерей обоняния счет по шкале будет составлять 7—19 из 40. Средний счет у больных с тотальной аносмией несколько выше ожидаемого, так как в распознавании некоторых запахов принимает участие система тройничного нерва.
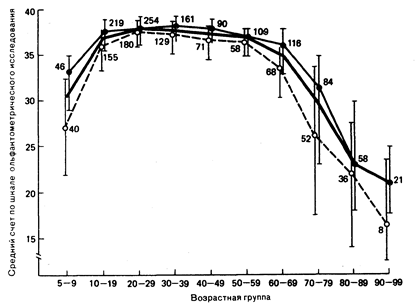
Рис. 19.1. Ольфактометрическое исследование качественной функции обоняния в группах мужчин и женщин в возрасте от 5 до 99 лет. •———• : женщины (n = 11.58), О _ _ _ —о: мужчины (n=797),—————: общая группа (n=1955) (с разрешения R. L. Doty et al. Авторское право 1984 у AAAS).
Затем устанавливают порог восприятия запаха фенилэтилового спирта с применением градуированного раздражения. Хотя результаты этой пробы, как правило, бывают идентичны данным, полученным при ольфактометрической пробе, в некоторых случаях больные, которые не смогли адекватно выполнить ольфактометрическую пробу, хорошо выполняют пороговый тест. Очень редко бывает наоборот. На результаты ольфактометрической пробы следует смотреть несколько критически, поскольку на них могут оказывать влияние тройничный и другие необонятельные нервы.
Разработаны способы биопсии обонятельного нейроэпителия. Однако ее результаты следует оценивать с осторожностью, поскольку интенсивная дегенерация обонятельного нейроэпителия и включение дыхательного эпителия в обонятельную область могут происходить у взрослых людей без заметного нарушения обоняния.
Дифференциальная диагностика. В настоящее время не существует методов обследования, позволяющих различить сенсорные и невральные расстройства обоняния. Необходимые сведения о причине заболевания дает анамнез. Ведущая роль в развитии нарушений обоняния принадлежит черепно-мозговой травме и вирусным инфекциям. Черепно-мозговая травма является частой причиной развития аносмии у детей и людей молодого возраста, а вирусные инфекции — у лиц более старшего возраста.
В 5—10% случаев черепно-мозговая травма сопровождается снижением обоняния (одно- или двусторонним). При травмах и переломах лобной области повреждается решетчатая пластинка и прободающие ее аксоны обонятельных нервов. Иногда при повреждении твердой мозговой оболочки, частично покрываю щей придаточные пазухи носа, возникает носовая ликворея. Односторонняя аносмия обычно развивается на стороне ликвореи, что помогает установить локализацию свища. Аносмию могут также вызывать травмы затылочной области. Посттравматическая аносмия, как правило, не поддается лечению; только у 10% больных отмечают полное или частичное восстановление обоняния. По мере восстановления обоняния может появляться извращенное ощущение запасов.
Стойкие гипосмия и аносмия могут возникать при вирусных инфекциях. В этом случае аносмию называют поствирусной, и характеризуется она тем, что чувствительный эпителий обонятельной зоны разрушается вирусом и сменяется дыхательным эпителием, бокаловидными клетками и рубцовой тканью.
Врожденные аносмии, одна из разновидностей которых сопровождается поражением гипоталамической области (синдром Каллманна, или врожденная аносмия с гипогонадотропным гипогонадизмом), встречаются редко, однако занимают существенное место среди других аносмии и гипосмий. Аносмия может также возникать у альбиносов; рецепторные клетки хотя и имеются, однако они гипопластичны, без ресничек и не проецируются дальше окружающих поддерживающих клеток.
Из опухолей наиболее часто аносмию вызывает менингиома; редко гипосмия может возникать при глиоме лобной доли. Иногда аденомы гипофиза, краниофарингиомы, менингиомы, расположенные в области над турецким седлом и аневризмы передних отделов виллизиева круга, могут распространяться кпереди и повреждать образования обонятельной системы. Опухоли и гамартомы также могут вызвать эпилептические припадки, сопровождающиеся обонятельными галлюцинациями, свидетельствующими о поражении крючка головного мозга.
Параосмия и дизосмия, субъективные искажения обоняния, иногда возникают при поражениях полостей носа, приводящих к частичному ослаблению обоняния, или же представляют собой определенную фазу восстановления после нейрогенной аносмии. В большинстве случаев при параосмии больной ощущает неприятные запахи, иногда возможно извращение вкуса. Дизосмия может возникать у людей пожилого возраста, подверженных депрессивным состояниям; для них любой пищевой продукт имеет неприятный запах (какосмия) или неприятный вкус (какогезия).
Обонятельные галлюцинации характеризуются тем, что больной ощущает запах, который не чувствуют окружающие его люди. Данная патология развивается при алкогольном абстинентном синдроме в сочетании с другими видами галлюцинаций, а также при эпилептических припадках, обусловленных поражением крючка мозга, которые бывают кратковременными и сопровождаются нарушением сознания и другими признаками эпилепсии. В других сочетаниях обонятельные галлюцинации чаще всего являются признаками психического заболевания. Больные могут ощущать огромное разнообразие запахов, в большинстве неприятных. Одни больные воспринимают запахи как идущие изнутри (внутренние); другие воспринимают окружающие их запахи (внешние). Часто подобные галлюцинации возникают при шизофрении и депрессивных синдромах.
Лечение. Лечение больных с транспортными расстройствами обоняния, возникающими при аллергических ринитах, бактериальных ринитах и синуситах, полипах, опухолях и органических поражениях носовой полости, может быть успешным. Восстановлению обоняния способствует лечение аллергии, антибактериальная терапия (местная и общая), лечение кортикостероидами, удаление полипов носовой полости, исправление носовой перегородки, оперативное лечение хронического гиперпластического синусита.
При сенсорно-невральных расстройствах обоняния высокоэффективных средств и методов лечения не существует. Тем не менее нередко возможно спонтанное восстановление обоняния. Некоторые специалисты предлагают лечение препаратами цинка и витаминами, поскольку выраженный дефицит цинка приводит к нарушениям и искажениям обоняния. Однако данная патология встречается лишь в некоторых ограниченных географических зонах. Из витаминов чаще всего используют витамин А. Дегенерация эпителия, обусловленная его недостаточностью, может приводить к аносмии. Однако в США недостаточность витамина А встречается редко.
Вкус. Многие больные с нарушенным обонянием жалуются и на потерю вкусовых ощущений. При исследовании у большинства таких больных выявляют нормальные пороги вкусовых ощущений. Нарушения вкуса отмечают гораздо реже, чем расстройства обоняния.
Вкусовые рецепторы располагаются во вкусовых почках, состоящих из группы клеток, расположенных как бы в виде долек лимона. На поверхности вкусовой почки имеется вкусовая пора, в которую проникают микроворсинки рецепторных клеток. Строение вкусовых почек однотипное, независимо от места их нахождения. В отличие от обонятельной системы, вкусовые рецепторные клетки не являются первичным!! нейронами. Вместо этого с каждой рецепторной клеткой контактирует афферентное вкусовое нервное волокно.
Вкусовые ощущения возникают при непосредственном участии лицевого, языкоглоточного и блуждающего нервов. Вкусовая система состоит по меньшей мере из пяти рецепторных популяций. Вкусовые почки находятся в листовидных сосочках, располагающихся вдоль наружного края языка, в грибовидных сосочках на всей спинке языка, в желобовидных сосочках, расположенных в месте соединения спинки и корня языка, в области мягкого неба и надгортанника. Вкусовые ощущения в наружном крае языка обеспечивает барабанная струна лицевого нерва, а в составе большого каменистого нерва, являющегося ветвью лицевого, проходят афферентные волокна вкусовой чувствительности от спинки языка и мягкого неба. Язычная ветвь языкоглоточного нерва обеспечивает поступление вкусовых сигналов от желобовидных сосочков, а внутренняя ветвь верхнего глоточного нерва, отходящего от блуждающего нерва, содержит афферентные вкусовые волокна от надгортанника.
Центральные проекции оканчиваются в стволе головного мозга в ядре одиночного тракта. Волокна барабанной струны и большого каменистого нерва оканчиваются я верхней части ядра. Чувствительные волокна языкоглоточного нерва приходят в среднюю часть ядра, а волокна верхнего глоточного нерва — в нижнюю. Центральные проекции ядра одиночного тракта идут к парабрахиальным ядрам моста на одноименной стороне. От парабрахиальных ядер отходят два пути. Один восходит к вкусовому реле дорсального отдела зрительного бугра, образует синапсы и затем проецируется к коре островка. Кроме того, существует прямой путь от парабрахиальных ядер к коре головного мозга. (Обоняние и вкус являются уникальными среди всех сенсорных систем, поскольку их некоторые волокна обходят зрительный бугор.) Другой путь от парабрахиальных ядер идет к вентральным отделам промежуточного мозга, включая латеральные отделы гипоталамуса, безымянную субстанцию, центральное ядро миндалевидного тела и терминальную полоску.
Различные вещества проникают к рецепторным клеткам через вкусовые норы. Существуют четыре основных вида вкусовых ощущений: сладкий, соленый, кислый и горький. Отдельные вкусовые афферентные волокна почти всегда реагируют на множество различных химических веществ. На основании вида химического раздражения, приводящего к наиболее выраженной ответной реакции, особенности реагирования чувствительных аксонов можно разделить на несколько классов. Например, для нейронов, сильнее всего реагирующих на сахарозу, вторым наилучшим раздражителем почти всегда будет хлорид натрия. В результате того, что отдельные вкусовые афферентные волокна реагируют на большое число разнообразных химических веществ, появилась теория перекрестного характера кодирования вкусовых импульсов, а анализ особенностей наиболее интенсивных раздражении привел к возникновению концепции меченых афферентных волокон. Создается впечатление, что меченые волокна принимают участие в определении грубых качественных вкусовых признаков, а перекрестные волокна — для установления различий качественных характеристик химических веществ. Например, ощущение сладкого обеспечивают, как правило, нейроны, наиболее сильно реагирующие на сахарозу. Однако, чтобы отличить по вкусу сахарозу от фруктозы, может потребоваться сравнение активности нейронов, реагирующих на сахарозу, соль и хинин. При обонянии интенсивность ощущений обусловливается количеством нервной активности.
Нарушения вкуса. Нарушения вкуса возникают в тех случаях, когда затрудняется оценка вкуса какого-либо вещества на уровне рецепторных клеток вкусовой почки (транспортные потери); при повреждениях рецепторных клеток (сенсорные нарушения), а также при повреждении вкусовых афферентных нер вов и центральных отделов вкусового анализатора (невральные нарушения).
Транспортные расстройства вкуса развиваются при ксеростамии (сухость во рту) различного происхождения, включая синдром Шегрена, отравление солями тяжелых металлов и закупорку вкусовых пор бактериями. Для восстановления вкуса важное значение имеет слюна, окружающая рецепторы.
Сенсорные вкусовые расстройства возникают при воспалительных и дегенеративных поражениях полости рта, приеме некоторых лекарственных препаратов, особенно затрудняющих регенерацию клеток, например противоопухолевых, при лучевой терапии полости рта и глотки, при вирусных инфекциях, новообразованиях, заболеваниях эндокринной системы, а отдельные носят возрастной характер.
Невральные вкусовые расстройства наблюдаются при опухолях, травмах, а также после оперативных вмешательств, в результате которых повреждается целостность вкусовых волокон. Нарушение целостности вкусовых чувствительных волокон приводит к дегенерации вкусовых почек, однако в том случае, если соматосенсорные афферентные волокна сохранены, подобного процесса не отмечают.
Клинические проявления. На основании жалоб больного или данных объективных методов исследования нарушения вкусовых ощущений можно разделить на тотальную агевзию — неспособность различить сладкий, соленый, горький и кислый вкус; частичную агевзию — нарушение способности воспринимать некоторые вкусовые ощущения; специфическую агевзию—неспособность различать вкус некоторых веществ; тотальную гипогевзию — понижение вкусовой чувствительности ко всем веществам; частичную гипогевзию—понижение вкусовой чувствительности к некоторым веществам; дисгевзию — извращение вкусовых ощущений, т. е. неправильное ощущение вкуса какого-то определенного вещества, или же вкусовые ощущения при отсутствии вкусового раздражителя. Чаще всего путают кислый и горький вкус. В некоторых случаях эти ошибки могут носить семантический характер. Чаще, однако, они имеют определенное физиологическое или патофизиологическое основание.
От нарушений вкуса надо отличать потерю способности различать запахи у больных с нарушенным обонянием, жалующихся на потерю вкуса и обоняния. Для этого у них следует спросить, могут ли они ощутить сладкий вкус газированной воды, соленый вкус картофельных чипсов и т. д.
У больных, жалующихся на потерю вкуса, необходимо исследовать вкус и обоняние. Вначале определяют надпороговую вкусовую чувствительность во всей полости рта для установления качественных характеристик, глубины и приятности ощущений с помощью сахарозы, лимонной кислоты, хинина гидрохлорида и поваренной соли. Для определения порогов качественных ощущений на отдельные участки языка наносят растворы указанных веществ различной концентрации или просят больного сделать маленький глоток данного раствора. В дальнейшем оценка надпороговой величины ощущений может прояснить жалобы больного. Электрометрическое исследование вкуса недостаточно специфично, достоверно и надежно по сравнению с рутинными клиническими вкусовыми пробами, применяющимися в настоящее время.
Биопсию листовидных или грибовидных листочков и гистологическое исследование вкусовых почек проводят в основном в экспериментальных целях, однако есть основания полагать, что этот метод будет способствовать выделению различных нарушений вкуса.
Дифференциальная диагностика. Как и при нарушении обоняния, не существует точных методов дифференцирования транспортных, сенсорных и невральных причин нарушений вкуса. Если имеются объективные признаки нарушения вкуса, то, как и при других неврологических расстройствах, прежде чем устанавливать ее происхождение, важно определить локализацию поражения. Ценную информацию о возможной причине патологии дает анамнез. Например, нарушение вкусовых ощущений на передних двух третях языка в сочетании с параличом лицевого нерва свидетельствуют о том, что поражение располагается выше отхождения барабанной струны от лицевого нерва (около внутреннего уха).
Лечение. Методы лечения больных с нарушениями вкуса немногочисленны. При изменении состава слюны эффективно использование искусственной слюны. В случае необходимости целесообразно лечение бактериальных и грибковых заболеваний ротовой полости. Если позволяет общее состояние больного, положительный эффект можно получить при отмене препаратов, затрудняющих регенерацию клеток. В некоторых случаях определенного улучшения добиваются, применяя препараты цинка и витамины, хотя достаточных подтверждений этого нет. Специфического лечения сенсорно-невральных нарушений вкуса не существует.
Слух. Слуховое восприятие обеспечивается с помощью воздушной и костной проводимости. Звуковые волны, распространяясь по воздуху (воздушная проводимость), достигают уха, проникают в наружный слуховой проход и вызывают колебания барабанной перепонки, которая приводит в движение молоточек, наковальню и стремя. Движения основания стремени вызывают изменения давления жидкости во внутреннем ухе, приводя к распространению волны на базальную мембрану улитки. Слуховые волоски волосковых клеток спирального органа, располагающегося на базальной мембране, внедрены в покровную мембрану и колеблются под влиянием передвигающейся волны. При каждом колебании волны базальная мембрана смещается, максимум этого смещения определяется частотой раздражающего тона. Высокочастотные тона вызывают максимальное смещение базальной мембраны у основания улитки. При уменьшении частоты колебаний точка максимального смещения сдвигается к верхушке улитки. О костной проводимости слуховые ощущения говорят в тех случаях, когда источник звуков, контактируя с костями черепа, вызывает их вибрацию, в том числе и в височной кости, что вызывает колебания волн в области базальной мембраны.
Колебания слуховых волосков волосковых сенсорных клеток вызывают некоторые биоэлектрические явления. Улитковые микрофонные, переменные электрические колебания, точно передающие частоту и интенсивность раздражающего тона, возникают примерно на 0,5 мс раньше потенциала действия VIII черепного нерва. Наличие данного латентного периода свидетельствует о том, что в месте соприкосновения волосковых клеток и дендритов улиткового нерва выделяется какой-то, пока не идентифицированный, нейротрансмиттер. Все нейроны улиткового нерва активируются при наличии раздражении определенной частоты и интенсивности. Этот феномен характерной или наилучшей частоты отмечают во всех отделах слухового пути: в верхних оливах, латеральной петле, нижних бугорках крыши среднего мозга, медиальном коленчатом теле и слуховой коре. При звуках низкой частоты отдельные слуховые волокна реагируют более или менее синхронно. При высоких частотах замыкание фазы происходит таким образом, что нейроны изменяются в ответ на отдельные фазы цикла звуковой волны. Интенсивность определяется уровнем активности отдельных нейронов, количеством активных нейронов и особенностью активируемых нейронов.
Нарушения слуха. Потерю слуха могут вызывать поражения наружного слухового прохода, среднего уха, внутреннего уха и проводящих путей слухового анализатора. В случае поражения наружного слухового прохода и среднего уха возникает кондуктивная тугоухость, при поражениях внутреннего уха или улиткового нерва — нейросенсорная тугоухость.
Кондуктивная тугоухость возникает в результате закупорки наружного слухового прохода ушной серой, инородными телами, при набухании выстилки прохода, стенозах и новообразованиях наружного слухового прохода. К развитию кондуктивной тугоухости приводят также перфорации барабанной перепонки, например при среднем отите, нарушения целостности слуховых косточек, например при некрозе длинной ножки наковальни вследствие травмы или инфекционных процессов, фиксация слуховых косточек при отосклерозе, а также скопление жидкости в среднем ухе, рубцы и опухоли среднего уха. Нейросенсорная тугоухость развивается в результате повреждений волосковых клеток кортиева органа, обусловленных шумовой травмой, вирусной инфекцией, применением ототоксических препаратов, переломами височной кости, менингитом, отосклерозом улитки, болезнью Меньера и возрастными изменениями. К развитию нейросенсорной тугоухости приводят также опухоли мостомозжечкового угла (например, акустическая невринома), опухолевые, сосудистые, демиелинизирующие и дегенеративные поражения центральных отделов слухового анализатора.
Методы исследования слуха. При осмотре обращают внимание на состояние наружного слухового прохода и барабанной перепонки. Тщательно осматривают полость носа, носоглотку, верхние дыхательные пути и оценивают функции черепных нервов. Кондуктивную и нейросенсорную тугоухость следует дифференцировать путем сравнения порогов слуха при воздушной и костной проводимости. Воздушную проводимость исследуют при передаче раздражении по воздуху. Адекватная воздушная проводимость обеспечивается проходимостью наружного слухового прохода, целостностью среднего и внутреннего уха, вестибулокохлеарного нерва и центральных отделов слухового анализатора. Для исследования костной проводимости к голове больного прикладывают осциллятор или камертон. В случае костной проводимости звуковые волны обходят наружный слуховой проход и среднее ухо. Таким образом, костная проводимость отражает целостность внутреннего уха, улиткового нерва и центральных проводящих путей слухового анализатора. Если имеется повышение порогов воздушной проводимости при нормальных пороговых значениях костной проводимости, то поражение, вызвавшее тугоухость, локализуется в наружном слуховом проходе или среднем ухе. Если имеется повышение порогов чувствительности воздушной и костной проводимости, то очаг поражения находится во внутреннем ухе, улитковом нерве или центральных отделах слухового анализатора. Иногда кондуктивная и нейросенсорная тугоухость наблюдаются одновременно, в этом случае будут повышены пороги как воздушной, так и костной проводимости, но пороги воздушной проводимости будут значительно выше, чем костной.
При дифференциальной диагностике кондуктивной и нейросенсорной тугоухости используют пробы Вебера и Ринне. Проба Вебера заключается в том, что ножку камертона устанавливают на голове больного по средней линии и спрашивают его, слышит ли он звучание камертона равномерно с обеих сторон, или же на одной из сторон звук воспринимается сильнее. При односторонней кондуктивной тугоухости звук сильнее воспринимается на стороне поражения. При односторонней нейросенсорной тугоухости звук сильнее воспринимается на здоровой стороне. Пробой Ринне сравнивают восприятие звука посредством воздушной и костной проводимости. Бранши камертона подносят к слуховому проходу, а затем ножку звучащего камертона устанавливают на сосцевидном отростке. Больного просят определить, в каком случае звук передается сильнее, посредством костной или воздушной проводимости. В норме звучание ощущается громче при воздушной проводимости, чем при костной. При кондуктивной тугоухости лучше воспринимается звучание камертона, установленного на сосцевидном отростке; при нейросенсорной тугоухости нарушены оба вида проводимости, однако в ходе исследования воздушной проводимости звук воспринимается громче, чем в норме. Результаты проб Вебера и Ринне вместе позволяют сделать вывод о наличии кондуктивной или нейросенсорной тугоухости.
Количественную оценку тугоухости проводят с помощью аудиометра —-электрического прибора, позволяющего исследовать воздушную и костную проводимость с использованием звуковых сигналов различной частоты и интенсивности. Исследования проводят в специальной комнате со звукоизоляционным покрытием. Для того чтобы ответы больного основывались только на ощущениях со стороны исследуемого уха, другое ухо экранируют с помощью широкоспектральных шумов. Используют частоты от 250 до 8000 Гц. Степень изменения слуховой чувствительности выражают в децибелах. Децибел (дБ) равен десятикратному значению десятичного логарифма отношения силы звука, необходимой для достижения порога у данного больного, к силе звука, необходимой для достижения слухового порога у здорового человека. Аудиограмма — это кривая, отображающая отклонения слуховых порогов от нормальных (в дБ) для разных звуковых частот.
Характер аудиограммы при тугоухости часто имеет диагностическое значение. При кондуктивной тугоухости обычно выявляются довольно равномерное повышение порогов для всех частот. Для кондуктивной тугоухости с массивным объемным воздействием, как это бывает при наличии транссудата в среднем ухе, характерно значительное повышение порогов проводимости для высоких частот. В случае кондуктивной тугоухости, обусловленной тугоподвижностью проводящих образований среднего уха, например, вследствие фиксации основания стремени на ранней стадии отосклероза, отмечают более выраженное повышение порогов проводимости низких частот. При нейросенсорной тугоухости в целом имеется тенденция к более выраженному повышению порогов воздушной проводимости высоких частот. Исключение составляет тугоухость вследствие шумовой травмы, при которой отмечают наибольшее снижение слуха на частоту 4000 Гц, а также болезнь Меньера, особенно на ранней стадии, когда более значительно повышаются пороги проводимости низких частот.
Дополнительные данные позволяет получить речевая аудиометрия. Этим методом с использованием двусложных слов с равномерным ударением на каждом слоге исследуют спондеический порог, т. е. интенсивность звука, при которой речь становится разборчивой. Интенсивность звука, при которой больной может понять и повторигь 50% слов, называют спондеическим порогом, он обычно приближается к среднему порогу речевых частот (500, 1000, 2000 Гц). После определения спондеического порога исследуют дискриминационную способность с помощью односложных слов с громкостью звука на 25—40 дБ выше спондеического порога. Люди с нормальным слухом могут правильно повторить от 90 до 100% слов. Больные с кондуктивной тугоухостью также хорошо выполняют дискриминационную пробу. Больные с нейросенсорной тугоухостью не способны различать слова вследствие повреждения периферического отдела слухового анализатора на уровне внутреннего уха или улиткового нерва. При поражении внутреннего уха дискриминационная способность бывает снижена и составляет обычно 50—80% нормы, тогда как при поражении улиткового нерва способность различать слова значительно ухудшается и составляет от 0 до 50%.
Затем для определения чувствительности к повышению интенсивности звука следует проанализировать разборчивость речи при интенсивности звука, на 25— 40 дБ превышающей спондеический порог. Понижение разборчивости речи при большей интенсивности звука свидетельствует о поражении улиткового нерва или центральных отделов слухового диализатора.
При тимпанометрии оценивают акустический импеданс среднего уха. Источник звука и микрофон вводят в слуховой проход и герметично закрывают его клапаном. Звук, проходящий через среднее ухо или отражающийся от него, измеряют с помощью микрофона. При кондуктивной тугоухости звук отражается интенсивнее, чем в норме. Давление в слуховом проходе может повышаться и снижаться в зависимости от атмосферного давления. В норме среднее ухо наиболее подвержено воздействиям атмосферного давления. При отрицательном давлении в среднем ухе, как это бывает в случае закупорки евстахиевой трубы, момент максимального растяжения наступает при возникновении отрицательного давления в наружном слуховом проходе. Нарушение целостности комплекса слуховых косточек приводит к тому, что точка максимального растяжения не может быть достигнута. Тимпанометрия бывает особенно информативна при диагностике заболеваний среднего уха, сопровождающихся выделением значительного количества транссудата, у детей.
При тимпанометрии интенсивный звук (на 80 дБ выше слухового порога) вызывает сокращение стременной мышцы. Сокращение стременной мышцы позволяет выявить изменение растяжимости среднего уха. По наличию или отсутствию этого акустического рефлекса определяют локализацию очага поражения в случае паралича лицевого нерва, а по наличию или отсутствию исчезновения акустического рефлекса проводят дифференциальную диагностику сенсорной и невральной тугоухости. При невральной тугоухости акустический рефлекс снижается или исчезает со временем.
Минимальное аудиологическое исследование, необходимое для оценки больного с тугоухостью, должно включать определение порогов воздушной и костной проводимости, спондеического порога, разборчивости речи, чувствительности к повышению интенсивности звука, проведение тимпанометрии, исследование акустических рефлексов и теста исчезновения акустического рефлекса. Эти данные позволяют всесторонне оценить функции слухового анализатора и определить необходимость дальнейшей дифференциальной диагностики сенсорной и невральной тугоухости.
В дополнение к этим пробам существенную помощь в дифференциальной диагностике сенсорной и невральной тугоухости могут оказать исследование феномена выравнивания громкости звука, тест определения чувствительности к быстрому малому приращению интенсивности звука, тест исчезновения порогового юна, аудиометрия Бекеши и слуховые стволовые вызванные потенциалы (ССВП), причем ССВП являются наиболее мощным средством определения локализации поражения при нейросенсорной тугоухости (см. гл. 341). В ответ на звуковую стимуляцию возникают пять различных волн, которые можно зарегистрировать с помощью компьютера, обрабатывающего сигналы, поступающие с электродов, расположенных на голове. Слабые потенциалы или их отсутствие, изменения латентностей потенциалов, изменение межпиковых латентностей свидетельствуют о поражении улиткового нерва и ствола головного мозга. Кроме того, ССВП имеют важное значение в тех случаях, когда больные не могут достоверно определять пороги слухового восприятия. ССВП также используют для контроля целостности слухового нерва во время операции и при установлении диагноза смерти мозга.
Клиническая оценка жалоб на потерю слуха. У больных с жалобами на потерю слуха необходимо выявлять сопутствующие симптомы, такие как шум в ушах, системное головокружение, оталгию, оторею и припухлость уха. Кроме того, нужно тщательно восстановить последовательность процесса снижения слуха. Внезапное появление односторонней глухоты с шумом в ушах или без него может свидетельствовать о вирусном поражении внутреннего уха. Постепенное снижение слуха характерно для отосклероза, шванномы слухового нерва и болезни Меньера. В последнем случае обычно возникают перемежающиеся шум в ушах и головокружение. Глухота может развиться при демиелинизирующих поражениях ствола головного мозга. Тугоухость является характерным признаком некоторых наследственных заболеваний. В одних случаях ее отмечают с момента рождения, в других она возникает в детском или подростковом периоде (см. Konigsmark).
Шумом в ушах называют ощущение звука при отсутствии такового в окружающей среде. Он может быть жужжащим, ревущим, звенящим но характеру, пульсирующим (синхронным с биением сердца). Шум в ушах обычно наблюдают в сочетании с кондуктивной или нейросенсорной тугоухостью. Патофизиологические механизмы шума в ушах изучены недостаточно хорошо. Причину его появления можно установить, выяснив происхождение сопутствующего снижения слуха. Шум в ушах может быть первым симптомом грозного заболевания, например акустической невриномы. При пульсирующем шуме необходимо обследовать сосудистую систему головы для исключения опухоли сосуда, например гломангиомы яремной вены, аневризмы или стенозирующего поражения.
Дифференциальная диагностика. Большинству больных с кондуктивной и односторонней, или асимметричной, нейросенсорной тугоухостью необходимо проводить КТ исследования височной кости. У больных с нейросенсорной тугоухостью следует обследовать вестибулярную систему с помощью электронистагмографии и калорических проб (см. гл. 14).
Лечение. Большинству больных с кондуктивной тугоухостью показано реконструктивное хирургическое лечение среднего уха с помощью тимпанопластики при хроническом отите среднего уха и травме и стапедэктомии при отосклерозе. Тимпаностомия позволяет восстановить слух практически до нормального уровня у детей и взрослых с заболеваниями среднего уха, сопровождающимися значительными выделениями. У больных с кондуктивной тугоухостью хороший эффект дает использование слуховых аппаратов. Больным с легкой, умеренной и выраженной тугоухостью рекомендуют пользоваться слуховыми аппаратами различной конфигурации и мощности. При крайней степени глухоты отмечают положительный эффект при протезировании улитки.
Устранить шум в ушах особенно трудно. Частоту и интенсивность его можно измерить с помощью аудиометра. Шум уменьшается после приглушения его фоновой музыкой. Уменьшению шума в ушах способствуют и некоторые слуховые аппараты, такие как маскировщики шума, устройства, посылающие в пораженное ухо звук более приятный, чем тот, который слышит больной. Использование маскировщиков шума часто снижает у больного ощущение шума в ушах на несколько часов.
Дата добавления: 2015-03-17; просмотров: 1160;
