УЛЬТРАЗВУКОВАЯ АВАТОМИЯ ЖЕЛЧЕВЫВОДЯЩИХ ВУТЕЙ. При УЗИ внутрипеченочные протоки в норме не определяются, поэтому изучают состояние только внепеченочных желчных протоков
При УЗИ внутрипеченочные протоки в норме не определяются, поэтому изучают состояние только внепеченочных желчных протоков. Кроме того, при эхографии нельзя выявить место слияния общего печеночного протока с пузырным. В связи с этим наиболее проксимальную, т. е. находящуюся в воротах печени, его часть принято называть общим печеночным протоком (ОП П), а нижнюю, расположенную ближе к головке поджелудочной железы,— общим желчным протоком (ОЖП). Пузырный проток обычно определяется только на небольшом участке непосредственно около шейки ЖП, что объясняется наличием перегиба в месте перехода шейки в пузырный проток, ширина которого в зависимости от возраста человека составляет 1—2 мм. В воротах печени ОП П располагается ниже, несколько медиальнее и кпереди от правой ветви воротной вены и правой печеночной артерии. Поперечный срез его в этой области составляет 2—3 мм у взрослых и 1—2 мм у детей в зависимости от возраста.
При УЗИ в плоскости одного сечения трудно получить изображение ОЖП на всем его протяжении. При продольном или слегка косом сканировании он проходит вдоль переднелатераль-ной поверхности воротной вены позади двенадцатиперстной кишки и выявляется практически всегда (рис. 11.17). Внутренний его диаметр на всем протяжении постоянный и составляет 3—5 мм (до 8 мм) у взрослых и от 1 до 3 мм у детей в зависимости от возраста. В ретродуоденаль-ной зоне он определяется не всегда из-за наличия газа в двенадцатиперстной кишке. Однако ниже, в панкреатической части, проток виден достаточно хорошо. При поперечном сканировании он располагается в заднелатеральной части головки поджелудочной железы и в 66% случаев выявляется в виде анэхогенного образования округлой или овальной формы. Косое сканирование вдоль реберной дуги позволяет получить поперечное сечение печеночно-дуоденаль-ной связки, в состав которой входят воротная вена, ОЖП, общая печеночная артерия. В указанном сечении эти сосудистые стволы, располагаясь рядом. Толщина стенок ОЖП составляет до 1 мм, контуры их ровные. С возрастом определяется уплотнение и склерозирование стенок ОЖП, что приводит к повышению их эхогенности.
ЖП эхографически обнаруживается в 97—98% наблюдений. Он располагается на висцеральной поверхности печени в ложе желчного пузыря. Дно пузыря округлой формы, направлено
вниз и вперед, оно несколько выступает из-под переднего края печени. У новорожденных и людей пожилого возраста чаще, чем у людей молодого и среднего возраста, заходит за край печени. Дно ЖП проецируется на переднюю брюшную стенку в месте пересечения края прямой мышцы живота и пере-
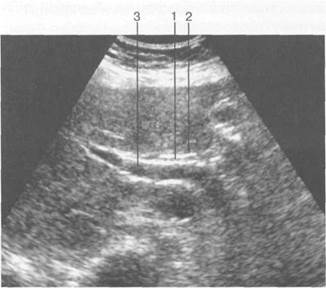
Рис. 11.17. УЗИ. Общий желчный проток.
1 — просвет общего желчного протока; 2 — стенка общего желчного протока; 3 — воротная вена.
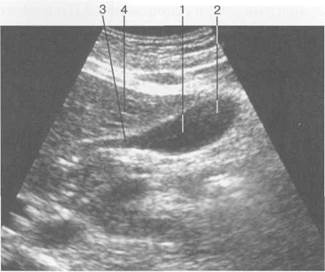
Рис. 11.18. УЗИ желчного пузыря, продольное сечение.
1 - тело желчного пузыря; 2 — дно желчного пузыря; 3 — шейка желчного пузыря; 4 — печень.
днего (хрящевого) отдела XI ребра. Задняя поверхность ЖП прилежит к передней стенке двенадцатиперстной кишки, справа к нему примыкает изгиб ободочной кишки. У новорожденных ЖП располагается глубоко is паренхиме печени.
ЖП при поперечном сканировании представляет собой округлое образование, при косом — имеет овальную форму, а при продольном сканировании — грушевидную (рис. 11.18). В норме он абсолютно свободен от эхосигналов (анэхогенный).
В табл. 11.1 представлены размеры ЖП в соответствии с возрастом человека.
У новорожденных и детей раннего возраста задняя стенка ЖП определяется как гладкая линейная структура, за которой выявляется дорожка усиления эхосигнала. Остальные стенки ЖП не лоцируются. У взрослых стенки ЖП определяются в виде узких гиперэхогенных полосок толщиной 1—2 мм в несокращенном ЖП и до 3,5 мм — в сокращенном. Измерение толщины стенок ЖП следует производить по его передней поверхности, поскольку из-за эффекта усиления эхосигнала задняя стенка выглядит более утолщенной и нередко сливается с подлежащими тканями. Наибольшей толщины стенка ЖП достигает в области шейки, так как здесь лучше всего развит мышечный слой. Эхогенность стенок ЖП с возрастом меняется. У людей молодого возраста она меньше, чем у обследуемых пожилого возраста. Это объясняется тем, что после 60 лет слизистая оболочка и мышечный слой атрофируются, в них постепенно развивается соединительная ткань, что приводит к склерозированию и истончению стенки ЖП, толщина которой составляет менее 2 мм.
Таблица 11.1 Размеры желчного пузыря в зависимости от возраста
| Возраст, лет | Длина, мм | Максимальная ширина, мм |
| Новорожденные | До 25 | |
| 2-7 | ||
| 8-12 | ||
| 13-15 | До 70 | |
| 16-60 | 50-80 | |
| 60 и старше | До 80 | До 35 |
При поперечном сканировании ЖП определяется в точке пересечения правой среднеключичной линии с реберной дугой, располагаясь несколько латеральнее от нижней полой вены. При косом сканировании он лоцируется в верхней части печени, почти под капсулой. При продольном сканировании ЖП располагается по среднеключичной линии под нижним краем печени.
КТ-АНАТОМИЯ ЖЕЛЧЕВЫВОДЯЩИХПУТЕЙ
В междольковых пространствах печени находятся желчные капилляры. За пределами долек они сливаются в междольковые протоки. Желчные протоки сегментов (протоки третьего порядка), сливаясь, формируют секторальные протоки (протоки второго порядка), которые, в свою очередь, образуют левый и правый печеночный протоки (протоки первого порядка).
В левый печеночный проток поступает желчь от II, III, IV сегментов, в правый — от V, VI, VII, VIII сегментов. Из I сегмента желчь оттекает как в правый, так и в левый печеночные протоки.
Правый печеночный проток наиболее часто располагается в воротах печени, реже окружен печеночной паренхимой со всех сторон. Левый печеночный проток всегда располагается вне паренхимы печени, залегая в большинстве случаев в поперечной борозде и прилегая к квадратной доле печени.
В 40% случаев правый печеночный проток отсутствует, вследствие чего общий печеночный проток образуется от слияния двух желчных протоков правой доли и левого печеночного (три-фуркация), что может восприниматься как добавочный желчный проток, который при КТ-ис-следовании практически никогда не определяется. В 5—10% наблюдений встречается транспозиция протоков слева направо, которую при КТ также невозможно определить.
ОЖП проток расположен в 81% случаев кпереди от НПВ, реже имеет латеральное (12% случаев) или медиальное (7% случаев) расположение. В норме он отстоит более чем на 1 см от латеральной стенки НПВ.
Наилучшим ориентиром для поиска ОЖП является головка поджелудочной железы и контра-стированная нисходящая часть двенадцатиперстной кишки. ОЖП располагается между ними по латеральному краю головки железы, а терминальный его отдел — по заднелатеральному контуру головки. На КТ-срезах ОЖП прослеживается как равномерной плотности гиподенсное образование диаметром 3—5 мм.
При увеличении просвета протока он начинает определяться в виде кольцевидной структуры с тонкими (0,5—1,0 мм) стенками и содержимым плотностью 5—15 HU.
КТ-оценка желчевыводящих путей проводится одновременно с печенью. В отличие от патологических образований, все структурные элементы печени имеют соответствующее продолжение на последующих срезах. Поэтому анализ результатов КТ-исследования печени следует проводить обязательно с учетом данных всей серии полученных изображений.
Правый, левый печеночные протоки и ОЖП в норме не визуализируются. При внутривенном введении контрастирующего вещества протоки дифференцируются от паренхимы печени в виде гиподенсных структур. Вместе с тем, по мнению ряда авторов, в норме возможна визуализация печеночных протоков в воротах печени и внепеченочных протоков в 5,6% случаев даже без искусственного контрастирования.
При проведении КТ с использованием желчетропных контрастирующих препаратов (хо-левида, иопагноста и т. п.) возможна визуализация внутри- и внепеченочных протоков.
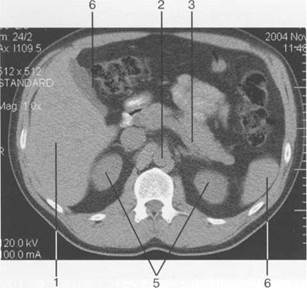
Рис. 11.19. КТ брюшной полости на уровне надпочечников.
1 — правая доля печени; 2 — брюшной отдел аорты; 3 — селезеночная вена; 4 — селезенка; 5 — почки; 6 — желчный пузырь.
Возможно проведение КТ после непосредственного контрастирования желчных протоков при фистулографии или ЭРХПГ (КТ-хо-лангиография).
Топографическая анатомия левого печеночного протока отличается большим постоянством; он чаще имеет магистральную форму строения.
ОЖП при КТ-холангиографии виден кпереди и кнаружи от воротной вены.
Исследование ЖП лучше проводить натощак, когда он содержит максимальное количество желчи. Перед исследованием пациенту желательно дать выпить контрастирующий препарат для контрастирования двенадцатиперстной кишки.
ЖП определяется в виде овального образования плотностью 4—22 HU на висцеральной поверхности печени, в ямке между правой (V сегмент) и квадратной (IV сегмент) долями и часто бывает окружен, в большей или меньшей степени, паренхимой печени (рис. 11.19).
Стенки ЖП тонкие, они почти не видны и не превышают 1 мм. Размеры ЖП крайне вариабельны, длина его определяется по количеству срезов, ширина или поперечное сечение составляет 30+8 мм.
Пузырный проток может соединяться с общим печеночным протоком по одному из вариантов: короткий пузырный проток впадает в его боковую поверхность, длинный пузырный проток идет параллельно и вливается в него под острым углом, пузырный проток спирально обходит его сзади и впадает спереди, слева или сзади. При КТ-исследовании менее чем у 20% пациентов удается визуализировать пузырный проток. Как правило, он выявляется фрагментарно, что не позволяет определить уровень его слияния с общим печеночным протоком. Поэтому при КТ-исследовании можно говорить лишь об общем желчном протоке (холедохе).
После холецистэктомии диаметр ОЖП равен 10+1,1 мм, а при сохраненном желчном пузыре — 7±1,2 мм.
Дата добавления: 2014-12-14; просмотров: 1615;
