Бронхоальвеолярныйлаваж.
Бронхоальвеолярный лаваж (БАЛ), позволяет оценить течение, прогноз и мониторирование воспаления при терапии заболевания. Характерными находками БАЛ при ИЛФ являются повышение общего числа клеток, увеличение числа нейтрофилов и эозинофилов. Однако данные признаки встречаются и при других ИЗЛ (асбестоз, лекарственно-обусловленные легочные фиброзы, силикозы), что ограничивает диагностическую ценность БАЛ. Эозинофилия БАЛ, как абсолютное число, так и процент эозинофилов, может быть связана с неблагоприятным прогнозом ИЛФ.
При рентгенологическом исследовании легких на ранних этапах обнаруживается усиление легочного рисунка за счет интерстициального компонента. Эти изменения чаще локализуются на периферии базальных отделов легких. По мере прогрессирования заболевания интерстициальные изменения становятся все более выраженными, распространяясь без четкой границы в апикальном и центральном направлениях. Появление на рентгенограммах небольших участков просветления свидетельствует об образовании кистозных полостей. На заключительных этапах болезни при рентгенологическом исследовании выявляются просветления (кисты) размером до 1 см в диаметре - переход в ячеистое легкое. Изменения в паренхиме легких сопровождаются значительным ограничением подвижности куполов диафрагмы и высоким их стоянием, что некоторыми авторами считается одним из характерных (но не патогномоничных) рентгенологических признаков ИЛФ (рис. 6-2, 6-3).
Локализация поражений может быть самой различной: в нижних легочных полях, в средних, иногда в верхних участках легких. У большинства больных поражение легких симметричное.
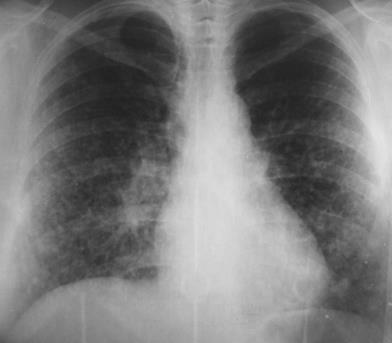 Рис. 6-2. Типичная рентгенографическая картина ИЛФ. Двусторонние изменения в нижних отделах легких.
Рис. 6-2. Типичная рентгенографическая картина ИЛФ. Двусторонние изменения в нижних отделах легких.
 Рис. 6-3. Типичная рентгенологическая картина ИФЛ: двустороннее поражение, признаки легочной гипертензии.
КТВР (компьютерная томография высокого разрешения). Более ценную информацию можно получить при помощи КТВР (high-resolution computed tomography). Характерными находками при КТВР являются нерегулярные линейные тени, кистозные просветления, фокальные очаги снижения прозрачности легочных полей по типу "матового стекла" (не более 30% от общей площади легких), утолщение и иррегулярность бронхиальных стенок. Кроме того, в областях с наиболее выраженными изменениями часто выявляют признаки дезорганизации легочной паренхимы и тракционные бронхоэктазы. Наибольшие изменения выявляют в базальных и субплевральных отделах легких. КТВР-паттерн и распределение изменений в большинстве случаев являются патогномоничными для ИЛФ.
КТВР позволяет исключить другие ИЗЛ, имеющие сходную клиническую картину: хронический гиперчувствительный пневмонит (центролобулярные узелки, отсутствие "сотовых" изменений, преимущественное поражение верхних и средних отделов легких), асбестоз (плевральные бляшки, паренхиматозные ленты фиброза), ДИП (протяженные изменения по типу "матового стекла").
КТВР-признаки отражают морфологические признаки фиброзирующего альвеолита: ретикулярный паттерн соответствует фиброзу, а паттерн "матового стекла" клеточной инфильтрации.
Показания к хирургической биопсии лёгких у больных с ИЗЛ:
- клиническая картина, не типичная для ИЛФ;
- возраст менее 50 лет;
- системные признаки заболевания;
- рентгенологическая картина, не характерная для ИЛФ;
- «нормальная» рентгенологическая картина;
- быстрое прогрессирование заболевания;
- рецидивирующие пневмотораксы;
- польза от правильного диагноза превышает риск хирургической манипуляции.
Открытая биопсия легких является "золотым" диагностическим стандартомпри ИЛФ и позволяет не только установить диагноз, но и предсказать прогноз заболевания и возможный ответ на терапию. Менее инвазивным методом биопсии, является торакоскопическая биопсия легких (ТСБЛ).
Трансторакальная пункционная биопсия противопоказанапри легочной гипертензии, выраженной дыхательной и сердечной недостаточности.
Дифференциальная диагностика ИФА проводится со следующими заболеваниями: экзогенным аллергическим альвеолитом, токсическим фиброзирующим альвеолитом,острой двусторонней пневмонией; саркоидозом легких II-III стадии,гематогенно-диссеминиро ванным туберкулезом легких, поражением легких при дифферинциальных болезнях соединительной ткани, таких как системная красная волчанка, ревматоидный артрит, ревматизм, системная склеродермия, узелковый периартериит, дерматомиозит; раковым лимфангитом; бронхиоло-альвеолярным раком, идиопатическим гемосидерозом легких,синдромом Гудпасчера,альвеолярным протеинозом легких, лейомиоматозом, гистиоцитозом X, пневмокониозами и пневмомикозами.
Лечение.
Противовоспалительная терапия.
Современная терапия ИФА построена в основном на противовоспалительной терапии (кортикостероиды и цитостатики): монотерапия глюкокортикостероидами (ГКС), комбинация ГКС с азатиоприном и комбинация ГКС с циклофосфаном.
Современные рекомендации терапии идиопатического фиброзирующего альвеолита (ATS/ERS, 2000).
Кортикостероиды(преднизолон или другие стероидные препараты в дозе, эквивалентной преднизолону) 0,5 мг/кг "тощей" массы тела в сутки в течение 4 нед.; 0,25 мг/кг идеальной массы тела в сутки в течение 8 недель. Снижать дозу до 0,125 мг/кг в сутки или 0,25 мг/кг через день плюс Азатиоприн 2–3 мг/кг "тощей" массы тела в сутки Максимальная доза 150 мг в сутки. Начальная доза составляет 25–50 мг в сутки, дозу повышают на 25 мг каждые 1–2 нед до достижения максимальной дозы или Циклофосфамид 2 мг/кг "тощей" массы тела в сутки. Максимальная доза 150 мг в сутки. Начальная доза составляет 25–50 мг в сутки, дозу повышают на 25 мг каждые 1–2 нед до достижения максимальной дозы
Терапия проводится как минимум в течение 6 месяцев. Ответ на терапию определяется клиническими симптомами, данными рентгенографии и функциональными показателями.
Обязательно тщательное мониторирование побочных эффектов терапии.
Основой медикаментозной терапии ИЛФ по-прежнему остаются таблетированные ГКС.
Обычно начальная суточная доза преднизолона составляет 1,0 мг/кг идеального веса/сутки (максимум до 80 мг/с). Чаще всего всю суточную дозу назначают в один приём, после завтрака. Через 4 недели проводится оценка переносимости такой терапии. Критерии оценки эффективности терапии при ИЛФ представлены в таблице 6-3. Если произошло улучшение или стабилизация функциональных показателей, то в течение последующих трёх месяцев суточную дозу преднизолона уменьшают до 0,5 мг/(кг х сут). В течение дальнейших 6 месяцев при улучшении или стабилизации течения заболевания дозу преднизолона постепенно уменьшают до 0,25 мг/(кг х сут). При отсутствии ответа на ГКС – добавление азатиоприна. Наиболее частые побочные эффекты – повышение веса, кожные изменения, раздражительность, артериальная гипертензия, кушингоид, гипергликемия, катаракта, глаукома, тревога, депрессия, остеопороз, миопатия. Соотношение «польза/риск» при назначении преднизолона больным ИЛФ смещено в пользу риска при возрасте старше 70 лет, ожирении (ИМТ >35 кг/м2), остеопорозе, сахарном диабете.
Таблица 6-3
Оценка ответа на терапию у больных с идиопатическим лёгочным фиброзом
Рис. 6-3. Типичная рентгенологическая картина ИФЛ: двустороннее поражение, признаки легочной гипертензии.
КТВР (компьютерная томография высокого разрешения). Более ценную информацию можно получить при помощи КТВР (high-resolution computed tomography). Характерными находками при КТВР являются нерегулярные линейные тени, кистозные просветления, фокальные очаги снижения прозрачности легочных полей по типу "матового стекла" (не более 30% от общей площади легких), утолщение и иррегулярность бронхиальных стенок. Кроме того, в областях с наиболее выраженными изменениями часто выявляют признаки дезорганизации легочной паренхимы и тракционные бронхоэктазы. Наибольшие изменения выявляют в базальных и субплевральных отделах легких. КТВР-паттерн и распределение изменений в большинстве случаев являются патогномоничными для ИЛФ.
КТВР позволяет исключить другие ИЗЛ, имеющие сходную клиническую картину: хронический гиперчувствительный пневмонит (центролобулярные узелки, отсутствие "сотовых" изменений, преимущественное поражение верхних и средних отделов легких), асбестоз (плевральные бляшки, паренхиматозные ленты фиброза), ДИП (протяженные изменения по типу "матового стекла").
КТВР-признаки отражают морфологические признаки фиброзирующего альвеолита: ретикулярный паттерн соответствует фиброзу, а паттерн "матового стекла" клеточной инфильтрации.
Показания к хирургической биопсии лёгких у больных с ИЗЛ:
- клиническая картина, не типичная для ИЛФ;
- возраст менее 50 лет;
- системные признаки заболевания;
- рентгенологическая картина, не характерная для ИЛФ;
- «нормальная» рентгенологическая картина;
- быстрое прогрессирование заболевания;
- рецидивирующие пневмотораксы;
- польза от правильного диагноза превышает риск хирургической манипуляции.
Открытая биопсия легких является "золотым" диагностическим стандартомпри ИЛФ и позволяет не только установить диагноз, но и предсказать прогноз заболевания и возможный ответ на терапию. Менее инвазивным методом биопсии, является торакоскопическая биопсия легких (ТСБЛ).
Трансторакальная пункционная биопсия противопоказанапри легочной гипертензии, выраженной дыхательной и сердечной недостаточности.
Дифференциальная диагностика ИФА проводится со следующими заболеваниями: экзогенным аллергическим альвеолитом, токсическим фиброзирующим альвеолитом,острой двусторонней пневмонией; саркоидозом легких II-III стадии,гематогенно-диссеминиро ванным туберкулезом легких, поражением легких при дифферинциальных болезнях соединительной ткани, таких как системная красная волчанка, ревматоидный артрит, ревматизм, системная склеродермия, узелковый периартериит, дерматомиозит; раковым лимфангитом; бронхиоло-альвеолярным раком, идиопатическим гемосидерозом легких,синдромом Гудпасчера,альвеолярным протеинозом легких, лейомиоматозом, гистиоцитозом X, пневмокониозами и пневмомикозами.
Лечение.
Противовоспалительная терапия.
Современная терапия ИФА построена в основном на противовоспалительной терапии (кортикостероиды и цитостатики): монотерапия глюкокортикостероидами (ГКС), комбинация ГКС с азатиоприном и комбинация ГКС с циклофосфаном.
Современные рекомендации терапии идиопатического фиброзирующего альвеолита (ATS/ERS, 2000).
Кортикостероиды(преднизолон или другие стероидные препараты в дозе, эквивалентной преднизолону) 0,5 мг/кг "тощей" массы тела в сутки в течение 4 нед.; 0,25 мг/кг идеальной массы тела в сутки в течение 8 недель. Снижать дозу до 0,125 мг/кг в сутки или 0,25 мг/кг через день плюс Азатиоприн 2–3 мг/кг "тощей" массы тела в сутки Максимальная доза 150 мг в сутки. Начальная доза составляет 25–50 мг в сутки, дозу повышают на 25 мг каждые 1–2 нед до достижения максимальной дозы или Циклофосфамид 2 мг/кг "тощей" массы тела в сутки. Максимальная доза 150 мг в сутки. Начальная доза составляет 25–50 мг в сутки, дозу повышают на 25 мг каждые 1–2 нед до достижения максимальной дозы
Терапия проводится как минимум в течение 6 месяцев. Ответ на терапию определяется клиническими симптомами, данными рентгенографии и функциональными показателями.
Обязательно тщательное мониторирование побочных эффектов терапии.
Основой медикаментозной терапии ИЛФ по-прежнему остаются таблетированные ГКС.
Обычно начальная суточная доза преднизолона составляет 1,0 мг/кг идеального веса/сутки (максимум до 80 мг/с). Чаще всего всю суточную дозу назначают в один приём, после завтрака. Через 4 недели проводится оценка переносимости такой терапии. Критерии оценки эффективности терапии при ИЛФ представлены в таблице 6-3. Если произошло улучшение или стабилизация функциональных показателей, то в течение последующих трёх месяцев суточную дозу преднизолона уменьшают до 0,5 мг/(кг х сут). В течение дальнейших 6 месяцев при улучшении или стабилизации течения заболевания дозу преднизолона постепенно уменьшают до 0,25 мг/(кг х сут). При отсутствии ответа на ГКС – добавление азатиоприна. Наиболее частые побочные эффекты – повышение веса, кожные изменения, раздражительность, артериальная гипертензия, кушингоид, гипергликемия, катаракта, глаукома, тревога, депрессия, остеопороз, миопатия. Соотношение «польза/риск» при назначении преднизолона больным ИЛФ смещено в пользу риска при возрасте старше 70 лет, ожирении (ИМТ >35 кг/м2), остеопорозе, сахарном диабете.
Таблица 6-3
Оценка ответа на терапию у больных с идиопатическим лёгочным фиброзом
Примечание.Пульмонология. Национальные рекомендации, 2009. |
Антифиброзная терапия.
Альтернативный подход, сфокусированного на снижении избыточной депозиции матрикса (коллагена) в лёгких или ускорению распада коллагена. К числу антифиброзных препаратов относятся D-пеницилламин, колхицин, интерферон-γ-lb, пирфенидон.
D-пеницилламинредко блокирует образование поперечных связей коллагена и препятствует дальнейшему фиброзообразованию. Препарат, как правило, более эффективен при лечении интерстициальных пневмоний на фоне СЗСТ. В настоящее время D-пеницилламин применяют довольно редко, так как препарат обладает серьёзными побочными эффектами (в том числе нефротический синдром). терапия больных ИЛФ комбинацией D-пеницилламином (600 мг/сут) с преднизолоном по своему клиническому эффекту не имела отличий от монотерапии преднизолоном(В Selman и соавт).
Колхицинспособен уменьшать продукцию макрофагами фибронектина, инсулиноподобного фактора роста, снижать конверсию проколлагена в коллаген, ингибировать миграцию и пролиферацию фибробластов. Препарат назначается в дозе 0,6–1,2 мг/сут, обычно в комбинации с низкими дозами преднизолона (10 мг/сут). Побочные эффекты: диарея, миопатия.
Интерферон-γ-1b подавляет пролиферацию фибробластов и продукцию матричного протеина соединительной ткани и трансформирующего фактора роста β (TGF-β): 200 мкг подкожно 3 раза в неделю) в сочетании с преднизолоном (7,5 мг/сут) в течение года. Основными побочными эффектами интерферона являются ознобы, лихорадка и мышечные боли.
Перспективным антифиброзным препаратом является пирфенидон(в дозе до 3,6 г/сут). Препарат блокирует митогенные эффекты профибротических цитокинов, снижает синтез экстрацеллюлярного матрикса и ингибирует эффекты TGF-β.
Дата добавления: 2014-12-13; просмотров: 1419;
