Лечение. Диета занимает определенное место в комплексе лечебных мероприятий, поскольку малобелковая диета из расчета 2500-3000 ккал/день
Диета занимает определенное место в комплексе лечебных мероприятий, поскольку малобелковая диета из расчета 2500-3000 ккал/день, ограничение потребления белка до 0,8-0,6 г/кг/сут умеренно замедляет прогрессирование ХБП, отдаляя начало заместительной почечной терапии.
Консервативная терапия.
Водный баланс. Количество потребляемой жидкости составляет 400мл + диурез предыдущего дня.
Коррекция электролитных нарушений. Для борьбы с гиперкалиемией целесообразно введение 100-200мл 40% раствора глюкозы с 15-30 ЕД инсулина. Можно воспользоваться 10% раствором кальция глюконата и 4,2% раствором натрия гидрокарбоната. Для борьбы с гипонатриемией вводят внутривенно 10% раствор натрия хлорида. При алкалозе (при поносе и неукротимой рвоте) вводится внутривенно калия или аммония хлорид (2% раствор 200мл).При ацидозе применяют натрия гидрокарбонат 0,5-1 г 2 раза в сут. (под контролем кислотно-щелочного состояния крови) до достижения концентрации бикарбонатов в крови 15 ммоль/л. При декомпенсированном метаболическом ацидозе – натрия гидрокарбонат 8,4% р-р в/в капельно 1 раз в 2 суток до достижения концентрации бикарбонатов в крови 15 ммоль/л.
Незначительного снижения содержания продуктов азотистого метаболизма в сыворотке крови больных можно добиться назначением энтеросорбентов, которые связывают секретируемые в желудочно-кишечный тракт вместе с пищеварительными соками креатинин, мочевину и другие токсические продукты, не допуская их обратного всасывания. С этой целью применяют активированные уголь, полифепан по 1 ст. ложке 3 раза в сутки, фильтрум по 3 таб. 3 раза в сут., энтеросгель.
Для коррекции фосфорно-кальциевого обмена (гиперфосфатемии и гипокальциемии) используется кальцитриол внутрь 0,25 мкг 1 раз в 2 сут; кальция карбонат внутрь после еды - 2 гр 1 раз в сутки (под контролем уровня кальция в плазме крови) – при повышении уровня кальция в плазме крови более 10 мг/дл или более 5 ммоль/л прием препарата необходимо временно прекратить или уменьшить дозу вдвое; кетостерил внутрь 0,1-0,15 г/кг/сут, длительно (способствует нормализации уровня фосфора и кальция крови, уменьшает секрецию паратгормона). Остеодистрофия грозит развитием патологических переломов костей. Для ее коррекции рекомендуется применение препаратов кальцитонина – миакальцик 100 МЕ внутримышечно или внутривенно, 200 МЕ ингаляционно, в сочетании с препаратами кальция и витамина D – кальций-Д3-никомед 600 мг/сут., витрум остеомаг 600 мг/сут., альфакальцидол и др., с обязательным контролем уровня кальция, фосфора сыворотки крови.
Антигипертензивная терапия. Целевые цифры АД - 130/80-130/85 мм рт.ст. (уровень, при котором обеспечивается достаточный почечный кровоток и не индуцируется гиперфильтрация). Более низкий уровень АД 125/75 ммрт.ст. следует поддерживать у больных с протеинурией более 1 г/сут.
С гипотензивной целью используются:
- ингибиторы АПФ (противопоказаны при двустороннем стенозе почечной артерии, тяжелом нефроангиосклерозе, гиперкалиемии, выраженной дегидратации, терминальной ТПН): периндоприл 4-8 мг/сут., лизиноприл 10-30 мг/сут, квинаприл 25-50 мг/сут, фозиноприл 10-40 мг/сут., эналаприл 10-30 мг/сут., зофеноприл 7,5-30 мг/сут., рамиприл 2,5-5 мг/сут. В связи со способностью ИАПФ задерживать в организме калий, целесообразно их назначение с одновременным приемом диуретика;
- блокаторы рецепторов АТ1-типа к ангиотензину II: лозартан 12,5-100 мг/сут., валсартан 300-600 мг/сут., телмисартан 40-80 мг/сут., ирбесартан 150-300 мг/сут. У больных с ХБП практически не требуется уменьшения дозы этих препаратов, и не возникают побочные явления, свойственные ингибиторам АПФ в виде сухого кашля;
- блокаторы кальциевых каналов способны несколько повышать СКФ за счет уменьшения сопротивления прегломеруллярных сосудов: верапамил 120-360 мг/сут., дилтиазем 40-120 мг/сут., амлодипин 5-10 мг/сут., фелодипин 5-10 мг/сут.;
- бета-адреноблокаторы (применяют при тяжелой ренинзависимой почечной гипертензии, при наличии противопоказаний к применению АРА и ИАПФ): бисопролол 2,5-10 мг/сут., метопролола сукцинат 50-100 мг/сут., карведилол 6,25-50 мг/сут., небиволол 5 мг/сут.
Ингибиторы АПФ, блокаторы рецепторов АТ1-типа к ангиотензину II, антагонисты кальция назначаются методом пошаговой титрации до достижения целевых цифр артериального давления (при СКФ менее 40 мл/мин начинают титрацию с ¼ от обычной дозы препарата).
У большинства больных с ХБП гипертония связана с гипергидратацией, обусловленной задержкой выделения натрия и жидкости. С этой целью необходимо использовать салуретики, наиболее эффективными из которых являются гипотиазид 12,5-25 мг/сут., фуросемид 160-240 мг/сут., торасемид (диувер) 5-10 мг/сут., урегит до 100 мг/сут., буфенокс до 4 мг/сут. Препараты несколько увеличивают СКФ и значительно повышают экскрецию калия. Диуретики обычно назначают в таблетках, при отеке легких и других ургентных состояниях – внутривенно. Необходимо помнить, что при СКФ менее 20 мл/мин тиазидные диуретики становятся мало или полностью неэффективными.
Поиски путей воздействия на механизмы прогрессирования ХБП привели к созданию чрезвычайно перспективного направления - нефропротективной терапии.
Нефропротективная терапия включает в себя следующие группы препаратов:
-ингибиторы ангиотензинпревращающего фермента;
-ингибиторы рецепторов ангиотензина II;
-антагонисты кальция;
-статины.
Ингибиторы АПФ - основа современной нефропротективной стратегии, которые блокируют превращение в почках ангиотензина I в ангиотензин II. Ангиотензин II дает вазоконстрикторный эффект, относительно более специфичный для эфферентных артериол. Блокируя его образование, ингибиторы АПФ расширяют эфферентные артериолы, что и приводит к снижению давления в капиллярах клубочка.
Основой нефропротективных свойств блокаторов рецепторов к ангиотензину II является индукция невосприимчивости рецепторов к гормону. Нефропротективный эффект данной группы препаратов заключается в расширении эферентных артериол и снижению давления в капиллярах клубочка.
Нефропротективный эффект антагонистов кальция заключается в расширении как эфферентных, так и афферентных артериол, что приводит к снижению давления в капилярах клубочка и к ослаблению гемодинамического повреждения стенок капилляров.
Комбинированные препараты, действующие на афферентную и эфферентную артерии:
ТАРКА (трандолаприл+верапамил SR).
ЭКВАТОР (лизиноприл+амлодипин).
Лечение анемии. Рекомбинантный эритропоэтин активирует митоз и созревание эритроцитов из клеток-предшественников эритроцитарного ряда.
Препаратами рекомбинантного эпоэтина бета являются эритростим, рекормон, эпоэтин, репоэтин-СП, эпокрин (при подкожном введении по 30-50 МЕ/кг 3 раза в неделю, при внутривенном введении – начальная разовая доза составляет 50-70 МЕ/кг).
Препараты рекомбинантного эритропоэтина альфа – аранесп (дарбэпоэтин), эпрекс, эпокрин – применяются при подкожном введении по 300-400 МЕ/кг в неделю, при внутривенном введении – 450-500 МЕ/кг в неделю.
Наиболее частой причиной неэффективности терапии препаратами рекомбинантного эритропоэтина является абсолютный или относительный дефицит железа.
Для восполнения существующего дефицита железа - ВЕНОФЕР (от 20 до 30 мг 3 раза в неделю, но не более 100 мг в/в).
У больных с клубочковой фильтрацией выше 35 мл/мин возможна консервативная терапия, а при более низком уровне КФ следует использовать методы заместительной почечной терапии (ЗПТ) ТПН: гемодиализ, перитониальный диализ, трансплантацию почки.
Гемодиализ. Основным методом лечения больных с ТПН является хронический гемодиализ, с помощью которого проводится внепочечное очищение крови (метод основан на диффузии из крови через полупроницаемую мембрану мочевины, креатинина, мочевой кислоты и других веществ, задерживающихся в крови при уремии).
Показания к гемодиализу:
- СКФ ниже 10 мл/мин;
- уровень креатинина крови более 0,6 ммоль/л;
- калий сыворотки более 6,5 ммоль/л;
- перикардит;
- рецидивирующий отек легких;
- высокая некорригируемая артериальная гипертензия;
- уремическая энцефалопатия.
В настоящее время гемодиализ больным с терминальной ПН, как правило, проводят с использованием внутренней артериовенозной фистулы, накладываемой наиболее часто в нижней трети предплечья «бок в бок» между a.radialis и v.cephalica. Процедуры проводят 2-3 раза в неделю, их продолжительность колеблется от 4 до 6 ч. (рис. 3-1, 3-2).
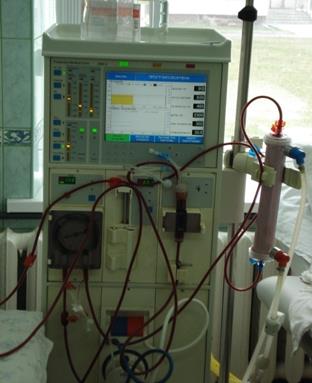
Рис. 3-1. Аппарат для гемодиализа (отделение хронического гемодиализа ОКБ г. Курска).
Осложнения гемодиализа: тяжелые аритмии, острый коронарный синдром с развитием инфаркта миокарда, сердечная недостаточность, развивающаяся на фоне гипертрофии миокарда и нарушения систолической и диастолической функции левого желудочка, сосудистые поражения ЦНС, акселерированный коронарный и периферический атеросклероз, гипертензия, междиализная гипотония, перикардиты, прекращение функционирования артерио-венозной фистулы в результате ее тромбоза или инфицирования, шунтовый сепсис, пневмонии, септическое поражение эндо-, мио-, перикарда, с развитием недостаточности трехстворчатого, реже – аортального и митрального клапанов, диализная энцефалопатия, диализный амилоидоз, острые и хронические вирусные гепатиты (A, B, C, D и др.), приобретенная кистозная болезнь почек.
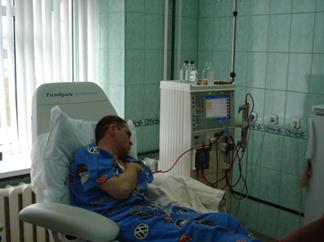
Рис.3-2.Сеанс гемодиализа.
Перитонеальный диализ (ПД) служит для удаления из организма креатинина, мочевины и других веществ, накапливающихся в организме при уремии, однако роль полупроницаемой мембраны, через которую эти вещества диффундируют в диализирующий раствор, выполняет брюшина. ПД проводят 2 раза в неделю по 20 ч с автоматической сменой порций диализата каждые 30 мин. Между процедурами брюшная полость остается пустой.
Наиболее распространен постоянный амбулаторный перитонеальный диализ, при котором раствор в брюшной полости сменяют через 6 часов (в ночное время интервал больше), а в брюшной полости постоянно находится диализат.
Противопоказаниями для начала ПД служат спаечный процесс в брюшной полости, наличие абдоминальной грыжи, большая масса тела при отсутствии остаточной функции почек.
ПД предпочтительнее гемодиализа у пожилых пациентов, у больных с нестабильной гемодинамикой и диабетом, у которых применяемый во время гемодиализа гепарин способен усугубить проявления диабетической ретинопатии.
У больных на ПД практически отсутствуют кровопотери, вследствие чего у них ниже выраженность анемии, легче регулируется артериальное давление, диализирующий раствор можно менять не только в стационаре и дома, но и в других условиях, что делает больных мобильными и улучшает качество их жизни.
Осложнения ПД: перитонит, осложнения, обусловленные катетером (его дислокация, нарушение проходимости, инфекция выходного отверстия, колонизация микробной флорой), нарушение транспортных и ультрафильтрационных характеристик брюшины, метаболические расстройства, спаечный процесс, кальцификация брюшины.
Трансплантация почки- оптимальный метод лечения терминальной уремии. Успешная трансплантация невозможна без поставленного на современный уровень хронического гемодиализа, который необходим не только для подготовки больного к операции, но и для лечения его в послеоперационном периоде.
Дата добавления: 2014-12-13; просмотров: 872;
