КОМБИНИРОВАННЫЕ РАДИАЦИОННЫЕ ПОРАЖЕНИЯ ЛИЦА И ТКАНЕЙ ПОЛОСТИ РТА
Поражения, вызываемые двумя и более повреждающими факторами, являются комбинированными. Комбинированное радиационное поражение — это огнестрельное или неогнестрельное ранение челюстно-лицевой области на фоне поражения радиоактивными веществами, вызывающими лучевую болезнь. Последняя может развиться вследствие внешнего облучения у-частицами и жесткими рентгеновскими лучами или при поступлении а- и /?-частиц в организм через рану, дыхательные пути, пищеварительный тракт. Радиоактивные ожоги вызываются fS -частицами и мягкими рентгеновскими лучами.
В патогенезе острой лучевой болезни ведущее значение имеет гибель делящихся клеток и лимфоцитов. Проявления лучевой болезни зависят от поглощенной дозы ионизирующей радиации1.
При лучевой болезни резко угнетаются иммунобиологические свойства организма, что значительно снижает репаративные воз-
Рад — единица поглощенной дозы излучения; 1 Гр-100 рад; рентген единица экспозиционной дозы излучения.
можности тканей: переломы срастаются медленно, заживление ран мягких тканей происходит вяло и долго. Лучевая болезнь осложняет заживление ран, а механическая травма утяжеляет течение лучевой болезни (синдром взаимного отягощения).
В зависимости от поглощенной дозы радиации выделяют несколько степеней тяжести лучевой болезни.
При дозе поглощенной радиации менее 1 Гр лучевая болезнь не возникает и принято говорить о лучевой травме. Лучевая болезнь легкой степени у человека развивается при дозе поглощенной радиации 1—2 Гр, средней тяжести — 2—4 Гр, тяжелая — 4—6 Гр, крайне тяжелая — свыше 6 Гр. Абсолютно смертельной является доза 10 Гр и выше. Тяжесть проявления лучевой болезни во многом зависит от наличия сопутствующих заболеваний.
В течении лучевой болезни, развившейся вследствие облучения, клинически выделяют 4 периода (стадии).
I период — первичных реакций (начальный). Развивается в первые 24 ч лучевого поражения и может продолжаться от нескольких часов до нескольких дней (чаще до 2 сут). Пострадавшие отмечают недомогание, головокружение, головную боль, жажду, сухость во рту, извращение вкуса. Определяются гиперемия кожных покровов, подъем температуры тела, одышка, тахикардия, падение артериального давления. Могут быть двигательное беспокойство, возбуждение, реже — вялость и сонливость. Нерезко выражены менингеальные симптомы, повышение мышечного тонуса. Могут быть схваткообразные боли в животе, вздутие его, признаки динамической кишечной непроходимости. В крови отмечается временный лейкоцитоз, СОЭ увеличена. При легкой степени лучевой болезни первичные реакции клинически не выявляются. При высоких поглощенных дозах состояние больных коматозное. В этот период проводить первичную хирургическую обработку раны нельзя, так как, подвергая организм больного дополнительной травме, можно подорвать его компенсаторные возможности. Допускаются хирургические вмешательства лишь по жизненным показаниям.
II период — скрытый (латентный, или мнимого благополучия). Продолжительность его — 12—14 дней (при легкой и средней тяжести поражения). Эта стадия болезни характеризуется временным клиническим благополучием, исчезновением вышеотмеченных признаков, нормализацией показателей крови. Она является оптимальной для проведения первичной хирургической обработки, а при показаниях — и вторичной (в случае нагноения раны). Таким образом, при комбинированном радиационном поражении тканей лица проводят не раннюю, а отсроченную первичную хирургическую обработку (от 24 до 48 ч с момента ранения). Она должна быть одномоментной, радикальной и окончательной и завершаться обязательным наложением глухих швов. Только неукоснительное соблюдение этих требований позволяет обеспечить условия для заживления раны первичным натяжением до разгара лучевой болезни, когда даже небольшая неэпителизированная поверхность может превратиться в долго не заживающую язву. Особо показана новокаи-
новая блокада механически поврежденных тканей. Обязательно применение антибиотиков. Поздняя первичная хирургическая обработка (после 48 ч с момента ранения), не предотвращая нагноения в ране, все-таки создает более благоприятные условия для ее течения и уменьшает тяжесть инфекционных осложнений. При проведении первичной хирургичской обработки ткани следует иссекать менее экономно, чем в обычной ране. Необходимо тщательно удалить все (даже мельчайшие) инородные тела, которые могут быть в последующем причиной пролежней. Кровоточащие сосуды не просто перевязывают, а обязательно прошивают (даже мелкие). При кровотечении из крупного сосуда его перевязывают и в ране, и на протяжении (чаще наружную сонную артерию). Если в разгар лучевой болезни возникает кровотечение, то его очень трудно, а иногда просто невозможно остановить вследствие проявления геморрагического синдрома. Зубы, находящиеся в щели перелома, обязательно удаляют, а острые края отломков сглаживают. При обработке костной раны удаляют все костные осколки и зубы, находящиеся в щели перелома. Костные отломки репонируют и закрепляют (проводят постоянную иммобилизацию) способами хирургического ос-теосинтеза, позволяющими ушить рану наглухо (костный шов проволокой, спица,' скоба, накостные пластинки или рамки и др.). Аппараты с накостными зажимами используют при отсутствии возможности применить указанные способы иммобилизации отломков. Назубные шины использовать нельзя, так как они не исключают травму слизистой оболочки десны. После надежной фиксации отломков челюсти костную рану тщательно изолируют от полости рта, ушивая слизистую оболочку. Затем наглухо ушивают околочелюстные мягкие ткани снаружи. Допустимо использование приемов пластики местными тканями для закрытия дефектов. Рану дренируют резиновыми выпускниками в течение 24—48 ч и обязательно вводят местно антибиотики.
Если рану в силу каких-то причин не удалось ушить наглухо, она заживает вторичным натяжением медленно, со значительными осложнениями.
Считают, что длительность латентного периода обратно пропорциональна дозе облучения. При значительной поглощенной дозе радиации скрытый период может отсутствовать вообще, и после первого периода сразу могут определяться признаки третьего периода.
III период — период выраженных клинических проявлений или разгара лучевой болезни. Продолжительность его около 1 мес. Однако он может определяться и дольше. Если не наступает летальный исход, то III период переходит в IV. В разгар лучевой болезни определяется стойкая гипотония, выражен геморрагический синдром, угнетена функция костного мозга, отмечаются агранулоцитоз, неврологические нарушения, изменения трофики кожи, рвота, понос. На слизистой оболочке желудочно-кишечного тракта образуются эрозии и язвы. Угнетена функция эндокринных желез. Резко снижена сопротивляемость организма. Характерны изменения слизистой оболочки рта. Появляются гиперемия и отек ее, а также миндалин
 |  |
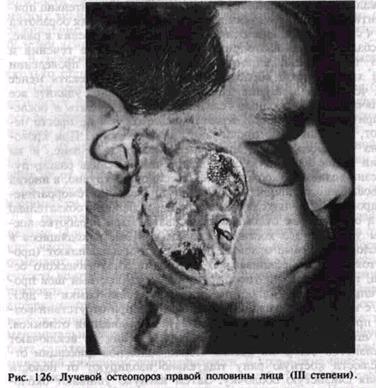
и глотки, болезненные трещины на губах и языке. Они могут кровоточить. Затем появляются афты и язвы, покрытые густой слизью со зловонным запахом. Язвы могут распространяться на всю толщу тканей, может обнажаться костная ткань (рис. 126). При незначительной травме слизистой оболочки рта неизбежно развитие язвенно-некротического стоматита. Поэтому любые назубные шины и аппараты, плохо припасованные съемные протезы, некачественно изготовленные искусственные коронки и неправильно наложенные пломбы могут быть причиной развития некротических язв во рту. Для профилактики этого осложнения следует санировать полость рта, тщательно откорригировать зубные протезы в скрытом периоде лучевой болезни. Удалять металлические пломбы и несъемные зубные протезы из металла нет надобности, так как они могут быть источником наведенной радиации лишь при общем облучении, несовместимом с жизнью. Никаких хирургических вмешательств, кроме как по жизненным показаниям, не проводят.
IV период — восстановительный,или период выздоровления (при нетяжелых поражениях), переход в хроническую стадию.
Оказание помощи. Немедленная эвакуация из зоны радиоактивного поражения. Удаление радиоактивных изотопов с кожных
покровов, из ран, со слизистых оболочек с обязательным дозиметрическим контролем. При попадании радиоактивных веществ в организм показано введение 5% раствора унитиола — 5—10 мл внутримышечно (при попадании внутрь полония); 10% раствора тета-цин-кальция (кальций-динатриевая соль ЭДТА) — 20 мл в 500 мл 5% раствора глюкозы внутривенно в течение 3—4 ч (при попадании тяжелых редкоземельных металлов и их солей); 10% раствора ди-натриевой соли ЭДТА — 20 мл в 500 мл 5% раствора глюкозы внутривенно (при попадании стронция). Показано введение гипертонического раствора глюкозы (40—60 мл 40% раствора), 10% раствора хлорида кальция (10 мл), 5% раствора аскорбиновой кислоты, антигистаминных препаратов, проведение активной дезинток-сикационной терапии. Противопоказано введение барбитуратов, анальгетиков, производных опия и пиразолона, сульфаниламидных и других препаратов, угнетающих кроветворение.
Раненым с комбинированными радиационными поражениями проводят комплексную терапию стоматологи, хирурги и терапевты, имеющие опыт лечения лучевой болезни. Соответствующая терапия должна быть начата как можно раньше, что улучшает исход травматического повреждения и лучевой болезни.
Своевременно и правильно проведенная первичная хирургическая обработка комбинированных радиационных поражений тканей лица и челюстей, правильная иммобилизация костных отломков, применение антибиотиков, специализированный уход и рациональное питание в сочетании с лечением лучевой болезни способствуют выздоровлению пострадавшего и снижают возможность неблагоприятного исхода.
17*
Глава XII
ЗАБОЛЕВАНИЯ И ПОРАЖЕНИЯ НЕРВОВ ЛИЦА И ЧЕЛЮСТЕЙ
Стоматологам часто приходится наблюдать те или иные
проявления поражений нервной системы в области лица и челюстей.
При диагностике заболеваний, связанных с болевыми синдромами, большое значение имеют психологическое обследование и изучение личности пациента. Исследование преморбидных факторов, личностных восприятии болезни, социальной адаптации пациента, а также особенностей вегетативной иннервации лица способствует распознаванию неврологических заболеваний лица и дифференциальной диагностике сходных сними болезней. 'Неврологические синдромы лица чаще проявляются в виде лицевых болей, которые могут быть соматогенными и неврогенными (типичные и атипичные прозопалгии), неврологических синдромов (невралгический, невропатический, полиневритический) и других синдромов стволового, надстволового уровня.
Наиболее часто стоматологу приходится лечить типичные невро-патии — пароксизмальные невралгии тройничного, языкоглоточного и других нервов, невриты и повреждения нервов (потеря проводимости), приводящие к парезам и параличам мимической мускулатуры. Эти поражения лечат различными способами, в том числе и хирургическими.
Довольно часто встречаются поражения тройничного и лицевого нервов. Тройничный нерв смешанный, его двигательная часть обеспечивает иннервацией всю жевательную мускулатуру, чувствительная — чувствительность лица и полости рта. Периферические ветви этих двух частей складываются в три основных ствола или ветви. Первая и вторая ветви содержат в себе только чувствительные волокна. В состав третьей ветви входит также двигательная часть. Наиболее часто в хирургической стоматологии встречаются тригеминальные невралгии и одонтогенные невропатии. Лицевой нерв смешанный, включает двигательные, чувствительные и вегетативные волокна. Канал лицевого нерва имеет узкий и извитой ход, и наружу нерв выходит через шилососцевндное отверстие.
Как в канале, так и по выходе нерв отдает значительное число ветвей, что обусловливает разнообразие невропатии. В клинике хирургической стоматологии наиболее актуальны параличи мимических мышц.
НЕВРАЛГИЯ ТРОЙНИЧНОГО НЕРВА
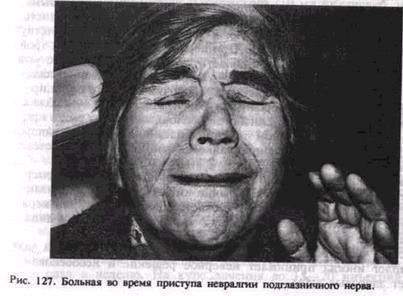
Под невралгией следует понимать расстройство чувствительности, выражающееся в приступообразных болях в зоне иннервации соответствующего нерва (рис. 127).
Сущностью невралгии тройничного нерва (тригеминальной невралгии) является нарушение афферентных анимальных и вегетативных волокон. Возникающая при этом ирритация в каком-либо звене тригеминальной системы порождает болевые импульсы. Поток этих импульсов распространяется как в диэнцефальную область (гипоталамус), так и в чувствительные ядра коры головного мозга.
Формирование болевого ощущения происходит в коре головного мозга. В ответ на болевое раздражение в центральной нервной системе возникают определенные изменения. Вначале болевое раздражение, пока оно не стало длительным, вызывает в организме малозаметные сдвиги. Не прекращаясь и становясь длительным (хроническим), при невралгии тройничного нерва болевой синдром создает в коре головного мозга стойкий очаг возбуждения, оживляющийся при любых добавочных раздражениях.
Этиология и патогенез. Единой точки зрения на природу невралгии тройничного нерва нет. Различают две формы тригеминальной невралгии: идиопатическую (эссенциальную), или первичную, невралгию и симптоматическую, или вторичную, невралгию, при которой боли являются лишь симптомом патологических процессов, протекающих в самом нерве или близлежащих тканях и органах. В настоящее время признан первично периферический
генез заболевания, в котором большую роль играет компрессионный фактор (О. Н. Савицкая, В. А. Карлов).
Тригеминальная невралгия чаще развивается при компрессии корешка нерва, возникающей вследствие врожденного или приобретенного сужения подглазничного канала и нарушений кровоснабжения. Причинами ее могут быть также сращение твердой мозговой оболочки в области тройничного узла, нарушение циркуляции же-лудочковой жидкости головного мозга в результате арахноидита, молекулярные и коллоидные изменения в нервном волокне, изменения жевательного аппарата, приводящие к нарушению прикуса. Большое значение в развитии невралгии имеют предшествующие одонтогенные и риногенные хронические воспалительные заболевания, аллергически-воспалительная реакция в ветвях нерва в результате инфекции или переохлаждения лица. В пожилом возрасте невралгия возникает в результате изменений сосудов, питающих как экстракраниальный, так и интракраниальный отделы тройничного нерва.
Клиническая картина. Невралгия тройничного нерва является хроническим заболеванием, сопровождающимся резкими приступообразными болями длительностью от нескольких секунд до 1 мин. Во время приступа больной «замирает» с гримасой страха, боли, иногда отмечаются подергивания мимических мышц (болевой тик). Боли обычно ограничены зоной иннервации одной из пораженных ветвей нерва. Интенсивность болей различна. Со временем они становятся сверлящими, режущими, жгущими, бьющими, как электрическим током. Без лечения приступы боли становятся частыми и жестокими. В начале заболевания или под влиянием лечения ремиссии между болевыми приступами бывают продолжительными. Приступ боли возникает как спонтанно, так и в результате каких-либо раздражении: движения, изменения температуры окружающей среды, прикосновения к аллогенным, или триггерным («курковым»), зонам. Эти зоны представляют собой небольшие участки слизистой оболочки или кожи, как правило, в зоне иннервации соответствующей пораженной ветви нерва. При поражении первой ветви тройничного нерва — в набровной области, в области внутреннего угла глаза, спинки носа; второй ветви — в области носогубной складки, крыла носа, верхней губы, слизистой оболочки верхнего свода пред-верия рта, иногда малых коренных зубов; третьей ветви — в области подбородка, нижней губы, слизистой оболочки нижнего свода преддверия рта. При длительном течении болезни отмечается гиперестезия, у пациентов, леченных алкоголизацией, — гиперестезия или анестезия.
При сильном надавливании на пораженную ветвь нерва приступ стихает, а иногдаобрывается. Обычно имеется точная локализация болей, но иногдаболь может не соответствовать топографиинерва, становится разлитой,распространяясь в различные участки лицаи головы.
Дата добавления: 2014-12-22; просмотров: 1536;
