Нарушения, определяемые допплерометрией.
Нарушение кровотока в плодово-плацентарной системе при УЗИ Допплера проявляется увеличением ИР в сосудах пуповины и аорты выше нормальных значений, тогда как исследование при этом кровотока в средней мозговой артерии плода отмечает снижение индексов ниже нормативных значений. Это объясняется централизацией кровотока (то есть кровоснабжение жизненно важных органов плода в первую очередь – мозг, сердце, надпочечники). Таким образом, допплерометрия сосудов плодово-плацентарной части кровотока позволяет на более ранних стадиях определить изменения кровотока и провести своевременное, бережное родоразрешение.
Классификация нарушений маточно-плацентарно-плодового кровотока (по Медведеву):
I степень:
А – нарушение маточно-плацентарного кровотока при сохранении плодово-плацентарного;
Б – нарушение плодово-плацентарного при сохраненном маточно-плацентарном кровотоке;
II степень:
-одновременное нарушение маточно-плацентарного и плодово-плацентарного кровотока, не достигающее критических значений;
III степень:
- критические нарушения плодово-плацентарного кровотока при сохраненном или нарушенном маточно-плацентарном кровотоке.
Также допплерография используется при подозрении на экстракардиальные (внесердечные) аномалии:
Ø аневризма вены Галена (крупный мозговой сосуд);
Ø врожденные пороки развития легких, органов брюшной полости и почек;
Ø приращение плаценты (патология, при которой плацента врастает в стенку матки и не отделяется самопроизвольно в третьем периоде родов);
Ø аномалии сосудов (единственная артерия пуповины и предлежание сосудов).
В гинекологической практике применяется с высокой эффективностью трансвагинальная эхография (ТВЭ) в сочетании с цветовой допплерографией, которая используется в качестве дополнительного теста для выявления ранних стадий рака яичников и эндометрия. К признакам, позволяющим заподозрить наличие злокачественных изменений в яичнике и эндометрии относятся:
Ø папиллярные разрастания и неравномерное утолщение стенок образования;
Ø низкая резистентность кровотока (пульсационный индекс < 1,0; индекс резистентности < 0,4);
Ø высокая скорость кровотока (максимальная систолическая скорость >15 см/с);
Ø обнаружение локальной гиперваскуляризации («мозаичный» кровоток).
Васкуляризации эндометрия в значительной степени зависит от кровотока в маточных, аркуатных и радиальных артериях. Известные особенности кровотока эндометрия могут быть использованы для прогнозирования успешной имплантации и являться более демонстративными по сравнению с оценкой кровотока в основных маточных артериях, особенно в случаях, когда имеются проблемы, связанные с бесплодием неясного генеза.
Трансвагинальное ультразвуковое исследование обеспечивает визуализацию последовательности изменений в структурах, ответственных за удержание мочи. Данное исследование может применяться во время проведения функциональных тестов или после антистрессовых операций как в положении лежа, так и сидя. Особое внимание уделяется следующим аспектам:
Ø ультразвуковой анатомии нижних мочевых путей при продольном сканировании;
Ø ультразвуковой визуализации изменений, происходящих в анатомических структурах,
Ø ответственных за механизм удержания мочи при кашле (для дифференцировки истинного стрессового недержания мочи от нестабильности детрузора);
Ø оценке анатомических изменений в результате антистрессовых операций при истинном стрессовом недержании мочи.
Кардиотокография.
Кардиотокография (КТГ) - это метод функциональной оценки состояния плода во время беременности и в родах на основании регистрации частоты его сердцебиений и их изменений в зависимости от сокращений матки, действия внешних раздражителей или активности самого плода. КТГ в настоящее время является неотъемлемой частью комплексной оценки состояния плода наряду с ультразвуковым исследованием и допплерометрией. Такое наблюдение за сердечной деятельностью плода значительно расширяет возможности диагностики состояния плода, как во время беременности, так и в родах, и позволяет эффективно решать вопросы рациональной тактики их ведения.
Сердечную деятельность плода регистрируют специальным ультразвуковым датчиком с частотой 1.5 - 2.0 Мгц, работа которого основана на эффекте Допплера. Этот датчик укрепляют на передней брюшной стенке беременной женщины в области наилучшей слышимости сердечных тонов плода, которую предварительно определяют с помощью обычного акушерского стетоскопа. Датчик генерирует ультразвуковой сигнал, который отражается от сердца плода и вновь воспринимается датчиком. Электронная система кардиомонитора преобразует зарегистрированные изменения интервалов между отдельными ударами сердца плода в мгновенную частоту его сердечных сокращений, рассчитывая количество ударов в минуту на момент исследования.Изменения частоты сердечных сокращений отображается прибором в виде светового, звукового, цифрового сигналов и графического изображения в виде графика на бумажной ленте. В современных приборах для КТГ предусмотрен специальный пульт, с помощью которого беременная может самостоятельно фиксировать движения плода. Сокращения матки и движения плода отображаются прибором в процессе исследования в нижней части бумажной ленты в виде кривой линии.
 Рис.9 - КТГ
Рис.9 - КТГ
При выполнении КТГ одновременно с записью сердечной деятельности плода регистрируют сократительную активность матки специальным датчиком, который фиксируют на передней брюшной стенке беременной женщины в области дна матки. При расшифровке записи КТГ и оценке взаимосвязи полученных данных с состоянием плода следует исходить из того, что полученная запись отражает, прежде всего, реактивность нервной системы плода и состояние его защитно-приспособительных реакций на момент исследования.
Изменения сердечной деятельности плода только косвенно свидетельствуют о характере патологических процессов, происходящих в организме плода. Однако нельзя отождествлять результаты, полученные при анализе записи КТГ, только с наличием той или иной степени выраженности кислородной недостаточности (гипоксии) у плода.
Таким образом, КТГ является всего лишь дополнительным инструментальным методом диагностики, а информация, получаемая в результате исследования, отражает только небольшую часть сложных изменений, происходящих в системе мать-плацента-плод. Полученную при исследовании с помощью КТГ информацию необходимо сопоставлять с клиническими данными и результатами других исследований, так как две похожие записи с почти одинаковыми диагностическими характеристиками могут иметь совершенно различное диагностическое значение для разных плодов.
Условия получения достоверной информации о состоянии плода на основании данных КТГ.
Кардиотокографическое исследование проводится в положении беременной на спине, на левом боку или сидя в удобном положении.Использовать КТГ можно не раньше, чем с 32 недель беременности. К этому времени формируется взаимосвязь между сердечной деятельностью и двигательной активностью плода, что отражает функциональные возможности нескольких его систем (центральной нервной, мышечной и сердечно-сосудистой). К 32-й неделе беременности происходит также становление цикла активность-покой плода. При этом средняя продолжительность активного состояния составляет 50-60 мин, а спокойного - 20-30 мин. Более раннее использование КТГ не обеспечивает достоверности диагностики, так как сопровождается получением большого количества ложных результатов.
Первостепенное значение в оценке состояния плода имеет период его активности. Важно, чтобы за время выполнения КТГ была зафиксирована хотя бы часть периода активности плода, сопровождаемого его движениями. С учетом спокойного состояния плода необходимая общая продолжительность записи должна составлять 40-60 мин, что сводит к минимуму возможную ошибку в оценке функционального состояния плода. С одной стороны, существует мнение о недостаточной информативности КТГ в диагностике нарушений состояния плода, о чем свидетельствует немалое количество ложноположительных результатов в группе с патологическими изменениями на кардиотокограмме. По другим данным точность прогноза удовлетворительного состояния новорожденных совпала с результатами КТГ более чем в 90% случаев, что указывает на высокую способность метода в подтверждении нормального состояния плода. Однако, на самом деле информативность метода во многом зависит от способа интерпретации полученных при исследовании данных.
Для анализа кардиотокографической кривой с 26 недель беременности необходимо использовать автоматический анализ, который позволяет оценивать такие параметры, которые невозможно учесть при визуальной интерпретации. Эта особенность компьютерной обработки дает возможность расширить сроки проведения исследования. Компьютерный анализ параметров, недоступных при визуальной оценке кардиотокограмм, позволяет исключить субъективную интерпретацию записи и добиться высокой воспроизводимости результатов. Сердечная деятельность здорового плода должна реагировать на маточное сокращение или собственное движение в матке учащением ЧСС (акцелерации). Необходимо продолжать запись КТГ первоначально не менее 20 минут, если по истечению этого промежутка акцелераций не было, продолжить еще 20 минут.
Таблица 4. Параметры КТГ
| Параметры | НормальнаяКТГ | Угрожающая КТГ | Патологическая КТГ |
| Базальный ритм уд/мин | 110-160 | 100-109, 161-180 | Менее 100, более 180 |
| Вариабельность базального ритма уд/мин (средняя) | 6-25 | Более 25 | Амплитуда менее 5 или вариабельность отсутствует |
| Акцелерации за 30-40 мин. | спорадические | 1-2 или отсутствие при сохранной вариабельности | Отсутствие, при регистрации монотонного, низковариабельного или синусоидального ритма |
| Децелерации | Нет или неглубокие, вариабельные, ранние | Глубокие пролонгированные вариабельные (до 3-х мин.) или 1-2 поздние единичные | Поздние, неблагоприятные вариабельные (более 70 уд. в 1 мин. и продолжительностью более 60 сек.) |
| Действие | Динамическое наблюдение до родов | Динамический контроль КТГ ежедневный | Общая оценка ситуации, дальнейшее обследование, в некоторых случаях родоразрешение |
Расшифровказаписикардиотокографии.
На основные составляющие кардиотокограммы (вариабельность, акцелерации, децелерации) большое влияние оказывает срок гестации (таб.4). Как правило, кардиотокограммы, записанные в сроки 30-32 недели и после 36 недель беременности, имеют разную диагностическую значимость. С учетом физиологических процессов у плода (покой-бодрствование) длительность записи кардиотокограммы может быть от 30 до 60 минут. Следует учитывать прямое влияние лекарственных средств, принимаемых беременной. Безусловно, оценке подлежит только качественно записанная ("читаемая") кардиотокограмма с минимальным количеством артефактов. Следует помнить о возможности наложения материнской кардиограммы на кардиотокограмму плода. Важное значение при оценке сократительной активности матки имеет анализ параметров токограммы, таких как амплитуда сокращений, продолжительность сокращений и частота маточных сокращений. Для оценки состояния плода используется метод подсчета шевелений плода, регистрируемых на кардиотокограмме как короткие, пикообразные изменения на токограмме. Оценивается число шевелений плода за определенное время (время регистрации КТГ). Например, в антенатальной оценке состояния плода шевеления плода оцениваются по балльной системе, использующиеся в дальнейшем в диагностике нарушений состояния плода.
Основные показатели оценки кардиотокограмм:
Ø базальный ритм
Ø вариабельность
Ø акцелерации
Ø децелерации
Ø синусоидальный ритм
Ø ламбдавидный ритм
Базальная частота сердечных сокращений (БЧСС) плода является средней от частоты числа сердечных сокращений плода за определенный промежуток времени, в промежутках между схватками, без учета акцелераций и децелераций. Минимальная продолжительность записи КТГ, в течение которой можно судить о базальном ритме, равна 10 мин. Размах колебаний базального ритма не выходящий за пределы физиологической нормы, составляет от 120 до 160 в минуту.
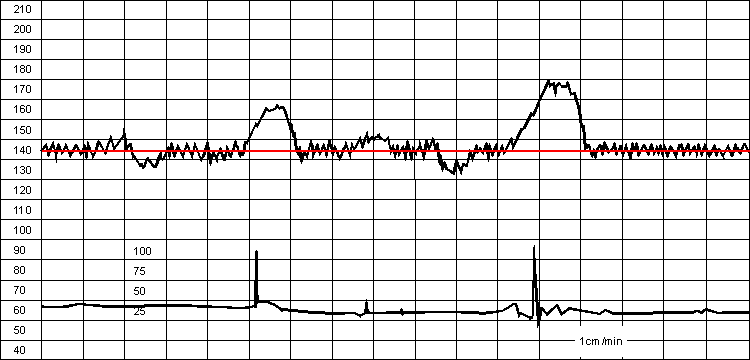
Рис.10.Кардиотокограмма. Вариант нормы.
На рисунке 10 видно увеличение базального ритма выше 160 является легкой тахикардией, а выше 180 - выраженной тахикардией.
Снижение базального ритма ниже 120 свидетельствует об умеренной брадикардии, а ниже 100 в минуту о выраженной брадикардии.
Причины тахикардии у плода:
Ø гипоксия (начальная стадия)
Ø лихорадка у матери
Ø инфекция у плода
Ø недоношенность
Ø медикаментозная реакция (B-адреномиметики, атропин)
Ø тиреотоксикоз у матери
Ø аритмия (суправентрикулярная тахикардия)
Ø неизвестные причины (идиопатическая тахикардия)
Причины брадикардии у плода:
Ø гипоксия (острая или тяжелая)
Ø рефлекторная (сдавление головки в конце второго периода родов) аритмия
Ø медикаментозная гипотермия
Ø неизвестные причины (идиопатическая брадикардия)
На КТГ о вариабельности судят по отклонению от среднего уровня базального ритма в виде осциляций (колебаний ЧСС). Различают кратковременные (мгновенная вариабельность "от удара к удару") осциляции и медленные осциляции сердечного ритма плода, которые характеризуются амплитудой и частотой, определяемыми за минуту.
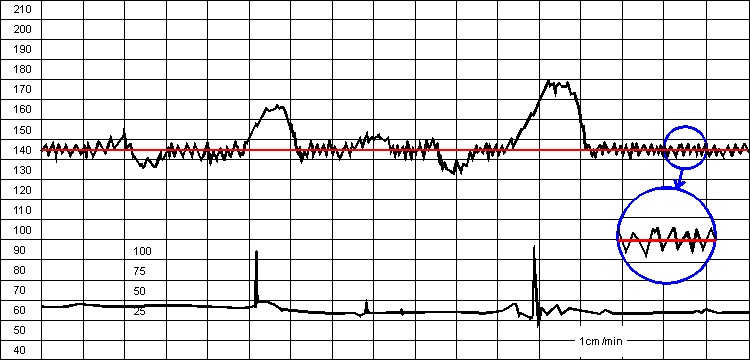
Рис.11. Кардиотограмма. Оценка вариабельности.
На рисунке 11 проводят оценку вариабельности базального ритма в течение каждой из 10 последующих 10 минут по амплитуде и частоте. Амплитуду определяют по отклонениям от базального ритма, а частоту по количеству пересечений осциляций "плавающей линией" т.е. линией, соединяющей середины амплитуд или по количеству пиков ЧСС в минуту.
Гипоксия.
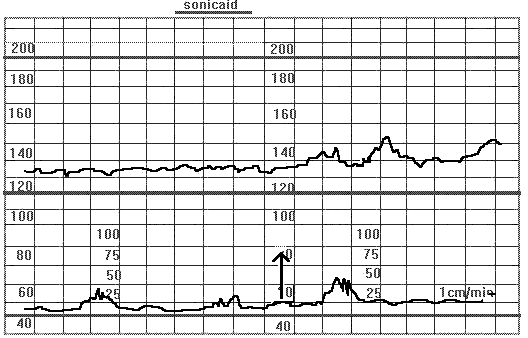
Рис.12. Кардиотограмма. Гипоксия.
На рисунке 12 отражается сниженная вариабельность ЧССПна примере: Беременность 40 недель. Отслойка плаценты 4х5 см (по УЗИ). После амниотомии (указано стрелкой) вариабельность ритма по-прежнему отсутствует, но появились акцелерации, что является хорошо прогностическим признаком.
Отсутствие вариабельности.
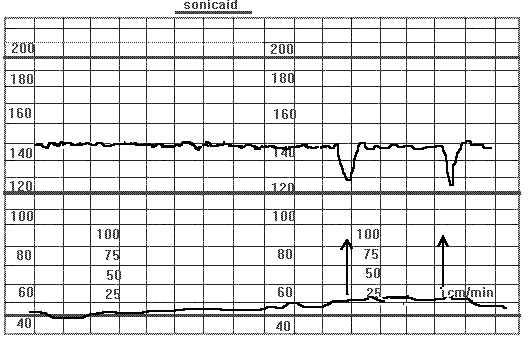
Рис.13. Кардиотограмма. Отсутствие вариабельности.Спорадические децелерации.
На рисунке 13 спорадические децелерации у беременной в 37 недель. Многоводие. Асцит у плода, снижение двигательной активности. При пальпаторной стимуляции за тазовый конец плода (указано стрелками), появляются пикообразные децелерации.
Недоношенность.
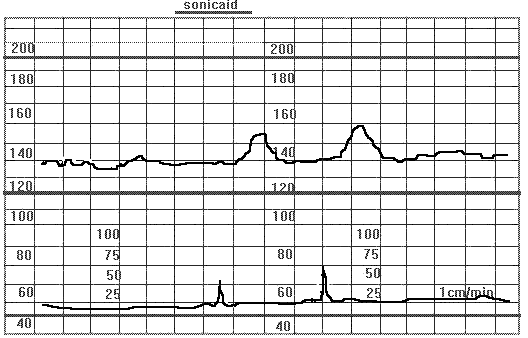
Рис.14. Сниженная вариабельность ЧСП.
Указанные на рисунке 14 сниженная вариабельность ЧСП обусловлена небольшим сроком гестации. Беременность 26 недель Наличие двух акцелераций ЧСП в ответ на шевеление плода (реактивный НСТ) свидетельствует о его благополучии.
Акцелерация.
Акцелерацией называется увеличение ЧСС плода на 15 и более ударов в минуту и продолжительностью более 15 секунд по сравнению с базальным ритмом. Наличие акцелераций является результатом возбуждения симпатической нервной системы плода и бывает спонтанным или связанным с движениями плода. Акцелерации, возникающие в ответ на движения плода, называются спорадическими. Наоборот, акцелерации, возникающие в ответ на маточные сокращения, носят название периодических (по анологии со схватками).
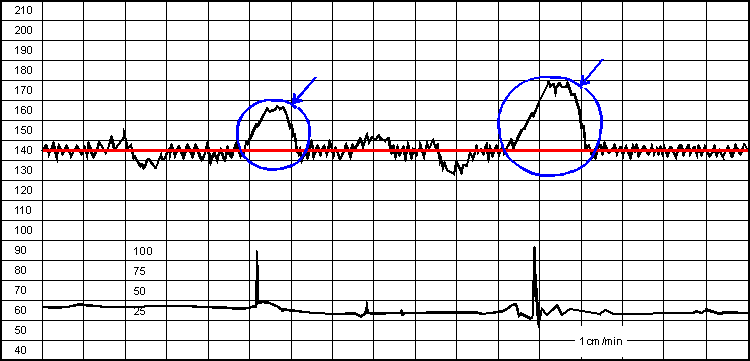
Рис.15Реактивный нестрессовый тест.
На рисунке 15 указаны две акцелерации в ответ на шевеление плода. Все увеличения ЧСС плода имеющие параметры ниже или вышеуказанных относятся к показателю вариабельности и трактуются как медленные осцилляции, рисунок 16.
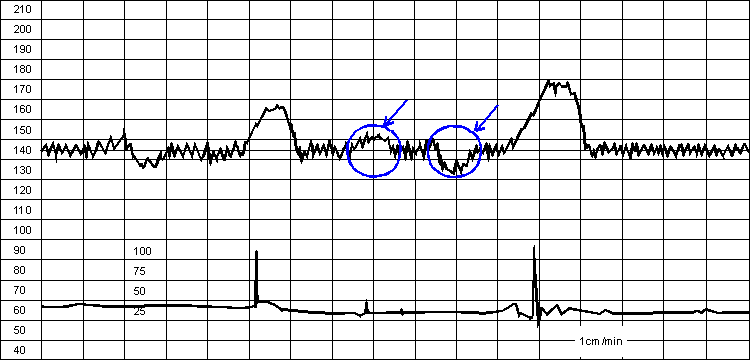
Рис.16 Реактивный нестрессовый тест. Отмечены примеры медленных осцилляций.
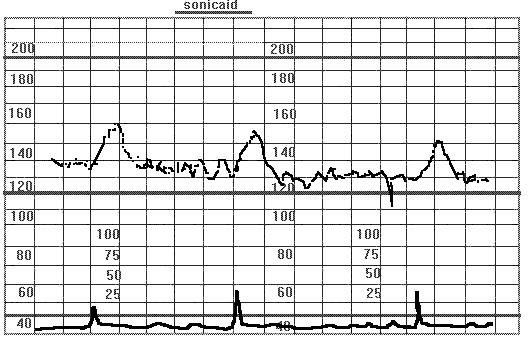
Рис.17 Периодические акцелерации.
По форме акцелерации могут быть разнообразными (вариабельными) или похожими друг на друга (униформными). Появление на КТГ вариабельных спорадических акцелераций является наиболее достоверным признаком благополучия плода и свидетельствует, как правило, об отсутствии тяжелого ацидоза и гипоксии плода. В то же время регистрация униформных периодических акцелераций (как бы повторяющих по записи маточные сокращения) свидетельствует об умеренной гипоксии плода, особенно в сочетании с тахикардией.
Децелерации.
Децелерацией, называется уменьшение ЧСС плода на 15 и более ударов в минуту и по продолжительности более 15 секунд по сравнению с базальным ритмом. Децелерации делятся на спорадические, периодические и вариабельные. Спорадические децелерации на рисунке 18 появляются в ответ на шевеление плода или спонтанно.

Рис.18 Спорадические децелерации.
Спорадические пикообразные децелерации представлены на рисунке 18 у беременной в 37 недель. Многоводие. Асцит у плода, снижение двигательной активности. При пальпаторной стимуляции за тазовый конец плода (указано стрелками) появляются пикообразные децелерации. Отсутствует вариабельность ЧСП. Антенатальная смерть плода может произойти в течение суток.
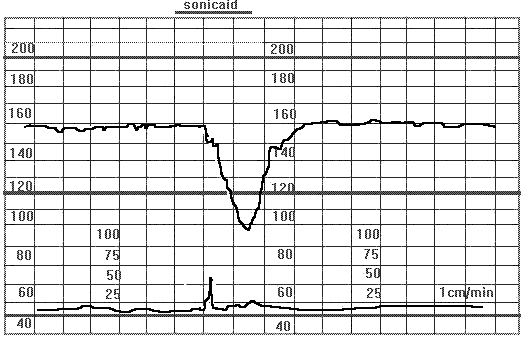
Рис.19 Пролонгированная спорадическая децелерация.
На рисунке 19 пролонгированная спорадическая децелерация убеременной в 34 недели. Тяжелая преэклампсия. Задержка роста плода. Монотонный ритм и глубокая пролонгированная (более 2-х минут) децелирация в ответ на шевеление, что свидетельствуют о тяжелом дистрессе плода.
По форме они могут быть пикообразными, продолжительностью менее 30 сек. И пролонгированными, длительностью от 2 до 10 мин. Возникновение спорадических децелераций явный признак страдания плода. Периодические децелерации возникают в ответ на маточные сокращения и делятся на ранние и поздние.
Ранние децелерации являются "зеркалом" маточных сокращений представляют собой рефлекторную реакцию сердечно-сосудистой системы плода на сдавление (компрессию) головки. Они появляются с началом маточного сокращения, достигают нижней точки одновременно с пиком схватки, возвращаются к базальному ритму по окончании схватки, либо с запаздыванием до 15 сек. Ранние децелерации наблюдаются в конце первого и в течение второго периода родов, одинаково часто встречаются при физиологическом и патологическом течении родов. Появление ранних децелерации не ассоциируется с плохим исходом для плода и не является признаком гипоксии плода.
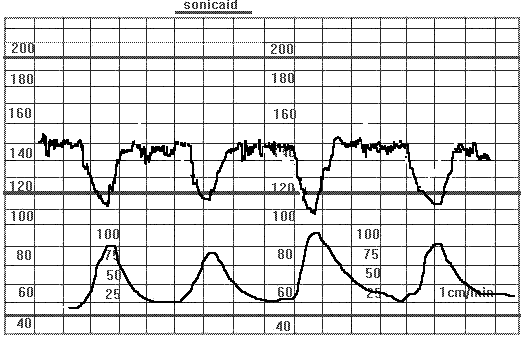
Рис.20 Ранние децелерации у беременной с преждевременным разрывом плодных оболочек.
Поздние децелерации начинаются после пика схватки и продолжаются после завершения маточного сокращения, часто с медленным возвратом к базальному ритму. Их возникновение связано с острой или хронической недостаточностью фето-плацентарного кровотока, они появляются при гипоксемии, приводящей к урежению ЧСС, или непосредственной депрессии миокарда, могут быть связаны со смешанным респираторным и метаболическим ацидозом. Чаще появляются у пациенток с преэклампсией, гипертензией, сахарным диабетом, внутриутробной задержкой роста плода, а также при других нарушениях, связанных с хронической плацентарной недостаточностью. Возникают в ситуациях, связанных с острым нарушением кровотока в межворсинчатом пространстве, таких как отслойка плаценты, гипотензия у матери при проведении перидуральной анестезии, при чрезмерной маточной активности, часто обусловленной гиперстимуляцией при инфузии окситоцина. Тяжесть поздних децелераций определяется по амплитуде: легкая - от 15 до 30 ударов в мин., умеренная - от 30 до 45 ударов в мин., тяжелая - более 45 ударов в мин.
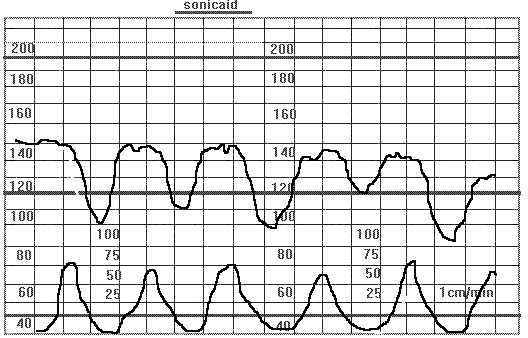
Рис. 21Тяжелые поздние децелерации глубиной до 50 уд/мин., длительностью до 90 сек. У беременной в 33 недели. Гипертоническая болезнь. Отслойка плаценты.
Децелерации подразделяют на 4 типа (dip 0, dipI, dipII и dipIII):
- dip 0 (пикообразные децелерации) возникают спорадически или в ответ на маточные сокращения, обусловленные физиологическим стрессом. Регистрируются с амплитудой 30 уд/мин и более, продолжительностью 20–30 с, при этом происходит резкое падение и восстановление базального ритма;
- dipI (ранние децелерации) встречаются чаще при физиологическом течении родового акта, вследствие сдавления головки или пуповины во время схватки, а также при вагинальном исследовании. По амплитуде они бывают легкие – 15 уд/мин, средней степени тяжести – 16–45 уд/мин, тяжелые – более 45 уд/мин. Как правило, начало и окончание dipI совпадает с продолжительностью схватки, и они имеют правильную форму с гладкой вершиной (зеркальное отражение схватки);
- dipII (поздние децелерации) считаются признаком нарушения маточно-плацентарного кровообращения и непосредственного действия гипоксии на миокард плода, могут наблюдаться при несвоевременном излитии околоплодных вод, бурной родовой деятельности, сдавлении пуповины и т.д. По амплитуде поздние децелерации классифицируются как легкие до 15 уд/мин, средней степени тяжести от 16 до 45 уд/мин и тяжелые более 45 уд/мин. Урежение ЧСС начинается через 20–60 с от начала схватки с максимальным снижением после пика. Восстановление базального ритма отмечается после окончания схватки dipII также имеют правильную форму с гладкой вершиной;
– dipIII (вариабельные децелерации) связаны в основном с патологией пуповины и не совпадают по времени возникновения с сократительной активностью матки и движениями плода, что свидетельствует о выраженном разнообразии всех параметров данного вида децелераций. Амплитуда dipIII колеблется от 30 до 90 уд/мин (легкие до 60 уд/мин, средние от 61 до 80 уд/мин, тяжелые более 80 уд/мин), продолжительность – от 30 до 60 с с быстрым восстановлением базального ритма. Для вариабельных децелераций характерна неправильная V-, U- и W-образная форма. Вариабельные децелерации имеют изменчивую, непостоянную конфигурацию, не имеют определенной временной связи с началом схватки и являются результатом транзиторной компрессии пуповины между частями плода или между плодовыми и материнскими тканями.
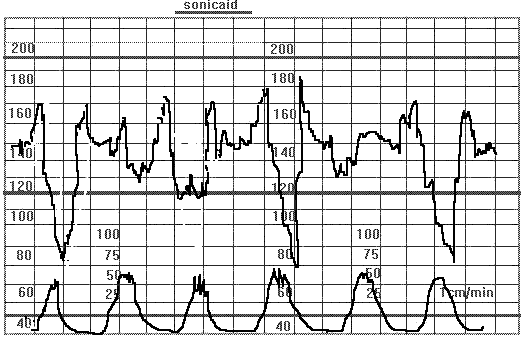
Рис. 22 Беременность 40 недель. Второй период родов в ножном предлежании. Децелерации имеют различную амплитуду и форму, характерно наличие ускорений ЧСП до и после децелерации. Причина децелераций-компресссия пуповины во время потуг.
В случаях повторяющегося и выраженного сдавления пуповины, вариабельные децелерации становятся атипическими, что может быть связано с гипоксией и глубоким смешанным ацидозом.
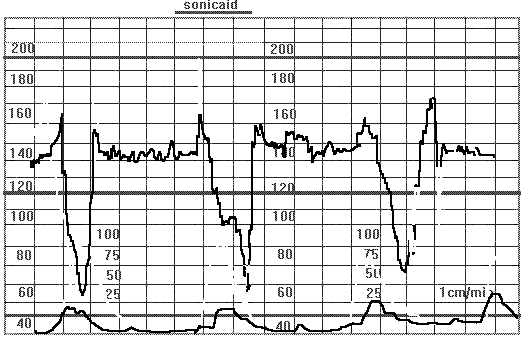
Рис. 23Тяжелые вариабельные децелерации(ЧСП снижается до 60 уд/мин) у беременной 40 недель. Кесарево сечение. Обнаружено обвитие пуповины вокруг головки плода по типу нимба.
Атипические вариабельные децелерации (тяжелые), по времени возникновения похожи на поздние децелерации, но по форме и амплитуде более характерны для вариабельных так называемые U и W- образные сочетаются с монотонным ритмом сопровождаются отсутствием акцелераций возникают на фоне длительной брадикардии продолжаются более 2-х минут.
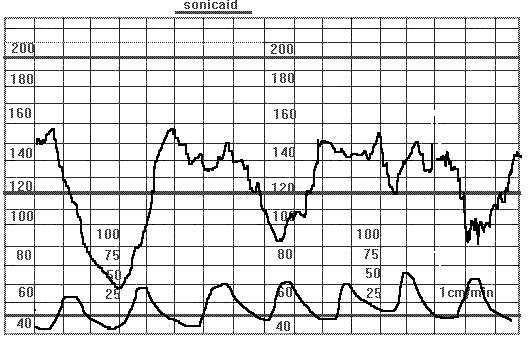 Рис.24 Атипические длительные акцелерации (пролонгированные).
Рис.24 Атипические длительные акцелерации (пролонгированные).
Доношенная беременность. Клинически узкий таз. Пролонгированные (более 2-х минут) вариабельные децелерации. Кесарево сечение. Двукратное тугое обвитие пуповины вокруг шеи плода.
Синусоидальный ритм - отдельно выделенный тип вариабельности, при котором КТГ характеризуется повторениями синусообразной волны с частотой 3-5 циклов в минуту. Амплитуда волны от 5 до 15 ударов (рисунок 25)
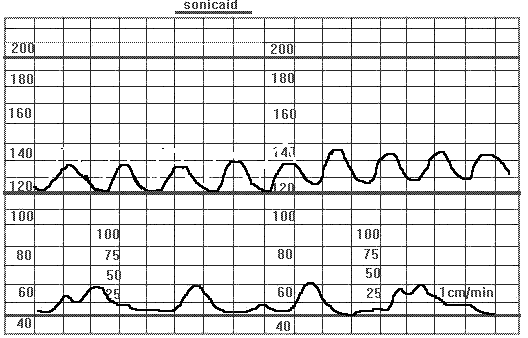
Рис. 25. Синусоидальный ритм.
Данный вид КТГ указывает на пограничное состояние плода, которое может быть связано с тяжелой анемией, гипоксией, с тяжелой Rh-изоиммунизацей, с потерей центрального нервного контроля за сердечным ритмом плода, патологией пуповины. В 96% случаев при наличии синусоидального ритма наблюдаются децелерации с компонентом, соответствующим комрессии пуповины (вариабельные и смешанные). Во всех случаях синусоидального ритма необходимо исключить фармакологический генез, так как он может наблюдаться после введения матери наркотических и нейролептических средств.
Лямбдовидный ритм - так же является отдельно выделенным типом вариабельности ЧСС плода. Представляет собой сочетание акцелераций с переходом в децелерацию с последующим востановлением ЧСС до базального ритма и повторением комплекса акцелерация - децелерация.
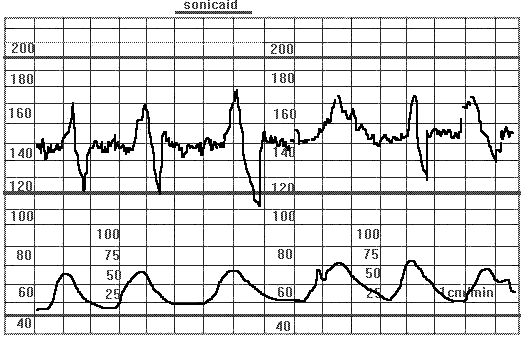 Рис. 26. Частота сердцебиения плода типа "ламбда".Доношенная беременность. Первый период родов. Резкое замедление ЧСП после его ускорения обычно связано с компрессией пуповины.
Рис. 26. Частота сердцебиения плода типа "ламбда".Доношенная беременность. Первый период родов. Резкое замедление ЧСП после его ускорения обычно связано с компрессией пуповины.
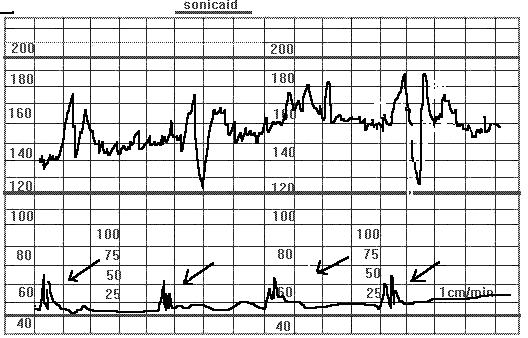
Рис. 27. Признаки компрессии пуповины.Двойное обвитие пуповины вокруг шеи плода. В момент шевеления плода (указано стрелками) отмечаются характерные изменения в виде чередующихся ускорений и замедлений ЧСП.
Лямбдовидный ритм чаще выявляется в первом периоде родов, связан с кратковременной компрессией пуповины и не является угрожающим признаком для плода.
Использование КТГ во время беременности позволяет проводить мониторирование состояния плода на протяжении длительного времени, а при необходимости это можно делать и ежедневно, что значительно повышает диагностическую ценность метода, особенно в сочетании с данными других методов диагностики. КТГ также успешно используется и во время родов, что позволяет контролировать состояние плода в динамике родов и оценивать сокращения матки. Данные КТГ облегчают оценку эффективности проводимого лечения в родах и, нередко, полученные результаты исследования являются поводом для изменения тактики ведения родов.В идеальном варианте роды у каждой женщины следует вести под контролем КТГ. Особое внимание следует уделять преждевременным и запоздалым родам, возбуждению и стимуляции родовой деятельности, родам при тазовом предлежании плода, а также родам при фетоплацентарной недостаточности и гипоксии плода. Результаты КТГ в родахрасценивают строго индивидуально и только в комплексе с клиническими данными, а также с результатами других исследований, проведенных накануне или во время родов.
Во время беременности при выявлении нарушений на КТГ необходимо проведение дополнительных исследований, таких как определение биофизического профиля плода и допплерометрии.
Биофизический профиль плода(БПП) имеет более высокую прогностическую ценность, чем нестрессовый тест.
Техника проведения полного БПП:
Ø оценка состояния плода проводится при помощи УЗИ + НСТ;
Ø продолжительность УЗИ не менее 30 минут;
Ø результаты оцениваются в баллах по специальной таблице (таб.5), которые суммируются;
Таблица 5. Оценка биофизического профиля плода
| Параметр | Баллы | |
| Дыхательные движения плода | 1 эпизод не менее 30 сек., продолжительностью за 30 мин. | Отсутствие или эпизод <30 сек., продолжительностью за 30 мин. |
| Двигательная активность плода | 3 отдельных движения туловища или конечностей плода в течение 30 мин. | 2 или менее отдельных движений туловища/конечностей плода в течение 30 мин. |
| Мышечный тонус плода | 1 эпизод активного разгибания конечностей/туловища с возвращением в состояние флексии. Сжимание/разжимание кисти в кулак - показатель нормального тонуса | Либо очень медленное разгибание с возвращением назад в состояние частичной флексии или движения конечностей в полностью расслабленном состоянии или отсутствие шевелений плода |
| Объем амниотической жидкости или амниотический индекс (АИ) | Наибольший вертикальный размер свободного участка вод >2 см в двух взаимно перпендикулярных сечениях; АИ<5 см | Околоплодные воды не визуализируются или наибольший вертикальный размер свободного участка вод <2 см в двух взаимно перпендикулярных сечениях; АИ > 5 см |
| НСТ | Реактивный | Ареактивный |
В зависимости от суммы баллов делается прогноз о состоянии плода и предлагается то или иное изменение в протокол ведения конкретной беременности (таб.6).
Таблица 6.Оценка риска перинатальной смертности (ПС) и ведения беременности в течение 1-й недели после исследования БПП
| Сумма баллов | Интерпретация | Риск ПС | Предлагаемое вмешательство |
| 10 из 10 8 из 10 (нормальный АИ) 8 из 8 (без НСТ) | Риск антенатальной гибели крайне низок | 1/1000 | Обычное ведение |
| 8 из 10 (0 баллов АИ) | Возможно хроническое страдание плода | 89/1000 | Подтвердить наличие целого плодного пузыря Родоразрешение при доношенной беременности, в сроках гестации <34 нед. - проведение курса профилактики РДС |
| 6 из 10 (2 балла АИ) | Сомнительный тест, возможно страдание плода | 89/1000 | Повторить тест через 24 часа |
| 6 из 10 (0 баллов АИ) | Возможно страдание плода | 89/1000 | При доношенной беременности - быстрое родоразрешение (в течение суток), при сроке <34 нед. - проведение курса профилактики РДС (24 часа) под интенсивным наблюдением за состоянием плода |
| 4 из 10 | Высокая вероятность страдания плода | 91/1000 | Срочное родоразрешение |
| 2 из 10 | Доказанный дистресс плода | 125/1000 | Срочное родоразрешение |
| 0 из 10 | Острая гипоксия | 600/1000 | Срочное родоразрешение |
Выполнение полного протокола исследования БПП требует значительных ресурсов: времени, специальной аппаратуры, обученного специалиста. Поэтому в последние годы предложено использование «модифицированного (сокращенного)» протокола БПП.
Модифицированный биофизический профиль плода (МБПП), имеет равнозначную прогностическую ценность, что и БПП, который включает в себя определение амниотического индекса (АИ) и результаты НСТ.
Определение объема амниотической жидкости/амниотического индекса (АИ)
Уменьшение количества амниотической жидкости является косвенным признаком уменьшения почечной фильтрации, вызванной уменьшением объема почечного кровотока (компенсаторная централизация кровообращения) в ответ на хроническую гипоксию. Следовательно, уменьшение АИ или маловодие может быть признаком гипоксии.В настоящее время используются 2 основные техники для измерения количества амниотической жидкости:
1. Индекс амниотической жидкости (АИ) - сумма наибольших карманов жидкости, определяемых в каждом из 4-х квадрантах матки.
Ø <5 см - маловодие;
Ø >20 см - многоводие.
Более точное определение возможно при использовании специальных таблиц изменений ИАЖ с гестационным сроком и учетом 5-ой и 95-ой процентилей.
2. Максимальная глубина вертикального кармана - определение объема самого большого кармана жидкости, свободного от мелких частей плода и петель пуповины, измеряемого в 2-х перпендикулярных друг другу плоскостях, является более специфичным.
Ø 2-8 см - норма;
Ø 1-2 см - пограничный;
Ø < 1 см - маловодие;
Ø 8 см - многоводие.
При получении сомнительного или положительного результата протокола БПП необходимо направление пациентки в стационар 2-го или 3-го уровня для консультации и решения вопроса о дальнейшем ведении беременности.
Дата добавления: 2017-09-19; просмотров: 3276;
