Опухолевидный остеомиелит
Опухолевидный остеомиелит - редкая форма первично-хронического остеомиелита, симулирующая новообразование кости. Для него характерны опухолеподобный инфильтрат мягких тканей, спаянный с костью, ночные боли в области поражения, отсутствие флегмонозных изменений, секвестрации и гнойного свища. Дифференциальная диагностика затруднена, так как тень периостальных разрастаний на рентгенограммах напоминает картину остеогенной саркомы. Правильной диагностике помогают биопсия, микробиологические исследования, отсутствие изменений в рентгенологической картине при наблюдении за больными в течение нескольких месяцев.
Негематогенный остеомиелит
Различают несколько основных видов негематогенного остеомиелита: при переходе гнойного воспаления на кость с окружающих тканей; при различных травмах, сопровождающихся открытыми повреждениями (переломами) костей и их инфицированием, в том числе при огнестрельных ранениях. Отмечено, что остеомиелит подобным образом развивается чаще всего в костях, близко примыкающих к кожным покровам или не окружённых мышцами. Так начинается остеомиелит большеберцовой кости при флегмонозной форме рожи, костный панариций при запущенном подкожном панариции, остеомиелит костей свода черепа при обширных инфицированных ранах волосистой части головы с прогрессирующим гнойным лизисом апоневроза и др. Гнойно-деструктивный процесс может распространяться на кость и с соседних поражённых тканей, вследствие чего развиваются одонтогенный остеомиелит челюсти и отогенный остеомиелит височной кости.
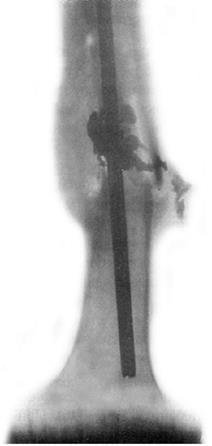
Рис. 144. Посттравматический остеомиелит. Рентгенограмма левого бедра.
При осложнении открытого перелома кости гнойно-деструктивным процессом ставят диагноз посттравматического остеомиелита.Попаданию гноеродной флоры в костные отломки эндогенным путем способствует наличие обширной и, главное, глубокой раны в зоне повреждения кости. В возникновении посттравматического остеомиелита большую роль играет степень загрязнённости и инфицирования не только окружающих мягких тканей, но и самих костных отломков. Немаловажным обстоятельством, способствующим возникновению гнойного воспаления при открытом переломе, являются поздняя первичная хирургическая обработка раны, использование для иммобилизации отломков металлических фиксаторов (рис. 144). Воспаление развивается в зоне перелома или прилежащих участках кости. Типичная последовательность патологических изменений при возникновении посттравматического остеомиелита такова: открытый перелом кости с наличием размозжённой, глубокой, сильно инфицированной раны, бурное нагноение в ней в ближайшие дни, переход гнойного воспаления на костную ткань в зоне перелома.
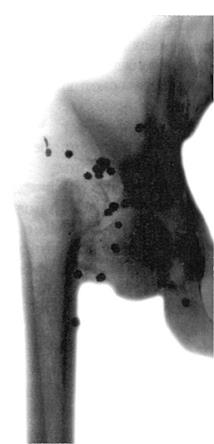
Рис. 145. Огнестрельный остеомиелит таза. Рентгенограмма
Развитие посттравматического остеомиелита характеризуется повышением температуры тела и ухудшением общего состояния при возникновении нагноения в ране. Повторное возникновение боли в костных отломках или по всей конечности свидетельствует о вовлечении в нагноительный процесс костной ткани. Местные изменения характерны для любого флегмонозного воспаления. Они проявляются гиперемией кожных покровов, отёчностью мягких тканей, значительным количеством гнойного отделяемого из глубины раны.
После самопроизвольного или хирургического вскрытия образовавшейся флегмоны, гнойных затёков, их дренирования состояние больного улучшается, так как явления гнойной интоксикации обычно быстро ликвидируются. Упорное гноетечение из раны, сообщающейся с костными отломками, или формирование в ней гнойного свища указывают на развитие посттравматического остеомиелита. В этом случае на рентгенограммах обычно обнаруживают узурацию концов костных отломков, небольшие полости с мелкими пластинчатыми секвестрами на фоне воспалительного остеопороза. Рентгенологические изменения локализуются в зоне перелома, чаще ещё не сросшегося к этому времени. При огнестрельном остеомиелите (рис. 145), кроме первичных (образовавшихся при ранении) и вторичных (образовавшихся вследствие воспаления) секвестров, могут определяться инородные тела - пули, дробь, осколки снарядов, которые поддерживают гнойновоспалительный процесс. Посттравматический остеомиелит протекает так же, как и гематогенный: острый процесс переходит в хронический, который характеризуется периодами ремиссии и рецидивов. Посттравматический остеомиелит часто приводит к формированию ложного сустава.
Лечение
При посттравматическом остеомиелите показана хирургическая операция, при которой удаляют секвестры, некротизированные костные осколки, гнойные грануляции, иссекают свищи. Поспешное удаление металлических конструкций при осложнении перелома остеомиелитом не всегда приводит к улучшению состояния больного (возможно даже его ухудшение). Удаление металлической конструкции необходимо, если она не обеспечивает иммобилизации (при интрамедуллярном остеосинтезе) или когда поражается кость на большом протяжении по ходу конструкции.
Внеочаговый остеосинтез при осложнении остеомиелитом перелома кости выполняет роль лечебной иммобилизации, которая необходима при остеомиелите. При наличии несросшегося перелома и остеомиелита производят экономное освежение костных отломков с последующей их репозицией. Такой сложный вопрос, как иммобилизация костных отломков, в этих случаях решают строго индивидуально. Методом выбора является внеочаговый компрессионный остеосинтез (рис. 146). При неэффективности лечения ложного сустава, осложнённого хроническим остеомиелитом, после ликвидации остеомиелитического процесса возможна резекция кости в пределах здоровых тканей с одновременной аутотрансплантацией кости.
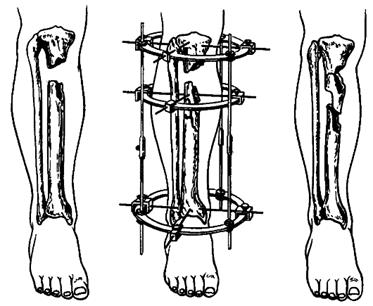
Рис. 146. Остеотомия с перемещением отломков в аппарате Илизарова.
Главное в профилактике посттравматического остеомиелита состоит в предотвращении вторичного инфицирования открытых ран, в особой тщательности первичной хирургической обработки раны при открытом переломе костей и в учёте показаний и противопоказаний к металлоостеосинтезу в этих условиях.
Гнойный артрит
Гнойный артрит (arthritis purulenta) - воспалительный процесс в суставе, вызванный гноеродной микробной флорой.
Этиология и патогенез
Возбудитель гнойного артрита - гноеродная микробная флора. Среди возбудителей преобладает стафилококк, но встречаются и другие (стрептококк, пневмококк, энтеробактерии, гонококк и др.). Острый гнойный артрит бывает первичным и вторичным. Первичное инфицирование происходит при ранении сустава, при вторичном инфицировании патогенная гноеродная микрофлора попадает в сустав гематогенным пу- тём из отдалённых гнойных очагов или при гнойном воспалении окружающих сустав тканей. Изменения в суставе зависят от характера воспаления (серозное, гнойное, фибринозное, гнилостное). Большое значение имеет и распространённость процесса. Переход воспаления на суставной хрящ и губчатое вещество эпифизов костей свидетельствует об остеоартрите. Воспалительный процесс в суставе быстро приводит к экссудации, гиперемии, отёку и лейкоцитарной инфильтрации синовиальной оболочки (синовиту). Воспаление очень редко ограничивается синовиальной оболочкой, обычно она распространяется на всю суставную сумку, что приводит к развитию флегмоны суставной сумки. Распространение воспаления на окружающие ткани способствует образованию параартикулярной флегмоны. Дальнейшее прогрессирование гнойного процесса может привести к развитию обширных гнойных затёков (рис. 147, 148).
Гнойным воспалительным процессом чаще всего поражаются коленный (гонит), тазобедренный (коксит) и плечевой (омартрит); другие суставы вовлекаются в воспалительный процесс реже.
Клинические проявления и диагностика
Клинические проявления острого гнойного артрита: острое начало, сильная боль и ограничение движений в суставе, напряжение, инфильтрация и гиперемия кожных покровов, изменение контура сустава. При осложнении процесса появляются местные признаки флегмоны. К общим клиническим симптомам относятся проявления гнойной интоксикации: высокая температура тела, слабость, недомогание, озноб, потливость, угнетение сознания, прогрессирующая анемия и др.
Обследование больных острым гнойным артритом имеет свои особенности. При сборе анамнеза необходимо выяснить наличие травмы сустава. При отсутствии травмы предполагают гематогенный путь инфицирования сустава.
При осмотре следует обращать внимание на вынужденное (полусогнутое) положение конечности, наличие гиперемии кожных покровов, степень изменения конфигурации сустава. При этом поражённый сустав сравнивают с симметричным. При пальпации определяются местная гипертермия кожи над суставом, болезненность, флюктуация, указывающая на скопление жидкости в полости сустава или наличие параартикулярной флегмоны. При большом количестве выпота в коленном суставе отмечают симптом баллотирования надколенника. Необходимо определить объём движений в поражённом суставе, степень их ограничения косвенно указывает на выраженность воспалительного процесса.
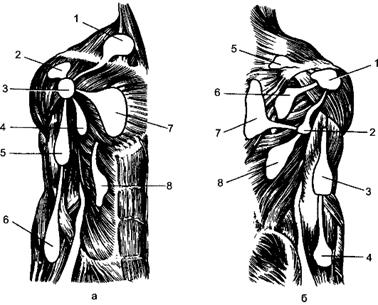
Рис. 147. Распространение затёков при гнойном плечевом артрите. а - передняя поверхность: 1 - надключичный затёк, 2 - поддельтовидный затёк, 3 - плечевой сустав, 4 - подмышечный затёк, 5 - передний затёк плеча, 6 - передний затёк предплечья, 7 - субпекторальный затёк, 8 - затёк на брюшную стенку; б - задняя поверхность: 1 - поддельтовидный затёк, 2 - подмышечный затёк, 3 - задний затёк плеча, 4 - задний затёк предплечья, 5 - надкостный затёк, 6 - подостный затёк, 7 - подтрапециевидный затёк, 8 - затёк под широкую мышцу спины.
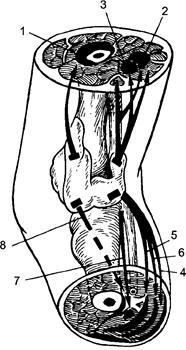
Рис. 148. Затёки при гнойном гоните: 1 - глубокий передневерхний; 2, 3 - задневерхние; 4 - задненижний между т. gastrocnemius et т. soleus; 5 - задненижний под глубокую пластинку фасции голени; 6 - между т. soleus и глубокой фасцией голени; 7 - по задней поверхности межкостной перепонки; 8 - передненижний по межкостной перепонке.
Большое значение для исследования имеет пункциясустава: по характеру выпота удаётся уточнить особенность воспалительного процесса (серозный, гнойный, гнойно-геморрагический и др.). Проводят микробиологическое исследование эвакуированного выпота для определения вида патогенной микрофлоры и её чувствительности к антибиотикам.
При исследовании крови выявляют обычные признаки гнойного воспаления: лейкоцитоз, нейтрофилёз, повышенную СОЭ, диспротеинемию.
Рентгенологическоеисследование при остром гнойном артрите позволяет обнаружить расширение суставной щели, остеопороз в эпифизарных концах костей поражённого сустава.
Лечение
Лечение острого гнойного артрита включает как местные, так и общетерапевтические мероприятия. Местное лечение: а) пункция сустава с эвакуацией гнойного выпота, промывание полости сустава антисептическим раствором и затем введение антибиотиков (рис. 149); лечебные пункции проводят ежедневно - до прекращения скопления воспалительного экссудата в полости сустава; б) иммобилизация конечности с помощью гипсовой лонгеты или лечебной шины; в) физиотерапия: УВЧ, кварцевое облучение, электрофорез трипсина, антибиотиков и др.; г) после стихания воспалительного процесса - лечебная физкультура, массаж и другие мероприятия для восстановления функций сустава.
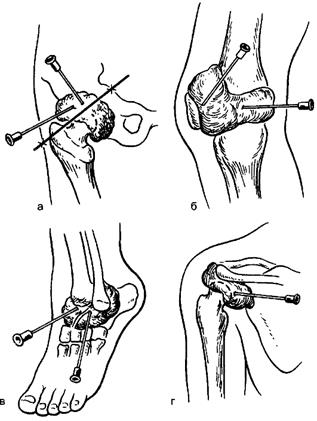
Рис. 149. Пункция при гнойном артрите тазобедренного (а), коленного (б), голеностопного (в), плечевого (г) суставов.
Общее лечение включает антибиотикотерапию, проводимую с учётом данных микробиологических исследований, иммунотерапию, переливания крови, плазмы, белковых кровезамещающих жидкостей, дезинтоксикационную терапию, рациональное питание, насыщенное белками и витаминами.
Хирургическое вмешательство - артротомия - показано лишь в случаях, когда пункционный метод лечения с общей и местной антибактериальной терапией оказывается безуспешным. При артротомии из полости сустава эвакуируют гнойный выпот, фибринозные плёнки, после чего вводят дренажи для активного длительного промывного санирования (рис. 150). При параартикулярной флегмоне необходимы её вскрытие и дренирование, дальнейшее лечение - по обычным правилам.
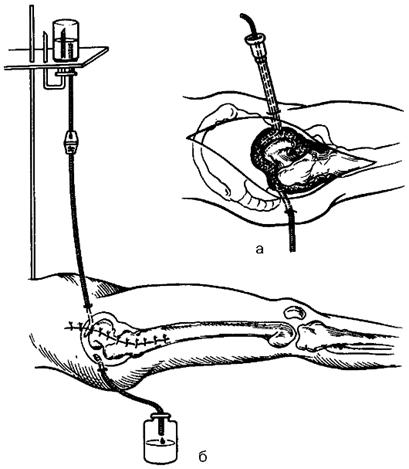
Рис. 150. Проточно-промывное дренирование тазобедренного сустава после артротомии: а - пункция полости сустава и подведение микроирригатора; б - проточно-промывное дренирование полости тазобедренного сустава антисептиками.
Мерами профилактики острого гнойного артрита являются тщательная первичная хирургическая обработка ран при ранениях сустава, строгое соблюдение асептики при ортопедических операциях и правильное лечение гнойных процессов в тканях, прилежащих к суставу.
Бурсит
Бурсит (bursitis) - воспаление слизистых сумок, которые представляют собой ограниченные соединительнотканные мешки с гладкой внутренней поверхностью, покрытой эндотелием, выделяющим синовиальную жидкость. При скоплении гноя в сумке развивается гнойный бурсит.
Этиология и патогенез
Возбудителями острого бурсита являются гноеродные микробы, преимущественно стафилококки и стрептококки, реже - специфические виды бактерий: гонококки, пневмококки, туберкулёзная и кишечная палочка (в таких случаях развивается специфический бурсит). Микробы могут проникать в суставные сумки по лимфатическим путям из расположенных вблизи гнойных очагов (рожа, флегмона, карбункул, фурункул, остеомиелит и пр.). Острым бурситом могут осложняться и другие заболевания: ангина, грипп, ревматизм и др.
Постоянная механическая травматизация слизистых сумок приводит вначале к реактивному воспалению с образованием экссудата (чаще серозного или серозно-геморрагического), а нарушение целостности кожи (микротравмы) и пиодермия могут обусловить развитие гнойного бурсита с распространением гнойного процесса на окружающие мягкие ткани, образованием флегмоны; иногда гнойный бурсит сопровождается частичным некрозом стенок сумки. Разрушение их приводит к прорыву в окружающие ткани и образованию подкожных и межмышечных флегмон. В запущенных случаях образуются длительно не заживающие свищи.
Чаще встречается острый гнойный бурсит локтевой слизистой сумки и слизистых сумок коленного и плечевого суставов.
Клинические проявления
При осмотре и пальпации выявляют округлую опухоль значительных размеров в месте расположения сумки, болезненную при ощупывании, отёчность кожи, местное повышение температуры. Может определяться флюктуация. Иногда отмечается незначительное нарушение функций конечности.
Изменения общего состояния выражаются в общей слабости, повышении температуры тела до 38-38,5 °C, лейкоцитозе.
Диагностика
Диагностика гнойного бурсита складывается из типичных признаков острого гнойного воспаления. Она облегчается пункцией полости сумки с отсасыванием и исследованием экссудата. Помогают тщательно собранный анамнез, бактериологическое исследование гноя на наличие специфических возбудителей (гонококк, бруцеллёзная палочка и др.). Основным дифференциально-диагностическим признаком, позволяющим отличить бурсит от артрита, является сохранение движений в суставе.
Лечение
На ранних стадиях заболевания пункция слизистой сумки с отсасыванием гноя и введением антибиотиков нередко приводит к излечению. При безуспешности таких мер показано хирургическое вмешательство - вскрытие сумки и удаление гноя с последующим лечением гнойной раны.
Иногда слизистую сумку без вскрытия её просвета удаляют под местной анестезией. Разрез производят сбоку от сумки, затем её осторожно выделяют, а рану оставляют открытой или зашивают наглухо после предварительного введения в образовавшуюся полость антибиотика, к которому чувствительна микрофлора исследованного ранее пунктата.
Для предупреждения развития гнойного бурсита необходимо раннее и активное лечение серозной формы острого бурсита. С этой целью сустав прежде всего фиксируют косынкой (верхняя конечность) или отвердевающей повязкой (нижняя конечность). Применяют также хирургические методы лечения (вскрытие и частичное иссечение сумок с последующей обработкой полости химическими веществами), рассчитанные, с одной стороны, на ускорение облитерации полости сумки, с другой - на сохранение самой сумки. Это достигается введением 5% раствора фенола, частичным иссечением сумки, смазыванием полости спиртовым раствором йода и пр.
При затянувшемся течении острого бурсита показана пункция полости сумки с отсасыванием экссудата и введением в неё антибиотиков в растворе прокаина.
С учётом возможности рецидивирующего течения гнойного бурсита удаление сумки следует считать наиболее рациональным способом лечения бурситов.
Дата добавления: 2017-09-19; просмотров: 708;
