Спинномозговая анестезия
Спинномозговая анестезия относится к проводниковой и осуществляется путём введения анестезирующего препарата в субарахноидальное пространство спинного мозга. Применяют при операциях на органах, расположенных ниже диафрагмы: желудке, кишечнике, печени и жёлчных путях, селезёнке, органах малого таза, а также на нижних конечностях. Анестезирующее вещество блокирует задние (чувствительные) корешки спинного мозга, что приводит к утрате болевой, тактильной, температурной чувствительности, и передние (двигательные) корешки с развитием двигательного паралича (миорелаксации). Блокируются также преганглионарные симпатические волокна, проходящие в составе передних корешков, что вызывает изменения сосудистой иннервации, ведущие к расширению артериол в зоне иннервации. При блокаде симпатических волокон, участвующих в формировании чревных волокон, расширение сосудов органов брюшной полости, таза, нижних конечностей может приводить к депонированию в них крови и падению АД.
Для спинномозговой анестезии необходимы специальные иглы с хорошо подогнанным мандреном, шприцы, градуированные на десятые доли миллилитра, с хорошо подогнанными поршнями. Применяют 2% раствор лидокаина, 0,5% раствор бупивакаина, 5% раствор прокаина, 0,75% раствор бупивакаина в декстрозе.
Больного усаживают поперёк стола, ноги устанавливают на табурет, колени должны быть приподняты, спина максимально согнута. Медицинская сестра стоит впереди больного, пригибает его плечи книзу и помогает удерживать принятую позу. При проведении пункции в положении лёжа больного укладывают на бок, спина располагается на краю стола, колени притянуты к животу, подбородок прижат к груди, спина максимально согнута. Помощник стоит впереди больного и, удерживая больного одной рукой за шею, другой - за таз, фиксирует его в таком положении, стараясь согнуть отдел позвоночника, где выполняется пункция.
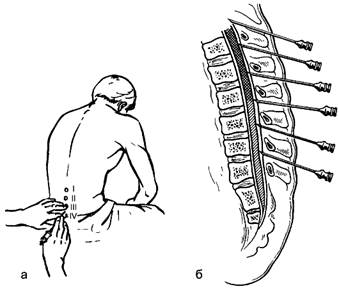
Рис. 19. Техника спинномозговой пункции: а - выбор места пункции в положении больного сидя; б - направление продвижения иглы в зависимости от наклона остистого отростка.
Пункцию обычно производят между остистыми отростками LIII и LIV или LII и LIII. Ориентиром служит остистый отросток LIV, который расположен на линии, соединяющей задние верхние ости подвздошных костей (рис. 19). Операционное поле обрабатывают диэтиловым эфиром и спиртом. Кожу в месте инъекции инфильтрируют 0,25% раствором прокаина. Иглу вводят по средней линии между остистыми отростками с небольшим (5-10°) наклоном книзу. При прохождении иглой межостистой, надостистой и жёлтой связок ощущается сопротивление, которое при проколе связок исчезает. Ещё одно лёгкое сопротивление отмечается при проколе твёрдой мозговой оболочки; преодолев его, продвижение иглы прекращают, мандрен извлекают, иглу вращательными движениями продвигают на 2-3 мм, прокалывая внутренний листок твёрдой мозговой оболочки. Появление прозрачной цереброспинальной жидкости свидетельствует о правильно произведённой пункции. При отсутствии или недостаточном поступлении жидкости иглу поворачивают вокруг оси и продвигают вперёд на 1-2 мм. Если жидкость из иглы не появляется или показывается кровь, иглу удаляют и пункцию повторяют между другими остистыми отростками.
Убедившись, что пункция проведена правильно, в шприц набирают 2-3 мл цереброспинальной жидкости, смешивают с раствором анестетика и вводят в спинномозговой канал. Больного сразу же укладывают на операционный стол, опустив головной конец стола на 15? (при введении лидокаина или 0,5% раствора бупивакаина) или приподняв его (при введении прокаина или 0,75% раствора бупивакаина). Придание больному соответствующего положения позволяет предупредить распространение анестезирующего раствора на вышерасположенные отделы спинного мозга и продолговатый мозг, что зависит от плотности анестезирующего вещества. Раствор лидокаина и 0,5% раствор бупивакаина имеют меньшую плотность, чем цереброспинальная жидкость, и потому будут распространяться кверху, а раствор прокаина и 0,75% раствор бупивакаина - большей плотности и будут распространяться книзу.
Противопоказаниямидля спинномозговой анестезии являются травматический шок, тяжёлая интоксикация при перитоните, сопровождающаяся артериальной гипотензией, воспалительные заболевания кожи в области спины, деформации позвоночника.
Тяжёлое осложнениеспинномозговой анестезии - снижение АД, обусловленное блокадой симпатических волокон. Чаще осложнение возникает при анестезии на уровне нижних грудных и верхних поясничных сегментов спинного мозга. При обезболивании на уровне нижних поясничных сегментов спинного мозга артериальная гипотензия обычно не возникает. Для предупреждения гипотензии перед операцией вводят сосудосуживающие препараты, а при появлении осложнения их сочетают с переливанием противошоковых кровезаменителей. Для централизации кровообращения поднимают и бинтуют нижние конечности.
При распространении анестезирующего препарата вверх по субарахноидальному пространству возможно выключение нервных волокон, иннервирующих межрёберные мышцы, что может привести к дыхательной недостаточности или остановке дыхания. При возникновении дыхательной недостаточности применяют оксигенотерапию, при остановке дыхания - искусственную вентиляцию лёгких.
В позднем периоде после спинномозговой анестезии могут появиться головная боль, двигательные парезы, гнойный менингит как следствие нарушения асептики. В связи с осложнениями спинномозговой анестезии её применение ограничивается. В настоящее время шире используют эпидуральную анестезию.
Дата добавления: 2017-09-19; просмотров: 885;
