Доброкачественные опухоли
Доброкачественные опухоли редки, представлены гемангиомой, остеомой, которую описали в 1978 году A. Williams и I. Gass, и фиброзной гистиоцитомой.
Гемангиома– редкая врожденная опухоль, относится к типу гамартом. Обнаруживают случайно либо при появлении нарушения зрительных функций. Жалобы на снижение зрения – один из ранних симптомов растущей гемангиомы у взрослых, в детском возрасте прежде всего обращает на себя внимание косоглазие. В хориоидее гемангиома почти всегда имеет вид изолированного узла с достаточно четкими границами, округлой или овальной формы, максимальный диаметр опухоли колеблется от 3 до 15 мм.
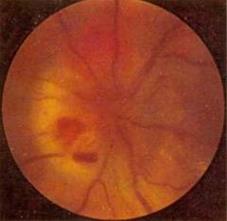
Гемангиома хориоидеи в области диска зрительного нерва
Проминенция опухоли варьирует от 1 до 6 мм. Опухоль имеет обычно цвет бледно-серый или желтовато-розовый, может быть интенсивно красной. Вторичная отслойка сетчатки, ее складчатость наблюдаются практически у всех больных, при больших опухолях она становится пузыревидной. Калибр ретинальных сосудов, в отличие от хориоидальной меланомы, не меняется, но на поверхности опухоли могут присутствовать мелкие геморрагии. При слабо выраженном субретинальном экссудате кистовидная дистрофия сетчатки создает картину «ажурности» опухоли. Диагноз кавернозной гемангиомы труден. Клинико-гистологические расхождения достигают 18,5%. В последние годы диагноз стал более достоверным благодаря использованию флюоресцентной ангиографии. Лечение долгое время считали бесперспективным. В настоящее время используют лазеркоагуляцию или брахитерапию с помощью радиоактивных офтальмоаппликаторов. Резорбция субретинальной жидкости способствует уменьшению отслойки сетчатки и повышению остроты зрения. Прогноз для жизни при гемангиоме хориоидеи благоприятный, но зрение при нелечимой гемангиоме или при отсутствии эффекта от лечения может быть потеряно безвозвратно в результате тотальной отслойки сетчатки. В ряде случаев тотальная отслойка заканчивается вторичной глаукомой.
ПИГМЕНТНЫЕ ОПУХОЛИ
Источником развития пигментных опухолей служат меланоциты (клетки, продуцирующие пигмент). Они распространены в строме радужки и цилиарного тела, в хориоидее. Степень пигментации меланоцитов различна. Увеальные меланоциты начинают продуцировать пигмент в позднюю стадию эмбрионального развития.
Невус– наиболее часто встречающаяся доброкачественная внутриглазная опухоль, локализуется почти в 90% случаев в заднем отделе глазного дна. Офтальмоскопически невусы выявляют у 1-2% взрослого населения. Есть основание полагать, что частота невусов в действительности значительно выше, так как часть их не имеет пигмента. Большинство невусов возникают с рождения, но пигментация их появляется значительно позже, и обнаруживаются они случайно после 30 лет. На глазном дне они представлены плоскими или слегка проминирующими очагами (до 1 мм) светло-серого или серо-зеленого цвета с перистыми, но четкими границами, диаметр их колеблется от 1 до 6 мм.
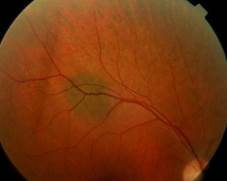
Невус хориоидеи
Беспигментные невусы имеют овальную или округлую форму, границы их более ровные, но менее четкие связи с отсутствием пигмента. У 80% пациентов обнаруживаются единичные друзы стекловидной пластинки. По мере увеличения размеров невуса увеличиваются дистрофические изменения в пигментном эпителии, что приводит к появлению большего количества друз стекловидной пластинки, появлению субретинального экссудата, вокруг невуса возникает желтоватого цвета ореол. Окраска невуса становится более интенсивной, границы его – менее четкими. Описанная картина свидетельствует о прогрессии невуса. Стационарные невусы не требуют лечения, но нуждаются в диспансерном наблюдении, так как могут в процессе жизни пациента расти, переходя в стадию прогрессирующего невуса и даже начальной меланомы. Прогрессирующие невусы с учетом их потенциальной возможности перерождения и перехода в меланому подлежат лечению. Более эффективна для разрушения прогрессирующего невуса лазеркоагуляция. Стационарный невус имеет хороший прогноз, как для зрения, так и для жизни. Прогрессирующий невус следует рассматривать как потенциально злокачественную опухоль. Существует мнение, что 1,6% невусов обязательно переходят в меланому. Как правило, озлокачествляются до 10% невусов, превышающих в диаметре 6,5 мм и высоте 3 мм.
Меланоцитома– крупноклеточный невус с доброкачественным течением, обычно локализуется на диске зрительного нерва, может встречаться и в других отделах сосудистой оболочки. Опухоль описана в 1851 г. как злокачественная пигментированная меланосаркома. Термин «меланоцитома» предложили в 1962 г. L. Zimmerman и A. Carron. Авторы оценили опухоль как доброкачественный крупноклеточный невус. Опухоль возникает с рождения, но выявляется на втором-восьмом десятилетиях жизни, у женщин в два раза чаще. Опухоль бессимптомна и у 90% больных выявляется случайно. При больших меланоцитомах могут быть небольшие нарушения зрения, увеличение слепого пятна. Опухоль представлена одиночным узлом, плоская или слегка проминирующая (1-2 мм), границы ее достаточно четкие.
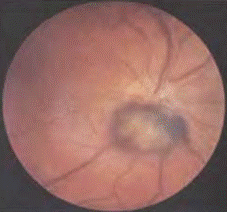
Меланоцитома хориоидеи, локализующаяся в перипапиллярной области и распространяющаяся на диск зрительного нерва
Размеры и локализация различаются, но чаще меланоцитома расположена у диска зрительного нерва, прикрывая один его квадрант. Цвет опухоли у подавляющего большинства больных интенсивно черный, на поверхности могут быть светлые очажки – друзы стекловидной пластинки. Меланоцитома в лечении не нуждается, но пациенты должны оставаться под систематическим наблюдением офтальмолога. Прогноз для зрения и жизни хороший при стационарном состоянии опухоли.
Злокачественные опухолипредставлены в основном меланомами.
Меланома
Первые сведения о меланоме хориоидеи относятся к 1563 г. (Bartisch G.). Частота заболеваемости меланомой хориоидеи в различных географических регионах различна: во Франции эту опухоль диагностируют у 7 из 1 млн. человек, в Скандинавских странах отмечено его увеличение до 10 на 1 млн. человек. В России заболеваемость увеальной меланомой по обращению в различных регионах колеблется от 6,23 до 8 человек на 1 млн. взрослого населения. В Москве частота случаев этой опухоли составляет 13,3 случаев на 1 млн. взрослого населения в возрасте 30-80 лет. Ежегодное выявление меланом до 30 лет составляет менее 1:1 000 000 человек, у лиц старше 30 лет – 7:1 000 000 человек. Частота заболеваемости увеличивается с каждым десятилетием жизни, и после 70 лет регистрируют ежегодно 50 новых случаев меланомы хориоидеи на 1 млн. населения. Реже увеальная меланома встречается у темнокожих, чаще у лиц белой расы со светлой радужкой. Опухоль в хориоидее развивается, как правило, спорадически. Генетическое предрасположение можно оценить в редких случаях. Семейные формы меланомы составляют 0,37% среди всех хориоидальных меланом. В генезе хориоидальной меланомы возможны три механизма развития: (1) возникновение ее de novo (чаще всего), (2) на фоне предшествующего хориоидального невуса, либо (3) на фоне существующего окулодермального меланоза. Увеальная меланома начинает свой рост в наружных слоях хориоидеи и представлена, по последним данным, двумя основными типами: веретеноклеточным А и эпителиоидным. Веретеноклеточная меланома характеризуется почти 15% метастазированием. При эпителиоидной меланоме метастазирование достигает 46,7%. Смешанная меланома занимает промежуточное место. Прогноз при ней зависит от преобладания веретенообразных или эпителиоидных клеток. Таким образом, клеточная характеристика при увеальной меланоме является одним из определяющих факторов прогноза для жизни. Более половины меланом локализуется за экватором. Опухоль, как правило, растет в виде солитарного узла. Больные обычно предъявляют жалобы на ухудшение зрения, 26% из них жалуются на фотопсии, морфопсии. В начальной стадии опухоль представлена небольшим очагом желтовато-коричневого или серо-аспидного цвета (6-7,5 мм в диаметре) на поверхности, и вокруг него видны друзы стекловидной пластинки (рисунок 20.4).
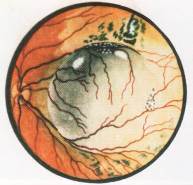
Рис. 20.4 – Меланома хориоидеи
Кистевидные полости в прилежащей сетчатке возникают в результате дистрофических изменений в пигментном эпителии и появлении субретинальной жидкости. Поля оранжевого пигмента, обнаруживаемые на поверхности большинства меланом, обусловлены отложением зерен липофусцина на уровне пигментного эпителия сетчатки. По мере роста опухоли может меняться ее окраска: она становится более интенсивной (иногда до темно-коричневого цвета) или же остается желтовато-розовой, беспигментной. Субретинальный экссудат появляется при сдавливании хориоидальных сосудов или как результат некробиотических изменений в быстро растущей опухоли. Увеличение толщины меланомы вызывает серьезные дистрофические изменения в мембране Бруха и пигментном эпителии сетчатки, в результате чего опухоль нарушает целость стекловидной пластинки и устремляется под сетчатку. Формируется так называемая грибовидная форма меланомы. Она имеет обычно достаточно широкое основание, узкий перешеек в мембране Бруха и шаровидную головку под сетчаткой. При прорыве мембраны Бруха могут возникать кровоизлияния, которые или увеличивают отслойку сетчатки, или же могут быть причиной ее внезапного появления. При юкстапапиллярной локализации меланомы субретинальная экссудация вызывает в ряде случаев появление застойных изменений в диске зрительного нерва, что при беспигментных опухолях иногда ошибочно расценивают как неврит зрительного нерва или как односторонний застойный диск его. Чрезвычайно трудно распознать меланому хориоидеи при непрозрачных средах. Дополнительные методы исследования (ультразвуковое сканирование, флюоресцентная ангиография, компьютерная томография, тонкоигольная аспирационная биопсия) помогают в уточнении диагноза. До решения вопроса о характере лечения больной с увеальной меланомой должен быть тщательно обследован у онколога с целью исключения метастазов. Следует помнить, что при первичном обращении к офтальмологу метастазы обнаруживают у 2-6,5% больных с большими опухолями и у 0,8% с маленькими меланомами. Более 400 лет единственным лечением меланомы хориоидеи была энуклеация. С 70-х годов 20 столетия в клинической практике начали использовать органосохранные методы лечения, целью которых является сохранение глаза и зрительных функций при условии локального разрушения опухоли. К таким методам относятся лазеркоагуляция, гипертермия, криодеструкция, лучевые методы лечения (брахитерапия и облучение опухоли узким медицинским протонным пучком). При преэкваториально расположенных опухолях возможно локальное удаление (склероувеоэктомия). Естественно, что все методы органосохранного лечения показаны только при небольших опухолях. Метастазирует меланома гематогенным путем, чаще всего в печень (до 85%), второе место по частоте занимают легкие. К сожалению, химиотерапия, а также иммунотерапия при метастазах увеальной меланомы имеют пока ограниченное применение в связи с отсутствием положительного эффекта. Прогноз для зрения после брахитерапии определяется размерами опухоли, ее локализацией. В целом хорошую остроту зрения после брахитерапии удается сохранить почти у 36% больных и это касается случаев локализации опухоли вне макулярной зоны. Глаз, как косметический орган, сохраняется у 83% больных. Наблюдение за больными после проведенного лечения практически пожизненное. После лучевой терапии и локальной эксцизии больные должны осматриваться врачом каждые три месяца первые 2 года, затем 2 раза в год в течение последующих 4 лет, далее – 1раз в год.
ОПУХОЛИ СЕТЧАТКИ
Опухоли сетчатки составляют 1/3 всех внутриглазных новообразований. Доброкачественные опухоли (гемангиома, астроцитарная гамартома) встречаются крайне редко. Основная группа представлена единственной злокачественной опухолью у детей – ретинобластомой.
Ретинобластома
По данным Европейской ассоциации офтальмологов в последние годы частота ее в популяции составляет 1 на 10 000-13 000 новорожденных. Выделены две формы заболевания: наследственная и спорадическая. У 10% больных ретинобластома сопровождается хромосомной патологией, в остальных случаях – структурными и функциональными нарушениям в гене RB1, который в последние годы был выделен и клонирован, благодаря использованию молекулярных маркеров. Белковый продукт этого гена функционирует в нормальных тканях и других опухолях, и только в случаях ретинобластомы он оказывается измененным. Таким образом, предрасположение к возникновению ретинобластомы в настоящее время связывают с наличием терминальной мутации в одной из аллелей гена RB1, которая передается по аутосомно-доминантному типу наследования и обнаруживается у 60-75% больных. Опухоль развивается у детей в раннем возрасте (до одного года). В 2/3случаев наследственная форма ретинобластомы оказывается билатеральной. Кроме того, при семейных формах ретинобластомы ген RB1 оказывается поврежденным во всех соматических клетках, поэтому риск появления опухолей других локализаций у таких больных высок (около 40%). Исследование точковых мутаций в гене ретинобластомы хромосомным анализом позволяет в настоящее время подтвердить или исключить наследственную форму этой опухоли не только в семьях, отягощенных по ретинобластоме, но объяснить наследственную форму этой опухоли у детей от здоровых родителей. Обнаружение ретинобластомы у ребенка до 10 месячного возраста свидетельствует об ее врожденном характере, ретинобластому, симптомы которой появились после 30 месяцев, можно расценивать как спорадический случай.
Спорадическая форма составляет около 60% всех ретинобластом, всегда односторонняя, возникает после 12-30 месяцев жизни ребенка в результате мутаций de novo в обеих аллелях гена RB1, находящихся в клетках сетчатки.
Ретинобластома развивается из клеток эмбриональной сетчатки, ее относят к нейроэктодермальным новообразованиям с признаками эпендимальной и невральной дифференциации, характерны клеточные формирования в виде розеток Флекснера-Винтерштейнера. Отсутствие стромы способствует быстрому рассеиванию клеток опухоли с образованием сателлитов: при эндофитном росте – в стекловидное тело, в камеры глаза; при экзофитном – в субретинальное пространство, хориоидею, диск зрительного нерва и его межоболочечное пространство. Обнаруженный в ретинобластоме фактор васкулярного эндотелиального роста (Vascular endothelial growth factor-VEGF) принимает участие в формировании сосудистой системы опухоли. Низкий уровень VEGF приводит к гипоксии в опухолевых клетках, но фокальная гипоксия в свою очередь стимулирует продукцию этого фактора в РБ, что и обуславливает рост опухоли.
До 90-95% случаев ретинобластому диагностируют у детей до 5 лет, практически одинаково часто страдают мальчики и девочки. Опухоль развивается в любом отделе оптически деятельной части сетчатки, в начале своего роста выглядит как нарушение четкости рефлекса на глазном дне. Позднее появляется сероватый мутный плоский очаг с нечеткими контурами. Далее клиническая картина меняется в зависимости от особенностей роста ретинобластомы. Выделяют эндофитный, экзофитный и смешанный характер роста опухоли.
При эндофитной ретинобластоме опухоль начинается во внутренних слоях сетчатки и характеризуется ростом в стекловидное тело.
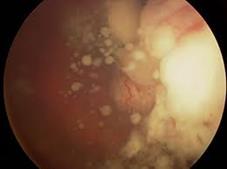
Эндофитный рост ретинобластомы
Поверхность опухоли бугристая. Толщина узла постепенно увеличивается, цвет сохраняется беловато-желтым, сосуды сетчатки и собственные сосуды опухоли не видны. В стекловидном теле над опухолью появляются конгломераты опухолевых клеток в виде «стеариновых капель», «стеариновых дорожек». Быстрый рост опухоли с нарушением в ней обменных процессов приводит к появлению некротических зон с творожистым распадом, впоследствии объизвествляющихся с формированием кальцификатов. Для эндофитной ретинобластомы характерно помутнение стекловидного тела за счет рассеивания опухолевых клеток. При локализации в преэкваториальной зоне клетки опухоли, оседая в задней и передней камерах глаза, создают картину псевдогипопиона, цвет которого в отличие от истинного, – беловато-серый. Рано появляется выворот зрачковой пигментной каймы. На поверхности радужки – узелки опухоли, массивные синехии, новообразованные сосуды. Передняя камера становится мельче, влага ее мутнеет. Увеличиваясь в размерах, опухоль заполняет всю полость глаза, разрушает и прорастает трабекулярный аппарат, в результате чего повышается внутриглазное давление. У детей раннего возраста развивается буфтальм, истончение склеролимбальной зоны, что облегчает распространение опухоли за пределы глаза. При прорастании опухоли склеры позади экватора развивается картина целлюлита, частота появления которого колеблется от 0,2% до 4,6% . Экзофитно растущая ретинобластома начинается в наружных слоях сетчатки и распространяется под сетчатку, что приводит к ее распространенной отслойке, купол которой удается видеть за прозрачным хрусталиком. Офтальмоскопически опухоль видна в виде одного или нескольких отграниченных узлов с ровной поверхностью.
В просвете зрачка серый узел опухоли с экзофитным ростом
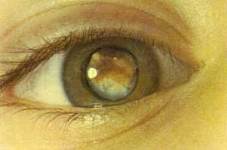
К опухоли подходят дренирующие расширенные и извитые сосуды сетчатки. На поверхности опухоли видны нежные извитые, хаотично расположенные новообразованные сосуды. Для ретинобластомы характерен мультифокальный рост. Сформированные узлы локализуются в разных участках глазного дна, имеют округлую или овальную форму, степень их толщины различная. Иногда геморрагии на поверхности опухоли сливаются, перекрывая по размерам диаметр опухоли. В подобных случаях при периферическом расположении ретинобластомы первым симптомом может оказаться «спонтанно» возникший гемофтальм. Смешанная ретинобластома характеризуется комбинацией офтальмологических симптомов, присущих описанным двум формам. Хорошо известные признаки, встречающиеся при ретинобластоме, – «свечение» зрачка и косоглазие, гетерохромия или рубеоз радужки, микрофтальм, буфтальм, гифема, гемофтальм – следует расценивать как косвенные, которые могут иметь место и при других заболеваниях. У 9,4% больных заболевание протекает без косвенных признаков и обнаруживается, как правило, при профилактических осмотрах.

«Свечение» зрачка при ретинобластоме
Ретинобластома у детей старшего возраста характеризуется снижением остроты зрения. В клинической картине преобладают признаки вялотекущего увеита, вторичной болящей глаукомы, отслойки сетчатки, редко ангиоматоза сетчатки. Возраст больных, когда вероятность ретинобластомы мала, усложняет правильную диагностику.
Трилатеральнуюретинобластому расценивают как билатеральную опухоль, сочетающуюся с эктопической (но не метастатической!) интракраниальной опухолью примитивного нейроэктодермального происхождения (пинеалобластомой).
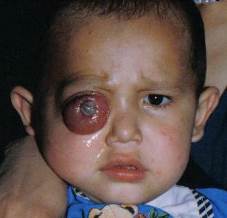
Трилатеральная ретинобластома
Третья опухоль локализуется, как правило, в области шишковидной железы, но может занимать и срединные структуры мозга. Клинически опухоль проявляется спустя 2-3 года после обнаружения билатеральной ретинобластомы признаками интракраниального новообразования. Трилатеральная ретинобластома выявляется у детей первых 4-х лет жизни. У маленьких детей признаки внутричерепного поражения могут проявить себя до появления видимых признаков поражения глаз.
В связи с неполной мутацией гена ретинобластомы, ретиноцитому расценивают, как редкий вариант ретинобластомы с более доброкачественным течением. Опухоль имеет лучший прогноз за счет наличия четких признаков дифференциации в виде формирования истинных розеток и склонности к самопроизвольной регрессии. Для диагностики ретинобластомы используют офтальмоскопию, которую следует проводить при максимальном расширении зрачка.У маленьких детей – в условиях медикаментозного сна ребенка. При осмотре глазного дна на крайней периферии необходимо использовать склерокомпрессию, что позволяет более детально осмотреть глазное дно в этих трудно доступных для визуального контроля участках. Офтальмоскопировать следует по всем меридианам (!). В затруднительных случаях при преэкваториальном расположении опухоли или наличии псевдогипопиона показана тонкоигольная аспирационная биопсия. Ультразвуковое сканирование дополняет диагностику ретинобластомы, позволяет определить ее размеры, подтвердить или исключить наличие кальцификатов. Компьютерная томография орбит и головного мозга показана детям старше 1 года жизни.
Лечениеретинобластомы комплексное, направленное на сохранение жизни больного ребенка и его глаза. Энуклеация, которую при ретинобластоме используют более 4-х веков, остается тяжелой ликвидационной операцией, не только инвалидизирующей детей, но и способствует появлению у них комплекса неполноценности со всеми вытекающими отсюда психологическими отклонениями. И не случайно частота энуклеации с конца 60-х годов 20 века при ретинобластоме снизилась с 96% до 75%. Увеличение частоты билатеральных форм ретинобластомы, стремление сохранить лучший глаз способствовали развитию органосохранного направления в лечении, которое включает в себя криодеструкцию, лазеркоагуляцию и лучевую терапию. Лечение ретинобластомы всегда индивидуально, планируется в зависимости от стадии процесса, общего состояния ребенка, фактора риска возникновения вторых злокачественных опухолей и ультимативного требования родителей сохранить зрение. При маленьких опухолях применение методов локального разрушения позволяет сохранить глаз в 83% случаев, а в комбинации с полихимиотерапией добиться 5-летней выживаемости почти 90% больных. Использование полихимиотерапии при больших опухолях в комбинации с энуклеацией способствует 4-летней переживаемости более чем у 90% больных. Ретинобластома диссеминирует вдоль зрительного нерва по межоболочечным пространствам, гематогенным путем распространяется в кости, головной мозг, лимфогенным путем в регионарные лимфоузлы. Прогноз для жизни при ретинобластоме зависит от ряда факторов: расположение опухоли кпереди от зубчатой линии, наличие множественных узлов опухоли, суммарный диаметр которых превышает 15 мм, объем опухоли, достигающий половины объема полости глаза и более, распространение опухоли в стекловидное тело или в орбиту, рост опухоли в хориоидею, зрительный нерв. Риск возникновения метастазов повышается до 78% при распространении опухоли в орбиту. Конечно, к фактору риска относятся и наследственные формы ретинобластомы. Стандартизированные показатели смертности от ретинобластомы при наследственных ее формах в последние годы увеличились с 2,9 до 9, в то время как при спорадических случаях ретинобластомы отмечено уменьшение их с 1,9 до 1,0.
С целью выявления ранних рецидивов опухоли после энуклеации или появлении опухоли в парном глазу обязателен контрольный осмотр ребенка. Его следует проводить каждые три месяца в течение 2-х лет при монолатеральной ретинобластоме, при билатеральной ретинобластоме – в течение 3-х лет. У детей старше 12 месяцев после окончания лечения один раз в год целесообразно проводить компьютерную томографию головы, что позволяет проконтролировать состояние мягких тканей орбит и исключить метастазы опухоли в головной мозг. Дети, излеченные от ретинобластомы, должны находиться под дисапнсерным наблюдением пожизненно.
ОПУХОЛИ ОРБИТЫ
Опухоли орбиты среди всех новообразований органа зрения составляют 23-25%. В ней встречаются практически все опухоли, наблюдающиеся у человека. Частота первичных опухолей составляет 94,5%, вторичные и метастатические встречаются у 5,5%.
Дата добавления: 2016-03-22; просмотров: 1775;
