на плечовій артерії за Коротковим.
1. Перед вимірюванням пацієнт повинен відпочити у сидячому або лежачому положенні протягом кількох хвилин;
2. Передпліччя та плече слід звільнити від стискуючої одежі;
3. Ліктьову ямку розташовують на рівні четвертого міжребер'я;
4. М'язи рук мають бути розслабленими;
5. При первинному обстеженні AT вимірюють на обох руках;
6. Манжету накладають на 2 - 3 сантиметри вище ліктьового згину;
7. Манжету затискують так, аби простір між нею і поверхнею плеча міг пропустити один палець;
8. Після закриття вентиля гумового балону манометра інтенсивними рухами нагнітають повітря до величини тиску, який на 25-30 мм.рт.ст. перевищує рівень при зникненні пульсу на променевій артерії (визначається пальпаторно);
9. Повільно і плавно (із швидкістю зниження тиску на 2 мм.рт.ст. за 1 сек.) випускають повітря з манжети;
10. За допомогою стетоскопу (фонендоскопу), розташованому в ділянці проекції ліктьової артерії (попередньо визначається пальпаторно), вислуховують тони Короткова;
11. Показник манометра в момент появи початкового тону (1 тон Короткова) приймають за систоличний тиск, а в момент повного зникнення тонів (5 тон Короткова) - за діастолічний тиск;
12. Вимірюють артеріальний тиск на обох руках щонайменьше двічі з проміжком через 3 хвилини;
13. За істинну величину AT приймають середні результати вимірювання.
14. З практичною метою доцільно визначати такі показники артеріального тиску: систолічний, діастолічний
– пульсовий (різниця між систолічним і діастолічним) середньодинамічний (1/3 пульсового + діастолічний)
– основний (виміряний в умовах, наближених до основного обміну, тобто вранці натще)
– випадковий (виміряний в умовах повсякденної життєдіяльності обстежуваного).
Щодо дослідження дихання, то вивчають такі параметри, як частота дихальних рухів, ритм та глибина дихання. Методи дослідження такі ж, як і серцево-судинної системи. Рахують частоту дихальних рухів; можна рахувати візуально вдох-видих, а можна поклавши руку на грудну клітку, не повідомивши хворого, що вестиметься підрахунок частоти дихання, можна з допомогою стето-фонендоскопа. В нормі частота дихання у здорової людини у стані спокою складає 16-20 за 1 хвилину. Збільшення частоти дихальних рухіів – тахіпное, зменшення – брадипное, відсутність дихальних рухів –апное. Апное може бути мимовільним, коли сам хворий затримує дихання, і патологічним, наприклад, під час клінічної смерті. В останньому випадку виконується штучна вентиляція легень. В нормі дихання повинне бути ритмічним. Глибина дихання – параметр суб’єктивний, оцінюється на підставі досвіду. Дихальна аритмія та порушення глибини дихання зустрічається при різних патологічних станах, особливо в тих випадках, коли страждає дихальний центр. Це, як, правило проявляється різними патологічними типами дихання із яких найчастіше зустрічаються:
o дихання Чейна-Стокса (поступове наростання глибини дихання, досягає максимума, потім поступово знижується і переходить в паузу).
o дихання Куссмауля(рівномірні рідкі дихальні цикли, гучний шумний вдох та посилений видох).
o дихання Біота (характеризується виникненням раптових пауз до хвилини при звичайному нормальному типі дихання).
Термометрія - вимірювання температури тіла людини. Температура тіла є відносною константою внутрішнього середовища, підтримання якої забезпечується складними процесами терморегуляції. У здорової людини під пахвою вона коливається в межах 36,4-36,8 °С. Летальна максимальна температура тіла 42,5 °С. При цьому відбуваються незворотні зміни білкових структур. Летальна мінімальна температура тіла коливається в межах 15-23 °С. Можливі фізіологічні коливання. Так, температура, виміряна в прямій кишці, піхві, паховій складці, порожнині рота, виявляється на 0,2-0,4 °С вищою, ніж під пахвою. У дітей температура тіла дещо вища (у новонароджених вона досягає 37,2 °С під пахвою), у похилому віці, навпаки, - знижена. У жінок температура залежить від фази менструального циклу: в період овуляції вона підвищується на 0,6-0,8 °С. Добові коливання температури тіла — 0,1-0,6 °С. Максимальна температура реєструється в другій половині дня, між 17-ю і 22-ю год, а мінімальна - на світанку між 3-ю і 6-ю год.
Вимірюють температуру тіла медичним термометром. Це скляний резервуар, куди впаяні шкала і капіляр, що має на кінці розширення, заповнене ртуттю. При нагріванні ртуть піднімається у капіляр, залишаючись на рівні максимального підйому навіть при охолодженні, і опускається тільки при струшуванні. Шкала термометра проградуйована від 34 °С до 42 °С з ціною поділки 0,1. °С. Зберігають медичні термометри у склянці, на дно якої кладуть шар вати і наливають дезінфікуючий розчин, наприклад, 0,5 % розчин хлораміну.
Після вимірювання температури у хворого термометр опускають у склянку з дезінфікуючим розчином, потім добре витирають і, струсивши ртуть нижче мітки 35 °С, дають іншому хворому. Перед вимірюванням температури необхідно оглянути пахвову западину (для виключення місцевих запальних процесів) і досуха витерти її. Термометр кладуть таким чином, щоб ртутний резервуар з усіх боків стикався з тілом. Вимірювання температури триває не менше ніж 10 хв. Між термометром і тілом не повинно бути білизни. Ослабленим хворим слід притримувати руку для фіксації термометра.
При вимірюванні температури в прямій кишці термометр змащують вазеліном або іншим жиром. Хворий лягає на бік і термометр вводять в пряму кишку на глибину 6-7 см. Після кожного вимірювання температури термометр миють теплою водою з милом і дезінфікують. При вимірюванні температури в ротовій порожнині термометр розміщують під язиком. Дітям частіше вимірюють температуру в паховій складці. Для цього ногу згинають у кульшовому суглобі так, щоб термометр знаходився в утвореній складці.
У стаціонарі температуру тіла вимірюють двічі на добу: між 6-ю і 8-ю годинами ранку та о 16-18-й годині дня. Хворий при цьому лежить або сидить. За призначенням лікаря, щоб вловити максимальний підйом температури протягом доби, вимірюють її кожні 2-3 год. Отримані дані реєструють у температурному журналі, а потім переносять в температурні листки, вклеєні в карту стаціонарного хворого. Результати кожного вимірювання температури позначають точкою на перетині показників температури і дати та часу (ранок, вечір) вимірювання. Ламана лінія від з'єднання цих точок називається температурною кривою, яка має характерні особливості при деяких захворюваннях.
Для швидкого виявлення людей з підвищеною температурою тіла у великому колективі користуються полімерними пластинками, покритими емульсією з рідких кристалів "Термотест". Пластинку прикладають до шкіри лобної ділянки. При температурі 36-37 °С на пластинці зеленим кольором світиться буква "N" (Nогmа), а при температурі вищій 37 °С - буква "F" (Fеbгіs). Рівень підвищення температури визначають медичним термометром.
Електротермометрія - вимірювання температури тіла з використанням датчиків для різних ділянок тіла. Метод має значно меншу інертність, зручний у ослаблених, неспокійних хворих, у дітей. Датчики з'єднуються із стрілкою, відхилення якої на шкалі визначає температуру тіла хворого. В палатах інтенсивної терапії у системах моніторного спостереження використовують індивідуальні термометричні блоки. При підвищенні температури тіла за встановлені межі подається звуковий чи світловий сигнал тривоги. Метод дозволяє проводити добову, а у разі необхідності і довше, реєстрацію коливань температури. При одночасному вимірюванні ректальної і шкірної температури збільшення градієнта цих температур за рахунок зниження шкірної температури виявляють при гострій судинній недостатності (колапс) та при різних варіантах шоку (кардіогенний шок при інфаркті міокарда).
За ступенем підвищення розрізняють субфебрильну (37-38 °С), помірно підвищену (38-39 °С), високу (39-41 °С) і надмірно високу температуру (вище 41 °С). Ступінь підвищення температури визначає особливості догляду за хворим.
Важливе значення має визначення добових коливань температури або лихоманки. Розрізняють такі типи лихоманок:
1. Лихоманка постійного типу (febris continua) - температура тіла встановлюється на високих цифрах, тримається довго, добові коливання її не перевищують 1 °С. Може бути ознакою запалення легень, черевного тифу.
2. Лихоманка ремітуюча, послаблююча (febris remittens) - з різницею температури протягом доби 1-2 °С без зниження її до нормального рівня. Спостерігається при туберкульозі, гнійних захворюваннях.
3. Лихоманка переміжного, інтермітуючого типу (febris intermittens). Спостерігається короткочасне раптове підвищення температури до 39-40 °С і швидке її зниження до нормального рівня. Підвищення температури, що повторюється через 2-3 дні, може бути ознакою малярії.
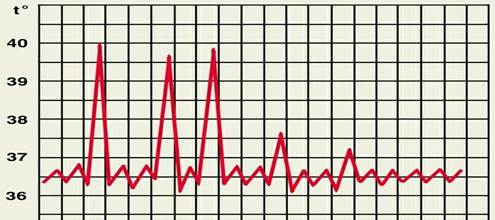
4. Гектична або виснажлива лихоманка (febris hectica) - високе підвищення температури з різким на 3-4 °С зниженням її до нормального рівня, а то і нижче, з виснажливим потовиділенням. Спостерігається при туберкульозі,сепсисі, лімфогранулематозі.
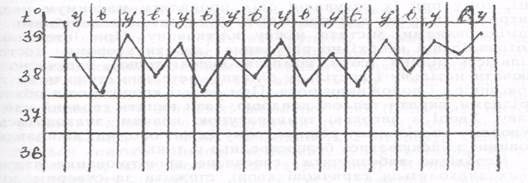
5. Зворотний тип лихоманки (febris reccurens) - раптове підвищення температури до 39-40 °С і вище, яке утримується декілька днів, а потім раптовознижується до норми. Через декілька днів температурна крива знову показує новий період підйому температури. Характерна для поворотного тифу/
6. Хвилеподібна лихоманка (febris undulans) - спостерігається періодичне наростання температури з наступним її зниженням до норми і періодом нормальної температури тіла. Може бути ознакою лімфогранулематозу, бруцельозу.
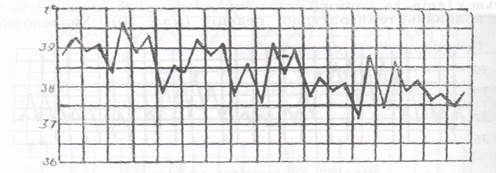
7. Гарячка спотворена (febris inversus), коли вранці температура вища і знижується до вечора. Може бути ознакою сепсису, туберкульозу, бруцельозу.
|
|
8. Неправильна (febris irregularis). Ця лихоманка проявляється відсутністю закономірності коливань температури в різні періоди доби.
Догляд за хворими з гарячкою визначається її стадією. Розрізняють три стадії гарячки: І - наростання температури тіла (цій стадії властиве переважання теплопродукції над тепловіддачею); II - постійно підвищеної температури (характеризується певним балансом між теплопродукцією і тепловіддачею); III - зниження температури тіла (зменшується продукція тепла і зростає його віддача).
Клінічними проявами першої стадії є м'язове тремтіння, мерзлякуватість, біль у м'язах, головний біль, загальне нездужання, іноді блідість чи ціаноз кінцівок. Шкіра холодна на дотик, набуває вигляду гусячої. Хворого необхідно вкласти в ліжко, зігріти (обкласти грілками, напоїти гарячим чаєм, вкрити додатковою ковдрою).
У другій стадії з припиненням підвищення температури м'язове тремтіння значно зменшується, блідість шкіри змінюється почервонінням. Хворий може скаржитися на головний біль, відчуття жару, сухість у роті. Шкіра гаряча, червона. При високій температурі тіла можливе марення. Ознаками інтоксикаційного делірію є поява особливостей у поведінці хворого: неспокій, плач, стогін, повторення тих самих запитань до персоналу, відмова від їжі, підвищена чутливість до шуму і світла. Потім хворий починає дрімати, мовчки лежить з широко відкритими очима, пильно розглядаючи картини, які ввижаються йому. Може виникнути збудження: хворий зривається з ліжка, може зробити спробу вибігти на вулицю чи вискочити з вікна. На обличчі вираз страху і тривоги. Йому уявляються примарні картини, звірі, які вчиняють напад на нього. Делірій небезпечний навантаженням на серцево-судинну систему і можливими небезпечними для життя хворого і оточуючих людей діями. У таких випадках установлюють індивідуальний пост.
Ліжко розміщують дальше від вікна і так, щоб до нього був доступ з усіх боків. З палати забирають всі зайві предмети, особливо гострі і ріжучі. Медична сестра контролює пульс, артеріальний тиск, дихання, колір шкіри і виконує лікарські призначення. При головному болі на лоб хворого можна покласти холодний компрес із змоченої в розчині оцту (2 столових ложки на 0,5 л води) лляної серветки, рушника або зробити холодне обгортання. На лоб хворого кладуть обгорнутий серветкою чи рушником міхур з льодом. Замість міхура з холодною водою чи льодом при необхідності використовують мішечки з сухим льодом "Пінгвін", які попередньо охолоджують у морозильній камері. Дія цих мішечків зберігається 2-3 год, їх можна накладати на ділянку великих судин шиї, ліктьових згинів. Контролюють частоту пульсу і величину артеріального тиску. Часто стан серцево-судинної системи (особливо у хворих похилого віку) має вирішальне значення в прогнозі захворювання, тому необхідно вчасно призначати серцеві чи судинні засоби.
Висока температура і її значні коливання спричиняють виснаження хворого. Щоб підвищити опірність організму, необхідно давати хворому легкозасвоювані харчові продукти високої енергетичної цінності у рідкому чи напіврідкому вигляді (дієта № 13). У зв'язку із значним зниженням апетиту харчування повинно бути частим (5-6 разів), при цьому їжу слід давати невеликими порціями, краще у години зниженої температури. Для дезинтоксикації організму хворий потребує великої кількості рідини у вигляді фруктових і ягідних соків, дегазованої мінеральної води. Часто при високій температурі тіла виникають тріщини губ і кутків рота, які слід змащувати вазеліновою олією або гліцерином. Простерилізовані шпатель і пінцет з достатньою кількістю стерильних марлевих серветок вкладають на стерильний лоток. Ліки наливають у чашку Петрі. Затиснуту пінцетом серветку змочують ліками. Хворого просять відкрити рот і, користуючись шпателем, виявляють вражене місце слизової оболонки. До нього прикладають змочену ліками серветку. Для кожного місця ураження використовують свіжу стерильну серветку. Ротову порожнину споліскують або протирають слабким розчином натрію гідрокарбонату. Необхідно стежити за тим, щоб хворий не скидав ковдру, а у палаті не було протягів.
Лежачим хворим потрібен ретельний догляд за шкірою, який дасть змогу запобігти виникненню пролежнів. У разі виникнення запору ставлять очисну клізму. Хворому в ліжко подають судно і сечоприймач. При провітрюванні палати остерігаються протягів, хворого треба вкрити ковдрою, а голову прикрити рушником. Протягом періоду лихоманки хворому призначають ліжковий режим.
Перебіг періоду зниження температури тіла (III стадія) буває різний, бо воно може відбуватися швидко або поволі. Повільне зниження температури впродовж декількох днів називається лізисом. Швидке, протягом однієї доби (часто за 5-8 год), зниження температури з високих величин до нормальних і навіть субнормальних називається кризою. Критичне зниження температури може супроводжуватися гострою судинною недостатністю, що проявляється надмірним потовиділенням, блідістю шкіри, іноді з ціанозом, зниженням артеріального тиску, почастішанням пульсу і зменшенням його наповнення аж до ниткоподібного. Кінцівки стають холодними на дотик, шкіра покривається липким, холодним потом. При критичному зниженні температури тіла хворого медична сестра контролює властивості пульсу і величину артеріального тиску. При необхідності слід застосовувати засоби інтенсивної терапії, зокрема невідкладне введення судинних засобів (мезатон, кофеїн, адреналіну гідрохлорид). Пацієнтові кладуть грілки до ніг, з-під голови забирають подушку або піднімають ножній кінець ліжка, дають пити гарячий чай чи каву. При надмірному потовиділенні хворого витирають, змінюють натільну і постільну білизну. На ніч залишають декілька запасних пар білизни для заміни мокрої.
При літичному зниженні температури тіла хворий відчуває загальну слабкість. Після того, як температура знизилась, він звичайно засинає.
Матеріали для самоконтролю:
А. Тестові завдання для перевірки готовності до вивчення теми:
1. Яка температура тіла вважається нормальною в пахвинній ділянці:
1. 36,6–36,8 °С.
2. До 37,0 °С.
3. 36,5–37,0 °С.
4. 36,1–36,9 °С.
5. 36,4–36,7 °С.
2. Як відрізняється температура у прямій кишці від температури тіла у пахвинній ділянці?
1. Вища на 1 °С.
2. Вища на 2–3 °С.
3. В нормі така ж сама, відрізняється тільки при патології.
4. Нижча на 1 °С.
5. Вранці така ж сама, ввечері вища на 1 °С.
3. Яка тривалість вимірювання температури тіла у пахвинній ділянці?
1. Не більше 5 хвилин.
2. До 10 хвилин.
3. До 15 хвилин.
4. Від 5 до 15 хвилин в залежності від патології.
5. Понад 20 хвилин, особливо у важких хворих.
4. З якою метою перед вимірюванням температури тіла очищують від поту пахвинну ділянку?
1. Для забезпечення гігієнічних умов процедури.
2. Для профілактики від застуди.
3. Для забезпечення вищої точності вимірювання.
4. З метою кращої фіксації термометра.
5. Для покращення тактильних відчуттів хворого.
5. У яких випадках застосовують вимірювання температури у прямій кишці?
1. При кишковій кровотечі.
2. При геморої.
3. При пухлинах прямої кишки.
4. При проносах.
5. При виснаженні організму.
6. Яке зниження температури тіла називається літичним?
1. Каскадоподібне.
2. Хвилеподібне.
3. Поступове.
4. Раптове.
5. Більше, ніж на 4 °С за 2 години.
7. Яка система у першу чергу страждає при кризисному зниженні температури тіла?
1. Нервова.
2. Серцево-судинна.
3. Система травлення.
4. Система виділення.
5. Ендокринна система.
8. Який рівень температурної реакції свідчить про субфебрильну температуру?
1. 37,0–38,0 °С.
2. 38,5–39,0 °С.
3. 38,0–39,0 °С.
4. 39,0–39,5 °С.
5. Понад 40,0 °С.
9. Який рівень температурної реакції характеризує помірну лихоманку?
1. 37,0–38,0 °С.
2. 38,5–39,0 °С.
3. 38,0–39,0 °С.
4. 39,0–39,5 °С.
5. Понад 40,0 °С.
10. Яку температуру тіла, виміряну в пахвинній ділянці, називають високою?
1. 37,0–38,0 °С.
2. 38,0–39,0 °С.
3. 39,0–40,0 °С.
4. 40,0–41,0 °С.
5. Понад 41,0 °С.
11. Яку температуру тіла, виміряну в пахвинній ділянці, називають надто високою?
1. 37,0–38,0 °С.
2. 38,0–39,0 °С.
3. 39,0–40,0 °С.
4. 40,0–41,0 °С.
5. Понад 41,0 °С.
12. Яка температурна реакція характерна для гіперпіретичної лихоманки?
1. 37,0–38,0 °С.
2. 38,0–39,0 °С.
3. 39,0–40,0 °С.
4. 40,0–41,0 °С.
5. Понад 41,0 °С.
13. Як змінюється температура тіла після приймання їжі?
1. Не змінюється.
2. Незначно знижується.
3. Дещо знижується в конкретній ділянці.
4. Підвищується в ділянці живота.
5. Підвищується.
14. Які коливання температури протягом доби притаманні постійній формі лихоманки?
1. В межах 1 °С.
2. В межах 0,5 °С.
3. Однакова температура тіла протягом доби.
4. В межах 2 °С з мінімальними значеннями увечері.
5. В межах 2 °С з мінімальними значеннями вранці.
15. Добові коливання температури тіла у хворого 4–5 °С. Для якого типу лихоманки характерні такі значення?
1. Ремітуючої.
2. Хвилеподібної.
3. Гектичної.
4. Зворотної.
5. Спотвореної.
16. Які особливості забезпечення рідиною організму у хворого з високою температурою тіла?
1. Частий прийом невеликої кількості рідини.
2. Частий прийом значної кількості рідини.
3. Частий прийом мінеральної води у дозі 2–3 склянки на добу.
4. Часте змочування губ.
5. Рідке (через 6–7 годин) приймання великої кількості напоїв ( до 0,5 л на прийом).
17. У хворого температура супроводжується головним болем. Яку першу допомогу Ви надасте такому хворому?
1. Холодний компрес на голову.
2. Гаряча грілка на потилицю.
3. Вдихання нашатирного спирту.
4. Тепла грілка на скроні.
5. Інгаляція кисню.
Б. Задачі для самоконтролю:
Завдання 1. При вимірюванні температури тіла у хворого із гарячкою отримано наступні дані:
1 день: ранок – 37,8 °С, вечір – 39,5 °С
2 день: ранок – 37,2 °С, вечір – 39,2 °С
3 день: ранок – 37,5 °С, вечір – 38,9 °С
4 день: ранок – 37,4 °С, вечір – 38,7 °С
5 день: ранок – 37, 6 °С, вечір – 39,1 °С.
Заповніть температурний лист. Встановіть характер гарячки.
Завдання 2. При вимірюванні температури тіла у хворого із гарячкою отримано наступні дані:
1 день: ранок – 37,3 °С, вечір – 37,9 °С
2 день: ранок – 37,2 °С, вечір – 38,0 °С
3 день: ранок – 37,1 °С, вечір – 37,6 °С
4 день: ранок – 36,8 °С, вечір – 37,7 °С
5 день: ранок – 36,7 °С, вечір – 37,5 °С.
Заповніть температурний лист. Встановіть характер гарячки.
Завдання 3. При вимірюванні температури тіла у хворого із гарячкою отримано наступні дані:
1 день: ранок – 38,3 °С, вечір – 40,1 °С
2 день: ранок – 38,1 °С, вечір – 39,8 °С
3 день: ранок – 38,2 °С, вечір – 40,2 °С
4 день: ранок – 37,9 °С, вечір – 39,9 °С
5 день: ранок – 38,2 °С, вечір – 39,8 °С.
Заповніть температурний лист. Встановіть характер гарячки.
Завдання 4. Хворому проведено вимірювання температури тіла ртутним термометром. Що після цього слід зробити з термометром?
Завдання 5. Яким чином слід проводити догляд за хворим із гарячкою на стадії підвищення температури тіла?
Завдання 6. Які види зниження температури тіла Вам відомі? Яким чином слід проводити догляд за хворим на стадії зниження температури тіла?
Завдання 7. Назвіть методи боротьби з гіпертермією.
Література.
Основна:
1. Нетяженко В.З., Щуліпенко І.М., Дідківська Л.А. Догляд за хворими загальний і спеціальний з основами медсестринської техніки. – К.: «Здоров'я», 2013.– С.151-172.
2. Щуліпенко І.М. Загальний та спеціальний догляд за хворими з основами валеології, К., 1998.-С. 69-81
Додаткова:
1. Нетяженко В.З., Сьоміна А.Г., Присяжнюк М.С. Загальний та спеціальний догляд за хворими, К., 1993. – С. 5–21.
2. Гребенев А.Л., Шептулин А.А., Хохлов А.М. Основы общего ухода за больными. – М.: Медицина, 1999.
3. Общий уход в терапевтической клинике / под ред. Ослопова В.Н. – М.: МЕДпресс-информ, 2002.
4. Грандо А.А., Грандо С.А. Врачебная этика и деонтология. - К: Здоров'я, 1994.
Дата добавления: 2016-03-05; просмотров: 912;
