Метастатические поражения легких
Легкие весьма часто вовлекаются в патологический процесс при внелегочной локализации первичной опухоли. При этом требуют особого рассмотрения две следующие клинические ситуации. Первая заключается в обнаружении у больного на рентгенограмме органов грудной клетки солитарного объемного образования в легких при известной внеторакальной локализации опухоли. В данном случае можно предположить как метастатическое поражение, так и первичный рак легкого. Поскольку прогноз при раке легкого является менее оптимистичным, нежели при большинстве первичных опухолей иной локализации, то рекомендуется рассматривать солитарное легочное новообразование как свидетельство в пользу рака легкого, особенно если речь идет о курильщике в возрасте старше 35 лет. При этом проводят целенаправленное обследование с целью исключить признаки метастатического поражения, характерные' для предполагаемого рака легкого, и в случае их отсутствия объемное образование удаляют. Вторая клиническая ситуация заключается в потенциальной возможности хирургической резекции множественных очаговых образований в легких. Данный лечебный подход может быть рекомендован, если: 1) пациент способен перенести предполагаемую операцию; 2) первичная опухоль выявлена и проводится успешное лечение; 3) имеет место изолированное поражение легких, причем технически могут быть резецированы все участки пораженной легочной ткани. В ходе предоперационного обследования исключают больных с неконтролируемым течением первичного опухолевого процесса и наличием отдаленных метастазов внеторакальной локализации. Эта лечебная тактика оправдана при остеогенной или мягкотканной саркоме; раке толстой или прямой кишки; раке тела, шейки матки; раке головы, шеи, груди, яичек, слюнных желез, мочевого пузыря, почек и меланоме. Тщательный предоперационный отбор больных с множественными метастазами в легкие позволяет достигнуть 5-летней выживаемости в 20—30% случаев. Наиболее же показательны в этом плане больные с остеогенной саркомой, у которых резекция легочных метастазов (в ряде случаев повторная) является стандартным лечебным подходом.
ГЛАВА 214. БОЛЕЗНИ ПЛЕВРЫ, СРЕДОСТЕНИЯ И ДИАФРАГМЫ
Роланд Г. Ингрэм, младший (Roland H. Ingram, Jr.)
Плевра
Висцеральный и париетальный листки плевры образуют между собой замкнутое пространство, содержащее в норме лишь небольшое количество жидкости. При этом существует устойчивое равновесие между жидкостью, поступающей (секретируемой) в плевральную полость и реабсорбируемой из нее. В этом плане трансплевральный транспорт жидкости является частью более общей закономерности — обмена жидкости между внутри- и внесосудистыми пространствами — и описывается известным уравнением Старлинга.
В нормальных условиях жидкость фильтруется (секретируется) париетальной плеврой, которая васкуляризована системными капиллярами (среднее гидростатическое давление в них равно приблизительно 30 см вод. ст.). Из плевральной полости жидкость реабсорбируется висцеральной плеврой, которая снабжается кровью легочными капиллярами (среднее гидростатическое давление в них составляет 11 см вод. ст.). Кроме того, некоторое количество макромолекул и жидкости удаляется из плевральной полости лимфогенным путем через стомы, локализующиеся в диафрагме и базальных отделах париетальной плевры. Чрезмерное скопление жидкости в полости плевры (плевральный выпот) может явиться следствием нарушений взаимодействия гидростатического и онкотического давления (транссудат) либо быть обусловлено нарушениями проницаемости сосудов и/или плевры (экссудат), что наблюдается при воспалительном или опухолевом поражении плевры.
При воспалении париетальной плевры сегментарные нервы, ее иннервирующие, также вовлекаются в патологический процесс. Клинически это проявляется появлением острых болей в грудной клетке, усиливающихся при попытке глубокого вдоха (гл. 4). Локализация торакалгий может свидетельствовать о характере и локализации поражения плевры. Так, болевые ощущения, локализующиеся (или иррадиирующие) в области плеча, скорее указывают на поражение диафрагмальной плевры (при этом в процесс вовлекаются межреберные нервы на уровне CIII—СV боли, локализующиеся в верхней части живота, свидетельствуют о вовлечении в патологический процесс нижерасположенных межреберных нервов.
При поражении висцеральной плевры боли не носят такого острого характера и оказываются более разлитыми.
В типичных случаях при возникновении плеврогенных болей в грудной клетке у больного отмечается частое поверхностное дыхание, ограничение подвижности нижнего края легкого на стороне поражения. Нередко при воспалении листков плевры можно выслушать локализованный либо разлитой (в заднебазальных отделах) шум трения плевры. Последнее объясняется тем, что в заднебазальных отделах легких дыхательная экскурсия наибольшая. Обычно шум трения плевры грубый, как бы скребущий, выслушивается на протяжении всего дыхательного цикла, а его наибольшее звучание приходится на конец вдоха — начало выдоха.
Плевриты. Воспаление плевры — это следствие многих легочных и внелегочных заболеваний, включая пневмонию, туберкулез, инфаркт легкого, новообразования. Плевральные боли при отсутствии каких-либо физикальных и рентгенологических признаков поражения плевры можно наблюдать при так называемой эпидемической плевродинии (болезнь Борнхольма, гл. 139), при других воспалительных заболеваниях плевры вирусного происхождения, у больных с системными заболеваниями соединительной ткани (в частности, при системной красной волчанке).
Если при обследовании лихорадящего больного, предъявляющего жалобы на плеврогенные боли в грудной клетке, на рентгенограмме органов грудной клетки обнаружена инфильтрация легочной ткани, следует предположить инфекционную природу заболевания и, в частности, острую бактериальную пневмонию (гл. 205). Инфаркт легкого в результате тромбоэмболии ветвей легочной артерии также может сопровождаться плевритом (гл. 211). В данном случае характерным клиническим признаком является кровохарканье. Когда же при наличии плеврита в легких отсутствуют очагов о-и нфильтративные изменения, следует предполагать постпервичный туберкулез, поддиафрагмальный абсцесс, мезотелиому или первичный бактериальный плеврит.
Лечение при плеврите направлено прежде всего на основное заболевание, осложнившееся воспалением плевры: параллельно, при необходимости, проводят курс лечения анальгетиками. Назначение последних нередко приводит к уменьшению интенсивности торакалгий, но, как правило, болевые ощущения в грудной клетке, вызываемые кашлем или глубоким дыханием, сохраняются. Если болевой синдром ограничивает глубину дыхательных экскурсий и препятствует в определенной степени отхождению мокроты при кашле, то показана местная блокада соответствующего межреберного нерва (при этом с успехом используют местные анестетики средней продолжительности действия). Иногда острый плеврит переходит в хронический адгезивный плеврит, что наблюдается при туберкулезе, эмпиеме плевры или гемотораксе. Адгезивный плеврит характеризуется значительным утолщением листков плевры, что может привести к нарушению вентиляционной функции легких. Это объясняется тем, что легкие оказываются как бы замурованными в своеобразной плевральной «западне», при этом дыхательный объем легких уменьшается, а легочная ткань становится как бы ригидной, хотя на самом деле упругоэластические свойства легких не изменяются. Когда же вентиляционные нарушения достигают крайних степеней и появляется выраженная одышка, то показана хирургическая резекция утолщенной плевры (декортикация).
Плевральный выпот. Плевральный выпот может появиться в результате патологии плевральных листков, а может возникать и вне связи с собственно заболеваниями плевры. Различают экссудативные и транссудативные плевральные выпоты. При плеврите он появляется вследствие повышения проницаемости париетальной плевры при ее воспалительном или опухолевом поражении. Классическим примером формирования плеврального выпота при интактных плевральных листках является застойная сердечная недостаточность. В последнем случае в основе образования плеврального выпота лежит как повышение фильтрации (секреции) жидкости париетальной плеврой вследствие гипертензии в системных капиллярах, так и снижение ее реабсорбции висцеральной плеврой в результате повышения гидростатического давления в легочных капиллярах. Чрезмерное скопление жидкости в полости плевры может быть вызвано также гипоальбуминемией, наблюдаемой при нефрозе или циррозе, что объясняется снижением внутрисосудистого онкотического давления. Есть еще одна причина, приводящая к формированию плеврального выпота при интактных плевральных листках,— это обструкция лимфатических путей оттока. В данном случае исследуемую жидкость можно характеризовать и как экссудат, и как транссудат. Поскольку по лимфатическим сосудам осуществляется дренаж белка из плевральной полости, то его концентрация при обструкции лимфатических путей часто оказывается весьма высокой, несмотря на то что проницаемость плевральных листков не нарушена.
Возможное возникновение вентиляционных нарушений при появлении плеврального выпота связано со сдавлением прилежащей части легкого и грудной стенки. При нормальной величине дыхательного объема грудная стенка развивает усилия, направленные наружу, в то время как легочная ткань — внутрь. У большинства больных плевральные выпоты протекают клинически бессимптомно, однако некоторые жалуются на ощущения нехватки воздуха. Независимо от этиологии массивный плевральный выпот проявляется одышкой, исчезающей или значительно уменьшающейся при эвакуации из плевральной полости 1 л жидкости. Механизмы подобного «купирования» синдрома одышки неясны. Так, увеличение объема воздуха в легком на стороне поражения обычно оказывается менее 1/2 объема удаленной при торакоцентезе жидкости, а уменьшение объема гемиторакса при движении внутрь грудной клетки составляет более /г объема эвакуируемой жидкости. В данной ситуации, вероятно, следует учитывать «вклад» инспираторной мускулатуры при смещении грудной клетки внутрь.
Кроме того, больного при образовании плеврального выпота могут беспокоить плеврогенные боли или чувство тяжести в грудной клетке.
Данные физикального обследования указывают на смещение трахеи в здоровую сторону, притупление перкуторного звука и ослабление дыхания над областью плеврального выпота. Над верхней границей выпота выслушивается бронхиальное дыхание. На рентгенограмме наиболее характерным признаком скопления жидкости в плевральной полости является сглаживание (облитерация) острого угла между диафрагмой и грудной клеткой (так называемый реберно-диафрагмальный угол) с вогнутой верхней границей уровня жидкости. В редких случаях при ограниченных размерах плеврального выпота и его расположения под нижней поверхностью легкого (так называемый базальный плевральный выпот) на рентгенограмме органов грудной клетки видна элевация купола диафрагмы.
Ценную информацию дает рентгенография органов грудной клетки в положении пациента на боку на стороне поражения (латерография). Если жидкость свободно смещается вдоль всего края грудной стенки, то исключается возможность осумкованного плеврального выпота. На рентгенограмме левосторонний базальный гидроторакс проявляется в виде расширения размеров тени между газовым пузырем желудка и верхним краем купола диафрагмы. Другим признаком базального выпота является хорошо заметное на рентгенограмме латеральное смещение и уплощение купола диафрагмы при перемещении жидкости наружу в положении больного стоя. Нередко плевральный выпот может быть не распознан в положении больного лежа, поскольку свободно смещающаяся жидкость равномерно распределяется по всей задней поверхности легкого. При этом видно распространенное вуалеобразное затенение легочной ткани, с трудом выявляемое при односторонней локализации выпота (очевидно, что при данном диагностическом подходе обнаружить двусторонний гидроторакс не представляется возможным). Иногда жидкость может находиться между долями легкого, в этом случае на рентгенограмме видно округлой, формы тенеобразование, с трудом дифференцируемое от солитарных очаговых образований в легочной ткани. С разрешением плеврального выпота данные тенеобразования исчезают, в связи с чем они получили название «фантомных опухолей» («опухоли-призраки»).
При неясном происхождении гидроторакса, а также в случаях, когда массивный плевральный выпот вызывает одышку, показана аспирация плеврального содержимого под местной анестезией. Если во время исследования имеется основание предполагать наличие злокачественного новообразования или туберкулеза, то при проведении первичного торакоцентеза целесообразно выполнить закрытую биопсию плевры, используя специальные иглы Abrams или Соре. Когда же, несмотря на повторные исследования плевральной жидкости и результаты закрытой биопсии плевры, диагноз остается неясным, показано проведение фиброоптической торакоскопии и открытой биопсии плевры.
Характеристики плевральной жидкости. Плевральный выпот, содержащий кровь, характерен для опухолевого поражения плевры или инфаркта легкого. Однако примесь крови в плевральной жидкости нередко обнаруживают при инфекционном воспалении, застойной сердечной недостаточности или травме. Поэтому решающее диагностическое значение имеет дифференциация плеврального выпота на экссудат и транссудат. Для этого используют лабораторные тесты (табл. 214-1), однако ни один из них не имеет определяющего диагностического значения. На экссудативный характер выпота указывают высокое содержание белка в плевральной жидкости, высокие значения отношения активности лактатдегидрогеназы (ЛДГ) в плевральной жидкости и сыворотке крови и большое число лейкоцитов. Однако нередко в транссудате больных с застойной сердечной недостаточностью выявляется высокая концентрация белка, особенно при быстром уменьшении объема гидроторакса на фоне активной диуретической терапии. У некоторых больных в транссудативном плевральном выпоте, содержащем фрагменты клеток, определяется высокое плеврально-сывороточное отношение активности ЛДГ. Отсутствуют и строгие количественные различия содержания лейкоцитов в плевральной жидкости, позволяющие провести четкую дифференциацию между транссудативным и экссудативным выпотом. Окончательный диагноз может быть установлен лишь при изучении результатов лабораторных проб и характерных клинических симптомов болезни. Кроме того, при диагностике экссудативного выпота необходимо провести цитологические и бактериологические исследования. На рис. 214-1 представлен алгоритм диагностического обследования при обнаружении плеврального выпота. Однако, несмотря на проводимое целенаправленное обследование, в 25% случаев природа плеврального выпота так и остается неустановленной.
Таблица 214-1. Характеристика плеврального выпота
| Транссудат | Экссудат | |
| Общепринятые тесты | ||
| Белок | < 30 г/л | > 30 г/л |
| Лактатдегидрогеназа (ЛДГ) | Низкая активность | Высокая активность |
| Отношения ЛДГ плевральной жидкости и ЛДГ сыворотки крови | <0,6 | >0,6 |
| Специальные тесты | ||
| Эритроциты | <10•109/л | >100•109/л свидетельствует в пользу опухоли, инфаркта легкого, травмы: >10•109/л, но <:100•109/л — неопределенное диагностическое значение |
| Лейкоциты | < 1•109/л, обычно >50% из них лимфоциты или моноциты | Обычно >1•109/л >50% лимфоцитов — характерно для туберкулеза или опухоли; >50% полиморфно-клеточных лейкоцитов — острое воспаление |
| РН | >7,3 | <7,3 (в случае воспаления) |
| Глюкоза | Концентрация, близкая к гликемии | Низкая (при инфекционном воспалении), резко снижена при ревматоидном артрите и особенно при опухолях |
| Амилаза | >500 ед/мл (панкреатит, в редких случаях — опухоль, инфекционное воспаление) | |
| Специфические белки | Низкое содержание С3- и С4-фракций комплемента (системная красная волчанка, ревматоидный артрит) Обнаружение ревматоидного фактора, антинуклеарного фактора |
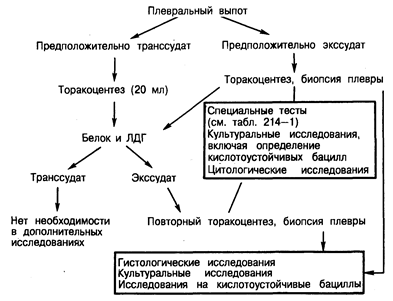
Рис. 214-1. Дифференциально-диагностический алгоритм при синдроме плеврального выпота.
Постпервичный туберкулезный плеврит— это изолированный плевральный выпот без очагово-инфильтративных изменений в легких, появляющийся в течение нескольких месяцев после перенесенной первичной субклинической инфекции. Нередко при этом может и не быть каких-либо клинических проявлений, но чаще больные предъявляют жалобы на повышение температуры тела, слабость, снижение массы тела. В редких случаях наблюдаются фебрильная лихорадка и плеврогенные боли в грудной клетке. Более чем у 90% больных туберкулиновые пробы положительны. Плевральная жидкость представляет собой экссудат с высоким содержанием лимфоцитов. Кислотоустойчивые бациллы при бактериоскопии плевральной жидкости обнаруживаются крайне редко; культуральные исследования положительны лишь в 20% случаев. Диагноз устанавливают по результатам закрытой биопсии плевры, когда обнаруживают неказеозные гранулёмы и/или культуру микобактерий туберкулеза (в 50% наблюдений).
Плевральные выпоты опухолевого происхождения, во всех случаях оказываются экссудативными. Плеврит часто осложняет течение рака легкого, что объясняют непосредственным распространением опухоли на плевральные листки, обструкцией лимфатических путей оттока вследствие опухолевого поражения медиастинальных лимфатических узлов либо развитием параканкрозного плеврита на почве обструктивной пневмонии. Клинические проявления в данной ситуации обусловлены основным заболеванием, однако одновременно могут наблюдаться одышка и плеврогенные боли в грудной клетке. Эвакуируемая из плевральной полости жидкость представляет собой экссудат, содержащий или не содержащий примесь крови. Цитологическое исследование плеврального содержимого и биопсия плевры дают возможность подтвердить опухолеза-висимое происхождение плеврита в 60% случаев.
При метастатическом поражении плевры в случае внеторакальной локализации первичных опухолей (чаще всего при раке молочных желез) также может появиться плевральный выпот, чаще двусторонний (в отличие от опухолевого плеврита у больных раком легкого). При лимфопролиферативных заболеваниях также нередко диагностируют плеврит, возникающий вследствие непосредственного вовлечения в патологический процесс листков плевры либо на почве обструкции лимфатических путей оттока из плевральной полости. Для злокачественных плевритов характерно быстрое накопление жидкости в полости плевры после очередного торакоцентеза, что требует повторных многократных плевральных пункций. В подобных случаях можно внутриплеврально ввести тетрациклин или один из цитостатических средств, что приведет к адгезии париетальной и висцеральной плевры и уменьшит скорость накопления плеврального содержимого.
Причиной появления экссудативного плеврального выпота, ассоциирующегося с нодулярными изменениями в легочной ткани и/или плевре, может стать ревматоидный артрит (гл. 263). Подобный симптомокомплекс чаще наблюдают у мужчин; при этом наряду с типичной клинической картиной ревматоидного артрита обнаруживают и подкожные ревматоидные узелки. Плевральная жидкость обычно мутная, зеленовато-желтого цвета, концентрация глюкозы в ней низка (менее 200 мг/л). Ревматоидный плеврит протекает, как правило, без видимых симптомов, какого-либо специфического лечения не требуется. Однако иногда возникновение плеврита у больных ревматоидным артритом характеризуется появлением лихорадки и плеврогенных болей в грудной клетке, что с учетом низкой концентрации глюкозы в плевральной жидкости заставляет проводить дифференциальный диагноз с эмпиемой плевры. Следует заметить, что для эмпиемы плевры характерны плеоцитоз мононуклеарных клеток и обнаружение в плевральной жидкости грамотрицательных микроорганизмов.
Довольно часто при развитии подпеченочного (поддиафрагмального) абсцесса в патологический процесс вовлекается и плевра, о чем свидетельствуют лихорадка, плевральные боли и формирование экссудативного плеврального выпота. При рентгенографии органов грудной клетки обнаруживают элевацию купола диафрагмы, ограниченный гидроторакс и линейные тени дисковидных ателектазов в базальных отделах легкого. Жидкость, полученная при торакоцентезе, как правило, стерильна, что, впрочем, не исключает формирования эмпиемы плевры вследствие прямого распространения инфекционного процесса. Следует иметь в виду, что у больных, перенесших оперативное вмешательство на органах брюшной полости, нередко удается обнаружить ограниченный плевральный выпот, что при отсутствии соответствующих клинических симптомов лишь достаточно редко заставляет предполагать наличие поддиафрагмального абсцесса.
В 15% случаев при остром панкреатите или образовании псевдокист поджелудочной железы диагностируют левосторонний плевральный выпот. В типичных случаях последний представляет собой экссудат с высокой концентрацией амилазы. Высокое содержание амилазы в плевральной жидкости можно наблюдать при опухолевых и инфекционных заболеваниях, а также при разрывах пищевода, когда в плевральную полость поступает слюна, содержащая этот фермент. Какого-либо специфического лечения при панкреатогенном плеврите нет. Как исключение, описываются наблюдения за больными с хроническим (рецидивирующим) течением плеврита вследствие формирования фистулы, сообщающей панкреатическую кисту с плевральной полостью; в подобной клинической ситуации показано хирургическое вмешательство.
Плевральный выпот в сочетании с асцитом, связываемый с неметастатическими опухолями органов малого таза у женщин, обозначается как синдром Мейгса. Плевральный выпот чаще локализуется справа, по характеру это транссудат или экссудат; накопление в плевральной полости жидкости объясняет ся ее перемещением из брюшной полости через известные диафрагмальные отверстия. Примечательно, что в случае радикального удаления первичной опухоли плевральный выпот и асцит довольно быстро регрессируют.
Если в цитограмме эвакуируемой жидкости содержание эозинофилов превышает 10%, то это говорит об эозинофильном плеврите. Его можно наблюдать при многих заболеваниях и патологических состояниях, таких как бактериальная пневмония, вирусный плеврит, панкреатит и травмы. Однако эозинофильно-клеточный выпот нехарактерен для опухолевых плевритов и крайне редко встречается при туберкулезе.
Весьма своеобразны больные со следующим симптомокомплексом: желтые ногти, лимфатический отек нижних конечностей и плевральный выпот. В плевральной жидкости обнаруживают высокую концентрацию белка. Полагают, что накопление жидкости в плевральной полости обусловлено скорее нарушениями лимфатического оттока, чем патологией собственно плевральных листков.
Хилоторакс. Чрезмерное скопление хилезной жидкости в плевральной полости наблюдается при травматическом повреждении или обструкции грудного лимфатического протока на почве лимфопролиферативного заболевания, метастатического поражения медиастинальных лимфатических узлов при бронхогенной карциноме или медиастинального фиброза. Редко диагностируемый лимфангиомиоматоз, как правило, сопровождается образованием хилезного плеврального выпота. При торакоцентезе из плевральной полости получают жидкость мелочно-белого цвета — по лабораторным характеристикам это экссудат. При специальной окраске его (судан III) обнаруживают капельки жира, содержание которого колеблется от 10 до 40 г/л. При травматическом разрыве грудного лимфатического протока показаны повторные аспирации жидкости или установка плеврального дренажа и отказ от приема пищи через рот. Если же этого недостаточно, то после лимфангиографии проводят ушивание грудного лимфатического протока. В случаях злокачественного происхождения хилоторакса нецелесообразно повторять торакоцентез, поскольку в этих случаях плевральный выпот достаточно быстро организуется вновь.
Псевдохилезный выпот имеет сходный с хилотораксом мутный молочно-белый вид, но в отличие от него не содержит капель жира и характеризуется высокой концентрацией холестерина. Кристаллы холестерина придают жидкости своеобразный опалесцирующий вид («металлический блеск»). Псевдохилоторакс чаще развивается вследствие длительного существования плеврального выпота, появляющегося в результате таких заболеваний, как туберкулез, ревматоидный артрит.
Гемоторакс. Гемоторакс — это истечение крови в плевральную полость, возникающее при тупом или проникающем ранении грудной клетки. Небольшое количество крови может оказаться в плевральной полости при развитии пневмоторакса (гемопневмоторакс). У больных с нарушениями свертывания крови, у лиц, принимающих антикоагулянты, существует опасность кровотечения в плевральную полость при проведении биопсии плевры. Поэтому биопсию плевры нельзя проводить до тех пор, пока не будут исключены известные расстройства системы гемостаза. Продолжающееся плевральное кровотечение, неадекватный дренаж делают необходимым проведение торакотомии. Неадекватный плевральный дренаж обычно обусловлен фиброзированием листков плевры (фиброторакс), когда утолщенная плевра как бы замуровывает легкое («панцирное легкое»); в подобной ситуации показана по возможности ранняя декортикация.
Эмпиема плевры. Так называют все случаи плеврита, когда в исследуемый жидкости обнаруживают микроорганизмы или гной. Чаще эмпиема возникает вследствие распространения инфекционного воспаления, осложняя течение бактериальной пневмонии, поддиафрагмального абсцесса, легочного абсцесса, перфорации пищевода. Около 20% случаев эмпиемы плевры связывают с проведением торакоцентеза, пункцией подключичной вены (с нарушением целостности плевральной полости). Иногда эмпиема плевры может возникнуть вследствие гематогенного распространения внеторакального инфекционного процесса, что чаще наблюдают в детском возрасте. В возникновении эмпиемы чаще принимают участие Staphylococcus aureus, Pseudomonas aeruginosa, Klebsiella pneumonia, Escherichia coli, Pneumococcus spp. и анаэробные микроорганизмы.
Чаще всего эмпиема плевры проявляется болями в грудной клетке, лихорадкой, ночными потами, непродуктивным кашлем, снижением массы тела. Эти симптомы, впрочем, могут быть выражены в минимальной степени, особенно если речь идет о больных с острой пневмонией, получающих антибактериальную терапию. Это существенно затрудняет диагностику эмпиемы. При обследовании выявляют физикальные и рентгенологические признаки патологического скопления жидкости в плевральной полости. Жидкость, получаемая при торакоцентезе, густой консистенции, напоминает гной. Впрочем, на ранних стадиях развития заболевания плевральное содержимое имеет серозный характер, отличаясь лишь высоким содержанием лейкоцитов (более 5•109/л), преимущественно полиморфно-клеточных, высокой концентрацией белка (более 30 г/л) и низкой концентрацией глюкозы (менее 200 мг/л). При бактериоскопии мазка плевральной жидкости, окрашенного по Граму, выявляют возбудитель.
Лечение при эмпиеме плевры состоит в адекватном дренаже плевральной полости и проведении антибактериальной терапии. Если плевральный экссудат жидкой консистенции, то его можно удалить в ходе повторных тораконцентезов. Однако чаще приходится проводить торакотомию и устанавливать дренаж в плевральную полость. Результаты многочисленных исследований свидетельствуют, что если при исходном анализе плевральной жидкости рН<7, то независимо от остальных лабораторных показателей, безусловно, показана установка плеврального дренажа. Если же при этом в течение ближайших 4—5 дней самочувствие пациента не улучшается и температура тела не нормализуется, то целесообразна ограниченная торакотомия с резекцией небольшого фрагмента ребра и ручное отделение плевральных сращений. В том случае, если этого недостаточно, то осуществляют декортикацию плевры. В редких случаях своевременно недиагностированная эмпиема плевры может спонтанно дренироваться наружу через мягкие ткани грудной клетки.
Иногда при анализе рентгенограмм органов грудной клетки осумкованная эмпиема плевры может быть ошибочно расценена как сегментарное или лобарное легочное воспаление. В данном случае надежную помощь в дифференциальной диагностике может оказать ультразвуковое исследование или КТ. При осумкованной эмпиеме плевры весьма эффективно дренировать ее под контролем ультразвукового либо КТ-исследования.
Летальность у больных с эмпиемой плевры в старших возрастных группах остается достаточно высокой, особенно при наличии сопутствующих заболеваний и в случаях позднего начала лечения.
Пневмоторакс. Пневмоторакс — патологическое скопление газа в плевральной полости, приводящее к полному или частичному коллапсу легкого. В нормальных условиях вследствие взаимодействия эластической тяги легочной ткани и упруго-эластических свойств грудной клетки давление в плевральной полости ниже атмосферного (гл. 200). В этой связи легкие можно сравнить с воздушным шаром, помещенным в вакуум. Когда же воздух начинает поступать в плевральную полость, то внутриплевральное давление стремится сравняться с атмосферным; при этом, чем меньше отрицательное внутриплевральное давление, тем в большей степени выражен коллапс легочной ткани. При пневмотораксе органы средостения смещаются в контралатеральную сторону вследствие эластической тяги интактного легкого. Если же давление в плевральной полости превышает атмосферное, что наблюдается при клапанном пневмотораксе или является осложнением искусственной вентиляции легких с положительным давлением в конце выдоха, то возникает напряженный пневмоторакс. В данном случае легкое полностью спадается, органы средостения в значительно большей степени смещаются в противоположную сторону, величина сердечного выброса снижается (последнее объясняется падением венозного возврата к сердцу вследствие положительного внутригрудного давления). Напряженный пневмоторакс относится к числу неотложных состояний в пульмонологии.
Пневмоторакс может быть спонтанным или вторичным в результате бронхолегочных заболеваний, травмы грудной клетки, перфорации пищевода либо явиться осложнением искусственной вентиляции легких.
Спонтанный пневмоторакс. Чаще всего спонтанный пневмоторакс наблюдают у лиц 20—40-летнего возраста, ранее не страдавших заболеваниями органов дыхания. Нередко при этом пневмоторакс приобретает рецидивирующее течение. Поступление воздуха в плевральную полость обусловлено раз рывом небольших эмфизематозных булл, прилежащих к висцеральной плевре (происхождение булл у этой категории пациентов остается неясным). Чаще буллы локализуются в эпикальных отделах легких, возможно, вследствие того, что в области верхушек величина отрицательного внутриплеврального давления наибольшая. Иногда наряду с этим обнаруживают узловатые образования в плевре, представленные скоплениями гистиоцитов, гигантских клеток и др. (так называемый реактивный эозинофильный плеврит), которые следует дифференцировать от легочной эозинофильной гранулёмы.
Клинически пневмоторакс проявляется болями в грудной клетке и одышкой. При физикальном обследовании отмечают тахикардию, асимметричное выбухание грудной клетки на стороне поражения (что обусловлено упругоэластическими свойствами грудной клетки и коллабированием легкого), смещение средостения с отклонением трахеи и верхушечного толчка в сторону здорового легкого, тимпанит и ослабление интенсивности дыхательных шумов на сторону поражения. При рентгенографии органов грудной клетки виден контур висцеральной плевры с отсутствием элементов легочного рисунка в зоне, ограниченной грудной клеткой и висцеральной плеврой. Важно подчеркнуть, что исключить присутствие свободного воздуха в плевральной полости можно лишь при рентгенографии органов грудной клетки, выполненной в положении стоя. В положении больного лежа воздух смещается вверх и сепарация листков париетальной и висцеральной плевры становится менее определенной.
Небольших размеров пневмоторакс обнаруживается более отчетливо, если рентгенографию осуществляют в конце максимального выдоха. В случае, если пневмоторакс сопровождается разрывом имеющихся плевральных спаек, образуется гемопневмоторакс с характерным горизонтальным уровнем разделения воздуха и жидкости.
Характер проводимого лечения зависит от размеров пневмоторакса. При относительно небольших его размерах обычно ограничиваются динамическим наблюдением. Воздух, поступивший в плевральную полость, спонтанно реабсорбируется; это объясняется тем, что суммарное давление газов в плевральной полости с учетом того, что атмосферное давление на высоте уровня моря составляет 760 мм рт. ст., превышает суммарное давление газов в капиллярной крови (здесь следует учитывать низкое Ро2). При пневмотораксе средних размеров достаточно провести плевральную пункцию с использованием игл со специальным клапанным механизмом, что исключает попадание воздуха в плевральную полость в момент процедуры. При пневмотораксе больших размеров, как правило, осуществляют торакотомию и установку плеврального дренажа.
Если несмотря на функционирующий дренаж, спавшееся легкое расправляется не полностью, то это может быть обусловлено либо обструкцией крупного бронха, либо тем, что воздух в больших количествах продолжает поступать через имеющееся соустье между плевральной полостью и легкими (бронхоплевральная фистула). Исключение составляют случаи спонтанного образования бронхоплевральных фистул; чаще же речь идет о «вскрытии» легочного абсцесса в плевральную полость, о деструктивной пневмонии, осложнениях оперативного вмешательства, проникающем ранении грудной клетки или осложнении искусственной вентиляции легких (баротравма). Спонтанный пневмоторакс наблюдается крайне редко; однако в случаях его возникновения необходимо провести аспирацию с использованием широкопросветной иглы, вводимой на уровне второго межреберья по срединно-ключичной линии. Если же у больного имеет место циркуляторный коллапс и/или выраженная одышка и предполагают наличие напряженного пневмоторакса, то соответствующее лечение необходимо начать тотчас, не дожидаясь рентгенологического подтверждения диагноза.
У каждого второго больного спонтанный пневмоторакс приобретает рецидивирующее течение. При этом показано проведение плевродеза (внутри-плевральное введение ирритантов с последующей адгезией листков плевры) либо парциальная плеврэктомия.
Больным с пневмотораксом противопоказаны полеты на самолетах, поскольку снижение атмосферного давления способствует прогрессивному накоплению воздуха в плевральной полости. Поэтому лица, перенесшие в прошлом эпизоды спонтанного пневмоторакса, не могут быть пилотами самолетов, подводниками: при приступе под водой всплытие может закончиться трагически.
Спонтанный пневмоторакс нередко диагностируют у больных с бронхиальной астмой, эмфиземой, абсцессом легкого, опухолью, эозинофильной гранулёмой и при развитии респираторного дистресс-синдрома взрослых. В случаях, когда пневмоторакс осложняет течение предсуществующих бронхолегочных заболеваний, как правило, необходим плевральный дренаж.
Катамениальный пневмоторакс — редко встречающееся патологическое состояние, характеризующееся повторными эпизодами пневмоторакса (чаще правостороннего), по времени совпадающими с менструальным циклом. Патогенез данного патологического состояния неясен, однако есть основания рассматривать его как вариант клинического течения торакального (плеврального) эндометриоза. Лечение больных осуществляют с применением гормональных средств, тормозящих овуляцию.
Опухоли плевры. Различают два типа мезотелиомы плевры — редко встречающейся первичной опухоли висцеральной и париетальной плевры. Локализованная мезотелиома лишь иногда сопровождается плевральным выпотом, и в данной клинической ситуации показана хирургическая резекция. Обычно больные не предъявляют каких-либо жалоб, или, что реже, их беспокоят плеврогенные боли в грудной клетке и/или кашель. Диффузная мезотелиома — злокачественная опухоль, сопровождающаяся массивным, чаще геморрагическим плевральным выпотом. В данном случае эффективных методов лечения нет. Нередко у больных с мезотелиомой плевры отмечается утолщение ногтевых фаланг пальцев кистей в виде «барабанных палочек» и легочная гипертрофическая остеоартропатия. Диагностика мезотелиомы основана на цитологическом исследовании плевральной жидкости или гистологическом анализе полученных в ходе закрытой биопсии фрагментов плевры. Однако при этом весьма сложно отличить мезотелиому от метастатической аденокарциномы. Известно, что у лиц, имевших контакт с асбестом, чаще, чем в общей популяции, регистрируются плевральная и перитонеальная мезотелиомы. При этом у лиц, производящих или использующих материалы, содержащие асбест, заболевание диагностируется чаще, нежели у работников горнорудной промышленности. Временной интервал между контактом с асбестовой пылью и последующим появлением мезотелиомы нередко превышает 20 лет; существенно, что длительная экспозиция асбестовой пыли не является обязательной для развития болезни. Помимо первичного опухолевого поражения, листки плевры нередко вовлекаются в метастатический процесс при злокачественных новообразованиях легких, молочной железы, яичников, желудочно-кишечного тракта.
Средостение
Средостение занимает срединное положение в грудной полости. Сверху его отграничивает входное отверстие в грудную клетку, снизу — диафрагма, латерально — медиастинальная плевра, сзади — паравертебральная выемка и ребра и спереди—грудина. Различают четыре отдела средостения (рис. 214-2). Верхнее средостение ограничено сверху I ребром, а снизу — условной линией, проведенной в переднезаднем направлении от угла грудины до нижнего края тела IV грудного позвонка. Здесь располагаются трахея, верхняя часть пищевода, вилочковая железа, грудной лимфатический проток, крупные вены, дуга аорты и ее ветви, диафрагмальный, блуждающий и левый возвратный гортанный нервы. Три другие отдела средостения располагаются ниже. В переднем средостении располагаются лимфатические узлы, в среднем — сердце, восходящий отдел аорты, крупные вены, легочная артерия и диафрагмальные нервы, а в заднем — пищевод, грудной лимфатический проток, нисходящий отдел аорты, симпатическая нервная цепочка, межреберные и блуждающие нервы.
Опухоли и кисты средостения. Чаще всего объемные образования средостения у взрослых имеют опухолевое происхождение — прежде всего это метастазы бронхогенной карциномы и лимфопролиферативные заболевания. Помимо этого, объемные образования могут представлять собой увеличенные лимфатические узлы при саркоидозе, инфекционном мононуклеозе, диффузной лимфаденопатии у больных с синдромом приобретенного иммунодефицита. Из объемных образований средостения другой этиологии 2/3 составляют нейрогенные и тератодермоидные опухоли, тимомы, бронхогенные кисты.
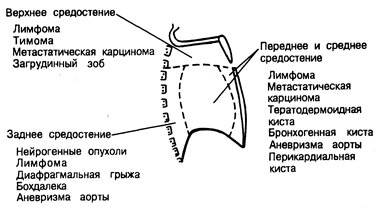
Рис. 214-2. Типичная локализация объемных образований средостения.
У 30% больных медиастинальные объемные образования не сопровождаются клиническими симптомами, и их выявляют при рентгенологическом исследовании, проводимом по поводу другого заболевания. В остальных случаях пациенты предъявляют жалобы на кашель, боли в грудной клетке, одышку; встречаются и симптомы, обусловленные сдавлением или прорастанием тех или иных структур средостения, — дисфагия, осиплость голоса при поражении возвратного гортанного нерва, синдром верхней полой вены (последние более характерны для злокачественных новообразований).
Обследование больного с объемным образованием средостения следует начинать с рентгенографии органов грудной клетки в прямой, боковой и косой проекциях, исследования с контрастированием пищевода, а также томографии (последняя позволяет более отчетливо детализировать анатомическую локализацию и границы объемного образования). Если же на этом этапе обследования не удается определить локализацию патологического образования, то прибегают к помощи более информативных диагностических методов. Так, для дифференциации сосудистых и внесосудистых образований, определения тактики взятия биопсии, если это необходимо, показаны компьютерная томография органов грудной клетки с введением рентгеноконтрастного вещества в периферическую вену и/или ангиопульмонография, и/или аортография. Компьютерная томография подтверждает кистозный характер объемного образования, что весьма важно, поскольку свидетельствует о его доброкачественном происхождении. Медиастиноскопия и биопсия наиболее оправданы в диагностике метастатического рака, лимфомы и саркоидоза. Лимфатические узлы, располагающиеся позади трахеи и ниже дуги аорты слева, зачастую оказываются недоступными для биопсии. Если при подозрении на метастатическую карциному или лимфопролиферативное заболевание не удается выявить пальпируемые периферические лимфатические узлы, целесообразно провести прескаленную биопсию. В подавляющем большинстве случаев бронхоскопия характеризуется минимальной диагностической ценностью. Исключение составляют те клинические ситуации, когда наличествуют симптомы эндобронхиального поражения (например, кровохарканье) либо при рентгенографии органов грудной клетки выявляются ателектаз, уплотнение или очаговое образование в легочной ткани. Иногда, в частности, при диагностике загрудинного зоба полезным может оказаться радиоизотопное сканирование с 131I.
Нейрогенные опухоли относятся к числу наиболее распространенных первичных медиастинальных новообразований и практически всегда локализуются в области заднего средостения вблизи паравертебральной выемки. Большинство из них доброкачественные — фибромы, шванномы, ганглионевромы.
Клинически они могут проявляться неопределенного характера болевыми ощущениями в грудной клетке и кашлем; мучительные торакалгии бывают редко.
Паравертебральный абсцесс также локализуется в области заднего средостения; ключом к правильному диагнозу служит клиническая картина инфекционного заболевания. Нейрофибромы могут возникать сами по себе либо являться проявлением болезни Реклингхаузена (гл. 351); иногда при этом наблюдается легочная гипертрофическая остеоартропатия.
Ганглионевромы происходят из элементов симпатических нервных ганглиев и так же, как и нейробластомы, могут секретировать гормонально-активные вещества. Заболевание сопровождается артериальной гипертензией, поносом, приливами; при этом в моче обнаруживают ванилилминдальную кислоту. Медиастинальная нейробластома обычно диагностируется в детском возрасте, характеризуется высокой чувствительностью к лучевой терапии и в целом имеет более благоприятный прогноз, нежели нейробластома брюшной полости или ретроперитонеального пространства. Феохромоцитома — редко встречающаяся форма из группы первичных медиастинальных опухолей — характеризуется секрецией катехоламинов, что обусловливает ее сходство с абдоминальной феохромоцитомой (гл. 326).
При всех формах нейрогенных опухолей средостения показано хирургическое лечение. Больным с медиастинальной нейробластомой, помимо этого, в послеоперационном периоде необходима лучевая терапия.
К числу довольно распространенных объемных образований переднего средостения относятся тератодермоидные кисты. Образуются они чаще у лиц юношеского и молодого возраста; 10—20% больных в последующем подвергаются малигнизации. При рентгенографии органов грудной клетки обычно видны линейные кальцификаты по внутреннему контуру кист. Лечение хирургическое.
Тимомы составляют около 10% от числа всех первичных медиастинальных опухолей и локализуются в верхнем и переднем средостении. В 25% случаев тимомы имеют злокачественный характер, однако метастазирование им несвойственно. Миастения (гл. 358) наблюдается у каждого второго больного; существенно, однако, что у большинства больных с миастенией отсутствуют признаки опухолевого поражения вилочковой железы. Иногда тимома ассоциируется с агаммаглобулинемией, истинной апластической анемией или синдромом Кушинга. Поскольку опухоли вилочковой железы могут вызывать сдавление трахеи, то отдельные больные испытывают одышку, усиливающуюся в положении лежа. Помимо этого, могут наблюдаться и другие симптомы, обусловленные сдавлением или прорастанием анатомических образований, прилежащих к вилочковой железе. Лечение во всех случаях хирургическое; злокачественные тимомы обычно высокочувствительны к лучевой терапии.
Липомы чаще локализуются в верхнем или переднем средостении. Самым информативным методом их диагностики является компьютерная томография органов грудной клетки.
Доброкачественные кисты чаще локализуются в переднем или среднем средостении. Большинство из них протекают клинически бессимптомно и обнаруживаются при рентгенографии органов грудной клетки, проводимой по поводу других заболеваний. Бронхогенные кисты чаще локализуются в паратрахеальной области или вблизи от киля трахеи. Внутренняя поверхность кист выстлана реснитчатым эпителием, а их стенки содержат гладкомышечные волокна и хрящевую ткань. На рентгенограммах кисты визуализируются в виде округлых образований однородной плотности. Сообщения между кистами и трахеобронхиальным деревом чаще всего нет; в ряде случаев наблюдается вторичное инфицирование кистозных образований.
Энтеральные кисты, располагающиеся вблизи пищевода, исходят из эпителия слизистой оболочки желудка или тонкой кишки. Подобно бронхогенным кистам, они также могут подвергаться инфицированию с развитием абсцессов. Если же кисты содержат клетки, секретирующие соляную кислоту, то могут наблюдаться язвообразование, перфорация или кровотечение.
Перикардиальные кисты, относящиеся к аномалиям развития, прилежат к перикарду, но, как правило, не имеют сообщения с перикардиальной полостью.
Диафрагмальные грыжи, содержащие или не содержащие кишечный газ, могут имитировать медиастинальные объемные образования. Как правило, грыжевые выпячивания проникают в грудную клетку через пищеводное отверстие диафрагмы. Значительно реже входными отверстиями грыжевого выпячивания тонкой кишки, локализующегося в левой половине грудной клетки, служат дефекты в заднебоковой части диафрагмы (так называемые отверстия Бохдалека). Чаще всего за объемное образование средостения принимаются ретростернально расположенные грыжи, проникающие в грудную клетку через отверстие Морганьи.
Синдром верхней полой вены (СВПВ). Обструкция верхней полой вены, обусловленная сдавлением или прорастанием сосудистой стенки опухолевыми образованиями, исходящими из верхнего средостения, характеризуется достаточно определенной клинической картиной. Это дилатация коллатеральных вен верхней части грудной клетки и шеи, плетора, отек мягких тканей лица и шеи, отечность конъюнктивы, упорные головные боли. Нередки также зрительные расстройства и нарушения сознания. В тех случаях, когда одновременно имеет место сдавление пищевода и трахеи, развиваются дисфагия, одышка, стридорозное дыхание.
Обструкция верхней полой вены чаще всего выступает как осложнение злокачественного новообразования, при этом у 75% больных диагностируют бронхогенную карциному, а во всех остальных случаях — лимфопролиферативные заболевания. Опухоль правосторонней локализации ввиду известных анатомических особенностей чаще сопровождается синдромом верхней полой вены. Крайне редко данный синдром наблюдают при фиброзирующем медиастините—идиопатическом, или вторичном (в частности, при гистоплазмозе) и после проглатывания метилсергида (Methylsergide). Иногда причиной СВПВ служат загрудинный зоб и аневризма аорты. Использовать с целью гистологической верификации диагноза такие инвазивные методы обследования, как бронхоскопия, эзофагоскопия и медиастиноскопия, в данной клинической ситуации не показано ввиду высокого риска развития геморрагических осложнений. Если при обследовании с использованием неинвазивных диагностических методик не удается подтвердить доброкачественную природу синдрома верхней полой вены или же гистологическое изучение биоптатов периферических лимфатических узлов и кожных образований оказывается неинформативным, то перед проведением инвазивного обследования больному показаны химио- или лучевая терапия. Иногда с целью уменьшить локальный отек в месте обструкции на начальном этапе обследования назначают кортикостероиды.
Пневмомедиастинум (медиастинальная эмфизема). Воздух может проникнуть в средостение спонтанно либо вследствие травмы грудной клетки, перфорации трахеи, бронхов или пищевода. При этом воздух может распространяться далее на область лица, шеи, глотки, в ретроперитонеальное пространство. В тех случаях, когда не удается установить конкретную причину пневмомедиастинума, его называют спонтанным. В отличие от спонтанного пневмоторакса, о чем речь шла выше, спонтанный пневмомедиастинум, как правило, не рецидивирует. Через поврежденные альвеолы воздух попадает в интерстициальное пространство и далее, проникая через сосудистую стенку, достигает корней легких, средостения, шеи, ретроперитонеального пространства. Иногда воздух из средостения попадает в плевральную полость, что приводит к ограниченному пневмотораксу, чаще левостороннему. К развитию пневмомедиастинума предрасполагают факторы, влекущие за собой повышение внутригрудного давления, — кашель, рвота, натуживание, быстрая декомпрессия у подводников при экстренном всплытии. Иногда спонтанный пневмомедиастинум возможен при астматическом приступе. У некоторых больных может вообще не быть каких-либо жалоб, однако обычно пациентов беспокоят боли загрудинной локализации и одышка; реже наблюдается болезненность в горле (последнее связывается с распространением воздуха в ретрофарингеальное пространство). При физикальном обследовании можно обнаружить подкожную крепитацию в верхней части туловище, выслушать своеобразные, хрустящие шумы в прекардиальной области, синхронизированные с сердечными сокращениями (симптом Хаммена). При неосложненном пневмомедиастинуме наблюдаются лихорадка и умеренный лейкоцитоз. Изредка удается выявить клинические признаки тампонады сердца (гл. 194). При подозрении на пневмомедиастинум обязательно следует выполнить рентгенографию органов грудной клетки в прямой и боковой проекциях. При этом воздух визуализируется в виде дополнительной линии, повторяющей контуры ствола легочной артерии, корня аорты и распространяющейся на область шеи.
Пневмомедиастинум вследствие разрыва пищевода может наблюдаться при рвоте (синдром Бурхаве), как осложнение эндоскопии. Перфорация пищевода относится к числу экстренных хирургических ситуаций и может быть заподозрена при проявлении интенсивных болей в грудной клетке, резко усиливающихся при глотании, повышении температуры тела, что сочетается с расширением тени средостения и наличием левостороннего плеврального выпота (по данным рентгенографии органов грудной клетки). Часто как осложнение перфорации пищевода развивается острый, или молниеносный, медиастинит, что требует неотложного проведения дренажа, закрытия перфорационного дефекта и назначения антибиотиков широкого спектра действия.
Диафрагма
Диафрагма — основная инспираторная мышца, в эмбриогенезе развивается из поперечной перегородки и плевроперитонеальных мембран. Моторная иннервация диафрагмы осуществляется диафрагмальным нервом (С3—С5), а афферентная — диафрагмальным и нижними межреберными нервами. Когда диафрагма сокращается, внутригрудное давление снижается, а внутрибрюшное возрастает. При этом диафрагма оказывает как бы присасывающее действие на легкие (снижается внутригрудное давление) и расправляет грудную клетку (повышается внутрибрюшное давление), что приводит к увеличению объема легких.
Паралич диафрагмы. Односторонний паралич диафрагмы нередко обусловлен повреждением диафрагмального нерва вследствие травмы или опухоли средостения. Однако в 50% случаев не удается в ходе целенаправленного обследования и последующего многолетнего проспективного наблюдения установить истинную причину данного патологического состояния. Более того, у некоторых больных со временем нормальное положение и экскурсия диафрагмы восстанавливаются. Паралич диафрагмы чаще протекает бессимптомно, однако иногда у больного появляется одышка в положении лежа, что связывают с ограничением экскурсии передней брюшной стенки в процессе дыхания. Односторонний паралич диафрагмы приводит, как правило, лишь к незначительному снижению жизненной емкости легких. Предположительная диагностика данного патологического состояния основывается на обнаружении при рентгенографии органов грудной клетки элевации купола диафрагмы; окончательный же диагноз устанавливают в ходе рентгеноскопии. При этом наблюдается парадоксальное движение гемидиафрагмы (т. е. вверх), особенно если пациент производит резкий вдох через нос (в этом случае наблюдается резкое снижение внутригрудного и повышение внутрибрюшного давления.
Двусторонний паралич диафрагмы наблюдается реже, однако при этом возникают вентиляционные расстройства. Двусторонний паралич диафрагмы может быть следствием повреждения спинного мозга, полиомиелита, полинейропатии или билатерального вовлечения в патологический процесс диафрагмальных нервов при наличии объемных образований средостения. В последнее время ввиду широкого распространения кардиоплегии (обкладывание перикарда льдом) при проведении операций на сердце наблюдают отдельные случаи двусторонннего диафрагмального паралича, объясняемого холодовой травмой диафрагмальных нервов. При двустороннем параличе диафрагмы у больного значительно учащается дыхание, особенно в положении лежа, и нередко развивается гиперкапническая дыхательная недостаточность. Для большинства больных характерно парадоксальное движение передней брюшной стенки при вдохе (т.е. внутрь), что без труда обнаруживается непосредственно у постели больного. Это связывают с пассивным подъемом диафрагмы при снижении внутригрудного давления, что обусловлено сокращением межреберных мышц и вспомогательной дыхательной мускулатуры. Впрочем, у некоторых пациентов этот показательный симптом может и отсутствовать, что имеет место при напряжении мышц передней брюшной стенки в момент выдоха. При этом «восстанавливается» нормальная экскурсия передней брюшной стенки — внутрь при вдохе, наружу при выдохе. В подобной ситуации при рентгеноскопии органов грудной клетки может создаваться впечатление нормального движения диафрагмы, что, очевидно, маскирует истинный диагноз паралича.
Жизненная емкость легких снижается в большей степени в вертикальном, нежели в горизонтальном положении, поскольку паралитическая диафрагма смещает содержимое брюшной полости вверх при максимальном вдохе.
Диагноз двустороннего паралича диафрагмы основывается на измерении трансдиафрагмального давления и сравнении его с одновременно определяемым давлением в пищеводе и желудке. Лечение может быть консервативным; при интактности диафрагмальных нервов с успехом может быть использована их электростимуляция.
Элевация купола диафрагмы. В нормальных условиях правый купол диафрагмы, смещаемый прилежащей печенью, располагается на 4 см выше левого. Кажущееся высокое стояние купола диафрагмы может быть обусловлено наличием плеврального выпота, который диагностируется при латерографии. Истинная элевация гемидиафрагмы чаще всего встречается в случае ее смещения вверх при наличии объемного образования в брюшной полости или асцита, а также вследствие уменьшения объема легкого на стороне поражения (ателектаз, фиброз). Эвентрация (выпячивание внутренностей) через диафрагму, чаще наблюдаемое слева, относится к числу редких врожденных нарушений, протекает обычно бессимптомно и обнаруживается при рутинной рентгенографии органов грудной клетки. Необходимости в каком-либо специфическом лечении нет. Крайне редко эвентрация органов брюшной полости через диафрагму может привести к тяжелым вентиляционным нарушениям у новорожденных, что вынуждает проводить пликацию диафрагмы. Эвентрацию следует дифференцировать от диафрагмальных грыж, когда содержимое брюшной полости смещается в грудную полость. Чаще это грыжевые выпячивания через пищеводное отверстие диафрагмы части желудка в области заднего средостения (гл. 234).
Прочие заболевания диафрагмы. Доброкачественные опухоли собственно диафрагмы — липомы, фибромы, нейрофибромы, кисты — встречаются чрезвычайно редко. Еще реже (в 1,5 раза) обнаруживаются злокачественные новообразования — фибросаркома. Диафрагма может вовлекаться в патологический процесс при прорастании первичной опухоли легкого или новообразования, исходящего из органов брюшной полости, а также в случаях метастазирования опухолей отдаленной локализации.
Дата добавления: 2016-03-05; просмотров: 1478;
