Желудочковые аритмии
Желудочковые нарушения ритма довольно часто встречаются в клинической практике и в большинстве случаев требуют тщательного обследования пациентов не только для уточнения характера и источника аритмии, но и с целью определения индивидуального прогноза этих аритмий и возможного риска развития фибрилляции желудочков (ФЖ) и внезапной сердечной смерти. К наиболее частым желудочковым аритмиям относятся:
· желудочковая экстрасистолия (ЖЭ);
· желудочковая тахикардия (ЖТ), в том числе ЖТ типа “пируэт”;
· фибрилляция желудочков (ФЖ);
· ускоренный идиовентрикулярный ритм.
Желудочковая экстрасистолия
Желудочковая экстрасистолия (ЖЭ) — это преждевременное возбуждение сердца, возникающее под влиянием импульсов, исходящих из различных участков проводящей системы желудочков.
Одиночные мономорфные ЖЭ могут возникать в результате как формирования повторного входа волны возбуждения (re-entry), так и функционирования механизма постдеполяризаций. Повторяющаяся эктопическая активность в виде нескольких следующих друг за другом ЖЭ обычно обусловлена механизмом re-entry.
Источником ЖЭ в большинстве случаев являются разветвления пучка Гиса и волокна Пуркинье. Это ведет к значительному нарушению процесса распространения волны возбуждения по ПЖ и ЛЖ: вначале возбуждается тот желудочек, в котором возник экстрасистолический импульс, и только после этого с большим опозданием происходит деполяризация другого желудочка. Это приводит к значительному увеличению общей продолжительности экстрасистолического желудочкового комплекса QRS. Экстрасистолические комплексы при этом очень напоминают по форме комплексы QRS при блокадах ножек пучка Гиса.
При ЖЭ изменяется также последовательность реполяризации, в связи с чем наблюдается смещение сегмента RS–Т выше или ниже изолинии, а также формирование асимметричного отрицательного или положительного зубца Т. При этом смещение сегмента RS–Т и полярность зубца Т дискордантны основному зубцу желудочкового комплекса, т.е. направлены в сторону, противоположную этому зубцу (рис. 3.59).
| Рис. 3.59. ЭКГ при желудочковой экстрасистоле | 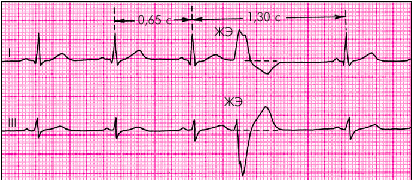
|
Важным признаком ЖЭ является отсутствие перед экстрасистолическим комплексом QRS зубца Р, а также наличие полной компенсаторной паузы. При ЖЭ обычно не происходит “разрядки” СА-узла, поскольку эктопический импульс, возникающий в желудочках, как правило, не может ретроградно пройти через АВ-узел и достичь предсердий и СА-узла. В этом случае очередной синусовый импульс беспрепятственно возбуждает предсердия, проходит по АВ-узлу, но в большинстве случаев не может вызвать очередной деполяризации желудочков, так как после ЖЭ они находятся еще в состоянии рефрактерности. Обычное нормальное возбуждение желудочков произойдет только после следующего (второго после ЖЭ) синусового импульса. Поэтому продолжительность компенсаторной паузы при ЖЭ заметно больше продолжительности неполной компенсаторной паузы. Расстояние между нормальным (синусового происхождения) желудочковым комплексом QRS, предшествующим ЖЭ, и первым нормальным синусовым комплексом QRS, регистрирующимся после экстрасистолы, равно удвоенному интервалу R–R и свидетельствует о полной компенсаторной паузе.
Лишь иногда, обычно на фоне относительно редкого основного синусового ритма, компенсаторная пауза после ЖЭ может отсутствовать. Это объясняется тем, что очередной (первый после экстрасистолы) синусовый импульс достигает желудочков в тот момент, когда они уже вышли из состояния рефрактерности. Как видно на рис. 3.60, в этих случаях ЖЭ как бы вставлена между двумя синусовыми желудочковыми комплексами без какой бы то ни было компенсаторной паузы. Это так называемые вставочные или интерполированные ЖЭ. Компенсаторная пауза может отсутствовать и при ЖЭ на фоне мерцательной аритмии.
| Рис. 3.60. Интерполированная экстрасистола | 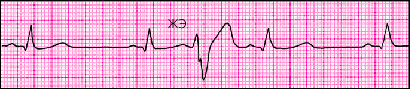
|
 Запомните
ЭКГ-признаками желудочковой экстрасистолии (ЖЭ) являются: 1. Преждевременное появление на ЭКГ измененного желудочкового комплекса QRS. 2. Значительное расширение (до 0,12 с и больше) и деформация экстрасистолического комплекса QRS'. 3. Расположение сегмента RS–T' и зубца Т экстрасистолы дискордантно направлению основного зубца комплекса QRS'. 4. Отсутствие перед ЖЭ зубца Р. 5. Наличие после ЖЭ полной компенсаторной паузы (не всегда). Запомните
ЭКГ-признаками желудочковой экстрасистолии (ЖЭ) являются: 1. Преждевременное появление на ЭКГ измененного желудочкового комплекса QRS. 2. Значительное расширение (до 0,12 с и больше) и деформация экстрасистолического комплекса QRS'. 3. Расположение сегмента RS–T' и зубца Т экстрасистолы дискордантно направлению основного зубца комплекса QRS'. 4. Отсутствие перед ЖЭ зубца Р. 5. Наличие после ЖЭ полной компенсаторной паузы (не всегда).
|
При левожелудочковой ЭС (рис. 3.61) происходит увеличение интервала внутреннего отклонения в правых грудных отведениях V1 и V2 (больше 0,03 с), а при правожелудочковых ЭС (рис. 3.62) — в левых грудных отведениях V5 и V6 (больше 0,05 с).
Для оценки прогностической значимости ЖЭ В. Lown и М. Wolf (1971) была предложена система градаций, в дальнейшем модифицированная М. Ryan с соавт. По результатам суточного мониторирования ЭКГ по Холтеру различают 6 классов ЖЭ:
· 0 класс — отсутствие ЖЭ за 24 ч мониторного наблюдения;
· 1 класс — регистрируется менее 30 ЖЭ за любой час мониторирования;
· 2 класс — регистрируется более 30 ЖЭ за любой час мониторирования;
· 3 класс — регистрируются полиморфные ЖЭ;
· 4а класс — мономорфные парные ЖЭ;
· 4б класс — полиморфные парные ЖЭ;
· 5 класс — регистрируются 3 и более подряд ЖЭ в пределах не более 30 с (расценивается как “неустойчивая” пароксизмальная желудочковая тахикардия).
| Рис. 3.61. Левожелудочковая экстрасистола. Интервал внутреннего отклонения увеличен в отведении V 1 до 0,10 с | 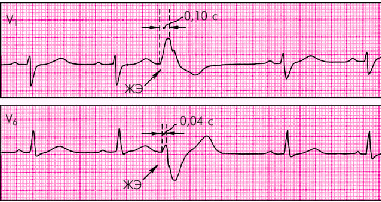
|
| Рис. 3.62. Правожелудочковая экстрасистола. Интервал внутреннего отклонения увеличен в отведении V 6 до 0,1 | 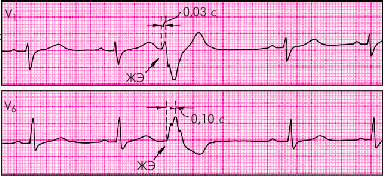
|
В целом ЖЭ более высоких градаций (2–5 класса) ассоциируются с большим риском возникновения фибрилляции желудочков (ФЖ) и внезапной сердечной смерти, хотя из этого основного правила имеются исключения.
Прогностическое значение. Оценивая прогностическое значение ЖЭ, следует подчеркнуть, что примерно у 65–70% людей со здоровым сердцем при холтеровском мониторировании регистрируются отдельные ЖЭ, источник которых в большинстве случаев локализуется в ПЖ. Такие мономорфные изолированные ЖЭ, как правило, относящиеся к 1-му классу по классификации В. Lown и М. Wolf, не сопровождаются клиническими и эхокардиографическими признаками органической патологии сердца и изменениями гемодинамики. Поэтому они получили название “функциональные ЖЭ”. Следует, правда, заметить, что нередко сами пациенты именно такие “безобидные” экстрасистолы расценивают как признаки тяжелого заболевания сердца, очень красочно описывая свои ощущения при возникновении аритмии. Функциональные ЖЭ регистрируются у больных с нарушениями гормонального профиля, шейным остеохондрозом, НЦД, а также при употреблении некоторых ЛС (эуфиллин, глюкокортикоиды, антидепрессанты, диуретики и т.д.), у ваготоников. У лиц с повышенной активностью парасимпатической нервной системы ЖЭ обычно исчезают на фоне физической нагрузки, вновь появляясь в покое.
“Органические ЖЭ”, отличающиеся более серьезным прогнозом, возникают, как правило, у пациентов с органическими заболеваниями сердца (хроническая ИБС, острый ИМ, постинфарктный кардиосклероз, АГ, пороки сердца, ПМК, миокардиты, перикардиты, ДКМП, ГКМП, ХСН и др.). В этих случаях чаще регистрируют политопные, полиморфные, парные ЖЭ и даже короткие эпизоды (“пробежки”) неустойчивой ЖТ. Следует помнить, что даже наличие “органической” экстрасистолии, в основе которой лежит негомогенность электрофизиологических свойств сердечной мышцы, не исключает определенную роль нейрогормональных нарушений в возникновении аритмии. Еще большее значение у больных с кардиальной патологией имеют нарушения электролитного обмена, в первую очередь, гипокалиемия и гипомагниемия, нередко возникающие при длительном бессистемном употреблении диуретиков. Поэтому пациенты, у которых предполагают наличие органических ЖЭ, должны быть подвергнуты тщательному клиническому и инструментальному обследованию, которое, как минимум, должно включать:
· биохимический анализ крови (в том числе, содержание К+, Мg2+ и другие параметры);
· суточное мониторирование ЭКГ по Холтеру;
· ЭхоКГ-исследование с определением ФВ, диастолической дисфункции и других гемодинамических параметров;
· исследование вариабельности сердечного ритма;
· регистрация сигнал-усредненной ЭКГ и др.
Эти исследования, наряду с анализом клинической картины заболевания, позволяют достаточно надежно оценить возможный риск возникновения ФЖ и внезапной сердечной смерти и определить общую тактику лечения пациентов с ЖЭ.
Желудочковая тахикардия
Желудочковая тахикардия (ЖТ) — в большинстве случаев это внезапно начинающийся и так же внезапно заканчивающийся приступ учащения желудочковых сокращений до 150–180 уд. в мин (реже — более 200 уд. в мин или в пределах 100–120 уд. в мин), обычно при сохранении правильного регулярного сердечного ритма (рис. 3.63).
| Рис. 3.63. Пароксизмальная желудочковая тахикардия | 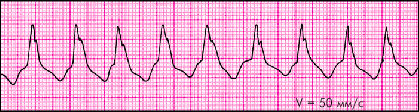
|
В возникновении пароксизмов ЖТ могут принимать участие все 3 механизма аритмий, описанных в разделе 3.2:
· повторный вход волны возбуждения (re-entry), локализующийся в проводящей системе или рабочем миокарде желудочков;
· эктопический очаг повышенного автоматизма;
· эктопический очаг триггерной активности.
В большинстве случаев у взрослых ЖТ развиваются по механизму re-entry, т.е. являются реципрокными. Для реципрокных ЖТ характерно внезапное острое начало сразу после ЖЭ (реже после предсердной ЭС), индуцирующей начало приступа. Обрывается пароксизм реципрокной тахикардии так же внезапно, как и начался. Очаговые автоматические ЖТ не индуцируются экстрасистолами и нередко развиваются на фоне учащения сердечных сокращений, вызванного физической нагрузкой и увеличением содержания катехоламинов. Наконец, триггерные ЖТ также возникают после ЖЭ или учащения сердечного ритма. Для автоматической и триггерной ЖТ характерен так называемый период “разогрева” тахикардии с постепенным достижением частоты ритма, при котором сохраняется устойчивая ЖТ.
Практически во всех случаях ЖТ возникает у лиц с кардиальной патологией (острый ИМ, постинфарктная аневризма, ДКМП, ГКМП, аритмогенная дисплазия ПЖ, пороки сердца, ПМК, дигиталисная интоксикация). Чаще всего (около 85%) ЖТ развивается у больных ИБС, причем у мужчин в 2 раза чаще, чем у женщин. Только в 2% случаев ЖТ регистрируется у пациентов, не имеющих достоверных клинических и инструментальных признаков органического поражения сердца (“идиопатическая” форма ЖТ).
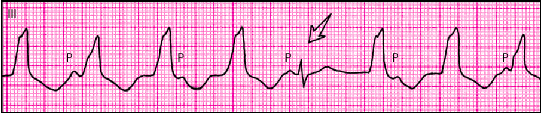
ЭКГ-признаками ЖТ являются (рис. 3.64):
1. Внезапно начинающийся и так же внезапно заканчивающийся приступ учащения сердечных сокращений до 140–150 уд. в мин (реже — более 200 или в пределах 100–120 уд. в мин) при сохранении в большинстве случаев правильного ритма.
2. Деформация и расширение комплекса QRS' более 0,12 с с дискордантным расположением сегмента RS–T и зубца T.
3. Наличие АВ-диссоциации — полного разобщения частого ритма желудочков (комплексов QRS') и нормального синусового ритма предсердий (зубцов Р') с изредка регистрирующимися одиночными неизмененными комплексами QRST синусового происхождения (“захваченные” сокращения желудочков).
|
| Рис. 3.64. Устойчивая желудочковая тахикардия (частота 120 в мин) с захватом желудочков. 5-й комплекс QRS (показан стрелкой) — синусового происхождения (захват желудочков). Неотчeтливо видны зубцы Р синусового происхождения (частота 80 в мин), что подтверждает наличие АВ-диссоциации. 2-й и последний тахикардитические комплексы QRS — сливные (частичный захват желудочков) |
Обследование больных с ЖТ (или подозрением на наличие ЖТ) преследует несколько целей:
1. Убедиться в том, что имеется действительно желудочковая, а не суправентрикулярная, тахикардия с аберрантным проведением электрического импульса и уширенными комплексами QRS.
2. Уточнить клинический вариант ЖТ (по данным холтеровского мониторирования ЭКГ).
3. Определить ведущий механизм ЖТ (реципрокная, автоматическая или триггерная ЖТ) (внутрисердечное ЭФИ и программируемая электрическая стимуляция сердца).
4. По возможности уточнить локализацию эктопического очага (внутрисердечное ЭФИ).
5. Оценить прогностическое значение ЖТ, риск возникновения ФЖ и внезапной сердечной смерти (внутрисердечное ЭФИ, сигнал-усредненная ЭКГ с определением поздних потенциалов желудочков, ЭхоКГ с оценкой глобальной и регионарной функции ЛЖ и др.).
6. Подобрать эффективные ЛС для купирования и профилактики рецидивов ЖТ, а также оценить целесообразность хирургических методов лечения тахикардии (внутрисердечное ЭФИ).
В практике работы кардиореанимационных отделений стационаров, куда госпитализируются в экстренном порядке большинство больных с ЖТ, важнейшим является решение первой, второй и пятой задач. Остальные решаются обычно в специализированных, в том числе кардиохирургических, учреждениях.
Дифференциальная диагностика ЖТ и суправентрикулярной ПТ с широкими комплексами QRS (аберрантное проведение) имеет первостепенное значение, поскольку лечение этих двух нарушений ритма основано на разных принципах, и прогноз ЖТ гораздо более серьезен, чем наджелудочковой ПТ.
 Запомните
Разграничение ЖТ и наджелудочковой ПТ с аберрантными комплексами QRS основано на следующих признаках. 1. При ЖТ в грудных отведениях, в том числе в отведении V1: комплексы QRS имеют монофазный (типа R или S) или двухфазный (типа qR, QR или rS) вид; трехфазные комплексы типа RSr не характерны для ЖТ; продолжительность комплексов QRS превышает 0,12 с; при регистрации чреспищеводной ЭКГ или при внутрисердечном ЭФИ удается выявить АВ-диссоциацию, что доказывает наличие ЖТ. 2. Для наджелудочковой ПТ с аберрантными комплексами QRS характерно: в отведении V1 желудочковый комплекс имеет вид rSR (трехфазный); зубец Т может не быть дискордантным основному зубцу комплекса QRS; продолжительность комплекса QRS не превышает 0,11–0,12 с; при регистрации чреспищеводной ЭКГ или при внутрисердечном ЭФИ регистрируются зубцы Р, соответствующие каждому комплексу QRS (отсутствие АВ-диссоциации), что доказывает наличие наджелудочковой ПТ. Запомните
Разграничение ЖТ и наджелудочковой ПТ с аберрантными комплексами QRS основано на следующих признаках. 1. При ЖТ в грудных отведениях, в том числе в отведении V1: комплексы QRS имеют монофазный (типа R или S) или двухфазный (типа qR, QR или rS) вид; трехфазные комплексы типа RSr не характерны для ЖТ; продолжительность комплексов QRS превышает 0,12 с; при регистрации чреспищеводной ЭКГ или при внутрисердечном ЭФИ удается выявить АВ-диссоциацию, что доказывает наличие ЖТ. 2. Для наджелудочковой ПТ с аберрантными комплексами QRS характерно: в отведении V1 желудочковый комплекс имеет вид rSR (трехфазный); зубец Т может не быть дискордантным основному зубцу комплекса QRS; продолжительность комплекса QRS не превышает 0,11–0,12 с; при регистрации чреспищеводной ЭКГ или при внутрисердечном ЭФИ регистрируются зубцы Р, соответствующие каждому комплексу QRS (отсутствие АВ-диссоциации), что доказывает наличие наджелудочковой ПТ.
|
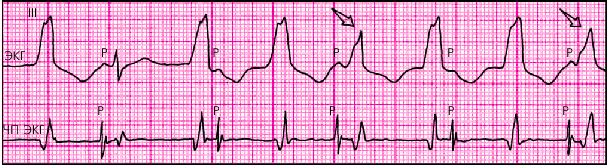
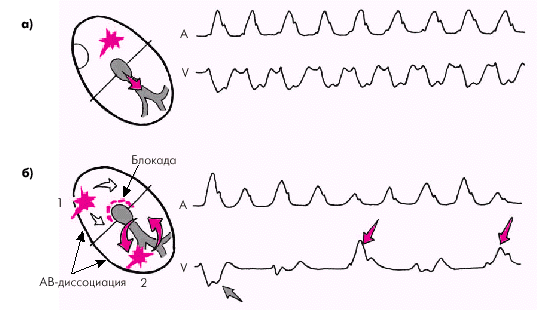
Таким образом, самым надежным признаком той или иной формы ПТ является наличие (ЖТ) или отсутствие (наджелудочковая ПТ) АВ-диссоциации с периодическими “захватами” желудочков, что в большинстве случаев требует внутрисердечной или чреспищеводной регистрации зубцов Р ЭКГ (рис. 3.65). Однако уже при обычном клиническом обследовании больного с пароксизмальной тахикардией, в частности, при осмотре вен шеи и аускультации сердца, можно выявить признаки, характерные для каждого вида ПТ. Так, при наджелудочковой тахикардии с АВ-проведением 1 : 1 наблюдается совпадение частоты артериального и венного пульса (рис. 3.66, а). Причем пульсация шейных вен однотипна и носит характер отрицательного венного пульса, а громкость I тона остается одинаковой в разных сердечных циклах (рис. 3.67, а). Лишь при предсердной форме наджелудочковой ПТ наблюдается эпизодическое выпадение артериального пульса, связанное с преходящей АВ-блокадой II степени.
При ЖТ наблюдается АВ-диссоциация: редкий венный пульс и гораздо более частый артериальный. При этом периодически появляются усиленные “гигантские” волны положительного венного пульса, обусловленные случайным совпадением сокращения предсердий и желудочков при закрытых АВ-клапанах (рис. 3.66, б). I тон сердца при этом также меняет свою интенсивность: от ослабленного до очень громкого (“пушечного”) при совпадении систолы предсердий и желудочков (рис. 3.67, б).
|
| Рис. 3.65. Устойчивая желудочковая тахикардия (предыдущее наблюдение). На нижней кривой (чреспищеводная ЭКГ) отчетливо видно разобщение двух ритмов: синусового (с частотой 80 в мин) и тахикардитического желудочкового (с частотой 120 в мин). 2-й комплекс QRS — полный захват желудочков. Комплексы, отмеченные стрелкой, — сливные (частичный захват желудочков) |
|
| Рис. 3.66. Изменение артериального (А) и венного (V) пульса при наджелудочковой (а) и желудочковой (б) пароксизмальной тахикардии. Красными стрелками на кривой венного пульса (V) обозначены «гигантские» волны, возникающие во время случайного совпадения сокращения предсердий и желудочков, имеющие характер положительного венного пульса. Серой стрелкой обозначена волна отрицательного венного пульса во время очередного захвата желудочков. Слева на схеме: 1 — нормальный синусовый ритм; 2 — идиовентрикулярный тахикардитический ритм |
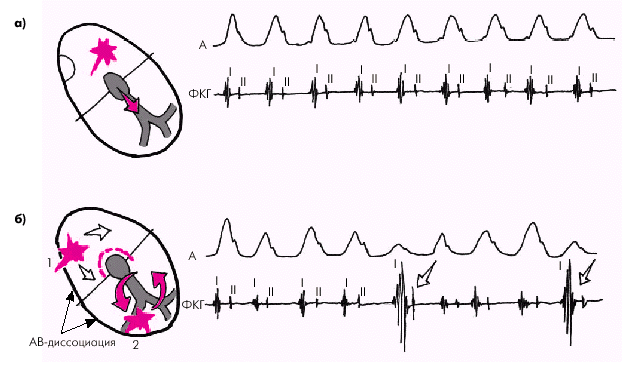
|
| Рис. 3.67. Изменения I тона сердца при наджелудочковой (а) и желудочковой (б) пароксизмальной тахикардии. Стрелками на ФКГ обозначен «пушечный» I тон. Объяснение в тексте |
Уточнение клинического варианта ЖТ осуществляется с помощью суточного мониторирования ЭКГ по Холтеру. Различают три клинических варианта ЖТ.
1. Пароксизмальные неустойчивые ЖТ характеризуются появлением трех и более подряд эктопических комплексов QRS, регистрирующихся при мониторной записи ЭКГ в пределах не более 30 с (рис. 3.68). Такие пароксизмы не оказывают влияния на гемодинамику, но повышают риск ФЖ и внезапной сердечной смерти.
2. Пароксизмальные устойчивые ЖТ, продолжающиеся более 30 с (см. рис. 3.64 и 3.65). Эта разновидность ЖТ отличается высоким риском внезапной сердечной смерти и сопровождается значительными изменениями гемодинамики (аритмогенный шок, острая левожелудочковая недостаточность).
3. Хроническая или постоянно-возвратная (непрерывно рецидивирующая) ЖТ — длительно (недели и месяцы) повторяющиеся относительно короткие тахикардитические “пробежки”, которые отделяются друг от друга одним или несколькими синусовыми комплексами (рис. 3.69). Этот вариант ЖТ также увеличивает риск внезапной сердечной смерти и приводит к постепенному, сравнительно медленному нарастанию гемодинамических нарушений.
Оценка функции ЛЖ методом ЭхоКГ является не менее важной частью обследования больных с ЖТ, чем идентификация механизма развития аритмий или его топическая диагностика. Нормальная функция ЛЖ указывает на низкий риск возникновения в ближайшее время нарушений желудочкового ритма высоких градаций, в том числе ФЖ, а также внезапной сердечной смерти. Низкая ФВ, как правило, ассоциируется с высоким риском возобновления желудочковых аритмий или возникновения внезапной сердечной смерти. Эти данные подтверждаются обычно при исследовании вариабельности сердечного ритма (ВСР) и оценке поздних потенциалов желудочков, хотя результаты этих тестов не являются строго специфичными.
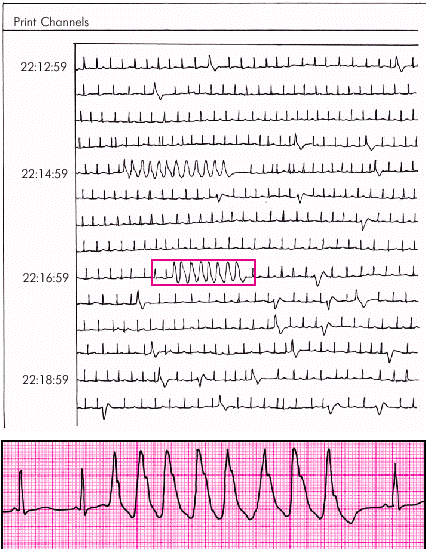
|
| Рис. 3.68. Два коротких пароксизма желудочковой тахикардии, зарегистрированные при холтеровском мониторировании ЭКГ |
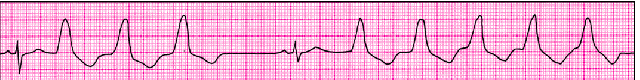
|
| Рис. 3.69. Хроническая желудочковая тахикардия |
Важная информация о прогностическом значении ЖТ может быть получена при внутрисердечном ЭФИ и проведении попыток спровоцировать тахикардию с помощью электрической стимуляции. Пациенты, у которых удается таким образом индуцировать устойчивую ЖТ (длительностью более 30 с) или ЖТ, сопровождающуюся клиническими симптомами, имеют наибольший риск внезапной сердечной смерти. Правда, следует иметь в виду, что разные по механизму ЖТ имеют разную степень воспроизводимости при проведении ЭФИ.
Наконец, риск внезапной сердечной смерти и возникновения сложных нарушений сердечного ритма (устойчивой ЖТ и ФЖ) увеличивается в 3–5 раз у больных, у которых выявляется медленная фрагментированная электрическая активность миокарда желудочков (ППЖ), которая регистрируется с помощью сигнал-усредненной ЭКГ в терминальной части комплекса QRS продолжительностью более 40 мс.
Для уточнения конкретных механизмовЖТ, от знания которых зависит тактика дальнейшего ведения больных, обычно используют внутрисердечное ЭФИ.
1. Для реципрокных ЖТ, обусловленных механизмом re-entry, характерно:
· возможность воспроизведения типичного для данного больного приступа тахикардии во время программированной электрической стимуляции желудочка одиночными или парными экстрастимулами с меняющейся длиной интервала сцепления;
· возможность устранения ЖТ электрической кардиоверсией, а также преждевременными экстрастимулами;
· внутривенное введение верапамила или пропранолола не купирует уже развившуюся реципрокную ЖТ и не препятствует ее воспроизведению, тогда как введение новокаинамида сопровождается положительным эффектом (М.С. Кушаковский).
2. ЖТ, вызванная анормальным автоматизмом эктопического очага, отличается следующими признаками:
- ЖТ не вызывается программированной электрической стимуляцией;
- ЖТ можно индуцировать внутривенным введением катехоламинов или физической нагрузкой;
- ЖТ не устраняется электрической кардиоверсией, программируемой или частой стимуляцией;
- ЖТ устраняется внутривенным введением пропранолола или новокаинамида;
- ЖТ обычно устраняется верапамилом.
3. ЖТ, обусловленная триггерной активностью:
- возникает на фоне учащения синусового ритма или под действием навязанной частой электрической стимуляции предсердий или желудочков, а также под влиянием одиночных или парных экстрастимулов;
- ЖТ провоцируется введением катехоламинов;
- верапамил препятствует индукции триггерной ЖТ;
- пропранолол замедляет ритм триггерной ЖТ.
Полиморфная желудочковая тахикардия типа “пируэт”
(torsade de pointes)
Особой формой пароксизмальной ЖТ является полиморфная (двунаправленная) веретенообразная ЖТ (“пируэт”, torsade de pointes), которая характеризуется нестабильной, постоянно меняющейся формой комплекса QRS и развивается на фоне удлиненного интервала Q–T. Полагают, что в основе двунаправленной веретенообразной ЖТ лежит значительное удлинение интервала Q–T, которое сопровождается замедлением и асинхронизмом процесса реполяризации в миокарде желудочков, что и создает условия для возникновения повторного входа волны возбуждения (re-entry) или появления очагов триггерной активности. Правда, следует иметь в виду, что в ряде случаев двунаправленная ЖТ может развиваться на фоне нормальной продолжительности интервала Q–T.
Наиболее характерным для ЖТ типа “пируэт” является постоянное изменение амплитуды и полярности желудочковых тахикардитических комплексов: положительные комплексы QRS могут быстро трансформироваться в отрицательные и наоборот (рис. 3.70). Это послужило основанием для предположения, что данный тип ЖТ вызывается существованием как минимум двух независимых, но взаимодействующих друг с другом кругов re-entry или нескольких очагов триггерной активности.
Существуют врожденные (наследственные) и приобретенные формы ЖТ типа “пируэт”. Предполагают, что по наследству передается морфологический субстрат данной ЖТ — синдром удлиненного интервала Q–Т, который в части случаев (при аутосомно-рецессивном типе наследования) сочетается с врожденной глухотой. Приобретенная форма ЖТ типа “пируэт”, которая встречается значительно чаще, чем наследственная, также в большинстве случаенв развивается на фоне удлиненного интервала Q–Т и выраженного асинхронизма реполяризации желудочков.
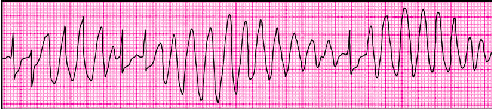
|
| Рис. 3.70. Полиморфная двунаправленная веретенообразная желудочковая тахикардия типа «пируэт». Видны захваты желудочков. Объяснение в тексте |
 Запомните
К числу причин, вызывающих удлинение интервала Q–Т, относятся: электролитные нарушения (гипокалиемия, гипомагниемия, гипокальциемия); выраженная брадикардия любого генеза; ишемия миокарда (больные ИБС, острым ИМ, нестабильной стенокардией и т.д.); интоксикация сердечными гликозидами; применение противоаритмических ЛС I и III классов (хинидина, новокаинамида, дизопирамида, амиодарона, соталола и др.); пролапс митрального клапана и т.д. Запомните
К числу причин, вызывающих удлинение интервала Q–Т, относятся: электролитные нарушения (гипокалиемия, гипомагниемия, гипокальциемия); выраженная брадикардия любого генеза; ишемия миокарда (больные ИБС, острым ИМ, нестабильной стенокардией и т.д.); интоксикация сердечными гликозидами; применение противоаритмических ЛС I и III классов (хинидина, новокаинамида, дизопирамида, амиодарона, соталола и др.); пролапс митрального клапана и т.д.
|
ЭКГ-признаками ЖТ типа “пируэт” являются:
1. Частота желудочкового ритма составляет 150–250 в мин, ритм неправильный с колебаниями интервалов R–R в пределах 0,2–0,3 с.
2. Комплексы QRS большой амплитуды, их продолжительность превышает 0,12 с.
3. Амплитуда и полярность желудочковых комплексов меняется в течение короткого времени.
4. В случаях, когда на ЭКГ регистрируются зубцы Р, можно наблюдать разобщение предсердного и желудочкового ритма (АВ–диссоциaция).
5. Пароксизм ЖТ обычно длится несколько секунд, прекращаясь самопроизвольно (неустойчивая ЖТ), но имеется выраженная склонность к многократному рецидивированию приступов.
6. Приступы ЖТ провоцируются ЖЭ.
7. Вне приступа ЖТ на ЭКГ регистрируется значительное удлинение интервала Q–Т.
Поскольку продолжительность каждого приступа ЖТ типа “пируэт” невелика, диагноз чаще устанавливается на основании результатов холтеровского мониторирования и оценки продолжительности интервала Q–Т в межприступный период. Диагностическое значение имеют также:
- данные анамнеза, подтверждающие применение сердечных гликозидов, антиаритмиков I и III классов и других ЛС, вызывающих удлинение интервала Q–Т и приступ ЖТ;
- выявление выраженных электролитных нарушений (гипомагниемии, гипокалиемии, гипокальциемии);
- жалобы на кратковременные приступы сердцебиений, сопровождающиеся головокружением и обмороками.
 Запомните
Прогноз при двунаправленной (веретенообразной) ЖТ типа “пируэт” всегда серьезен: часто возникает трансформация полиморфной ЖТ в фибрилляцию желудочков или устойчивую мономорфную ЖТ. Риск внезапной сердечной смерти также достаточно высок. Запомните
Прогноз при двунаправленной (веретенообразной) ЖТ типа “пируэт” всегда серьезен: часто возникает трансформация полиморфной ЖТ в фибрилляцию желудочков или устойчивую мономорфную ЖТ. Риск внезапной сердечной смерти также достаточно высок.
|
Трепетание и фибрилляция желудочков
Трепетание желудочков (ТЖ)– это частое (до 200–300 в мин) и ритмичное их возбуждение и сокращение. Фибрилляция (мерцание) желудочков (ФЖ) — столь же частое (до 200–500 в мин), но беспорядочное, нерегулярное возбуждение и сокращение отдельных мышечных волокон, ведущее к прекращению систолы желудочков (асистолии желудочков).
Основными ЭКГ-признаками этих тяжелых нарушений сердечного ритма являются (рис. 3.71):
1. При трепетании желудочков — частые (до 200–300 в мин) регулярные и одинаковые по форме и амплитуде волны трепетания, напоминающие синусоидальную кривую.
2. При фибрилляции (мерцании) желудочков — частые (до 200–500 в мин), но нерегулярные беспорядочные волны, отличающиеся друг от друга различной формой и амплитудой.
Основным механизмом ТЖ является быстрое и ритмичное круговое движение волны возбуждения по миокарду желудочков (re-entry), например, по периметру инфарцированной зоны или участка аневризмы ЛЖ. В основе ФЖ лежит возникновение множественных беспорядочных волн micro-re-entry, образующихся в результате выраженной электрической негомогенности миокарда желудочков (см. выше).
| Рис. 3.71. ЭКГ при трепетании (а) и фибрилляции (б) желудочков | 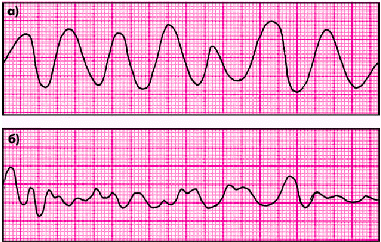
|
Причинами ТЖ и ФЖ являются тяжелые органические поражения миокарда желудочков (острый ИМ, хроническая ИБС, постинфарктный кардиосклероз, гипертоническое сердце, миокардиты, кардиомиопатии, аортальные пороки сердца и др.). Различают первичную и вторичную ФЖ. Первичная фибрилляция связана с остро развивающейся электрической нестабильностью миокарда у больных, не имеющих фатальных нарушений кровообращения, т.е. выраженной сердечной недостаточности, кардиогенного шока и др. Причинами первичной ФЖ могут быть острая коронарная недостаточность (ИМ, нестабильная стенокардия), реперфузия миокарда после эффективной реваскуляризации сердечной мышцы, хирургические манипуляции на сердце (например, КАГ) и др. Первичная ФЖ в большинстве случаев успешно устраняется с помощью электрической кардиоверсии (см. ниже), хотя в последующем у больных сохраняется высокий риск рецидивов ФЖ. Вторичная ФЖ по сути является механизмом смерти больных с тяжелой органической патологией: кардиогенным шоком, ХСН, постинфарктным кардиосклерозом, ДКМП, пороками сердца и т.д. Вторичная ФЖ обычно очень плохо поддается лечению и в большинстве случаев заканчивается смертью больного.
Следует помнить о некоторых факторах, способных вызвать или усугубить электрическую негомогенность и нестабильность сердечной мышцы, которая всегда лежит в основе возникновения ФЖ. К числу таких факторов (или маркеров высокого рискаФЖ), прежде всего, относятся некоторые нарушения ритма и проводимости, которые часто предшествуют развитию фибрилляции (М.С.Кушаковский):
- ЖЭ высоких градаций (частые, парные, групповые);
- рецидивирующие приступы ЖТ (как устойчивой, так и неустойчивой);
- двунаправленная веретенообразная ЖТ типа “пируэт” у больных с синдромом удлиненного интервала Q–Т и/или дигиталисной интоксикацией;
- пароксизмы фибрилляции или трепетания предсердий у больных с синдромом WPW;
- полная АВ-блокада, особенно дистального типа (см. ниже);
- внутрижелудочковые блокады со значительным расширением комплексов QRS.
Среди клинических ситуаций, способных спровоцировать возникновение ФЖ даже без предшествующих нарушений ритма и проводимости, можно выделить следующие:
- выраженная ишемия миокарда (ИМ, нестабильная стенокардия, реперфузия миокарда после успешной реваскуляризации, вазоспастическая стенокардия Принцметала и др.);
- аневризма ЛЖ;
- кардиомегалия любого генеза;
- ХСН и острая сердечная недостаточность, в том числе кардиогенный шок;
- выраженная гипокалиемия, в том числе развившаяся в результате интоксикации сердечными гликозидами;
- высокий уровень катехоламинов в крови;
- закрытые травмы сердца или воздействие на организм электрического тока высокого напряжения;
- хирургические операции и манипуляции, в том числе проведение КАГ или катетеризации полостей сердца и др.
Следует учитывать также возможность некоторых антиаритмических и других лекарственных препаратов повышать риск возникновения ФЖ, благодаря так называемому проаритмическому действию этих ЛС (см. ниже).
Дата добавления: 2016-01-20; просмотров: 914;
