Поражаемость кариесом отдельных групп зубов и их поверхностей. 4 страница
Несвоевременное и неправильное лечение острого и хронического пульпита у детей может привести к быстрому переходу одонтогенного воспалительного процесса в следующую стадию: периодонтит, гнойный периостит, острый остеомиелит.
6.2. Периодонтит
6.2.1. Особенности развития периодонтита
Детскому стоматологу часто приходится встречаться с тяжелыми осложнениями кариеса — острым и хроническим периодонтитом. И чем хуже организована санация, тем чаще диагностируются воспалительные заболевания периодонта. В структуре стоматологических заболеваний осложнения кариеса составляют около 35—50 % от общего числа осложнений у детей, обратившихся за стоматологической помощью. Количество осложнений кариеса, в том числе периодонтита, постоянно держится на высоком уровне даже у городского населения России.
Среди лиц, обратившихся к стоматологу, пациенты с различными видами периодонтита составляют от 15 до 30 %. Т.П. Новожилова, Е.О. Талызина (1996), наблюдая за детьми раннего возраста, родившимися с задержкой внутриутробного развития, выявили у 62 % острое и острейшее течение кариеса, у 15 % — осложнения кариеса, приводящие к преждевременному удалению молочных зубов и хронической интоксикации организма.
Периодонт располагается в пространстве, ограниченном с одной стороны кортикальной пластинкой лунки, а с другой — цементом корня.
Детский стоматолог должен знать особенности периодонта ^сформированного зуба, в котором пери-
одонт простирается от шейки зуба по сформировавшейся части корня, где сливается с зоной роста и находится в контакте с пульпой корневого канала. По мере формирования корня уменьшаются размер ростковой зоны апикального отверстия и контакт с пульпой, но увеличивается длина периодонтальной щели. После окончания развития верхушки корня еще в течение года продолжается формирование периодонта. По мере рассасывания корня молочного зуба длина периодонтальной щели уменьшается и вновь увеличивается контакт периодонта с пульпой и губчатым веществом кости.
В период резорбции корня молочного зуба в месте прилегания зачатка постоянного зуба к корню молочного рассасываются губчатое вещество и кортикальная пластинка, ограничивающая периодонталь-ную щель и цемент корня, что приводит к исчезновению периодонта в этом участке [Чупрынина Н.М., 1985].
Отсутствие стабильной структуры и толщины периодонта в верхушечной части является анатомо-физио-логической особенностью периода развития и формирования корней молочных и постоянных зубов.
Основной причиной периодонтита является инфекция, когда микробы, их токсины, биогенные амины, поступающие из воспаленной не-кротизированной пульпы, распространяются на периодонт. Периодонт у ребенка представлен более рыхлой соединительной тканью, содержит большое количество клеточных элементов и кровеносных сосудов, что делает его более реактивным при воздействии неблагоприятных факторов.
Второе место среди причин, вызывающих периодонтит в детском возрасте, занимает острая травма зуба (ушиб, вывих, перелом корня на том или ином уровне). В этом случае речь идет преимущественно
о фронтальных зубах. Дети, начинающие ходить, падают, ударяются лицом, в результате чего возникают различные виды неполных вывихов, в том числе вколоченных, нередко сопровождающихся разрывом сосудисто-нервного пучка. В школьном возрасте чаще происходит травма постоянных несформированных фронтальных зубов, когда дети за помощью не обращаются и постепенно без выраженных клинических проявлений гибнет пульпа и развивается хронический периодонтит. Определенную роль в возникновении периодонтита может сыграть механическая травма во время обработки корневого канала острыми инструментами, иглами, дрильборами или выведенным за верхушку пломбировочным материалом.
Определенную роль в развитии периодонтита у детей играют сильнодействующие химические и лекарственные вещества, попадающие во время лечения пульпита. В редких случаях воспаление периодонта может развиваться гематогенным путем при острых инфекционных заболеваниях детей. Возможен путь распространения инфекции на периодонт per continuctatem из воспаленных тканей, расположенных по соседству.
При периодонтите как у взрослых, так и у детей обнаруживают различные ассоциации микроорганизмов. В составе микрофлоры преобладают грамположительные кокки (в основном стрептококки и стафилококки), а также дрожжепо-добные грибки, лактобактерии, ак-тиномицеты и др. Среди наиболее часто выделяемых микроорганизмов на первом месте аэробные и анаэробные формы стрептококков, затем стафилококки.
И.О. Новик (1971) указывал, что гангрена пульпы возникает под влиянием полиинфекции — аэробной и анаэробной. Из анаэробных микробов он выделял анаэробные
стрептококки, фузоспириллярный симбиоз.
В детской стоматологической практике используется та же клиническая классификация периодонтитов, которая принята у взрослых.
По локализации различают верхушечный (апикальный) и маргинальный периодонтит, по течению — острый и хронический.
Классификация верхушечного периодонтита
1. Острый периодонтит.
2. Хронический верхушечный периодонтит:
• хронический фиброзный периодонтит;
• хронический гранулематозный периодонтит;
• хронический гранулирующий периодонтит.
3. Хронический периодонтит в стадии
обострения.
Периодонтит называется маргинальным, или краевым, если воспалительный процесс первично возник у десневого края. Причиной его чаще всего является травма десневого сосочка карандашом, пищей, краями кариозной полости, глубоко одетой коронкой. Длительное раздражение десны способствует переходу острого маргинального воспаления в хроническое.
Острый верхушечный периодонтит.Клиническая и патологическая картина острого периодонтита молочных зубов в основном такая же, как при остром периодонтите постоянных. Однако анатомические особенности молочных зубов обусловливают некоторое своеобразие в развитии острого периодонтита: в связи с широким апикальным отверстием в период, когда корни еще формируются или уже рассасываются, воспаление пульпы легко переходит на периапикальные ткани. Иногда периодонтит развивается раньше, чем воспаление охватывает всю корневую пульпу. Более тяжелое течение периодонтита мо-
лочных зубов и переход воспалительного процесса на окружающие мягкие и костные ткани также связаны с пониженной сопротивляемостью детского организма.
При остром верхушечном периодонтите дети жалуются на сильную, постоянную, нарастающую боль, усиливающуюся при надавливании на зуб. Ребенок точно указывает больной зуб.
Важными симптомами этого заболевания являются отек десны, припухлость окружающих мягких тканей и увеличение регионарных лимфатических узлов; перкуссия зуба резко болезненна. Острый периодонтит молочных зубов развивается очень быстро, и, если не создается отток экссудата, процесс быстро распространяется по кости челюсти, вызывая периостит. У детей младшего возраста повышается температура, увеличиваются СОЭ и лейкоцитоз, наблюдается общая реакция организма в ответ на острое воспаление в периодонте.
Острый верхушечный периодонтит встречается у детей редко, его необходимо дифференцировать от обострения хронического периодонтита. Клиническая картина обоих заболеваний может быть идентичной, но при остром периодонтите на рентгенограмме нет отклонения от нормы, а при обострении хронического периодонтита рентгенологически четко определяется одна из форм хронического периодонтита.
Профилактика острого периодонтита заключается в своевременном и правильном лечении пульпита. При остром верхушечном периодонтите возможны выздоровление, переход в хроническую форму, а в случае нарастания воспалительного процесса — развитие периостита, остеомиелита.
Хронический периодонтитразвивается как исход острого верхушечного периодонтита или как первичный хронический процесс на фоне
хронического пульпита. В патоло-гоанатомической картине хронического периодонтита преобладают явления не экссудации, как при остром, а пролиферации: разрастание фиброзной, или грануляционной, ткани.
Хронический периодонтит молочных и постоянных ^сформированных зубов часто протекает с неглубокой кариозной полостью, когда нет сообщения с полостью зуба. Это объясняется анатомическими особенностями строения твердых тканей молочных и постоянных зубов с незаконченным формированием корней.
Хронический фиброзный периодонтитвозникает как исход пульпита, острого периодонтита и после лечения хронического гранулирующего и гранулематозного периодонтита при наличии зубов со сформированными корнями (молочных и постоянных). В период формирования зуба, когда отсутствуют стабильная структура в области верхушки корня, и в период резорбции корней молочных зубов фиброзного периодонтита не наблюдается. Фиброзный периодонтит иногда обнаруживается случайно при рентгеновском исследовании зубоче-люстной системы.
Клинически фиброзный периодонтит не сопровождается какими-либо симптомами: жалоб нет, перкуссия безболезненна, десна нормальной окраски, подвижность зуба не выявляется.
Диагноз ставят на основании
рентгенологического исследования:
фиброзный периодонтит характери
зуется утолщением и уплотнением
периодонта, о чем свидетельствует
расширенная периодонтальная
Щель. Изменение ширины перио-донтальной щели наблюдается на ограниченном участке или редко на всем протяжении периодонтального пространства, что зависит от распространенности воспалительного процесса. Хронический фиброзный
периодонтит клинически следует дифференцировать от среднего кариеса, хронического гангренозного пульпита, в меньший степени — от глубокого кариеса. Сходная с хроническим фиброзным периодонтитом рентгенологическая картина наблюдается в период, когда формирование верхушки корня закончено, и в течение года остается физиологически расширенной периодонтальная щель. Расширение пе-риодонтальной щели отмечается также при некоторых видах неполного вывиха резца в сторону соседнего зуба. В этом случае периодонтальная щель сужена с той стороны, в которую сместился зуб, и расширена на месте его смещения, т.е. с другой стороны.
Хронический гранулематозный периодонтит,как и хронический фиброзный периодонтит молочных зубов, наблюдается редко. Заболевание развивается преимущественно в постоянных зубах со сформированными корнями, протекает бессимптомно, редко образуется свищ в области пораженного зуба. Иногда кариозная полость не сообщается с полостью зуба. На рентгенограмме гранулематозный периодонтит проецируется в виде деструкции костной ткани округлой или овальной формы у верхушки корня с четкими контурами диаметром до 5 мм. Вокруг гранулемы костная ткань обычно не изменена, реже по ее краям видна уплотненная скле-розированная зона, отграничивающая кость нормального строения. Наличие склероза указывает на реакцию кости при длительном течении воспалительного процесса. Периодонтальная щель, ограниченная кортикальной пластинкой, прослеживается не на всем протяжении корня. Верхушка корня зуба, расположенного в гранулеме, чаще не ре-зорбирована.
Дифференцировать хронический гранулематозный периодонтит следует от среднего кариеса, хрониче-
ского гангренозного пульпита, других форм периодонтита, кистогра-нулемы, кисты и неполного вывиха зуба в сторону окклюзионной плоскости. Рентгенологически сразу выявляется кистогранулема (диаметром более 5 мм), киста (диаметром более 8 мм). При неполном вывихе в сторону окклюзионной плоскости видна опустевшая часть альвеолы, напоминающая гранулему. Некоторые естественные отверстия (резцовое, ментальное) проецируются на верхушку корня, имитируя гранулему. В постоянных несформирован-ных зубах гранулему следует дифференцировать от зоны роста формирующегося зуба. Ростковая зона ограничена непрерывной кортикальной пластинкой. При грануле-матозном периодонтите периодон-тальная щель не имеет равномерной ширины, в верхушечной части корня она расширена. Кортикальная пластинка прослеживается только до того участка корня, от которого начинается расширение периодонтальной щели.
Хронический гранулирующий периодонтитявляется наиболее частой формой периодонтита молочных зубов, заболевание протекает в основном бессимптомно с образованием неглубокой кариозной полости. Это вызывает затруднения в постановке диагноза, так как клиническая картина напоминает таковую при среднем кариесе.
Опытный детский стоматолог сможет уловить реакцию ребенка на некоторые болевые ощущения, возникающие во время препарирования кариозной полости при кариесе, и это поможет в постановке диагноза и дифференциальной диагностике.
Гранулирующая форма периодонтита, особенно молочных зубов, сопровождается образованием свища на десне, коже, поднижнечелюст-ной области, щеки (рис. 6.6; 6.7). Преобладание гранулирующей формы и частое возникновение свища объясняются анатомическими осо-
бенностями строения кости в детском возрасте и постоянно происходящими в ней физиологическими перестройками. Если свищ расположен не в области проекции верхушки корня, а ближе к десневому краю, то это может быть обусловлено значительной степенью рассасывания, несформированностью корня или локализацией воспалительного процесса в области бифуркации корней. Резорбция корней молочных зубов может ускоряться, замедляться или прекращаться (рис. 6.8). Нерассосавшаяся верхушка корня молочного зуба нередко перфорирует костную стенку, истонченную воспалительным процессом, и травмирует щеку или губу, что нередко приводит к образованию декубитальной язвы. Такой молочный зуб подлежит удалению. Нередко такую обнаженную острую верхушку корня принимают за прорезающийся бугор постоянного зуба или за секвестр.
При хроническом гранулирующем периодонтите часто гибнет зона роста, что приводит к прекращению формирования корня. Иногда грануляционная ткань прорастает в канал корня, в результате чего появляются болезненность и кровоточивость при обработке канала. Вросшую грануляционную ткань следует отличать от оставшейся в глубине канала пульпы при хроническом гангренозном пульпите.
На рентгенограмме при хроническом гранулирующем периодонтите молочных зубов выявляется очаг деструкции костной ткани в области верхушек корней, более интенсивное разрежение локализуется в области бифуркации корней. Это обусловлено проникновением инфекции ипродуктов распада пульпы через дополнительные канальцы дна полости зуба, сообщающие полость зуба с периодонтом [Чупры-нина Н.М., 1985]. Большие очаги деструкции костной ткани могут захватывать все пространство между
корнями молочного зуба, распространяться на участки кости, окружающие корни, и переходить на развивающиеся зачатки постоянных зубов. Т.Ф. Виноградова (1987) рассматривает подобный процесс в кости как «хронический остит». Этот термин использовал Е.Е. Платонов (1989), характеризуя хронические периодонтиты у взрослых с большими очагами деструкции кости челюсти. Хронический гранулирующий периодонтит, начавшись в периодонте молочного зуба, быстро распространяется в ширину и глубину, в той или иной степени влияя на формирование зачатка постоянного зуба. О вовлечении в воспалительный процесс зачатка постоянного зуба свидетельствует прерывистость кортикальной пластинки, ограничивающей фолликул со всех сторон. Необходимо знать, что хронический гранулирующий периодонтит молочного зуба может влиять на зачаток постоянного. Это зависит от интенсивности воспаления и стадии развития фолликула и может вызвать различный исход.
1. Если хронический периодонтит молочного зуба возник на раннем этапе формирования фолликула, когда еще не началось обызвествление, то зачаток может погибнуть. В этих случаях на рентгенограмме определяются прерывистость или отсутствие кортикальной пластинки и отсутствие зачатка.
2. Инфекция из периодонта может проникнуть также на раннем этапе формирования фолликула, когда уже началась его минерализация. Зачаток не погибает, но нарушившаяся минерализация проявляется клинически в виде местной гипоплазии, или зуба Турнера: коронка такого зуба недоразвита, сплюснута, желтого цвета, иногда наблюдается аплазия эмали (рис. 6.9).
3. Если коронка зуба уже сформировалась, а воспалительный процесс со стороны молочного зуба продолжается, инфекция, разрушая
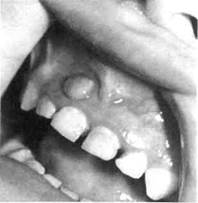
Рис.6.6. Свищ десны в области молочных резцов, образовавшийся вследствие хронического гранулирующего периодонтита.

Рис.6.7. Свищ поднижнечелюстной области при хроническом гранулирующем периодонтите постоянного моляра.
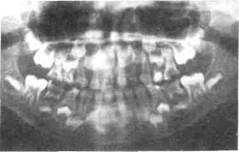
Рис.6.8. Хронический гранулирующий периодонтит второго молочного моляра. Патологическое рассасывание корней.
1Q4
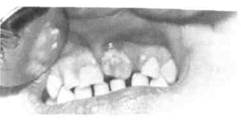
Рис.6.9. Зуб Турнера (местная гипоплазия эмали) вследствие хронического гранулирующего периодонтита молочного резца.
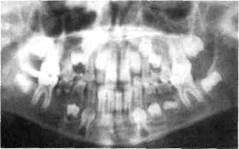
Рис. 6.10.Хронический гранулирующий периодонтит второго молочного моляра. Гибель зачатка постоянного зуба.
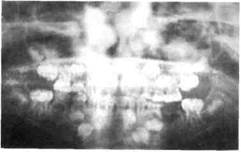
Рис. 6.11.Хронический гранулирующий периодонтит второго молочного моляра (с обеих сторон). Гибель зачатка.
кортикальную пластинку фолликула, достигает ростковой зоны, которая гибнет. Формирование зуба прекращается, и он может секвестировать как инородное тело (рис. 6.10; 6.11).
4. Вследствие разрушения костной перегородки, отделяющей зача-
ток постоянного зуба от молочного, происходит преждевременное прорезывание постоянного зуба с корнем, не закончившим формирование. Из-за укороченного корня зуб становится подвижным и может произойти его полный вывих.
Воспалительный процесс в молочном зубе может привести к ретенции соответствующего постоянного зуба и развитию кисты.
Хронический гранулирующий периодонтит клинически следует дифференцировать от среднего кариеса, иногда от глубокого кариеса, хронического гангренозного пульпита.
Хронический периодонтит в стадии обострения.Любая форма хронического периодонтита молочных и постоянных зубов может сопровождаться обострением воспалительного процесса, который при соответствующих условиях (перенесенные заболевания, переохлаждение и др.) осложняется периоститом, остеомиелитом, флегмоной. Клиническая картина при обострении хронического периодонтита такая же, как при остром, но воспалительный процесс в детском возрасте развивается более агрессивно. В этом определенная роль принадлежит аллергическому фактору. Эту форму периодонтита следует дифференцировать от острого периодонтита и пародонтита.
6.2.2. Лечение периодонтита
Клинико-морфологические особенности хронического периодонтита в детском возрасте обусловливают трудности, встающие перед детским стоматологом при разработке им тактики лечения, которая должна быть направлена на достижение конечной цели — сохранение зуба и устранение очагов хронической инфекции. Консервативные методы лечения периодонтита не всегда позволяют добиться полной ликвидации одонтогенного очага инфек-
и поэтому возникает необходимость в оперативном вмешательстве завершающемся удалением зуба.
Существует мнение, что при тяжелых хронических заболеваниях ребенка (хронические пневмонии и бронхиты, хронические заболевания почек, частые респираторные заболевания, тяжелые формы ангины) резко расширяются показания для радикальной санации. Т.Ф. Виноградова (1987) считает, что у детей удаление постоянного зуба при современном уровне развития эн-додонтии является крайней мерой; в сложных случаях для сохранения зуба должны применяться консервативно-хирургические методы.
Воспалительные процессы в пульпе и периодонте у детей тесно взаимосвязаны. Среди хронических периодонтитов 32 % развились из-за неправильно леченного пульпита, 38 % — из-за нелеченого кариеса и 30 % — в результате травмы.
Лечение периодонтита молочных зубов представляет очень сложную манипуляцию. Задача детского стоматолога — уметь правильно оценить состояние молочного зуба с периодонтитом.
Молочный зуб с периодонтитом подлежит удалению, если: до физиологической смены остается менее 2 лет; при подвижности зуба II—III степени, при резорбции корня больше чем на уъ длины, при указании в анамнезе на несколько обострений патологического процесса. Не поддающийся лечению молочный зуб может стать хронио-септическим очагом у ослабленных Детей с пониженной сопротивляемостью. Мнение некоторых авторов — любой ценой сохранить молочный зуб при периодонтите — с позиций профилактики аномалий постоянного прикуса неоправдано. Лечение зубов со сформированными корнями принципиально не отличается от такового у взрослых. Наибольшую трудоемкость представляет лечение молочных и осо-
бенно постоянных зубов с незаконченным формированием корней.
На основании только клинической картины не всегда удается принять правильное решение. Иногда неглубокая кариозная полость без свища на десне или даже интактный зуб могут наблюдаться при значительной резорбции или раннем прекращении формирования корня. Поэтому существует неукоснительное правило: прежде чем лечить любой зуб при хроническом периодонтите, особенно у детей, необходимо сделать рентгенологическое исследование для оценки состояния корня, периапикальных тканей и вовлечения зачатка постоянного зуба в воспалительный процесс.
Лечение острого периодонтита, развившегося на фоне лечения острого или хронического пульпита, заключается в ликвидации воспаления в пульпе, что приводит к прекращению воспалительного процесса в периодонте.
При возникновении острого мышьяковистого периодонтита лечение направлено на удаление некро-тизированной пульпы и нейтрализацию мышьяковистой кислоты, что осуществляется путем введения в корневой канал антидотов мышьяковистой кислоты: 5 % спиртового раствора йода или унитиола (он менее токсичен и более эффективен). После стихания болей и воспаления канал пломбируют. Если острый периодонтит сопровождается, помимо сильной боли, реакцией окружающих мягких тканей, подвижностью зуба, то после раскрытия полости зуба и удаления распада из канала зуб целесообразно оставить открытым для обеспечения оттока воспалительного экссудата. Проводят общую противовоспалительную терапию. После исчезновения острых воспалительных явлений показано такое же лечение, как при хроническом периодонтите. При развитии острого периодонтита в результате заверху-

Рис. 6.12.Корневые каналы молочных резцов запломбированы пастой.
шечного выведения пломбировочного материала назначают обезболивающие препараты, УВЧ-терапию, флюктуаризацию. Если острый периодонтит возник вследствие неполноценного пломбирования канала, его надо распломбировать и вновь провести лечение. Лекарственные вещества, применяемые для пломбирования корневых каналов, должны обладать бактерицидными свойствами, должны быть биологически активными, заполнять не только макро-, но и микроканалы, ускорять ликвидацию воспалительного процесса в периапи-кальных тканях и способствовать регенерации кости. В настоящее время для пломбирования используют твердеющие пасты на масляной основе, так как они обладают водоотталкивающим свойством и в молочных зубах рассасываются одновременно с рассасыванием корня. К таким пастам относятся эвге-ноловая, паста на масле облепихи, масло шиповника и др. Эти пасты пластичны, медленно затвердевают, что дает возможность перепломбировать канал; не вымываются из канала, как мягкие пасты на основе глицерина (рис. 6.12).
Пломбирование корней сформированных постоянных зубов пастами способствовало восстановлению костной ткани в околоверхушечной области в сроки от 3 до 18 мес даже при значительном разрежении кос-
ти. При пломбировании молочных зубов этими же пастами костная ткань почти не восстанавливается. Это связано с тем, что в период смены зубов процессы резорбции преобладают над процессами косте-образования. Разрушенный участок кортикальной пластинки, ограничивающий развивающийся фолликул, никогда не восстанавливается, поэтому «причинный» молочный зуб при хроническом периодонтите подлежит удалению, иначе возникает угроза сохранения зачатка постоянного зуба.
Лечение хронического периодонтита многокорневых зубов с проходимыми каналами у детей проводят так же, как у взрослых.
Лечение хронического периодонтита постоянных зубов с незаконченным формированием корнейпредставляет большую сложность даже для опытного врача и нередко заканчивается неудачей. Формирующийся корень имеет разную длину в различные возрастные периоды. Стенки корня параллельны, корневой канал широкий и в области несформированной верхушки имеет вид раструба. Периодонталь-ная щель проецируется только в области сформированной части корня, вдоль боковых стенок. Компактная пластинка обнаруживается на протяжении корня, а на уровне несформированной части колбооб-разно расширяется, ограничивая ростковую зону (или пульповый бугор по Эбнеру), напоминающую по внешнему виду гранулему (рис. 6.13; 6.14).
Когда корень достигает нормальной длины, начинается формирование его верхушки. Различают стадии несформированной и незакрытой верхушки. Рентгенологически на стадии несформированной верхушки корневой канал имеет меньшую ширину в области шейки зуба и большую в области формирующейся верхушки, что придает ему воронкообразный вид. Периодон-
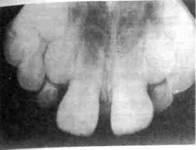
Рис. 6.13. Центральные резцы ребенка 7 лет. Зона роста сохранена, широкий корневой канал.
тальная щель имеет одинаковую ширину на протяжении всего корня и сливается у верхушки с ростковой зоной. Лечение хронического периодонтита постоянного зуба на стадии несформированной верхушки — очень трудоемкий процесс даже со знанием анатомических особенностей этого периода развития корня. В этих случаях превалирует хронический гранулирующий периодонтит.
В развитии хронического периодонтита большое значение придается грубой экстирпации пульпы при использовании витального метода в несформированном зубе.
Если рентгенологически кортикальная пластинка в области дна лунки не разрушена, следует предположить, что ткани зоны роста сохранились. В этом случае можно рассчитывать на продолжение формирования корня,и манипуляции в корневом канале проводить с большей осторожностью. К сожалению, клинически в подавляющем большинстве зона роста гибнет, поскольку дети для лечения обращаются слишком поздно.
Хронический гранулирующий периодонтит развивается в постоянных несформированных резцах (чаще верхней челюсти) у детей 6— 8 лет в результате травмы и в первых молярах вследствие декомпен-

Рис. 6.14.Центральный резец с незаконченным формированием корня у ребенка 8 лет. Верхушечная часть корневого канала запломбирована пастой.
сированного острого течения кариеса. Частота каждой из этих причин составляет при хронических периодонтитах около 30 %.
При обострении хронического периодонтита раскрывают полость зуба, осторожно удаляют распад из канала и проводят его антисептическую обработку. Зуб оставляют открытым до полной ликвидации воспалительного процесса. В тяжелых случаях назначают антибиотики и сульфаниламидные препараты в дозах, соответствующих возрасту ребенка. Рекомендуются обильное питье, жидкая калорийная пища.
При лечении любой формы периодонтита основное внимание уделяют раскрытию полости зуба, механической имедикаментозной обработке каналов.
В этиологии ипатогенезе хронического периодонтита значительную роль играют ассоциации различных видов микроорганизмов, поэтому положительный клинический эффект можно получить, применяя комплекс лекарственных веществ, действующих на аэробную и анаэробную микрофлору. В стоматологической практике для обработки корневых каналов применяют различные антисептики: 3 % раствор перекиси водорода, 0,2 % раствор хлоргексидина, 1 % раствор хинозола, а также ферменты.
 медикаментозную обработку
медикаментозную обработку
корневого канала проводят для того, чтобы полностью удалить оставшиеся в дентинных канальцах, боковых каналах и других недоступных местах остатки тканей детрита и микроорганизмы.
Средства для промывания каналов должны обладать:
• низкой токсичностью;
• бактерицидным действием;
• способностью растворять девита-лизированную пульпу;
• низким уровнем поверхностного натяжения.
Гипохлорит натрия (NaOCl),
Дата добавления: 2015-12-08; просмотров: 707;
