Значение лабораторных и инструментальных методов в диагностике заболеваний органов дыхания.
Опрос пациента. Симптомы, синдромы заболеваний органов дыхания.
Осмотр пациента с заболеваниями органов дыхания.
Пальпация.
Перкуссия.
Аускультация.
Значение лабораторных и инструментальных методов в диагностике заболеваний органов дыхания.
ОСНОВНЫЕ ЖАЛОБЫ БОЛЬНЫХ С ЗАБОЛЕВАНИЯМИ ОРГАНОВ ДЫХАНИЯ
К основным жалобам относятся одышка, кашель, кровохарканье, боли в грудной клетке. Нередко также наблюдаются лихорадка, слабость, недомогание.
Одышка (dispnoe) может быть субъективной и объективной. Под субъективной одышкойпонимают субъективное ощущение больным затруднения дыхания при отсутствии объективных предпосылок для ее возникновения. Такая одышка отмечается при истерии, неврастении, у эмоциональных людей. Объективная одышка определяется объективными методами исследования и характеризуется изменением частоты, глубины или ритма дыхания, а также продолжительности вдоха или выдоха.. Такая одышка наблюдается при бронхолегочных заболеваниях.
По преимущественному затруднению той или иной фазы дыхания различают три вида одышки:инспираторную - затруднение вдоха, экспираторную - затруднение выдоха, смешанную - одновременное затруднение вдоха и выдоха. Инспираторная одышка бывает при стенозе гортани, трахеи, левожелудочковой сердечной недостаточности, а экспираторная характерна для обструктивных процессов в бронхах. Одышка может быть физиологической (при повышенной физической нагрузке) и патологической(при заболеваниях органов дыхания, сердечно-сосудистой и кроветворной систем, при отравлении некоторыми ядами).
При некоторых заболеваниях органов дыхания одышка носит постоянный прогрессирующий характер (хронический обструктивный бронхит) или возникает в виде приступов удушья, которые называют астмой.
Различают бронхиальную астму, при которой приступ удушья наступает в результате спазма мелких бронхов и сопровождается затрудненным, продолжительным и шумным выдохом, и сердечную астму как проявление острой левожелудочковой недостаточности, часто переходящую в отек легких. Клинически сердечная астма проявляется резким затруднением вдоха.
Кашель (tussis) - сложный рефлекторный акт, который возникает как защитная реакция при скоплении в гортани, трахее и бронхах слизи или при попадании в них инородного тела.
При расспросе больных нужно выяснить характер кашля, его продолжительность и время появления, громкость и тембр.
По характеру кашель может быть сухим (без выделения мокроты) и влажным (с выделением мокроты). При ларингите, сухом плеврите, сдавлении главных бронхов лимфоузлами или метастазами рака бывает только сухой кашель. Такие заболевания, как бронхиты, туберкулез легких, абсцесс, бронхогенный рак легких, в начале своего развития могут вызывать только сухой кашель, а в дальнейшем - с выделением мокроты.
При наличии мокроты необходимо выяснить ее количество в течение суток, в какое время суток и в каком положении больного она лучше отходит, характер мокроты, ее цвет и запах.
Утренний кашель появляется у лиц, страдающих хроническим бронхитом, бронхоэктатической болезнью, абсцессом легкого и кавернозным туберкулезом легких. Обусловлен такой кашель скоплением ночью в полостях бронхов или легких мокроты, которая вызывает раздражение рефлексогенных зон и кашель. В зависимости от тяжести воспалительного процесса у больных с указанной патологией суточное количество мокроты может колебаться от 10-15 мл до 2 л. При бронхитах и пневмониях кашель усиливается вечером («вечерний» кашель). «Ночной» кашель наблюдается при туберкулезе, лимфогранулематозе или злокачественных новообразованиях.
По громкости и тембру различают громкий, «лающий» кашель - при коклюше, сдавлении трахеи загрудинным зобом или опухолью, поражении гортани и тихий кашель или покашливание - в первой стадии крупозной пневмонии, при сухом плеврите, в начальной стадии туберкулеза легких.
Кровохарканье (haemoptoe) - выделение крови с мокротой во время кашля. Кровохарканье может появиться как при заболеваниях легких (рак, туберкулез, вирусная пневмония, абсцесс и гангрена легких, бронхоэктатическая болезнь) так и при сердечно-сосудистых заболеваниях (тромбоэмболия легочной артерии).
Количество выделяемой с мокротой крови при большинстве заболеваний бывает незначительным, в виде прожилок крови или отдельных сгустков. При туберкулезных кавернах, бронхоэктазах, распадающейся опухоли и инфаркте легкого может наблюдаться и легочное кровотечение.
Алая (неизмененная) кровь встречается при туберкулезе легких, бронхогенном раке, бронхоэктатической болезни. При крупозной пневмонии кровь бывает ржавого цвета («ржавая мокрота») за счет распада эритроцитов и образования пигмента гемосидерина.
Боль в грудной клетке может быть обусловлена патологическим процессом непосредственно в грудной стенке, плевре, сердце и аорте. Поэтому при обследовании больных приходится решать вопросы дифференциальной диагностики, помня при этом, что для боли определенного происхождения характерны конкретные клинические признаки.
Боль при патологическом процессе в грудной стенке может быть связана с повреждением кожи (рожистое воспаление, опоясывающий лишай), воспалением мышц (миозит), межреберных нервов ( невралгия), переломом ребер, ушибом грудной клетки. Усиливается при движениях туловища, пальпации.
Боль при заболеваниях органов дыхания обусловлена раздражением плевры (сухой плеврит, пневмония, абсцесс легкого, туберкулез, рак легкого). Она усиливается при глубоком дыхании, кашле, и в положении на здоровом боку.
При заболеваниях сердца боль локализуется за грудиной (стенокардия, инфаркт) или в области сердца. Возникает при физической или эмоциональной нагрузке, не связана с кашлем, дыханием и движениями туловища.
ОСМОТР ГРУДНОЙ КЛЕТКИ
Прежде чем изложить информацию, получаемую при осмотре грудной клетки, целесообразно остановиться на так называемых «опознавательных точках», ориентирах, топографических линиях, которые позволяют врачу быстрее определить верхние и нижние границы легких, проекцию долей легкого на грудную клетку и т.д
На поверхности грудной клетки проводят условно вертикальные топографические линии, по которым определяют нижние границы легких (рис. 17).
• Передняя срединная линия проходит по середине грудины {linea mediana anterior).
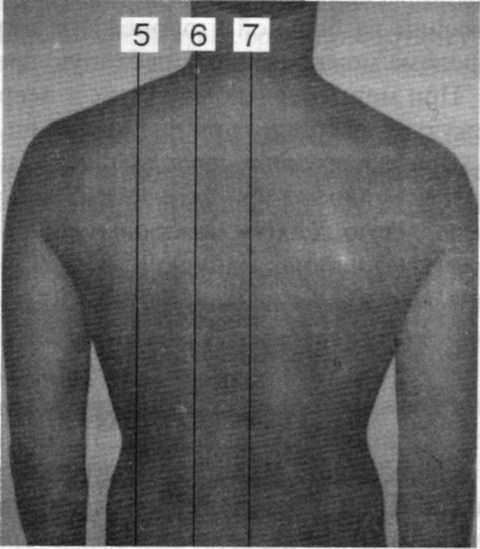
| Рис. 17. Топографические линии передней, задней и боковой поверхносгей грудной клетки: 1 -1. mediana anterior, 2 — 1. sternalis dextra, 3 -I. parasternalia dextra, 4-1.medioclaviculrisdextra, 5-1.scapularissinistra, 6-1.paraver-tebralissinistra, 7 — 1. medianaposterios, 8 — I. axillaris anterior sinistra, 9-1.axillaris media sinistra, 10 —I. axillaris posterior sinistra |
- По краям грудины проходят окологрудинные линии - правая и левая (/. Sternalis sinistra et dextra).
- Через середину ключицы с обеих сторон проходит срединно-ключичная линия (/.medioclaviculris sinistra et dextra).
- Спереди подмышечную ямку ограничивает передняя подмышечная линия (/. axillaris anterior sinistra et dextra).
- Через середину подмышечной ямки проходит средняя подмышечная линия (/. axillaris media sinistra et dextra).
- Сзади подмышечную ямку ограничивает задняя подмышечная линия (/. Axillaris posteriorsinistra et dextra).
- Через угол лопатки проходит лопаточная линия (/. Scapularis sinistra et dextra).
- На середине расстояния между лопаточной и задней срединной линиями проходит околопозвоночная линия (/. Paravertebrali ssinistra et dextra).
- Через остистые отростки позвонков проходит задняя срединная линия (/. meDiana posterios). Ее иногда называют позвоночной линией (/. vertebralis).
Зная эти простые ориентиры, можно более коротким и более рациональным путем определить нижнюю границу легкого.
Осмотр грудной клетки лучше проводить в положении больного стоя или сидя с обнаженным до пояса туловищем, равномерно освещенным со всех сторон. Его можно разделить на две составляющие: статический и динамический осмотр.
Статический осмотр - осмотр грудной клетки без учета акта дыхания. Он включает в себя характеристику надключичных и подключичных ямок (выражены, сглажены или выбухают), расположение ключиц, ребер (косое, горизонтальное), состояние межреберных промежутков, характеристику надчревного угла и угла Людовика, расположение лопаток. Необходимо оценить симметричность грудной клетки, ее размеры (соотношение переднезаднего и бокового размеров). По совокупности этих признаков мы определяем форму грудной клетки. Грудная клетка по своей форме может быть нормальной или патологической.
Нормальная форма грудной клетки наблюдается у людей правильного телосложения. Половины грудной клетки симметричны, ключицы и лопатки находятся на одном уровне, надключичные ямки одинаково выражены с обеих сторон. Соответственно типам конституции различают три формы нормальной грудной клетки: нормостеническую, астеническую и гиперстеническую.
Астеническая грудная клетка (у лиц астенического телосложения) удлинена, узкая и плоская. Надключичные и подключичные ямки отчетливо выражены, глубокие. Ребра в боковых отделах приобретают более вертикальное направление, X ребро не прикреплено к реберной дуге. Межреберные промежутки широкие. Лопатки отстают от поверхности грудной клетки - крыловидные лопатки (scapulaealatae).
Гиперстеническая грудная клетка (у лиц гиперстенического телосложения): пе-реднезадний размер ее приближается к боковому; надключичные и подключичные ямки сглажены, иногда выбухают за счет жировой клетчатки; угол соединения тела и рукоятки грудины хорошо выражен; Направление ребер в боковых отделах грудной клетки приближается к горизонтальному, межреберные промежутки узкие, лопатки плотно прилегают к грудной клетке.
Нормостеническая (коническая) грудная клетка (у людей нормостенического телосложения) занимает промежуточное положение между астенической и гипер-стенической формами.
Патологическая форма грудной клетки является важным диагностическим признаком.
Эмфизематозная (бочкообразная) грудная клетка напоминает гиперстеническую. Межреберные промежутки, широкие, над- и подключичные ямки сглажены или выбухают за счет вздутия верхушек легких. Грудная клетка напоминает бочку. Возникает она у больных с эмфиземой легких, при которой уменьшается эластичность легочной ткани, возрастает ее воздушность, т.е. увеличивается объем легких.
Паралитическая грудная клетка напоминает измененную астеническую грудную клетку. Уменьшается переднезадний размер, грудная клетка плоская. Она бывает у сильно истощенных людей и у больных, длительно болеющих туберкулезом легких. В этих случаях легкое сморщивается и уменьшается в размерах. Часто она может быть асимметричной (одна половина меньше другой).
Рахитическая (килевидная, куриная) грудная клетка характеризуется выраженным увеличением переднезаднего размера ее за счет выступающей вперед грудины в виде киля корабля. В детском возрасте в местах перехода костной части ребра в хрящевую наблюдаются утолщения («рахитические четки»). Иногда реберные дуги загнуты кверху (симптом «фетровой шляпы»).
Воронкообразная грудная клетка характеризуется воронкообразным вдавлением в нижней части грудины. Она возникает в результате врожденной аномалии развития грудины или от длительных давлений на грудину («грудь сапожника»).
Деформацию грудной клетки можно наблюдать и при искривлении позвоночника.
Различают четыре варианта искривления позвоночника:
1. искривление в боковых направлениях - сколиоз (scoliosis);
2. искривление назад с образованием горба (gibbus) - кифоз (kyphosis);
3. искривление вперед - лордоз (lordosis);
4. сочетание искривления позвоночника в сторону и кзади - кифосколиоз(kyphoscoliosis). Отсюда - кифосколиотическая грудная клетка 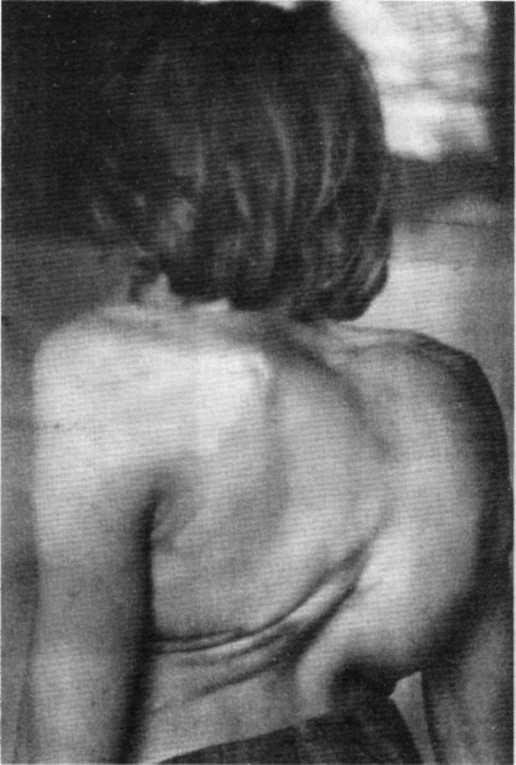
Рис. 20. Кифосколиотическая грудная клетка
Перечисленные патологические формы грудной клетки, особенно воронкообразная, кифосколиотическая, рахитическая, сопровождающиеся иногда значительной деформацией грудной клетки, должны ассоциироваться врачом с возможным нарушением функций легких и сердца. В частности, при выраженных кифосколиозах сердце и легкие находятся в грудной клетке в порочном положении, что нарушает нормальный газообмен в легких. Такие больные чаще болеют бронхитами, пневмониями, у них рано развивается дыхательная недостаточность. Из-за нарушения топографических соотношений крупных сосудов и сердца у них рано нарушается кровообращение по большому кругу, развиваются признаки так называемого «кифосколиотического сердца». Эти пациенты рано умирают от прогрессирующей сердечной недостаточности по правожелудочковому типу.
У призывников с выраженной воронкообразной формой грудной клетки необходимо определять функцию внешнего дыхания (ЖЕЛ, МОД, МВЛ). В зависимости от степени выраженности отклонений этих параметров они признаются ограниченно годными или не годными к строевой службе.
Большое клиническое значение имеет асимметричное увеличение илиуменьшение одной из половин грудной клетки.
Уменьшение объема одной из половин грудной клетки может быть обусловлено: а) обтурацией (закупоркой) центрального бронха растущей опухолью или инородным телом, в результате чего развивается обтурационный ателектаз (спадение, коллабирование) легкого; б) процессами фиброза (сморщивания) в легком (диффузный или крупноочаговый пневмосклероз или цирроз легкого - разрастание грубой волокнистой соединительной ткани после неразрешившихся пневмоний, туберкулеза), разрастания рака легкого; в) хирургическим удалением доли (лобэктомия) или всего легкого (пульмонэктомия) после торакопластики; д) деформацией самой грудной клетки после травм, ожогов, резекций ребер.
Увеличение одной половины грудной клетки чаще всего связано с накоплением в плевральной полости различных жидкостей - невоспалительной (транссудата), воспалительной (экссудата), крови (гематоракс) или воздуха (пневмоторакс).
Динамический осмотр грудной клетки предусматривает оценку самого дыхания: 1) тип дыхания, 2) частоту, 3) глубину, 4) ритм, 5) симметричность участия половин грудной клетки в акте дыхания, 6) участие вспомогательной мускулатуры в дыхании.
Типы дыхания. Выделяют грудной, брюшной и смешанный типы дыхания.
Грудной тип дыхания наблюдается преимущественно у женщин. Дыхание осуществляется за счет сокращения межреберных мышц. Грудная клетка во время вдоха расширяется и приподнимается.
Брюшной тип дыхания наблюдается преимущественно у мужчин. Дыхательные движения осуществляются мышцами диафрагмы и брюшной стенки.
Смешанный тип дыхания имеет черты грудного и брюшного.
При патологических состояниях тип дыхания может изменяться. В частности, любые патологические состояния в брюшной полости у мужчин (ушибы, прободная язва, острый панкреатит, перитонит и др.) способствуют возникновению грудного дыхания, так как при этих состояниях больные вынуждены щадить брюшную полость из-за болей. Точно так же при патологических состояниях в грудной клетке (переломы ребер, сухой плеврит, плевропневмония) у женщин грудное дыхание изменяется на преимущественно брюшное.
Частота дыхания. В состоянии покоя частота дыхания в норме составляет 16-20 дыханий в минуту. При физической нагрузке, эмоциональном возбуждении, после еды частота дыхания увеличивается (физиологическое учащение).
Патологическое учащение дыхания (тахипноэ) возникает: 1) при сужении просвета мелких бронхов (бронхоспазм); 2) при уменьшении дыхательной поверхности легких при воспалении легких, сдавлении легкого, инфаркте легкого; 3) при резких болях в грудной клетке (сухой плеврит, перелом ребер, миозит).
Патологическое урежение дыхания (брадипноэ) наступает при угнетении дыхательного центра (кровоизлияние в мозг, отек мозга, опухоль мозга, воздействие на дыхательный центр токсических веществ), иногда во время приступа бронхиальной астмы вследствие удлинения выдоха. Подсчет частоты дыхания производится при помощи секундомера в течение 30 с или одной минуты.
Глубина дыхания. Дыхание может быть глубоким или поверхностным. Глубина дыхания находится в обратной зависимости от частоты дыхания: чем чаще дыхание, тем оно поверхностнее; редкое дыхание, как правило, глубокое.
Ритм дыхания. В норме дыхание ритмично. При угнетении дыхательного центра могут возникать следующие виды дыханий:
Дыхание Биота. Характеризуется ритмичными, глубокими дыхательными движениями, которые чередуются с периодическими дыхательными паузами. При этом амплитуда дыхательных движений одинаковая. Бывает при воспалительных поражениях головного мозга и оболочек (менингит, энцефалит).
Дыхание Чейна-Стокса. При этом типе дыхания после продолжительной дыхательной паузы (до минуты) сначала появляется поверхностное дыхание, которое постепенно нарастает по глубине и достигает максимума на 5-7-м дыхании. Затем оно снова убывает до паузы. Это дыхание наблюдается при острой недостаточности мозгового кровообращения (инсульт).
Волнообразное дыхание, или дыхание Грокко. Его многие рассматривают как предстадию дыхания Чейна-Стокса. В отличие от последнего, при дыхании Грокко периодов полного апноэ не наступает, оно периодически становится лишь очень поверхностным.
ПАЛЬПАЦИЯ ГРУДНОЙ КЛЕТКИ
Пальпация грудной клетки имеет несколько целей:
1) уточнить данные осмотра, касающиеся формы грудной клетки и характера дыхания;
2) установить место и степень выраженности болезненности;
3) определить резистентность и эластичность грудной клетки;
4) определить «голосовое дрожание»;
Пальпацию грудной клетки с целью выявления болевых точек производят кончиками пальцев на симметричных участках, надавливая на грудную клетку в определенной последовательности. Спереди начинают с надключичных и подключичных
областей, затем области больших грудных мышц, нижнелатеральных отделов грудной клетки, по аксиллярным линиям сверху вниз; сзади начинают с надостных областей, переходят на межлопаточную область лопатки, подлопаточные зоны, задне-латеральные отделы грудной клетки.
Резистентность, или эластичность, грудной клетки определяется пальпацией путем сдавливания ее руками спереди, сзади и с боков в нижних отделах (рис. 21). Пальпация грудной клетки и межреберных промежутков у здорового человека дает ощущение эластичности, податливости их. При наличии выпотного (экссудативного) плеврита или опухоли плевры межреберные промежутки становятся ригидными, уплотненными. В таких случаях ригидность бывает односторонней. Повышение резистентности всей грудной клетки наблюдается у лиц пожилого возраста вследствие окостенения реберных хрящей, при развитии эмфиземы легких и пневмосклероза, а также при заполнении обеих плевральных полостей жидкостью (транссудатом или экссудатом). В таких случаях при сдавлении грудной клетки как в переднезаднем, так и в боковых направлениях вследствие ригидности ее ощущается повышенное сопротивление.
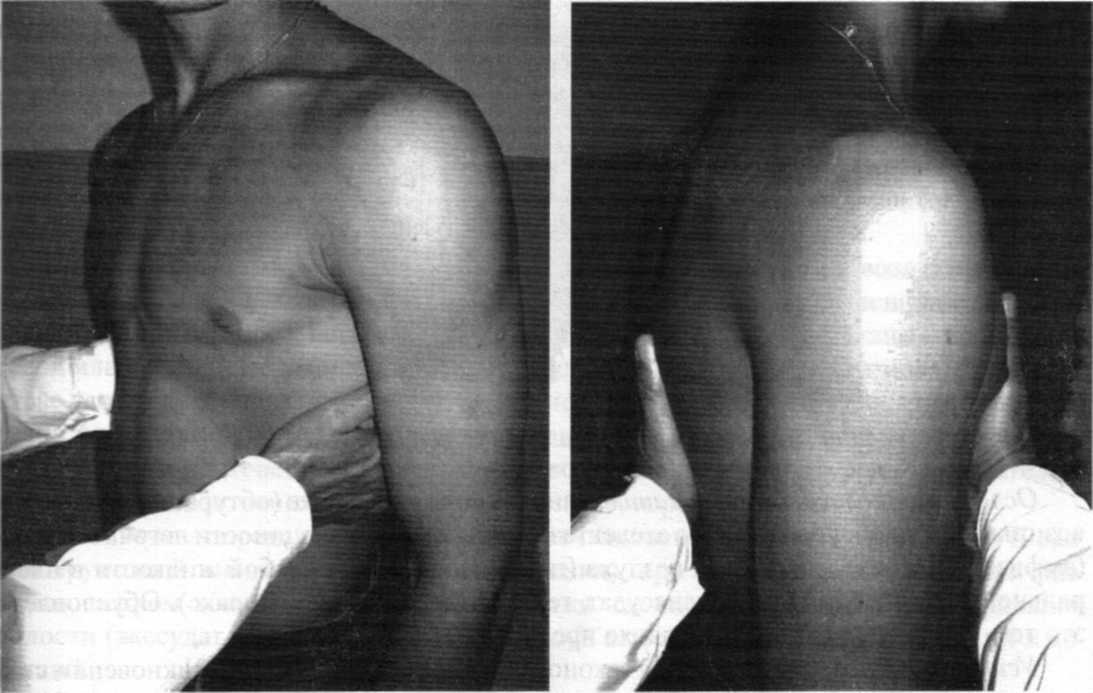
Рис. 21. Определение эластичности грудной клетки в различных плоскостях
Голосовое дрожание - это дрожание грудной клетки, возникающее в результате проведения звука голоса через воздухоносные пути на ее поверхность. Для выявления феномена голосового дрожания кладем ладони плашмя на симметричные участки грудной клетки и просим больного произнести слова, содержащие низкий звук, например букву «р» («тридцать три» или «триста тридцать три»). При этом ладонями ощущаем дрожание грудной клетки. В норме оно имеет умеренную выраженность и одинаковую силу на симметричных участках.
Определение голосового дрожания производится в установленной последовательности: сзади сначала в надостных областях, затем в межлопаточной области, ниже углов лопаток (рис. 22), в нижнелатеральных отделах. Точно так же последовательно сверху вниз определяется голосовое дрожание на симметричных участках по аксиллярным линиям. Спереди исследование начинают с надключичных областей, затем исследуют области больших грудных мышц, нижнелатеральные отделы грудной клетки. При патологических состояниях в бронхолегочной системе голосовое дрожание может ослабевать или усиливаться.
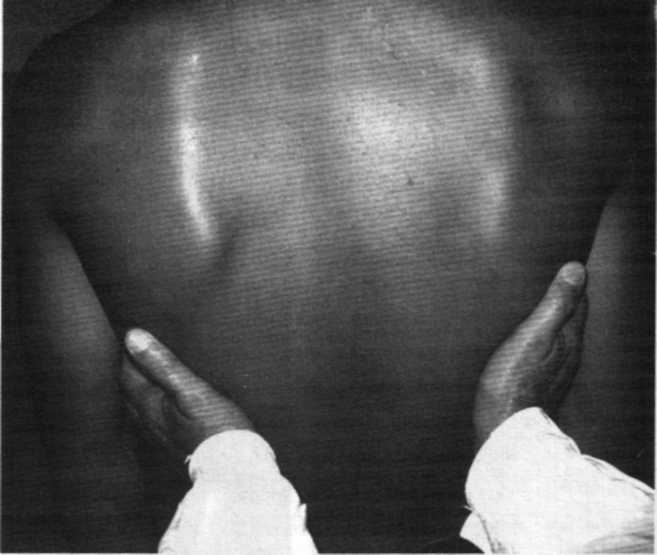
Рис. 22. Методика определения голосового дрожания
Ослабление голосового дрожания возникает при закупорке (обтурации) бронхов и возникновении обтурационного ателектаза, повышении воздушности легочной ткани (эмфизема легких), скоплении воздуха (пневмоторакс) или любой жидкости в плевральной полости (экссудат, транссудат, гематоракс, пиопневмоторакс). Обусловлено это тем, что воздух и жидкость плохо проводят звуки.
Усиление голосового дрожания закономерно происходит при возникновении синдрома уплотнения легочной ткани, так как плотные участки хорошо проводят звуки. При этом обязательным условием является сохранение бронхиальной проводимости. Уплотнение легочной ткани бывает обусловлено воспалительными процессами (очаговая и крупозная пневмонии, абсцесс легкого в стадию инфильтрации, туберкулез легких, инфаркт легкого с развитием инфаркт-пневмонии), диффузным или очаговым разрастанием соединительной ткани (пневмосклероз), ростом опухоли, механическим сдавлением легочной ткани с развитием компрессионного ателектаза (при экссудативном плеврите). Кроме того, усиление голосового дрожания наблюдается при синдроме наличия воздухосодержащей полости в легком (абцесс легкого после вскрытия, туберкулезная каверна, крупные бронхоэктазы).
ПЕРКУССИЯ ЛЕГКИХ
преследует три основные цели:
1. Установить, соответствует ли перкуторный звук норме либо выявляется один из патологических звуков.
2. Определить характер звука над симметричными участками легких слева и справа (сравнительная перкуссия).
3. Определить верхние и нижние границы легких, а также подвижность нижнего края легких (топографическая перкуссия).
Дата добавления: 2015-09-18; просмотров: 2018;
