Шифр за МКХ - 10: О88.1
Емболія амніотичною рідиною – критичний стан, який виникає у разі проникнення елементів навколоплодових вод у кровоток матері та супроводжується розвитком гострої серцево-легеневої недостатності або зупинки кровообігу.
Таке ускладнення можливе при підвищенні тиску в амніоні вище, ніж у кровоносних судинах матки або зіянні венозних судин матки.
І. Причини, які підвищують внутрішньо матковий тиск:
- надмірна пологова діяльність;
- швидкі пологи;
- застосування великих доз окситоцину;
- багатоводдя;
- великий плід;
- багатоплідна вагітність;
- тазове передлежання;
- дистоція шийки матки;
- переношена вагітність;
- запізнілий розрив плодового міхура;
- грубі маніпуляції під час родорозродження (прийом Крістеллера та ін.)
ІІ. Причини, які викликають зіяння маткових судин:
- гіповолемія будь-якого походження;
- передчасне відшарування плаценти;
- передлежання плаценти;
- ручне відділення та видалення посліду з порожнини матки;
- кесарів розтин;
- гіпотонія матки.
Клінічна картина залежить від об‘єму та складу вод, що потрапили до кровоносних судин матері .
Діагностика емболії амніотичною рідиною базується на оцінці клінічної симптоматики, лабораторному обстеженні та додаткових методах дослідження.
Клінічні ознаки:
- почуття страху;
- занепокоєння, збудження;
- озноб та гіпертермія;
- кашель;
- раптова блідість або ціаноз;
- різкий біль у грудях;
- задишка, шумне дихання;
- зниження АТ;
- тахікардія;
- коагулопатична кровотеча із пологових шляхів або інших травмованих місць;
- кома;
- судоми;
- смерть внаслідок фібриляції шлуночків впродовж декількох хвилин.
Лабораторні ознаки - ознаки гіпокоагуляції та підвищення ШОЕ (В).
Додаткові методи дослідження:
- ЕКГ –синусова тахікардії, гіпоксія міокарду, гостре легеневе серце (SIQIII, P-pulmonale)
- рентгенологічні змінивиявляються одразу або через кілька годин після емболії та характеризуються картиною інтерстиціального зливного пневмоніту («бабочка» з ущільненням по всій прикореневій зоні та просвітленням малюнку легеневої тканини по периферії).
Диференційна діагностикапроводиться з наступною патологією:
- інфаркт міокарду: біль, що ірадіює у ліву руку, порушення ритму, зміни на ЕКГ, що не завжди фіксуються при свіжому інфаркті;
- тромбоємболія легеневої артерії: раптовість, різний ціаноз лиця, задуха, головний біль, біль за грудиною. Нерідко буває при скомпрометованих венах (варикоз, тромбофлебіт, флебіт) право грама, на ЕКГ;
- повітряна емболія (при грубому порушенні техніки внутрішньовенних інфузій);
- синдром Мендельсона (бронхоспазм у відповідь на потрапляння кислого вмісту шлунку у верхні дихальні шляхи) – кислотно-аспіраційний гіперергічний пневмоніт. Трапляється, як правило, на вводному наркозі при неспорожненому шлунку, коли блювотні маси потрапляють у дихальні шляхи: аноксія протягом 5хвилин - загибель кори головного мозку.
Невідкладна допомога при емболії амніотичною рідиною проводиться бригадою лікарів у складі акушера-гінеколога та лікаря-анестезіолога. Необхідні консультації кардіолога, невропатолога, судинного хірурга.
Лікувальна тактика:
1. Під час вагітності або пологів – термінове розродження.
2. Лікування кардіо-пульмонального шоку або проведення серцево-легеневої реанімації.
3. Корекція коагулопатії.
4. Своєчасне і в повному обсязі хірургічне втручання при кровотечі.
5. Профілактика та лікування поліорганної недостатності.
Першочергові заходи:
1. При зупинці кровообігу - проведення серцево-легеневої реанімації.
2. При наростанні ознак дихальної недостатності - інтубація трахеї та ШВЛ 100% киснем з позитивним тиском в кінці видоху + 5 см вод ст.
3. Пункція та катетеризація підключичної або внутрішньої яремної вени з обов’язковим контролем ЦВТ. Набрати 5 мл крові для дослідження коагулограми та наявності елементів навколоплодових вод.
4.Катетеризація сечового міхура постійним катетером.
Моніторинг життєво-важливих функційповинен включати:
- вимірювання АТ кожні 15 хв.;
- ЦВТ;
- ЧСС;
- ЧД;
- пульсоксиметрія;
- ЕКГ;
- погодинний діурез та загальний аналіз сечі;
- термометрія;
- рентгенографія органів грудної порожнини;
- загальний аналіз крови, Ht; тромбоцити;
- коагулограма;
- кислотно-основний стан та гази крові;
- біохімічне дослідження крові та вміст електролітів.
Подальша лікувальна тактика:
1. Якщо ЦВТ < 8 см вод. ст. - корекція гіповолемії шляхом введення колоїдів та кристалоїдів у співвідношенні 2:1 зі швидкістю 5 - 20 мл/хв. у залежності від рівня АТ. У випадку виникнення кровотечі у склад інфузійної терапії включають свіжозаморожену плазму (С). Не використовувати 5% альбумін.
2. При ЦВТ > 8 см вод. ст. проводиться інотропна підтримка: дофамін (5 – 10 мкг/кг/хв.) або добутамін (5 - 25 мкг/кг/хв.). Починають ізотропну терапію з мінімальних доз, а при відсутності ефекту – поступово їх збільшують. Бажано використовувати поєднане введення дофаміну (2-5 мкг/кг/хв) та добутаміну (10 мкг/кг/хв.) (В).
3. Одночасно з симпатоміметичною терапією застосовують глюкокортикоїди: преднізолон до 300 - 400 мг або гідрокортизон -1000 - 1500 мг. (С).
4. Боротьба з коагулопатією (див. протокол лікування ДВЗ-синдрому).
5. Запобігання розвитку інфекційних ускладнень.
Критерії ефективності інтенсивної терапії:
- підвищення серцевого викиду;
- ліквідація артериальної гіпотензії;
- усунення ознак периферичної вазоконстрикції;
- нормалізація діурезу > 30 мл/год.;
- нормалізація показників гемостазу;
- зменшення ознак дихальної недостатності.
Критерії припинення ШВЛ:
- стабілізація клінічного стану хворої;
- частота дихання менше 30 за хвилину;
- інспіраторне зусилля менше - 15 см вод. ст.;
- PаО2/FiO2 > 80 мм pт.ст./0,4 при ПТКВ 7 см вод. ст.;
- можливість пацієнтки самостійно подвоїти об’єм видихуваного повітря за хвилину.
ЕМБОЛІЯ АМНІОТИЧНОЮ РІДИНОЮ
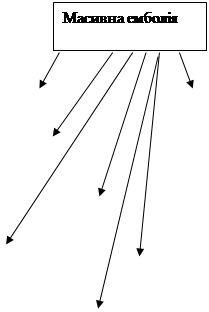 |  | ||
почуття страху занепокоєння занепокоєння блювота кашель
 збудження
збудження
респіраторний блідість судоми
синдром ціаноз
різкі болі коагулопатична
у грудях кровотеча
задишка, кома, судоми
шумне дихання
фібриляція ШВЛ
 шлуночків термінове розродження
шлуночків термінове розродження
серця
корекція десенсибілізуюча протишокова
порушень терапія терапія
коагуляції
Кровотеча у послідовому та післяпологовому періодах.
Шифр МКХ-10 - О 72
Післяпологова кровотеча – це втрата крові 0,5% або більше від маси тіла після народження плода.
Класифікація за МКХ-10:
О 72.0 – Кровотеча у третьому періоді пологів
О 72.1 – Інша кровотеча в ранньому післяпологовому періоді
О 72.2 - Пізня або вторинна післяпологова кровотеча
О 72.3 – Післяпологове порушення згортання крові
Типи післяпологових кровотеч:
1. Кровотечі у третьому періоді пологів.
2. Первинні (ранні) післяпологові, які виникають в ранньому післяпологовому періоду або протягом 24 годин після пологів.
3. Вторинні (пізні) післяпологові кровотечі, які виникають після 24 годин та до 6 тижнів після пологів.
Фактори ризику виникнення післяпологових кровотеч:
- обтяжений акушерський анамнез (кровотечі у попередніх пологах, аборти, самовільні викидні);
- гестоз;
- великий плод;
- багатоводдя;
- багатоплідна вагітність;
- міома матки;
- рубець на матці.
- хронічний ДВЗ-синдром;
- тромоцитопатії;
- антенатальна зигибель плода.
Дата добавления: 2015-09-11; просмотров: 1145;
