Дифтерия кожи.
Комбинированные формы с одновременным поражением нескольких органов.Бактериологический метод играет решающую роль в диагностике дифтерии. Именно с помощью бактериологического метода осуществляется раннее выявление больных. у лиц с подозрением на дифтерию или бактерионосительство. Исследуемый материал — слизь из носа и из зева. Забор материала из ротоглотки проводится натощак либо через 2 ч после еды до начала антибиотикотерапии или не ранее, чем через 2 нед. после ее окончания. У госпитализированных с клинической картиной дифтерии бактериологическое обследование на наличие возбудителя дифтерии проводится в день поступления в стационар и затем в течение 2 дней подряд независимо от назначения антибиотиков. Носителей токсигенных коринобактерий дифтерии обследуют в день поступления в стационар и затем в течение 2 дней подряд до назначения антибиотиков.
Высеваемость дифтерийных палочек у заведомо больных дифтерией весьма различная — 40–60–80%. Если правильно произведен посев и применены современные усовершенствованные методы бактериологического исследования, то высеваемость дифтерийных палочек у дифтерийных больных может достигнуть 100%.
Неодинаковая высеваемость дифтерийного микроба во многом объясняется неправильным забором материала у больного (иногда мазок берут непосредственно после еды, приема лекарств, полоскания горла, без шпателя, «вслепую»), а также большим интервалом от момента его взятия до поступления в лабораторию.
Забор материала производится тампоном (отдельным тампоном — нос, отдельно — зев) в транспортную среду Amies. Пациента просят откинуть голову назад и закрыть глаза. При хорошем освещении осматривают, пользуясь шпателем, горло. При наличии налетов материал забирается на границе здоровых и пораженных участков, при профилактическом обследовании проводят тампоном по миндалинам, дужкам и язычку. Не следует касаться тампоном языка, щек или зубов. Перед взятием слизи из носа нужно хорошо очистить носовые ходы. При взятии материала тампон вводят в носовые ходы на 1–1,5 см, проводят по слизистым оболочкам, совершая круговое движение. Тампоны должны быть доставлены в лабораторию не позднее 3 ч после взятия материала. При проведении обследования в отдаленных районах материал засевается в пробирки с транспортной средой или на чашки с селективной питательной средой и в течение суток доставляется в лабораторию. Хранение взятого материала при t = +2+8 °C — не более 24 ч. В направлении нужно обязательно указать фамилию, адрес, название учреждения, направляющего материал, происхождение материала (нос, зев), цель обследования (диагноз по эпидпоказаниям).
Серологический метод. Реакция пассивной гемагглютинации рекомендуется при дифференциальной диагностике дифтерии и других заболеваний респираторного тракта; для оценки нарастания уровня противодифтерийных антител в процессе лечения, прогноза тяжести и течения заболевания; для определения показаний к вакцинации; при оценке эффективности вакцинопрофилактики. У каждого привитого ребенка или взрослого, заболевшего дифтерией, в первые 5 дней от начала заболевания и до начала введения противодифтерийной сыворотки (ПДС) должна быть взята кровь для серологического исследования на наличие дифтерийных и столбнячных антител в целях верификации прививочного анамнеза. Если кровь заболевшего не взята до начала лечения ПДС, наличие антител в ней определяется через 2–3 мес. после введения сыворотки.
Материалом для исследования служит кровь (сыворотка). Забор крови для исследования крови производится только в «сухую» пробирку — без антикоагулянта. Кровь берется перед введением антитоксической сыворотки или спустя 7–10 дней после ее введения. Кровь должна быть доставлена в лабораторию в день забора. Пробирку с кровью до исследования хранят в холодильнике при t = +2 +8 °C. В направлении обязательно указывать пол, возраст, вакцинирован или нет. О достоверности диагноза судят по нарастанию титра антител в 4 раза при исследовании парных сывороток взятых с интервалом в 10–14 дней.
Восприимчивость и иммунитет. Восприимчивость неимунных людей к возбудителю дифтерии всеобщая. Однако возможность развития не только тяжелых, но и легких форм болезни, а также носительства (бессимптомные формы инфекции) свидетельствуют об определенной роли неспецифических факторов защиты организма, вирулентности и степени токсигенности возбудителя, но особенно — инфицирующих доз при заражении. Общеизвестно, что чем теснее общение с источником инфекции, тем более вероятно развитие манифестной формы инфекции, и, наоборот, с увеличением расстояния между источником и реципиентом (восприимчивым человеком) растет вероятность развития бессимптомных форм инфекции.
Наблюдения в условиях естественно складывающегося обычного общения в достаточно крупных популяциях (города, страны и т.п.) показали, что в допрививочные времена болело дифтерией примерно 20% населения, остальные приобретали иммунитет за счет перенесения бессимптомных форм. В данном случае отражены среднестатистические показатели вероятности заболевания при практически поголовной заражаемости в условиях стихийного развития эпидемического процесса. Масштабные наблюдения, таким образом, показывают сложившуюся вероятность получения дозы, приводящую к развитию манифестных форм инфекции. Необходимо подчеркнуть, что остальное незаболевшее население (80%) — это то же восприимчивые люди, но они заражались небольшими дозами и постепенно приобретали устойчивый иммунитет.
Грудные дети до 6 мес. не восприимчивы к дифтерии из-за наличия у них пассивного иммунитета, переданного от матери плацентарным путем. Наиболее восприимчивы к дифтерии дети в возрасте от 1 года до 5–6 лет. К 18–20 годам и старше невосприимчивость достигает 85%, что обусловливается приобретением активного иммунитета.
Факторы риска. Факторами риска являются снижение иммунитета к дифтерии в различных возрастных группах, высокий уровень носительства токсигенных штаммов. В 90-е гг. среди детей наиболее угрожаемой группой были дети в возрасте от 4 до 10 лет, непривитые против дифтерии, показатели заболеваемости среди которых в 14–17 раз превышали таковые у привитых. Привитые дети в 95,5% случаев болели легко, без токсических проявлений. Удельный вес тяжелых форм дифтерии среди них не превышал 4,5%; среди детей, получивших завершенный курс вакцинации, он составил 6,5%, ревакцинации — 4,1% .
Группами высокого риска заражения дифтерией остаются: неработающее население трудоспособного возраста; лица, ведущие асоциальный образ жизни и злоупотребляющие алкоголем, а также мигранты. У этих контингентов в силу своего социального положения затруднено проведение профилактических прививок.
Проявления эпидемического процесса. В недавнем прошлом дифтерия была одной из ведущих социальных проблем не только вследствие высокой заболеваемости, но и в связи с высокой последующей инвалидностью, летальностью и смертностью. С 1858 г. дифтерия присутствует во всех развитых обществах стран с умеренным климатом. В Европе дифтерия оставалась на сравнительно высоком уровне до 1931 г., когда начала снижаться. Во время Второй Мировой войны дифтерия стала наиболее распространенным инфекционным заболеванием в Западной Европе и наиболее частым инфекционным заболеванием, которым заражались американские военнослужащие, несмотря на активно проводившиеся прививки.
В настоящее время за счет внедрения в широкую практику специфической профилактики заболеваемость (инцидентность) либо исчезла вовсе (там, где прививки проводятся в строгом соответствии с современными требованиями науки и практики), либо — где имеются нарушения в принятой системе специфической профилактики — наблюдается заболеваемость, хотя, как правило, не достигающая уровня допрививочного времени.
В допрививочный период наблюдалась высокая заболеваемость, которая в наиболее неблагоприятные годы достигала в России показателя 150–170 на 100 000 населения в год, а летальность составляла 70–80%, достигая 100% при токсической форме заболевания.
С начала использования лечебной сыворотки до начала активной иммунизации (открытие дифтерийного анатоксина, предложенного для вакцинации) наблюдалось значительное снижение летальности, но заболеваемость по-прежнему оставалась высокой, составляя 200–300 случаев на 100 000 населения.
В СССР впервые массовая иммунизация против дифтерии проведена в 1930–1932 гг. С 1940 г. иммунизация в нашей стране стала обязательной, а в 1950–1960 гг. она была широко внедрена в практику здравоохранения. Благодаря вакцинации показатель заболеваемости снизился до 87–93 случаев на 100 000 населения, а в конце 1970 гг. наблюдались лишь спорадические случаи. К примеру, в 1965–1976 гг. в Ленинграде не было выявлено ни одного больного дифтерией.
В 1990 г. в Российской Федерации началась эпидемия дифтерии, которая к концу 1994 г. охватила все 15 новых независимых государств (ННГ). В 1995 г. число случаев дифтерии на территории ННГ составило 88% от общего числа случаев дифтерии, зарегистрированных во всем мире. С 1990 по 1996 гг. количество заболевших дифтерией, зарегистрированных в России, составило 75% от числа всех случаев на территории ННГ (от 59 до 84% в зависимости от года).
С 1990 по 1999 гг. на территории бывшего Советского Союза было зарегистрировано 158 000 случаев дифтерии и 4000 летальных исходов, связанных с данным заболеванием. Снижение заболеваемости дифтерией в России в 1995 г. и других ННГ в 1996 г. явилось результатом внедрения в практику системы мероприятий по контролю над этой инфекцией.
В 2008 г. на территории Российской Федерации зарегистрировано 50 случаев дифтерии, показатель заболеваемости составил 0,04 на 100 000 населения.
Для дифтерии характерна своеобразная многолетняя динамика : подъемы заболеваемости чередовались без особой закономерности с интервалом 8, 10, 12 и даже 20 лет. В этом отношении дифтерия отличается от остальных неуправляемых воздушно-капельных инфекций. С введением специфической профилактики заболеваемость резко снизилась, и в некоторых странах и городах (например, Санкт-Петербург) упала до нуля.
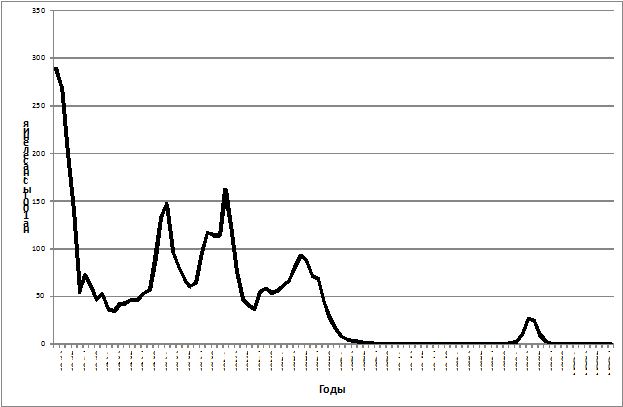
Рис. . Многолетняя динамика заболеваемости дифтерией в России в 1913–2008 гг. (на 100 000 населения)
Помесячная динамика заболеваемости дифтерией также имеет определенное своеобразие: подъем начинается осенью с формированием детских коллективов, достигает максимума в конце осени – зимой (декабрь), затем наблюдается постепенное снижение заболеваемости. Весеннего подъема обычно не бывает. По данным В.В. Далматова, по мере внедрения системы специфической профилактики и увеличения относительного числа привитых в сезонности наблюдается некоторые изменения: максимум заболеваемости отодвигается стабильно на один месяц. Однако и в этом случае весенний период хотя и характеризуется относительным благополучием, но его роль в общей заболеваемости более очевидна.
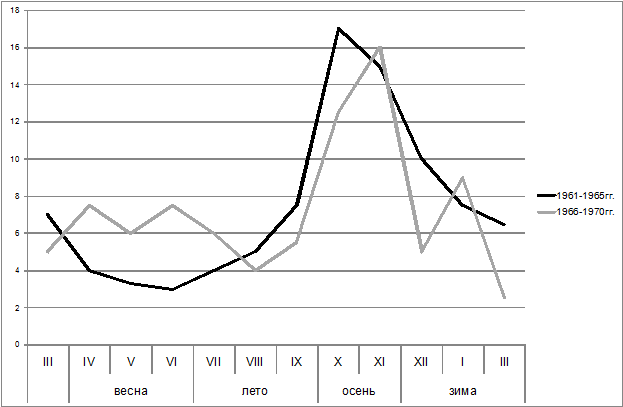
Рис.Помесячное распределение заболеваний дифтерией
В годы, предшествовавшие введению вакцинации, когда циркуляция C. diphtheriae была достаточно интенсивной, а показатели заболеваемости дифтерией сравнительно высокими, приобретенный иммунитет у людей был естественным и развивался только в результате перенесенных клинически выраженных заболеваний или инаппарантных инфекций. В те годы дифтерия была преимущественно детской инфекцией. Ранние исследования, проведенные в Вене в 1919 г. и в Нью-Йорке в 1921 г., показали типичные закономерности развития иммунного ответа. У большинства новорожденных детей имелись противодифтерийные антитела, приобретенные от их матерей. Этот пассивный иммунитет исчезает в возрасте 6–12 мес. Затем в годы раннего детства доля иммунной прослойки быстро увеличивалась, что было отражением достаточно частых контактов с возбудителем дифтерии. К возрасту 15–20 лет почти у всех людей имелся приобретенный естественный иммунитет к дифтерии.
Необходимо отметить, что в отличие от других неуправляемых капельных инфекций, в допрививочное время страдали от дифтерии и взрослые, хотя, конечно, в меньшей степени, чем дети. С введением прививок, из-за нарушений при реализации специфической профилактики (необоснованные медицинские отводы и т.д.) заболеваемость (инцидентность) среди детей сохраняет доминирующее положение, однако в ряде случаев взрослые болеют с той же частотой, что и дети: это также определяется характером нарушений в системе прививок.
В период подъема заболеваемости в 1993 г. наиболее высокие показатели заболеваемости отмечались среди подростков 15–17 лет, но наиболее тяжело болели взрослые (табл. 13.7).
Таблица 13.7. Заболеваемость дифтерией в группах населения РФ в 1993 г.
| Показатели | Дети (до 14 лет) | Подростки (15–17 лет) | Взрослые (старше 18 лет) |
| Число заболевших | |||
| Показатель на 100 000 | 13,6 | 18,2 | 7,9 |
| Удельный вес тяжелых форм, % | 9,9 | 3,4 | 13,0 |
| Летальность | 2,3 | 0,2 | 3,8 |
В 2008 г. в структуре заболевших дети до 17 лет составили 30%, и заболеваемость - 0,06 на 100 000 населения.
Как правило, городское население болеет дифтерией чаще, чем сельское. Однако в годы подъема заболеваемости в 90-х гг. XX в. заболеваемость городского и сельского населения была приблизительно одинаковой.
Эпидемиологический надзор предусматривает оценку ситуации по следующим направлениям: тщательная оценка состояния организации и проведения специфической профилактики, учитывая, что это основная мера, обеспечивающая защиту населения. Указанная оценка может проводиться на основе изучения характера развития эпидемического процесса, по официальным данным учета прививок, а также по проверочным серологическим (иммунологическим) данным. Последняя реализуется при изучении репрезентативного количества сывороток, собранных среди населения соответствующих возрастных групп, через примерно 6 мес. после вакцинации и ревакцинации. Состояние антитоксического иммунитета оценивается реакцией пассивной гемагглютинации с эритроцитарным диагностикумом, сенсибилизированным дифтерийным анатоксином (РПГА). Оценка результатов проводится следующим образом: титры 1 : 10 и ниже расцениваются как ниже защитного, 1 : 20–1 : 40 — низкие, 1 : 60–1 : 180 — средние и 1 : 360 и выше — высокие. Содержание в крови 0,03 АЕ/мл специфических антител обеспечивает их защиту от заболевания. Однако оно не препятствует формированию носительства патогенных микробов.
Постоянное слежение (т.н. мониторинг) за уровнем заболеваемости в динамике с учетом возрастного, социального и территориального распределения. Отклонения от сложившегося благополучного состояния требуют немедленной эпидемиологической оценки.
Слежение за циркуляцией возбудителя, т.е. слежение за уровнем носительства токсигенных штаммов здоровыми людьми и о внутривидовой характеристике циркулирующих C. diphtheriae.
Приниципиальная схема эпидемиологического надзора представлена на схеме. Эпидемиологический надзор за дифтерией складывается из оперативного и ретроспективного анализов.
Оперативный анализ предусматривает:
● эпидемиологическое обследование очага, цель которого — выявление источника инфекции, характеристика обстоятельств, способствующих возникновению заболевания, сбор данных о заболевшем и проведение противоэпидемических мероприятий;
● оценку качества прививочной работы, цель которой — оценка своевременности и качества проведения и учета прививок на местах.
По данным оперативного анализа проводится ретроспективный анализ по двум направлениям — анализ заболеваемости дифтерией, анализ носительства токсигенных штаммов и анализ состояния коллективного иммунитета.
Проводится оценка следующих проявлений эпидемического процесса:
● анализ уровней заболеваемости на различных территориях;
● анализ многолетней динамики заболеваемости дифтерией в сопоставлении с многолетней динамикой уровня коллективного иммунитета и многолетней динамикой частоты носительства токсигенных C. Diphtheriae;
● анализ внутригодовой динамики;
● анализ уровней заболеваемости и носительства в различных возрастных группах в сопоставлении с уровнем коллективного иммунитета в данных группах;
● анализ уровней заболеваемости в различных профессиональных и социальных группах;
● анализ заболеваемости среди привитых;
● анализ клинического течения дифтерии, в т.ч. удельного веса токсических форм, частота летальных случаев от дифтерии;
● анализ характеристик циркулирующих штаммов (биовар, уровень токсинобразования, генетическая характеристика);
● анализ очаговости с разбивкой по типам очага;
● анализ защищенности от дифтерии по результатам иммунологического контроля.
Для уточнения причин эпидемического неблагополучия может потребоваться проведение дополнительного анализа своевременности госпитализации больных и носителей, своевременности и характера лечения больных, категорий источников инфекции, своевременности и результативности проведения противоэпидемических мероприятий в очаге, причин непривитости населения и т.д.
О благополучной ситуации, в соответствии с рекомендациями ВОЗ, свидетельствуют спорадический характер заболеваемости, течение инфекции в виде легких локализованных форм и носительства. Тяжелые формы не должны превышать 5–6% при условии регистрации только субтоксических или токсических I степени форм дифтерии.
Прогностически неблагоприятны следующие признаки:
● повышенный уровень заболеваемости;
● низкий (менее 80%) уровень охвата прививками детей, подростков и взрослых в каждой возрастной группе;
● летальные исходы, наличие тяжелых форм дифтерии;
● низкий уровень противодифтерийного иммунитета (титр антител 1 : 10 и менее у 20% от числа обследованных).
По мере снижения заболеваемости дифтерией, за счет хорошо проводимой специфической профилактики имеет место постепенное снижение носительства токсигенных культур при сохранении уровня носительства нетоксигенных штаммов (рис. . Такая же закономерность отмечается в другой ситуации: при подъеме заболеваемости дифтерией имеет место повышение уровня носительства токсигенных культур при практически стабильном уровне носительства нетоксигенных штаммов (рис..
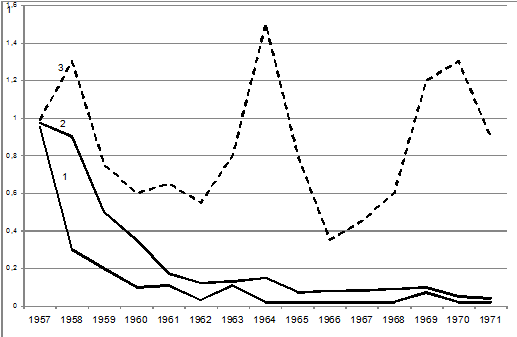
Рис. . Корреляция заболеваемости дифтерией с носительством дифтерийных бактерий в Ленинграде в показателях наглядности:
1 — заболеваемость; 2 — носительство токсигенных штаммов; 3 — носительство токсигенных и нетоксигенных дифтерийных штаммов
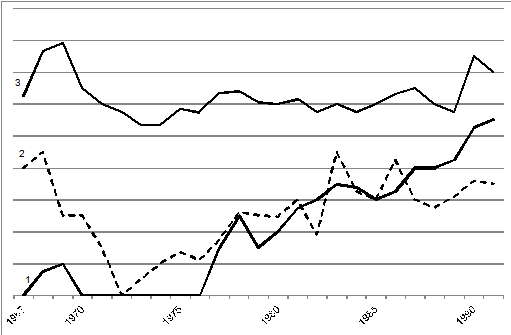
Рис. . Соотношение заболеваемости: 1 — дифтерией; 2 — носителей токсигенных дифтерийных штаммов; 3 — носителей нетоксигенных дифтерийных штаммов в Ленинграде в 1967–1991 гг. (показатели наглядности)
Этот факт интересен тем, что прививки направлены только на нейтрализацию токсина и не обладают антимикробным действием. По-видимому, в организме иммунных людей имеет место не только нейтрализация токсина, но и токсинобразования, что нарушает метаболические процессы токсигенных культур. Таким образом, снижение количества (исчезновение) токсигенных культур имеет не только положительный эпидемиологический смысл (снижается или вообще исчезает возможность заражения и заболевания неимунных людей), но дает основание для благоприятного прогноза на будущее. Однако надо иметь в виду, что в естественных условиях постоянно функционирует тройственная паразитарная система: человек — C. diphtheriae — бактериофаг дифтерийной палочки. Последний циркулирует в популяции людей постоянно, поскольку широко представлено носительство нетоксигенных бактерий. В условиях высокого уровня популяционного антитоксического иммунитета проникновение умеренного бактериофага в бактериальную клетку и соответственно в трансформацию ее в (tox+) ведет к гибели последней из-за возникновения трудностей и даже невозможности паразитировать в организме иммунного человека. Однако если в популяции появляются неиммунные люди, тогда возможна успешная вегетация токсигенных (tox+) культур и развитие заболеваемости. Итак, надо помнить, что существенное уменьшение, особенно исчезновение токсигенных культур, дает право констатировать сложившееся благополучие, но не дает основание для ослабления прививочных мероприятий.
Оценка внутривидовой характеристики (биовид, культуральная характеристика, антигенные свойства, риботип и т.д.) имеет значение для оценки эпидемической ситуации, поскольку при постепенном формировании однородности по внутривидовым меткам, выделяемых токсигенных культур возникает угроза развития, активизации эпидемического процесса.
Профилактические мероприятия. В основе борьбы с дифтерией лежит система специфической профилактики с помощью анатоксина (обезвреженного, но сохранившего специфические антигенные свойства токсина), поскольку, как уже упоминалось, в основе противодифтерийного иммунитета лежит нейтрализация действия экзотоксина.
Современная система специфической профилактики, которая использует многолетний опыт успешного применения анатоксина, строится на принципах многократного введения препарата — вакцинации и нескольких ревакцинаций, в т.ч. взрослого населения. Ревакцинации необходимы в связи с тем, что иммунитет постепенно угасает и требует стимулирования. При ревакцинации достигается т.н. бустер-эффект, т.е. иммунная реакция при повторных введениях препарата оказывается весьма мощной, неадекватной небольшим дозам вводимого препарата (доза небольшая, а иммунная реакция весьма значительна). В настоящее время разработана схема прививок с помощью ассоциированного препарата АКДС, в который наряду с дифтерийным анатоксином включена коклюшная вакцина и столбнячный анатоксин. Конечно, по мере достижений науки и практики система прививок может меняться (более современный препарат, более эффективная схема прививок и т.д.), но отказаться от прививок пока, даже после многолетнего полного искоренения заболеваемости, вряд ли будет возможно. Низкий охват прививками — причина высокой заболеваемости дифтерией (рис.
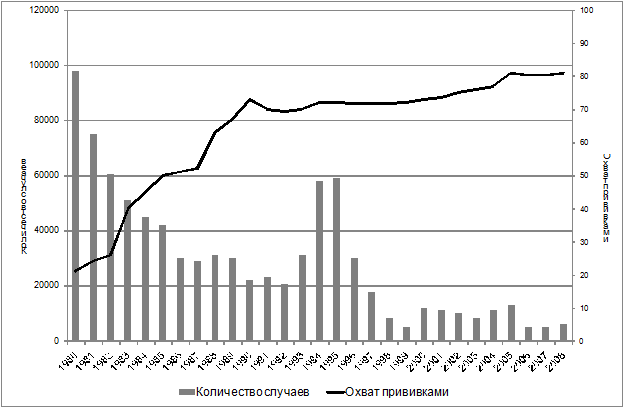
Рис. . Количество зарегистрированных случаев дифтерии в мире и охват населения прививками (по данным ВОЗ)
В настоящее время вакцинация населения проводиться в соответствии с национальным календарем профилактических прививок.
Дата добавления: 2015-08-04; просмотров: 1739;
