Перинатальная смертность - профилактика
Для разработки мер профилактики перинатальной патологии на уровне административной территории целесообразно использовать обобщенные наименования патологических состояний матери и плода (родовая травма; дыхательные и сердечно-сосудистые нарушения, возникающие в перинатальном периоде; инфекции, специфичные для перинатального периода, и др.; поражения плода и новорожденного, обусловленные состояниями матери, не связанными с настоящей беременностью, и др.). Детальные группировки перинатальной патологии необходимы для углубленного изучения ее отдельных форм (родовая травма: родовая травма ЦНС, родовая травма скелета и др.).
Для отражения многофакторности перинатальной патологии при ее анализе целесообразно создавать перекрестные таблицы, в которых по вертикали обозначают факторы материнского происхождения, осложнения беременности, родов, послеродового периода; по горизонтали — поражения плода и новорожденного. Влияние длительности беременности, особенностей физического развития плода при указанном перекрестном сочетании материнских и плодовых поражений можно отразить в таблицах, построенных отдельно для доношенных, недоношенных, маловесных, в соответствии с гестационным сроком и т. д.
При таком подходе удается получить комплексную информацию о перинатальной патологии, включающую физическое развитие ребенка, состояние здоровья матери, особенности течения беременности и родов.
С учетом изложенных выше общих принципов методологии изучения перинатальной патологии ниже более детально рассмотрены вопросы, касающиеся перинатальной смертности.
Перинатальная смертность включает мертворождаемость (смерть наступила до родов или в родах) и раннюю неонатальную смертность (смерть наступила в течение 168 ч после рождения ребенка). Показатель вычисляют по отдельным административным территориям (республика, область, край, город, район) за календарный год, 6 мес, квартал согласно общепринятой методике.
Мертворождаемость состоит из двух компонентов: антенатальной (смерть наступила до начала родовой деятельности) и интранатальной (смерть наступила в родах).
С помощью указанных интенсивных показателей можно оценить уровень (частоту, распространенность) мертворождений, смерти детей в раннем неонатальном и перинатальном периодах среди популяционных групп всех родившихся и детей, родившихся живыми, в том числе недоношенными, а также качество медицинской помощи беременным, роженицам и новорожденным. Показатели позволяют сравнить уровень мертворождаемости, ранней неонатальной и перинатальной смертности на разных административных территориях.
Динамика показателя перинатальной смертности свидетельствует о качестве медицинской помощи. Вместе с тем этот показатель в родовспомогательных учреждениях не всегда позволяет сравнить их деятельность в связи со специализацией отдельных учреждений из-за различия контингента беременных (преждевременные роды, беременные и роженицы с диабетом, сердечно-сосудистой патологией), а также из-за недостоверности данных при малом числе наблюдений (где величина показателя перинатальной смертности не превышает свою ошибку в 3 раза и более).
При росте показателей антенатальной или интранатальной мертворождаемости или значительных изменениях их соотношения крайне важно проводить детальный клинический анализ и выяснять причины, поскольку эти факты могут свидетельствовать об ослаблении внимания к антенатальной охране плода в женской консультации или к тактике ведения родов и реанимационной помощи новорожденным в акушерском стационаре.
Показатель перинатальной смертности принято анализировать отдельно для доношенных и недоношенных детей, что обусловлено различием в их состоянии и адаптационных возможностях после рождения, а также разными требованиями к акушерской и неонатологической службе при оказании медицинской помощи таким детям.
При определении доношенности, недоношенности плода (новорожденного) следует принимать во внимание продолжительность беременности и учитывать рост плода (новорожденного), массу, а также другие признаки, характеризующие его (новорожденного) зрелость.
Основные параметры физического развития при рождении в зависимости от гестационного возраста и высоты стояния дна матки (М±а) представлены в табл. 1.8.
Заключение о зрелости или незрелости плода дают педиатр и акушер-гинеколог родильного дома (отделения), что документируется в истории развития новорожденного и истории родов.
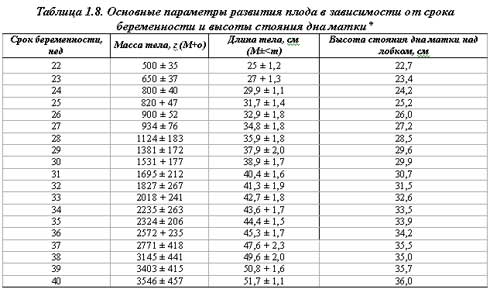
* Шкала составлена по материалам Г. М. Дементьевой, В. В. Коротковой (1981) и Е. И. Николаевой (1983).
Выборочными данными установлена четкая зависимость уровня перинатальной смертности, мертворождаемости, ранней неонатальной смертности от массы тела при рождении.
Наиболее высокие показатели перинатальной смертности характерны для детей с массой тела до 1500 г (от 300 до 400 на 1000 родившихся). В последующих весовых группах перинатальная смертность заметно снижается. Показатели перинатальной смертности при массе тела плода от 3000 до 3500 г минимальны (3— 7%о). Эта закономерность наблюдается как при мертворождении, так и при ранней неонатальной смертности.
Дата добавления: 2015-08-04; просмотров: 1395;
