Арахноидиты
Арахноидит - воспаление паутинной оболочки головного или спинного мозга. Иногда в патологический процесс вовлекаются и мягкие мозговые оболочки.
Воспалительный процесс носит негнойный характер. Имеется тенденция к образованию спаек в подпаутинном пространстве. Эти спайки нарушают движение цереброспинальной жидкости и приводят к повышению внутричерепного давления. Арахноидиты возникают как осложнения инфекционных заболеваний: кори, скарлатины, эпидемического паротита («свинка»), отита (воспаление полости среднего уха), воспаления околоносовых пазух. Встречается также первичный вирусный арахноидит. При остром начале заболевание напоминает менингит. На фоне высокой температуры тела отмечаются головная боль, головокружение, рвота. Менингеальные симптомы менее выражены, чем при менингите. При подостром течении больные жалуются на непостоянную головную боль, головокружение, тошноту, рвоту. Температура тела обычно не поднимается выше 37,5°С.
Арахноидит диагностируют на основании инфекционного начала заболевания, периодических обострений, связанных с различными инфекционными процессами, симптомов повышения внутричерепного давления и данных дополнительных исследований. Объективные признаки повышения внутричерепного давления выявляются при исследовании глазного дна, рентгенографии черепа, эхоэнцефалографии.
ОПУХОЛИ ГОЛОВНОГО МОЗГА
Опухоли головного мозга наблюдаются в любом возрасте. Опухоли могут быть доброкачественными и злокачественными. Они располагаются в самых различных отделах головного «мозга.
Принято разделение опухолей в зависимости от их расположения, по отношению к веществу мозга.
Ø внемозговые (экстрацеребральные), опухоли исходят не из самого вещества головного мозга, а из окружающих его тканей (оболочки мозга, сосуды, кости черепа).
Ø внутримозговые (интрацеребральные), встречаются в полтора раза чаще, чем внемозговые.
Рост опухоли внутри замкнутого пространства черепа сопровождается нарушением циркуляции жидкости, сдавлением и отеком мозга, нарушением обмена веществ.
Начальными проявлениями опухолей мозга служат неспецифические симптомы (вялость, быстрая утомляемость, снижение аппетита и массы тела, нарушения сна и др.), на фоне которых в дальнейшем развиваются признаки повышения внутричерепного давления и очаговые (локальные) симптомы поражения мозга.
Причиной повышения внутричерепного давления при опухолях мозга являются механические сдавления ликворных путей и нарушение оттока цереброспинальной жидкости. Избыточное количество спинномозговой жидкости и токсические продукты распада опухоли раздражают сосудистые сплетения и вызывают дополнительную продукцию жидкости. В свою очередь повышение внутричерепного давления ведет к уменьшению мозгового кровотока и кислородному голоданию нервной ткани. Это приводит к гибели нервных клеток и нарушению жизненно важных функций, что является причиной выработки еще большего количества цереброспинальной жидкости. Быстро образуется порочный круг, что способствует развитию отека мозга.
Признаком повышения внутричерепного давления является головная боль, которая обычно носит распирающий характер, усиливается при перемене положения головы и быстрых резких движениях.
Для опухолей головного мозга особенно характерна головная боль в утреннее время. На высоте головной боли часто возникает рвота, которая иногда приносит больным некоторое облегчение. Рвота не связана с приемом пищи. Признаком повышения внутричерепного давления являются также судороги.
Другая группа симптомов при опухолях обусловлена их локализацией в том или ином отделе головного мозга. Прорастающая в ткань мозга опухоль вызывает гибель нервных клеток и проводящих путей, сдавление и смещение вещества мозга, нарушение кровоснабжения.
- При опухолях мозжечка ведущим клиническим синдромом является расстройство координации. Опухоли мозжечка сопровождаются выраженными признаками повышения внутричерепного давления вследствие сдавления сильвиева водопровода и области IV желудочка мозга.
- Невринома слухового нерва - опухоль, растущая из слухового нерва. Чаще она располагается между варолиевым мостом и мозжечком (мостомозжечковый угол) и приводит к сдавлению этих образований; начальные симптомы опухоли - головокружение, шум в ухе, снижение слуха, нистагм. Снижение слуха может постепенно прогрессировать и приводить к полной глухоте на одно ухо.
- Опухоли лобной доли проявляются нарушением поведения, такое поведение получило название «лобная психика». Больные неадекватны, дурашливы, безынициативны, неопрятны; у них снижены память и внимание, нарушено чувство дистанции. Эти симптомы более ярко выражены при локализации опухоли в доминантном полушарии. Возможны эпилептиформные припадки, которые начинаются с поворота головы и глаз в сторону, а затем перерастают в общий судорожный припадок. При поражении левой лобной доли отмечают также речевые нарушения в форме моторной афазии.
- Для опухолей передней центральной извилины характерны очаговые судорожные припадки без потери сознания, спастические монопарезы или гемипарезы. Общемозговые симптомы при лобной локализации опухоли могут отсутствовать.
- При опухолях височной доли рано появляются симптомы повышения внутричерепного давления. Из очаговых симптомов наиболее типичны эпилептиформные припадки, которым предшествует аура в виде обонятельных ощущений, зрительных и слуховых галлюцинаций, чувства страха, болей в животе, головокружения. При очагах в височной доле доминантного полушария развивается сенсорная, или амнестическая, афазия.
- Опухоли теменной доли могут проявляться в форме локальных нарушений чувствительности, а также расстройств ее сложных видов. Больные теряют способность узнавать предметы на ощупь (астереогноз), различать части тела (аутотопогнозия), соотносить предметы в пространстве. Могут наблюдаться чувствительные джексоновские припадки. При расположении опухоли в теменной доле доминантного полушария развиваются мнестическая афазия, алексия, апраксия.
- При опухолях затылочной доли ведущими являются зрительные расстройства в виде выпадения полей зрения, зрительная агнозия, искажения формы предметов, зрительные галлюцинации. Опухоли затылочной доли редко сопровождаются признаками повышения внутричерепного давления.
Диагноз опухоли головного мозга устанавливают на основании сочетания признаков повышенного внутричерепного давления с нарастающими очаговыми симптомами.
Для подтверждения диагноза проводят исследование цереброспинальной жидкости, рентгенографию черепа, эхоэнцефалографию, пневмоэнцефалографию, ангиографию, компьютерную томографию.
НАРУШЕНИЯ МОЗГОВОГО КРОВОБРАЩЕНИЯ
Нарушения мозгового кровообращения значительно чаще встречаются у взрослых. Их причиной могут служить различные заболевания: атеросклероз мозговых сосудов, гипертоническая болезнь, сахарный диабет и др.
Характер поражения мозговых сосудов может быть различным.
Сужение просвета сосуда или его полная закупорка могут возникнуть из-за:
ü формирования тромба (кровяной сгусток),
ü сдавления сосуда опухолью,
ü образования бляшек при атеросклерозе,
ü внезапного закрытия просвета сосуда эмболом, т.е. оторвавшимся сгустком крови, кусочками ткани, воздухом, каплями жира и др.
Разрыв стенки сосуда наблюдается при –
ü гипертонической болезни,
ü черепно-мозговой травме,
ü аневризме (резкое расширение сосуда),
ü болезнях крови,
ü опухолях мозга.
Механизмы развития неврологических нарушений обусловлены кислородным голоданием мозга (гипоксия), которое усугубляется его отеком. Формируется порочный круг: гипоксия - отек - гипоксия.
Различают :
Ø динамические, т. е. преходящие, нарушения мозгового кровообращения и
Ø расстройства мозгового кровообращения, вызывающие необратимые изменения в ткани мозга.
Нарушение мозгового кровообращения может развиться внезапно. В этом случае речь идет об остром расстройстве мозгового кровообращения - инсульте.
Инсульт возникает в ситуации, когда происходит блокировка или разрыв кровеносного сосуда головного мозга. В результате нарушается поставка крови и кислорода к тканям головного мозга, что приводит к их гибели (некрозу). Клинически это проявляется нарушением функции того органа, за иннервацию (управление) которого отвечает пораженная часть головного мозга.
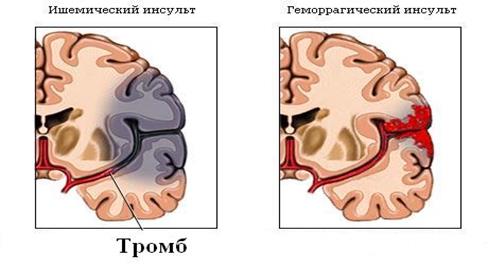
Рис.1 Два варианта формирования инсульта (слева ишемический инсульт, справа геморрагический инсульт)
Признаки, характерные для инсульта развиваются довольно стремительно и носят внезапный характер:
ü Отсутствие чувствительности, мышечная слабость или паралич лица, верхней или нижней конечности, чаще с одной стороны тела.
ü Нарушение зрения в одном или обоих глазах. У пациента может возникнуть ощущение двоения в глазах, расплывчатость и помутнение зрительных образов.
ü Невозможность производить членораздельную речь или она становиться искаженной.
ü Ощущение шаткости при ходьбе. Пациент может чувствовать головокружение, неуклюжесть, неустойчивость при движении.
ü Может возникать сильная головная боль.
Существует два, принципиально разных по развитию, вида инсульта:
Ø Геморрагический инсульт (кровоизлияние в мозг, при повреждении сосудистой стенки) развивается, когда происходит разрыв внутримозговой артерии. Это приводит к возникновению кровотечения в структурах головного мозга или на его поверхности, что приводит к образованию внутримозговых гематом и сдавлению тех или иных образований мозга. Геморрагический инсультчаще развивается внезапно. В острой стадии инсультов преобладают общемозговые симптомы: головная боль, рвота, различные степени расстройства сознания (вплоть до глубокой комы) с нарушением дыхания и сердечной деятельности.
Больной падает, нередко теряет сознание (коматозное состояние). Лицо и шея становятся багрово-красными с переходом в синюшный оттенок. Сразу же после потери сознания могут быть отдельные судорожные подергивания рук, ног, мышц лица. Дыхание редкое, углубленное и часто хриплое. Пульс замедленный, напряженный. Зрачки расширены и не реагируют на свет. Такое состояние с полной утратой сознания продолжается от нескольких часов до 1/2 —2 суток. Обычно чем дольше больной не приходит в себя, тем тяжелее прогноз. Наряду с общемозговыми симптомами выявляются очаговые изменения, которые зависят от зоны кровоснабжения пораженного сосуда. Геморрагический инсульт встречается реже, но в прогностическом плане более опасен, чем ишемический, ввиду более высокой смертности при его развитии.
Ø Ишемический инсульт (при относительной сохранности сосудистой стенки) развивается, когда кровяной сгусток (тромб, эмбол ) блокирует какой - то кровеносный сосуд головного мозга. Может возникнуть ситуация, когда тромб формируется в системе сосудистой циркуляции за пределами головного мозга и переместиться туда с током крови. Это наиболее распространенный вид инсульта. Приблизительно 8 из 10 инсультов носят ишемический характер. Обычно его развитию подвергается старшая возрастная группа пациентов.
Развитию ишемического инсульта могут предшествовать неоднократные преходящие нарушения мозгового кровообращения, проявляющиеся слабостью или онемением конечностей, приступами головокружения, речевыми расстройствами.
Эмболия сосудов головного мозга. Самая распространенная причина ишемического инсульта — это эмболии сосудов головного мозга; источником эмболического материала чаще всего служит сердце. Несколько реже наблюдают артериоартериальные эмболии, Другие причины - тромбоз легочной вены, жировая эмболия, опухолевая эмболия, воздушная эмболия. Эмболия может возникнуть при ранениях крупных сосудов, при переливании крови, внутривенном вливании. Эмболия возникает внезапно, без каких-либо предвестников. Первым признаком эмболии нередко являются судороги с преимущественным вовлечением одной конечности или половины тела, возникает гемипарез.
Тромбоз в отличие от кровоизлияния развивается постепенно, на протяжении нескольких часов. Предвестниками его нередко являются головная боль, головокружение, ощущение потемнения в глазах. Признаки очагового поражения мозга (гемипарез, нарушение речи и др.) наступают медленно, сознание расстраивается до степени глубокого оглушения, сопора. Артериальное давление понижено. Лицо больного становится бледным. Тромбоз чаще развивается у лиц пожилого возраста.
К наиболее частым неврологическим расстройствам, наблюдаемым у больных, перенесших инсульт, относят парезы мимических мышц, спастические парезы и параличи конечностей, расходящееся и сходящееся косоглазие, расстройства чувствительности, нарушение полей зрения, а также высших корковых функций памяти, мышления, праксиса, гнозиса речи. Речевые нарушения могут быть представлены моторной, сенсорной, амнестической афазиями, а также различными видами дизартрии.
Хронические расстройства мозгового кровообращения наблюдаются главным образом при атеросклерозе сосудов мозга. Снижается работоспособность, появляются утомляемость, плаксивость, нарушается сон, расстраивается внимание, снижается память. Часто наблюдается головная боль. Хроническая недостаточность мозгового кровообращения может привести к ишемическому инсульту.
НЕЙРОДЕГЕНЕРАТИВНЫЕ ЗАБОЛЕВАНИЯ
Нейродегенеративные заболевания (НДЗ) — одно из активно развивающихся направлений в неврологии. В структуре неврологической патологии нейродегенеративные заболевания занимают значительное место, являясь основной причиной деменции и различных расстройств движений.
В основе развития этих заболеваний лежит нарушение метаболизма и изменение расположения клеточных белков с их последующим накоплением и агрегацией в определенных группах нейронов. Эта особенность позволила отнести нейродегенеративные заболевания к группе конформационных болезней (см. глоссарий).
Клинические проявления нейродегенеративных заболеваний характеризуются существенным полиморфизмом за счет различных сочетаний пяти групп симптомов: экстрапирамидного, пирамидного, мозжечкового, вегетативной недостаточности и деменции. В современной литературе эту группу болезней также называют «паркинсонизм плюс» в силу доминирования в клинической картине экстрапирамидных нарушений.
Болезнь Альцгеймера (БА) описана в 1907 г. A. Alzheimer и в настоящее время представляет самую частую причину (до 80%) деменций в пожилом и старческом возрасте. Клинические проявления заболевания описаны не только в медицинской (психиатрия), но и в художественной литературе. Яркое описание клинических симптомов болезни встречается в рассказе И. Шоу «Солнечные берега реки Леты».
Клинические проявления болезни Альцгеймера условно разделяют на три стадии.
I стадия (начальная) проявляется изолированным ухудшением оперативной памяти или памяти на текущие события, имена, цены, названия предметов и пр. Отмечается сужение круга интересов, замедление мышления, безынициативность, рассеянность, невнимательность. Особенность данной стадии — отсутствие жалоб на ухудшение памяти вследствие нарушенной адекватной самооценки. В 50% всех случаев наблюдается сниженное настроение (депрессии) или эмоциональная неустойчивость. Бытовые и профессиональные навыки на этой стадии заболевания чаще сохранены.
II стадия (развитая) проявляется продолжающимся ухудшением кратковременной памяти, что приводит к трудностям в бытовой и производственной деятельности вследствие присоединения следующих нарушений:
- речь становится бедной, возникают сложности в подборе отдельных слов;
- нарушение целенаправленной деятельности (праксиса) заключается в трудностях выбора и надевания одежды, совершения гигиенических процедур (чистка зубов, бритье), обращения с корреспонденцией, использования домашнего оборудования;
- пропадает интерес к хобби;
- затрудняется ориентировка в незнакомой обстановке;
- теряется способность к вождению автотранспорта;
- нарушения оптико-пространственной деятельности: становится невозможным нарисовать любой элементарный предмет (куб, столб, циферблат часов);
- расстройство мышления (невозможность обобщения нескольких слов, интерпретации пословиц, поговорок);
- нарушение произвольного внимания и счета;
- аффективные расстройства (бред, особенно бред ревности, галлюцинации, тревога, страх).
III стадия (финальная) наступает спустя 5—10 лет от начала болезни, когда становятся невозможны любые формы мыслительной деятельности, теряется способность к самообслуживанию, речь сохраняется на уровне словесных эмболов (непроизвольно и неадекватно употребляемых простых слов или выражений). На этой стадии возможно присоединение потери в весе, повышение мышечного тонуса в конечностях, расстройство ходьбы, эпилептические припадки.
Диагностика нейродегенеративных заболеваний основана на сборе жалоб и анамнеза заболевания со слов больного и (или) его родственников, общесоматического, неврологического, нейропсихологического и нейровизуализационного обследований.
Достоверная информация о появлении признаков дезадаптации пациента в бытовой и (или) производственной деятельности нередко играет ведущую диагностическую роль.
Общим КТ (МРТ) признаком всех нейродегенеративных заболеваниях с достоверно большей частотой является суммарная и (или) регионарная атрофия вещества головного мозга.
Известен ряд специфичных КТ (МРТ) признаков отдельных нейродегенеративных заболеваний. Например, одним из ранних диагностических признаков болезни Альцгеймера считается уменьшение объема гиппокампа.
Современным методом диагностики нейрогенеративных заболеваний является позитронно-эмиссионная и спектрально-эмиссионная томография головного мозга, которая позволяет с помощью радиоактивных изотопов выявить билатеральное уменьшение кровотока в височно-теменных отделах коры, что, по мнению W. Poewe, также высокочувствительно для болезни Альцгеймера.
ДЕТСКИЕ ЦЕРЕБРАЛЬНЫЕ ПАРАЛИЧИ (ДЦП)
Общая группа заболеваний связанная с поражением головного мозга во внутриутробный и натальный период.
Этиология:
Ø пренатальная патология: инфекционные и хронические соматические заболевания матери, токсикоз, гипоксия плода, анемия, гемолитическая болезнь новорожденных.
Ø натальные факторы: наложение щипцов, поворот плода, обвитие пуповиной, выдавливание, крупный плод, длительное течение родовой деятельности, преждевременное излитие вод, переношенность, недоношенность, стремительные роды, родовая травма, гипоксия и асфиксия.
Ø постнатальная патология в период 2- 3х летнего возраста: перенесенные менингиты и энцефалиты, различное поражение головного мозга.
Двигательные нарушения при детских церебральных параличах обусловлены следующими факторами. Повышенный мышечный тонус, в сочетании с патологическими тоническими рефлексами препятствует нормальному развитию возрастных двигательных навыков.
Дата добавления: 2015-07-24; просмотров: 1123;
