Дивертикулы желудочно-кишечного тракта
Дивертикулы представляют собой врожденные и/или приобретенные мешковидные выпячивания желудочно-кишечного тракта (ЖКТ). Выделяют истинные дивертикулы, образованные всеми слоями кишечной стенки, и ложные – грыжевидные выпячивания слизистой и подслизистой оболочек сквозь мышечную стенку органа. В ряде случаев дивертикулы содержат редуцированные компоненты мышечной стенки, в таких случаях разграничение истинных и ложных дивертикулов представляется затруднительным. Истинные дивертикулы чаще всего бывают врожденными, тогда как ложные – чаще приобретенные. Ряд исследователей относят к ложным дивертикулам, или псевдодивертикулам, только те структуры, которые возникают в результате воспалительного процесса.
Термин "дивертикулярная болезнь" (ДБ) обозначает наличие дивертикулов в том или ином отделе ЖКТ. Часто термин "ДБ" используется как синоним понятия "дивертикулез". Однако некоторые исследователи предлагают разграничивать эти понятия. Так, N.Malik [68] предлагает понимать под ДБ заболевание, включающее три мультифакторных состояния: дивертикулез, дивертикулит, дивертикулярное кровотечение. Каждое из этих состояний, по мнению автора, имеет свой набор симптомов и методов лечения. Следует отметить, что данная точка зрения изложена в отношении ДБ толстой кишки. Большинство исследователей предпочитают относить дивертикулит и дивертикулярное кровотечение к осложнениям дивертикулеза, тем самым ставя знак равенства между понятиями "ДБ" и "дивертикулез".
Дивертикулы могут возникать практически в любом отделе ЖКТ. При этом причины и механизмы их развития, клиническая картина, методы диагностики и лечения специфичны для каждого из отделов. В данной статье мы будем придерживаться изложения материала в соответствии с анатомической локализацией дивертикулов ЖКТ.
Дивертикулы верхних отделов пищеварительного тракта
Дивертикулы верхних отделов пищеварительного тракта встречаются чаще всего в пищеводе и двенадцатиперстной кишке (ДПК) и очень редко – в желудке. Предполагают, что существует много причин, способствующих их образованию. Наиболее важными являются слабость стенки органа и увеличение давления в его полости.
Дивертикулы пищевода
Дивертикулы пищевода – мешковидные выпячивания пищеводной стенки, возникающие главным образом вследствие расстройств моторики пищевода. Ludlow впервые описал пациента с гипофарингеальным дивертикулом в 1764 г. [1], а Zenker (Ценкер) и Von Ziemssen [2] в 1877 г. описали этот феномен у 23 пациентов. По некоторым данным, ценкеровские дивертикулы (ЦД) выявляются примерно в 1% случаев во время проведения эзофагографии с контрастированием барием.
Классификация дивертикулов пищевода
Существующие классификации позволяют подразделять дивертикулы пищевода по их локализации и механизму развития.
По локализации
Выделяют фарингоэзофагеальный дивертикул (располагается в области шеи; синонимы: глоточно-пищеводный, гипофарингеальный, ЦД).
Парабронхиальный дивертикул (располагается в области бифуркации трахеи; синонимы: бифуркационный, эпибронхиальный, среднепищеводный дивертикул).
Эпифренальный дивертикул (располагается над диафрагмой; синоним наддиафрагмальный дивертикул).
Диффузный интрамуральный дивертикулез.
По механизму развития
Тракционные дивертикулы возникают вследствие вытягивания стенки пищевода в результате спаечного процесса, инициированного воспалением лимфатических узлов средостения, иногда с формированием свищей. Данная разновидность дивертикулов пищевода рассматривается как симптом медиастинального туберкулеза или гистоплазмоза.
К пульсионным дивертикулам относят выпячивание слизистой и подслизистой оболочек через слабые места или врожденные дефекты мышечной стенки пищевода, развивающееся по типу истинной грыжи пищевода. Как правило, развитие пульсионного дивертикула сочетается с нарушениями моторики пищевода, при этом анатомически выпячивание стенки развивается проксимальнее возможного органического или функционального препятствия в пищеводе и может располагаться в любом участке пищевода.
Дивертикулы пищевода наблюдаются обычно в возрасте 40–60 лет и встречаются в 2–3 раза чаще у мужчин.
Глоточно-пищеводные дивертикулы
Глоточно-пищеводные дивертикулы фактически являются дивертикулами дистального отдела задней стенки глотки, однако их образование связано с нарушением функции пищевода. В большинстве случаев дивертикулы пищевода имеют округлую или слегка удлиненную (в виде мешка) форму, иногда отмечается небольшое сужение в области перешейка. Слизистая оболочка обычно бледная, с выраженным сосудистым рисунком, иногда настолько интенсивным, что приобретает различные оттенки цвета – от ярко-голубого до насыщенно-синего. Основная причина возникновения глоточно-пищеводных дивертикулов – неполноценность соединительнотканного аппарата и мышц глотки.
Различают три стадии возникновения и развития глоточно-пищеводных дивертикулов:
а) выпячивание слизистой оболочки пищевода через слабые участки мышечной оболочки пищевода;
б) формирование шарообразного дивертикулярного мешка, распространяющегося книзу и кзади между пищеводом и позвоночником;
в) увеличение размеров дивертикула, в результате чего он может опускаться в средостение.
Этиология и патогенез
Нормальный акт глотания включает три этапа: 1) расслабление m. cricopharyngeus; 2) поднятие гортанно-подъязычного (laryngohyoid) комплекса с раскрытием верхнего пищеводного сфинктера (ВПС); 3) продвижение пищевого комка через открытый сфинктер посредством глоточной перистальтики.
В месте соединения волокон m. cricopharyngeus с косыми волокнами нижнего глоточного констриктора образуется слабое место, известное под названием треугольника Киллиана. Первичным нарушением, ведущим к формированию дивертикула Ценкера, является неполное расслабление ВПС, предрасполагающее к появлению грыжевидного выпячивания слизистой оболочки через треугольник Киллиана (рис. 1, а). Эту патофизиологическую взаимосвязь следует учитывать при лечении дефекта, которое должно включать коррекцию аномального ВПС и собственно дивертикула. Точная манометрическая характеристика ВПС затрудняется его асимметричным характером и движением во время акта глотания. Это приводит к получению неодинаковых результатов исследований: разные авторы обнаруживают различные аномалии. Базальное давление в ВПС у пациентов с ЦД может быть нормальным или пониженным [3], хотя в ряде исследований продемонстрировано неполное расслабление ВПС в ответ на глотательные движения. В других исследованиях показано уменьшение площади поперечного сечения ВПС [4]. Возможно, это аномально малое состояние площади сохраняется во время расслабления ВПС. Одной из причин неполного расслабления ВПС может быть рубцовая деформация в результате предшествующего воспалительного повреждения данной области, что часто обнаруживается у пациентов с ЦД. Глоточная перистальтика при недостаточном расслаблении ВПС приводит к повышению внутрипищеводного давления во время акта глотания и к возникновению грыжевого выпячивания через область треугольника Киллиана. Существуют неподтвержденные предположения о наличии взаимосвязи между ЦД и гастроэзофагеальной рефлюксной болезнью [5].
Клиника и диагностика
Клиническая картина главным образом зависит от размеров дивертикула и наступивших осложнений. Выделяют триаду симптомов больших глоточно-пищеводных дивертикулов: регургитация застоявшейся пищи, постоянное наличие в глотке слизи, бурлящий шум при надавливании на глотку. Незначительное выпячивание слизистой оболочки обычно клинически ничем не проявляется. По мере увеличения дивертикула появляется небольшая боль, легкая дисфагия, кашель, тошнота, неприятный запах изо рта. В стадии полностью сформировавшегося дивертикула симптомы зависят от степени его наполнения и опорожнения. Возникают булькающие звуки, слышимые на расстоянии, нарушается акт глотания. Это заставляет больного есть медленно, придавая вынужденное положение голове и шее. Иногда после питья и еды может наступить регургитация. В третьей стадии заболевания наиболее сильно выражены явления дисфагии, регургитации, кашель, легочные осложнения. Больные сдавливают шею руками или массируют ее, периодически наблюдается срыгивание застоявшихся пищевых масс. Опорожнение дивертикула приносит облегчение. Вследствие аспирации возникают легочные осложнения. В этой стадии заболевания отмечается выпячивание на боковой поверхности шеи слева с шумом плеска (симптом Купера). При сдавлении трахеи наблюдается затрудненное дыхание, сдавление возвратного нерва вызывает охриплость голоса, а компрессия венозных стволов – затруднение венозного оттока от шеи и головы. ЦД обычно развивается на 7–8-м десятилетии жизни пациента, соотношение мужчин и женщин составляет 2:1 [6]. Основные клинические проявления представлены в табл. 1.
Пациентам с симптоматикой ЦД показано проведение контрастной бариевой эзофагографии. Исследование проводится преимущественно в боковой проекции. Контрастное вещество заполняет мешок с четкими ровными контурами. При значительных размерах дивертикула бариевая взвесь вначале заполняет дивертикул, а затем продвигается по пищеводу. Кроме того, можно выяснить, имеются ли явления дивертикулита, эзофагита, а также исключить наличие полипа или рака в области дивертикула. Эндоскопическое исследование рекомендуется проводить только после рентгенологического исследования при подозрении на рак, полип или свищ. Нераспознанное заболевание может быть причиной тяжелых осложнений, таких как перфорация во время постановки назогастрального зонда, эндоскопии, эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ), трансэзофагеальной электрокардиографии (ТЭЭ), интубации с целью анестезии. Перфорация ЦД часто приводит к развитию медиастинита. Хотя эндоскопия не относится к рутинным методам выявления ЦД, данная патология иногда неожиданно выявляется при проведении эндоскопического исследования по поводу другой клинической проблемы. У пациентов с ЦД интубация пищевода во время эндоскопии может быть затруднена. Большие дивертикулы нарушают анатомические взаимоотношения в гипофарингеальной области. Часто наблюдается смещение ВПС при его раскрытии во время глотания. Конец эндоскопа часто попадает в просвет дивертикула, что усиливает риск перфорации. В связи с этим интубация всегда должна проводиться с осторожностью под непосредственным визуальным контролем. Безопасное выполнение интубации возможно при помощи первоначального проведения в пищевод мягкого катетера под контролем зрения [7]. У пациентов с установленным диагнозом ЦД при необходимости выполнения ЭРХПГ или ТЭЭ следует вначале устанавливать защитную трубку при помощи эндоскопа под контролем зрения, а затем вставлять необходимый инструмент через защитную трубку [8].
Проведение контрастной бариевой эзофагографии является ценным исследованием в диагностике ЦД. Дивертикулы больших размеров обычно четко выявляются на отсроченных снимках (рис. 1, б). Отверстие дивертикула обычно располагается вдоль оси пищевода, поэтому вводимая перорально контрастная среда легко заполняет его полость и медленно выводится. Мелкие дивертикулы иногда распознаются с трудом. Использование видеофлюороскопии с бариевым контрастированием в латеральной проекции помогает визуализировать временное заполнение полости дивертикула. ЦД иногда выявляются при проведении эндоскопии по поводу симптомов, перечисленных в табл. 1, или у пациентов с другими симптомами.
В полости дивертикула могут задерживаться остатки лекарственных средств, способствующие развитию изъязвления. Малигнизация ЦД – явление редкое, описанное в 0,4% случаев при исследовании больших групп пациентов [9].
Лечение и прогноз
Независимо от наличия симптоматики и размеров дивертикула всем пациентам показано лечение. Консервативное лечение заключается в строгой диете, приеме пищи в определенном положении, промывании дивертикула, постуральном его дренаже, приеме растительного масла. Стандартный метод лечения таких пациентов представляет собой открытую хирургическую резекцию дивертикула с рассечением m.cricopharyngeus [10]. Мелкие дивертикулы могут быть излечены путем одного лишь рассечения m.cricopharyngeus. Преимуществом последнего подхода является то, что полость пищевода не вскрывается, тем самым минимизируется риск развития послеоперационных свищей. Используется также метод дивертикулопексии (подтягивание и фиксация дивертикула в краниальном направлении) [11]. Большинство экспертов рекомендуют проведение резекции дивертикула, если это возможно. Однако резекция крупных дивертикулов (с площадью поверхности более 10 см2) сопровождается высокой частотой осложнений, и дивертикулопексия в этих случаях на практике дает лучшие результаты [10]. Осложнения после открытых оперативных вмешательств развиваются менее чем у 10% пациентов, но могут быть серьезными, включая развитие медиастинита, пищеводно-кожной фистулы, паралича голосовых складок вследствие повреждения возвратного нерва гортани.
В последние годы развиваются альтернативные методы эндоскопического лечения ЦД. Они включают разрушение перегородки между полостью дивертикула и просветом пищевода посредством CO2-лазера, электрокоагуляции, сшивающих устройств [12, 13]. Разрушение перегородки между полостью дивертикула и просветом пищевода (процедура Долмана) может привести к развитию перфорации и медиастинита. Однако наличие фиброза и рубцовых изменений между указанными структурами способствует редкому развитию этих осложнений. Наиболее безопасной методикой представляется применение сшивающих устройств [14]. Перегородка между дивертикулом и пищеводом прошивается и удаляется. Поскольку эта перегородка включает m.cricopharyngeus, то одним из этапов процедуры сшивания дивертикула является процедура миотомии. В большинстве случаев процедура сшивания осуществляется с использованием жесткого эндоскопа с применением общей анестезии [15]. При наличии мелкого дивертикула (<2 см длиной) эндоскопическая техника оказывается не всегда осуществимой вследствие неадекватной длины миотомии [16]. Осложнения после эндоскопического лечения ЦД развиваются реже, чем при открытых вмешательствах (6% против 15%) у ограниченных групп пациентов [17]. Хирургическое лечение ЦД дает отличные результаты. Симптомы заболевания исчезают более чем у 90% пациентов [18]. Эндоскопический подход не позволяет достичь таких успешных результатов, но может при необходимости быть повторен.
Дивертикулы тела пищевода
Этиология и патогенез
Дивертикулы пищевода локализуются преимущественно в его средней или нижней трети. Дивертикулы, расположенные в нижней трети пищевода вблизи пищеводного отверстия диафрагмы, называются наддиафрагмальными.
Врожденные дивертикулы могут ассоциироваться с мальформациями бронхолегочной системы и верхних отделов ЖКТ [19].
В развивающихся странах одной из частых причин формирования тракционных дивертикулов тела пищевода являются локальные некротизирующие инфекционные поражения: туберкулез, гистоплазмоз [20]. Причиной развития тракционных дивертикулов могут быть также гиперплазированные и некротизированные медиастинальные лимфатические узлы при злокачественных опухолях легких.
Представления о причинах развития дивертикулов средней и нижней трети пищевода противоречивы. В целом ведущую роль в возникновении бифуркационных дивертикулов играют спайки после различных воспалительных процессов в легких, средостении, нарушении эмбриогенеза. Решающее значение в образовании наддиафрагмальных дивертикулов имеют: слабость мышечной оболочки, пищевода, повышение внутрипищеводного давления и давления пищевого комка на слабые участки стенки пищевода. В ряде случаев такие дивертикулы связаны с нарушениями моторики, в частности с диффузным спазмом пищевода, гипертензией нижнего пищеводного сфинктера (НПС), ахалазией [21]. Некоторые исследователи относят их к псевдодивертикулам, но имеются доказательства того, что такие дивертикулы включают все слои стенки пищевода и, следовательно, являются истинными [22]. Наддиафрагмальные дивертикулы располагаются на заднеправой стенке пищевода на 2–11 см выше диафрагмы. Стенка дивертикула имеет слизистый и подслизистый слои. Форма шарообразная или грибовидная.
Клиника и диагностика
Врожденные и тракционные дивертикулы средней и нижней третей пищевода довольно часто (до 65% случаев) протекают бессимптомно. Однако если симптомы заболевания не выявляются в момент обращения пациента к врачу, они зачастую становятся очевидными в процессе динамического наблюдения [23]. В редких случаях могут сформироваться бронхопульмональные фистулы [19]. У таких пациентов развивается кашель, пневмония, рецидивирующие бронхолегочные инфекции [20]. Клинически бифуркационные дивертикулы не имеют характерной симптоматологии. Больные жалуются на затрудненное глотание, боли в грудной клетке, отрыжку, срыгивание. Клиническая картина наддиафрагмальных дивертикулов складывается из следующих симптомов: дисфагия, регургитация, рвота, аспирация. Характерны также неприятный запах изо рта, неприятные вкусовые ощущения, срыгивание пищи, местные болевые ощущения. Наиболее характерными являются дисфагия и регургитация, хотя описаны и кровотечения [24, 25]. Причинами дисфагии могут быть как предсуществующие нарушения моторики, так и внешняя компрессия пищевода со стороны заполненного дивертикула, которая может вызвать обструкцию [25]. Среди осложнений описаны регургитация и аспирация во время проведения анестезии. В процессе назогастральной интубации или эндоскопии может возникнуть перфорация [24]. Описано развитие карциномы в области наддиафрагмального дивертикула [22].
При рентгенографии грудной клетки в области дивертикула пищевода может выявляться полость с уровнем жидкости, которая может быть ошибочно расценена как диафрагмальная грыжа или киста. Наилучшие результаты дает применение бариевого контрастирования, которое не только позволяет визуализировать дивертикул, но и более точно определить его локализацию по сравнению с эндоскопическим исследованием. При наличии бифуркационного дивертикула определяется выпячивание конусовидной или неправильной формы. В случае наддиафрагмальных дивертикулов в заднебоковом положении или в положении Тренделенбурга определяется выпячивание с четкими контурами, в котором задерживается контрастное вещество.
При рассмотрении возможности хирургического лечения показано также проведение пищеводной манометрии и эндоскопии [26]. При выявлении сопутствующих нарушений моторики, таких как диффузный спазм или ахалазия, важным аспектом хирургического лечения таких пациентов является миотомия.
Лечение и прогноз
Бессимптомные дивертикулы пищевода не требуют лечения [22]. Существуют разработанные подходы к хирургическому лечению дивертикулов пищевода, имеющих специфические клинические проявления. В настоящее время большинство хирургов рекомендуют проводить резекцию дивертикула и выполнение в умеренном объеме миотомии контралатеральной стенки пищевода, соблюдая осторожность ввиду возможного повреждения блуждающего нерва [21]. Такая операция эффективно разгружает механизм НПС. Традиционный хирургический доступ к дивертикулу пищевода осуществляется посредством левосторонней торакотомии. В последнее время развитие лапароскопической техники позволило проводить оперативное вмешательство путем абдоминального доступа [27].
Осложнениями оперативного лечения являются пищеводные свищи с развитием медиастинита или перитонита, дисфагия вследствие тугого сшивания и рефлюкс вследствие несостоятельности НПС. У большинства пациентов после оперативного лечения симптомы заболевания исчезают. При использовании лапароскопических технологий длительность госпитализации сокращается, и возвращение к обычной активности происходит быстрее, чем при проведении открытых операций. Эффективность применения баллонной дилатации остается предметом споров. В частности, не установлено, способствует ли данная методика увеличению частоты перфораций при лечении наддиафрагмальных дивертикулов [28].
Интрамуральные псевдодивертикулы пищевода
Интрамуральные псевдодивертикулы пищевода (ИДП) представляют собой множественные мелкие (1–4 мм), баллонообразные выпячивания, распространяющиеся частично или полностью по всему пищеводу [29, 30]. В литературе описано около 200 случаев ИДП.
Этиология и патогенез
ИДП представляют собой расширенные подслизистые железы пищевода, исходящие из просвета органа [29]. При бариевом контрастном исследовании можно обнаружить сообщающиеся щели между ИДП. Этиология ИДП неизвестна. Ассоциированные состояния могут включать отравление едкими веществами в анамнезе, гастроэзофагеальную рефлюксную болезнь, нарушения моторики пищевода, пищеводную мембрану, диабет, кандидозный эзофагит, стриктуры пищевода [31]. ИДП также наблюдаются у больных раком пищевода [32]. Стриктуры могут быть обусловлены кислотным рефлюксом, но чаще затрагивают проксимальные отделы пищевода, чем дистальные, что ставит под сомнение их рефлюксную этиологию. Взаимоотношения стриктур и ИДП неясны. ИДП могут подвергаться редукции или персистировать после растяжения стриктур. В одном из сообщений выявление ИДП при бариевом контрастировании имело место приблизительно у 1% исследованных пациентов, в то время как частота выявления ИДП в препаратах пищевода, взятых для исследования во время аутопсии, составляла 55% [29].
Клиника и диагностика
ИДП наиболее часто выявляются на 7-м десятилетии жизни [30], чаще у мужчин. Наличие ИДП обычно выявляется при исследовании по поводу дисфагии, оддинофагии или изжоги. Эти симптомы обычно не связаны с наличием псевдодивертикулов, а обусловлены наличием стриктур или рефлюксной болезни. Псевдодивертикулы редко излечиваются после лечения стриктур или кислотного рефлюкса [33]. Описаны случаи перфорации ИДП с развитием медиастинита [34]. Обычно это микроперфорации, которые могут быть излечены посредством прекращения перорального приема пищи и назначения антибиотиков.
Наилучшие результаты дает диагностика посредством бариевого контрастирования или двойного контрастирования. При исследовании обычно обнаруживаются множественные бухтообразные выпячивания (чаще небольшие) в сочетании со стриктурами. Сообщения между псевдодивертикулами выглядят как полоски бария, идущие параллельно оси пищевода [29]. Дифференциальная диагностика при ИДП проводится с язвами и перфорацией пищевода. При ИДП, ассоциированных со стриктурами, необходимо исключить аденокарциному пищевода. Эндоскопическая картина ИДП характерна, однако при эндоскопии ИДП могут быть незаметны, если они расположены в области стриктуры. При проведении эндоскопической ультрасонографии описаны утолщения слизистой и подслизистой оболочек. Если не отмечается аномалий собственной мышечной оболочки или не обнаруживаются увеличенные лимфатические узлы, вероятность наличия рака низка [30]. При осложнении ИДП перфорацией пищевода наличие воздуха в средостении может быть выявлено посредством компьютерной томографии [34].
Лечение и прогноз
Лечение при ИДП направлено на ликвидацию первоначального заболевания. Например, назначение ингибиторов протонной помпы показано при наличии кислотного рефлюкса. Стриктуры пищевода могут быть подвергнуты растяжению, при этом необходимо исключение злокачественной опухоли [35]. В то же время лечение первоначального заболевания может не привести к устранению ИДП.
Дивертикулы желудка
Дивертикулы желудка (ДЖ) встречаются очень редко, случайно они обнаруживаются в 0,02% случаев аутопсий [57]. ДЖ имеют грушевидную, реже – овальную форму, размеры их обычно небольшие, слизистая оболочка чаще не изменена.
Юкстакардиальные ДЖ составляют до 75% всех ДЖ. Они наиболее часто локализуются в области пищеводно-желудочного соединения, обычно на малой кривизне желудка, чаще на задней стенке, что объясняют особенностью расположения мышечных пучков собственного мышечного слоя стенки желудка. ДЖ наиболее часто встречаются в среднем возрасте и имеют размеры от 1 до 3 см в диаметре [58, 59]. Интрамуральные или частичные ДЖ формируются путем выпячивания слизистой оболочки через мышечный слой. Такие ДЖ чаще встречаются в препилорической зоне, обычно в области большой кривизны желудка [60]. При проведении эндоскопии или бариевого контрастирования стриктуры пептические язвы и другие деформации могут иметь сходство с препилорическими ДЖ.
Клиника и диагностика
Юкстакардиальные ДЖ почти всегда протекают бессимптомно, хотя могут иметь место неопределенные болевые ощущения в верхних отделах живота [60]. Описаны случаи возникновения боли при касании дивертикула щипцами эндоскопа при проведении эндоскопии [61]. Кровотечения, изъязвление и развитие рака являются редкими осложнениями при ДЖ [62, 63]. Диагноз ставится посредством эндоскопии, причем юкстакардиальные ДЖ лучше выявляются при ретрофлексном осмотре. Юкстакардиальные ДЖ могут не выявляться при применении бариевого контрастирования, если не проводится исследование в латеральной проекции. На компьютерных томограммах они могут выглядеть как заполненные воздухом или контрастом супраренальные массы, не расположенные в непосредственной близости с надпочечниками [64].
Интрамуральные ДЖ обычно протекают бессимптомно. При бариевом исследовании они часто ошибочно трактуются как язвенные дефекты, в этих случаях диагностика облегчается путем наблюдения за перистальтикой.
Лечение и прогноз
Юкстакардиальные ДЖ практически не требуют лечения. Для проведения резекции необходимо наличие явной связи с развитием клинических симптомов. Кровотечение, перфорация или ассоциация с наличием рака [62], являющиеся редкостью, требуют проведения дивертикулэктомии или парциальной гастрэктомии. Описано применение лапароскопической дивертикулэктомии [62, 63]. Интрамуральные ДЖ не требуют вмешательства.
Дуоденальные дивертикулы
Дивертикулы ДПК после дивертикулов толстой кишки встречаются наиболее часто. Нередко они сочетаются с дивертикулами тонкой и толстой кишки, а иногда и всего пищеварительного тракта. Чаще дивертикулы располагаются в нисходящей части ДПК (до 90%), причем большинство из них локализуется на вогнутой или внутренней брыжеечной стороне кишки, в непосредственной близости от головки поджелудочной железы и общего желчного протока. Преимущественная локализация дивертикулов на внутренней стенке средней трети нисходящей части ДПК объясняется слабостью кишечной стенки в этой области из-за вхождения сосудов. Вторым по частоте участком локализации дивертикулов в ДПК является ее нижняя горизонтальная часть. Нередко наблюдаются множественные (2–4) дивертикулы ДПК. Чаще дивертикулы имеют овальную или округлую форму, реже они цилиндрические или воронкообразные, слизистая оболочка их бледно-розовая, с выраженным сосудистым рисунком. Узкий просвет перешейка обусловливает застой кишечного содержимого в дивертикуле и развитие воспалительных изменений слизистой оболочки (дивертикулит).
Осложнения дуоденальных дивертикулов могут возникнуть в связи с патологическими изменениями в пределах самого дивертикула (дивертикулит, изъязвление, кровотечение) или в результате давления его на окружающие органы (перекрут перешейка дивертикула с ущемлением, перфорация, вовлечение в воспалительный процесс соседних органов, злокачественное перерождение, деформация и стенозирование).
Дуоденальные дивертикулы могут быть направлены как в просвет кишки (интрадуоденальные), так и кнаружи от просвета (экстрадуоденальные). Экстрадуоденальные дивертикулы рассматриваются как приобретенные, в то время как интрадуоденальные более вероятно связаны с врожденными аномалиями.
Экстрадуоденальные дивертикулы
Экстрадуоденальные дивертикулы (ЭДД) выявляются с частотой до 6% при рентгенографии верхних отделов ЖКТ, до 27% при ЭРХПГ, до 23% при аутопсии [36]. ЭДД развиваются в тех участках дуоденальной стенки, где ее прободают кровеносные сосуды, или в месте соединения вентральной и дорсальной части поджелудочной железы в период эмбриогенеза. Альтернативная гипотеза фокусируется на роли повышенного внутрикишечного давления и повышенных уровней мотилина и соматостатина [36]. Около 75% ЭДД локализуются в пределах 2 см от ампулы и называются юкстапапиллярными дивертикулами (ЮПД).
ЭДД встречаются на 5–7-м десятилетии жизни, несколько чаще у мужчин. Около 70% ЮПД возникают на медиальной стенке ДПК и только 4% – на латеральной стенке [37].
Клиника и диагностика
Лишь около 10% ЭДД имеют клиническую симптоматику. Из них только 1% требует проведения вмешательства [37]. Дуоденальный дивертикулит проявляется болями в эпигастрии, иррадиирующими в спину и ассоциированными с проявлениями сепсиса. На рентгенограммах органов брюшной полости можно выявить забрюшинное скопление воздуха. При проведении компьютерной томографии выявляются скопления воздуха в забрюшинном пространстве или признаки флегмоны [38]. Дивертикулы латеральной стенки ДПК могут осложниться открытой перфорацией и симптоматикой острого живота. Реже развивается кровотечение из изъязвленных участков дивертикула. У пациентов с множественными дивертикулами может развиться инфицирование с диареей и мальабсорбцией [36, 39]. При ультразвуковом исследовании и компьютерной томографии дуоденальные дивертикулы могут быть ошибочно диагностированы как панкреатические кисты, перипанкреатическое скопление жидкости, ампулярная опухоль, камень общего желчного протока [40]. Однако наличие воздуха в исследуемой структуре следует расценивать в пользу наличия дивертикула. В типичных случаях дуоденальные дивертикулы распознаются при рентгенографии верхних отделов ЖКТ, в то время как при эндоскопии они могут быть не распознаны.
ЮПД могут ассоциироваться с холедохолитиазом, холангитом, рецидивирующим панкреатитом и дисфункцией сфинктера Одди. Однако не существует очевидной связи между наличием ЮПД и развитием любого из перечисленных ассоциированных состояний [36].
Лечение и прогноз
Только в 1% случаев наличие ЭДД требует вмешательства. Неопределенные симптомы не являются показанием к оперативному лечению. Наиболее частыми осложнениями, требующими проведения хирургического лечения, являются кровотечения и перфорации. В то же время имеются описания консервативного контроля при кровотечениях из ЭДД: эндоскопические технологии, инъекции эпинефрина, наложение клипс [41]. При необходимости оперативного лечения выполняется дивертикулэктомия с ушиванием ДПК или инверсия дивертикула с укреплением стенки ДПК. Во время операции по поводу медиальных дивертикулов может повреждаться общий панкреатический и желчный проток, поэтому дивертикулы медиальной стенки ДПК следует по возможности лечить консервативно. Дивертикулы латеральной стенки ДПК могут подлежать лапароскопическому лечению [37].
Интрадуоденальные дивертикулы
Интрадуоденальные дивертикулы (ИДД), или парусовидные дивертикулы, представляют собой единичные мешотчатые образования, которые могут быть расположены по всей окружности кишки или отходят от одной из стенок. ИДД развиваются из нисходящей части ДПК. Иногда в полость дивертикула могут открываться дополнительные отверстия из просвета кишки. Обе поверхности дивертикула покрыты эпителиальной кишечной выстилкой. В литературе описано не более 100 наблюдений ИДД.
Этиология и патогенез
В период раннего фетогенеза просвет ДПК закрыт пролиферирующими эпителиальными клетками, впоследствии он подвергается реканализации. Аномальная реканализация может приводить к наличию дуоденальной диафрагмы или сетки. Неполная или окончатая диафрагма может не вызывать обструктивного синдрома в детском возрасте. Однако с течением времени перистальтические волны могут трансформировать дуоденальную диафрагму в ИДД.
Клиника и диагностика
ИДД могут проявляться в любом возрасте. Наиболее частым проявлением является неполная дуоденальная обструкция [42]. При рентгенографии можно выявить задержку опорожнения желудка или дуоденальную обструкцию. Обструкция может усиливаться из-за задержки растительной пищи или инородных тел [43]. Описаны случаи кровотечения и развития панкреатита [44]. Типичная рентгенологическая картина представлена шаровидной структурой вариабельных размеров, расположенной в нисходящей части ДПК. При эндоскопии ИДД выглядит как мешковидное образование с эксцентрической апертурой или крупная мягкая полиповидная масса [45].
Лечение и прогноз
Хирургическое лечение ИДД заключается в выполнении латеральной дуоденотомии и эксцизии с соблюдением мер предосторожности ввиду опасности повреждения большого дуоденального сосочка. Фиброэндоскопический метод может использоваться для удаления инородных тел, обтурирующих просвет ДПК, и для расширения выходного отдела кишки, а также для разрушения сетевидных дефектов [45].
Дивертикулы нижних отделов пищеварительного тракта
Дивертикулы тонкой кишки
За исключением дуоденальных дивертикулов и дивертикула Меккеля, большинство дивертикулов тонкой кишки обычно обнаруживается в проксимальной части тощей кишки [46]. Около 80% тонкокишечных дивертикулов выявляются в тощей кишке, 15% – в подвздошной кишке, в 5% дивертикулы обнаруживаются в обоих указанных отделах [47]. Дивертикулы тонкой кишки обнаруживаются при обследовании у 0,5–7,1% пациентов и в 0,3–4,5% аутопсий [47, 48]. Эти поражения обычно носят множественный характер и варьируют по величине от нескольких миллиметров до 10 см. Они обычно располагаются по линии прикрепления брыжейки в отличие от дивертикула Меккеля, который возникает на противоположном от брыжейки конце кишечной стенки. Мелкие тонкокишечные дивертикулы в большинстве своем являются приобретенными и не имеют истинной мышечной стенки.
Этиология и патогенез
Этиология еюноилеальных дивертикулов не установлена. Предполагается, что длительное повышение внутрикишечного давления вследствие нарушения моторики может способствовать развитию грыжевидного выпячивания слоев кишечной стенки. Слабое место стенки тонкой кишки находится по линии прикрепления ее брыжейки, где ее прободают кровеносные сосуды [49]. Висцеральные нейропатии и миопатии, включая прогрессирующий системный склероз, приводят к развитию атрофии и склероза кишечной стенки с образованием грыж и дивертикулов [49].
Клиника и диагностика
Большинство еюноилеальных дивертикулов протекает бессимптомно и в 40% обнаруживаются случайно [48]. В 1881 г. Osler описал пациента с еюнальным дивертикулом, который в течение многих лет страдал от громких урчащих звуков в животе после приема пищи. Эти звуки были такими громкими, что пациент имел обыкновение сразу после приема пищи уходить подальше от людей, поскольку шум в животе был слышен на расстоянии [50]. Наиболее частым симптомом является боль в животе (49%) с последующим развитием желудочно-кишечного кровотечения (30%). Могут возникать диарея (1,1%) и лихорадка (3,4%) [46]. Тонкокишечные дивертикулы исключительно трудны для диагностики [51]. Описаны такие клинические проявления, как обструкция, вздутие живота, боль, перфорация, формирование энтеролитов и заворот кишок [49, 52]. Застой кишечного содержимого и рост микрофлоры могут приводить к развитию синдрома мальабсорбции [53, 54]. Еюнальные дивертикулы наиболее эффективно диагностируются посредством бариевого контрастирования. Оперативная диагностика часто бывает трудна даже для опытных хирургов. Обнаружение воспалительного очага в брыжейке повышает вероятность наличия дивертикулов тонкой кишки. Одновременное наличие тонкокишечных и толстокишечных дивертикулов может существенно затруднять поиск источника желудочно-кишечного кровотечения.
Лечение и прогноз
Хирургическая резекция участка тонкой кишки с дивертикулами является методом выбора при желудочно-кишечных кровотечениях и дивертикулите [51, 55], при интестинальной псевдообструкции [48, 56]. Однако при рецидивирующих дивертикулитах повторные и обширные резекции могут приводить к развитию синдрома короткой кишки. При развитии хронической мальабсорбции показано пероральное назначение антибиотиков.
Дивертикулы толстой кишки
Дивертикулы в толстой кишке могут располагаться группами из нескольких сотен и могут иметь отверстия до 1 см в диаметре. Почти у 95% пациентов наблюдается поражение сигмовидной кишки [65]. Дивертикулы не наблюдаются в прямой кишке. Диагноз дивертикулеза ставится во время рутинного исследования ЖКТ, обычно предпринятого по другим причинам. ДБ толстой кишки была редким состоянием до начала прошлого века. В настоящее время дивертикулез представляет собой одно из наиболее частых поражений кишечника [66]. Заболеваемость ДБ увеличивается с возрастом, с 9% у лиц моложе 50 лет до 50% у лиц старше 70 лет [67]. ДБ выявляется почти исключительно в тех популяциях, где имеет место употребление пищи с недостаточным содержанием растительных волокон, прежде всего в развитых странах. Не установлено ассоциации между риском развития ДБ и курением, употреблением кофе и алкоголя [65]. Структура ДБ толстой кишки может быть представлена следующим образом [68] (табл. 2; рис. 2).
Эпидемиология толстокишечного дивертикулеза
ДБ толстой кишки чаще встречается в развитых странах, в США несколько чаще, чем в Европе, и редко наблюдается в Африке (табл. 3). У населения развитых стран наиболее часто поражается сигмовидная кишка, в то время как в азиатских странах дивертикулы чаще развиваются в правой половине толстой кишки, в восходящем отделе [69].
Распространенность дивертикулеза толстой кишки (ДТК) тесно связана с возрастом [71, 72]. По данным французских авторов [72], заболевание быстро прогрессирует после 60 лет. Истинная распространенность ДТК неизвестна, поскольку у большинства субъектов заболевание протекает бессимптомно. Переоценка частоты ДТК может быть получена на основании данных аутопсий, поскольку они чаще проводятся в более пожилом возрасте. Аналогично этому данные рентгеноконтрастного и эндоскопического исследований также могут давать завышенные результаты, поскольку проводятся только у пациентов по поводу симптомов заболевания ЖКТ, а не у всей популяции.
Есть основания полагать, что в последнее время частота развития ДТК во всем мире возрастает. Так, если рентгенологические и аутопсийные данные, полученные в период с 20-х по 40-е годы прошлого века, свидетельствовали о развитии ДТК с частотой 0,6–15%, то более поздние исследования описывают развитие ДТК у лиц старше 70 лет с частотой 40–60%. Пока не установлено, связано ли такое увеличение частоты ДТК со старением населения Земли, или эти данные отражают истинное увеличение частоты заболеваемости [73–75].
Патогенез
Мышечная оболочка толстой кишки состоит из циркулярного и продольного (taenia coli) слоев. "Слабое место" находится в циркулярном слое, через который в подслизистую оболочку проникают кровеносные сосуды (рис. 3).
Одним из предрасполагающих факторов является выявляемая у 50% пациентов с дивертикулезом гипертрофия циркулярного слоя гладкой мускулатуры, приводящая к выраженному сужению просвета кишки и повышению внутрикишечного давления [76]. Передача высокого давления из просвета кишки в сторону серозной оболочки возникает в тех случаях, когда сокращения циркулярных волокон перекрывают просвет кишки в отдельных участках, формируя локальные сегменты высокого внутрикишечного давления. С течением времени высокое давление способствует проталкиванию слизистой оболочки через описанное выше слабое место кишечной стенки в циркулярном слое с формированием мешковидных выпячиваний [76] (рис. 4).
Эти мешковидные выпячивания не являются истинными дивертикулами, поскольку образованы только слизистой оболочкой. С возрастом у людей развивается утолщение и укорочение волокон taenia coli, что способствует более частому формированию изолированных сегментов высокого внутрикишечного давления. Кроме того, возрастное снижение эластичности кишечной стенки вследствие утраты эластических волокон способствует усилению передачи высокого давления через мышечный слой.
Дополнительный фактор риска формирования ДТК в развивающихся странах – низкий суточный объем пищи. Твердый стул небольшого объема продвигается по кишечнику в течение большего времени и требует развития более высокого внутрикишечного давления [78].
Клиника, диагностика
Неосложненное течение ДТК не сопровождается специфическими симптомами и может сочетаться с функциональными расстройствами кишечника [79]. Асимптоматическое течение ДТК наблюдается у 70% пациентов [80]. Изредка могут появляться жалобы на слабые преходящие болевые ощущения, вздутие, флатуленцию, нерегулярный стул. Эти симптомы могут относиться к синдрому раздраженного кишечника – частому сопутствующему состоянию у таких пациентов.
Диагноз ДТК обычно ставится тогда, когда симптомы дивертикулеза становятся очевидными, или при обследовании пациента по поводу другой кишечной патологии, например при скрининге рака толстой кишки. Наиболее распространенный диагностический тест – рентгеноконтрастное исследование с барием, дающее ценную информацию о распространенности и степени тяжести заболевания. Колоноскопия также представляет собой метод успешной диагностики ДТК, дополнительно позволяя исключить наличие опухолевой патологии. При эндоскопическом исследовании обычно выявляются признаки закрытия просвета, подслизистые кровоизлияния, гранулярность, иногда – поверхностные изъязвления, которые обычно расположены вблизи отверстий дивертикулов [81–83]. Указанные изменения могут быть очаговыми или протяженными, но остальные участки толстой кишки выглядят нормальными.
Гистологические признаки не патогномоничны для ДБ, они могут наблюдаться также при язвенном колите, болезни Крона, пролапсе слизистой оболочки, дивертикулите [82, 84, 85]. При гистологическом исследовании биоптатов слизистой оболочки толстой кишки обнаруживают острое и хроническое неспецифическое воспаление с вовлечением крипт и нарушением архитектоники, а также признаки, указывающие на наличие пролапса (фибромускулярная дегенерация собственной пластинки с поверхностным воспалением и изъязвлением).
Принципы лечения неосложненного ДТК
Лечение больных неосложненным ДТК основано на увеличении содержания пищевых волокон с целью повышения объема стула и скорости его транзита со снижением внутрикишечного давления [86]. Из медикаментозных препаратов показаны антихолинергические и спазмолитические средства [68]. Хирургическое лечение при неосложненном ДТК не показано.
Осложнения и их лечение
К наиболее частым осложнениям ДТК относятся: кровотечение из нижних отделов ЖКТ (развивается примерно у 5–15% пациентов) и дивертикулит, приводящий к формированию абсцессов, перфорации и перитонита (развивается у 15–20% пациентов). Частота развития осложнений увеличивается с возрастом. Так, по данным американских исследователей, частота обращения к врачу по поводу осложненных ДТК составила 238/100 000 у пациентов в возрасте 65–69 лет и 631/100 000 в возрасте старше 85 лет [87]. По данным исследователей из Великобритании, ежегодная частота перфораций ДТК составила 4/100 000, несколько чаще у мужчин [88]. Применение нестероидных противовоспалительных средств ассоциируется с частотой перфораций ДТК. В исследовании других британских авторов приведен анализ исходов заболевания у пациентов, госпитализированных по поводу осложнений ДТК: у 76,3% обнаружен дивертикулит, у 13,3% – кровотечение из нижних отделов ЖКТ [89]. Общая смертность составила 11,3%; 90% случаев кровотечения и 75% инфекционных осложнений были излечены консервативно. Из всех пациентов, поступающих по поводу осложнений ДТК, оперативное лечение требовалось у 31,7%, уровень послеоперационной смертности составил 12% [90].
Дивертикулит
Дивертикулит определяется как воспаление стенки дивертикула и окружающих его тканей [65]. Развивается у 10–25% пациентов с ДТК. Причиной может являться задержка каловых масс в полости дивертикула, приводящая к его эрозированию, локальному воспалению и перфорации. Обычно дивертикулит развивается в сигмовидной кишке и, как правило, в одном дивертикуле. Если перфорация имеет микроскопические размеры, то возникает только перифокальное воспаление ("перидивертикулит"); такие случаи "простого дивертикулита" обычно поддаются консервативной терапии. Пациенты обычно предъявляют жалобы на ноющую боль в левом нижнем квадранте живота (93–100%), лихорадку (57–100%), при обследовании выявляется лейкоцитоз (69–83%) [69]. Из других симптомов часто присутствуют рвота, тошнота, диарея или запор, иногда присоединяются дизурические симптомы.
Таблица 1. Основные клинические проявления у пациентов с ЦД
Дисфагия
Регургитация
Кашель
Аспирационная пневмония
Снижение массы тела
Удушье
Регургитация непереваренных масс
Неприятный запах изо рта
Рис. 1. а – Ценкеровский дивертикул в треугольнике Киллиана показан стрелкой; б – рентгенография пищевода [100].
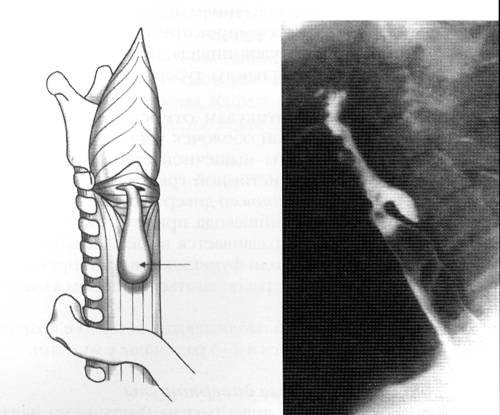
Таблица 2. Структура ДБ толстой кишки (по N.Malik, 2000 [68])
| ДБ | |||
| дивертикулез | дивертикулит | дивертикулярное кровотечение | |
| Определение | Наличие дивертикулов в толстой кишке. Их количество может достигать нескольких сотен, расположенных группами, имеющих отверстия диаметром до 1 см | Воспаление стенки дивертикула и окружающих его тканей | Кровотечение из нижних отделов ЖКТ, вызванное повреждением vasa recta |
| Клинические проявления | Отсутствие симптомов у большинства пациентов. Могут быть схваткообразные боли, вздутие, задержка стула | Тянущие боли в левом нижнем квадранте живота. Тошнота, рвота, анорексия, диарея и запор могут сопутствовать. При открытой перфорации и перитоните могут возникать перитонеальные симптомы. Другие возможные симптомы: растяжение живота, умеренная лихорадка, умеренный лейкоцитоз | Бессимптомное течение до появления больших количеств алой или темно-красной крови в прямой кишке |
| Диагностика | Рентгеноконтрастное исследование с барием и/или колоноскопия | Диагностируется преимущественно на основе анамнеза и физикального обследования. Методы визуализации(например, компьютерная томография) используются для подтверждения осложнений и исключения других возможных причин острого живота | Ректальное исследование, аноскопия и сигмоидоскопия для исключения ректальных и дистальных сигмоидальных источников кровотечения. С целью установления локализации источника и причины кровотечения применяются радионуклидное сканирование, мезентериальная ангиография и колоноскопия |
Рис. 2. Дивертикулез толстой кишки (схема, по N.Malik, 2000 [68]).
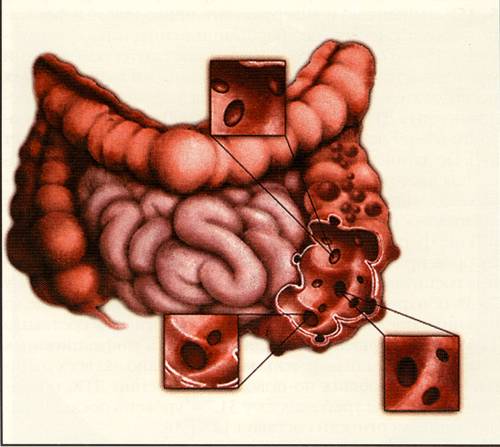
Таблица 3. Распространенность ДТК (по M.Delvaux, 2003 [70])
| Страна | Частота развития на 1 млн человек |
| Западная Европа | 8–12 |
| США | 12–22 |
| Африка, Азия (без Японии) | 0,1–5 |
| Япония | 13–28 |
Рис. 3. Патогенез ДТК [99].
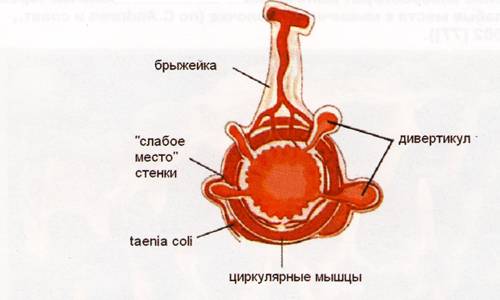
Рис. 4. Сегментация кишки и высокое внутрикишечное давление способствуют выпячиванию слизистой оболочки через слабые места в мышечной оболочке (по C.Andrews и соавт., 2002 [77]).
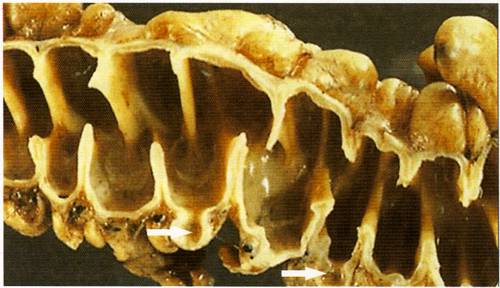
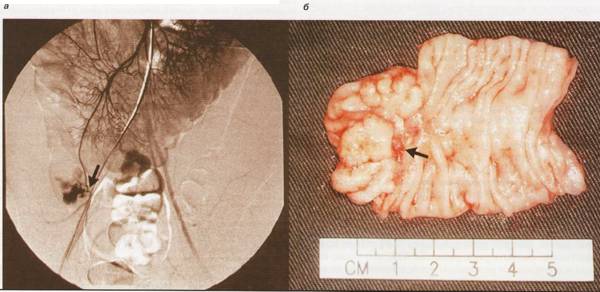
Рис. 5. Мезентериальная ангиография. а – стрелкой указана локализация кровотечения из дивертикула; б – та же область на препарате оперативно удаленного дивертикула [98].
При более обширной перфорации могут возникать абсцессы, флегмона, свищи, перитонит. Развитие этих осложнений носит название осложненного дивертикулита и обычно требует оперативного лечения. Симптомы при осложненном дивертикулите варьируют от появления слабой локальной боли, сходной с таковой при аппендиците, но возникающей в левой половине живота, до симптомов разлитого перитонита. Начальные лабораторные признаки включают лейкоцитоз со сдвигом влево. Наличие пиурии свидетельствует о вовлечении мочеполового тракта, а смешанная бактериурия или явная фекалурия свидетельствуют о формировании коловезикального свища.
Если диагноз остается сомнительным, необходимы методы визуализации. Рентгенография органов брюшной полости может помочь в исключении других причин острого живота, но не устанавливает диагноз дивертикулита. Обнаружение свободного воздуха в брюшной полости свидетельствует об острой хирургической патологии, и в этих случаях не требуется дополнительных исследований до проведения операции.
Компьютерная томография (КТ) является методом выбора, поскольку позволяет получить детальную информацию об осложненном дивертикулите (абсцесс, свищ, обструкция), а также может быть использована во время операции (например, дренирование абсцесса под контролем КТ вместо экстренного хирургического вмешательства). КТ также является более безопасным методом у пациента с картиной острого живота по сравнению с рентгеноконтрастным и колоноскопическим методами [91]. Кроме того, КТ позволяет выявить всех пациентов с осложненным дивертикулитом, тогда как рентгеноконтрастное исследование выявляет такие случаи в 29%.
Выбор лечебной тактики при дивертикулите зависит от тяжести воспалительного процесса и наличия инфицирования. Пациенты с простым дивертикулитом без выраженных признаков воспаления могут лечиться амбулаторно, путем назначения жидкой диеты и пероральной антибиотикотерапии препаратами метронидазола и ципрофлоксацина в течение 7–10 дней. Следует избегать назначения наркотических анальгетиков для купирования боли. У пациентов с иммунодефицитом, сахарным диабетом, нарушениями психики выбор амбулаторного метода лечения должен осуществляться с особой тщательностью.
При выраженных воспалительных осложнениях, характеризующихся сильным болевым синдромом, лихорадкой, запором, необходима госпитализация с коррекцией объема жидкости, внутривенным назначением антибиотиков широкого спектра, разгрузкой кишечника. Для правильного назначения антибактериальной терапии необходимо учитывать возможность подавления грамотрицательной и анаэробной микрофлоры (назначение пиперациллина/тазобактама; метронидазола и ципрофлоксацина; ампициллина/сульбактама; цефотетана). При наступлении улучшения в течение 48–72 ч пациенты могут быть переведены на амбулаторный курс пероральной антибиотикотерапии до завершения 7–10-дневного цикла лечения.
Если эпизод дивертикулита выявлен впервые, дальнейшее обследование после устранения острых признаков воспаления должно включать рентгеноконтрастное исследование или колоноскопию для подтверждения наличия и оценки распространенности дивертикулеза. При подозрении на наличие опухоли кишечника (например, выявление объемного образования при рентгенографии), предпочтительно проводить колоноскопию или как минимум сигмоидоскопию.
Как правило, при выявлении первого эпизода неосложненного дивертикулита хирургическое лечение не показано, поскольку рецидивы возникают лишь у 20–30% пациентов. Для тех пациентов, у которых развился рецидив, вероятность возникновения нового рецидива превышает 50%, поэтому во время второго эпизода обострения дивертикулита показана избирательная резекция пораженного участка.
Перитонит у пациентов с осложненным дивертикулитом толстой кишки сопровождается высоким уровнем смертности (до 35% при каловом перитоните) и требует экстренного вмешательства с двухэтапной резекцией и колостомией (операция Гартмана).
Лапароскопическая резекция является предпочтительным методом оперативного вмешательства [92, 93], обеспечивая сокращение длительности пребывания в стационаре и более ранние сроки перехода на пероральное питание по сравнению с открытой колэктомией.
Кровотечение из области дивертикула
Развивается приблизительно у 15% пациентов с выраженным дивертикулезом. У трети (5%) из этих пациентов кровотечение является массивным и служит причиной нестабильной гемодинамики. Источником кровотечения являются vasa recta, аррозия которых обусловлена воспалительным повреждением. Дивертикулы, расположенные в правой половине толстой кишки, осложняются кровотечением чаще, чем левосторонние, вероятно, в результате их большего размера и, соответственно, большего числа сосудов, подверженных повреждению.
Характерным признаком дивертикулярного кровотечения является обнаружение алой крови в прямой кишке без болевого синдрома. До половины таких пациентов имеют в анамнезе эпизоды появления алой или темно-красной крови. Боль в животе не характерна, а сопутствующий дивертикулит обнаруживается редко. У пожилых пациентов быстрая кровопотеря может приводить к развитию гипотензии, у большинства же остальных пациентов кровопотеря является постепенной. Диагноз дивертикулярного кровотечения следует ставить после исключения других причин желудочно-кишечного кровотечения, таких как опухоли, колит, ангиодисплазия.
Большинство дивертикулярных кровотечений останавливается спонтанно, в этих случаях достаточно консервативного лечения. Если кровотечение продолжается, но гемодинамика остается стабильной, необходимо обследование для установления локализации кровоточащего сосуда. В этих случаях "золотым стандартом" диагностики является мезентериальная ангиография [69] (рис. 5). При установлении кровоточащего сосуда методы остановки кровотечения могут включать локальную вазоконстрикцию (инфузия вазопрессина), эмболизацию сосуда. Недостатком этих методов является то, что эффект вазопрессина является кратковременным, с возобновлением кровотечения у половины пациентов [69], а при проведении эмболизации существует значительный риск развития инфаркта кишки.
Проведение экстренной ангиографии имеет ограниченное применение вследствие высокой смертности пациентов и дороговизны метода. Метод сканирования с мечением эритроцитов технецием эффективен при медленных кровотечениях, но во многих случаях не позволяет установить точную локализацию кровотечения.
Колоноскопия является методом выбора у пациентов со стабильной гемодинамикой с остановленным или продолжающимся кровотечением. Колоноскопия позволяет идентифицировать источник кровотечения в 85% случаев [94, 95], а также исключить другие причины кровотечения.
При дивертикулярных кровотечениях, требующих экстренного хирургического лечения, смертность пациентов превышает 20%. Хирургическое лечение показано тем пациентам, у которых гемодинамика остается нестабильной, несмотря на восполнение объема жидкости, и продолжается кровотечение. При установленном до операции источнике кровотечения показана сегментарная колэктомия, сопровождающаяся низкой частотой рецидивных кровотечений. Если источник дивертикулярного кровотечения не установлен, обычно выполняется субтотальная колэктомия, поскольку проведение в таких случаях неприцельной сегментарной колэктомии сопровождается рецидивами кровотечения у 42% пациентов [80].
Профилактика ДТК
По данным эпидемиологических исследований, назначение диеты, богатой растительными волокнами, может существенно снижать риск развития ДТК, что также косвенно подтверждают результаты исследований, проведенных среди вегетарианцев [86, 96]. Кроме того, подобная диета способствует снижению частоты осложнений при уже имеющемся заболевании [97
| <== предыдущая лекция | | | следующая лекция ==> |
| Лекция6. Физические основы работы полупроводниковых диодов | | | ПОДХОД К ПАЦИЕНТУ С ТРАВМОЙ ПОЗВОНОЧНИКА 1 страница |
Дата добавления: 2015-06-12; просмотров: 4998;
