Местное венозное полнокровие
Местное венозное полнокровие наблюдается при затруднении оттока венозной крови от определенного органа или части тела в связи с закрытием просвета вены (тромбом, эмболом) или сдавливанием ее извне (опухолью, разрастающейся соединительной тканью). Так, резкое венозное полнокровие желудочно-кишечного трактаразвивается при тромбозе воротной вены. Мускатная печень и мускатный цирроз печени встречаются не только при общем венозном полнокровии, но и при воспалении печеночных вен и тромбозе их просветов (облитерирующий тромбофлебит печеночных вен), что характерно для болезни (синдрома) Бадда-Киари. Причиной цианотической индурации лочек может стать тромбоз почечных вен. К венозному застою и отекуконечности ведет также тромбоз вен, если коллатеральное кровообращение оказывается недостаточным.
Местное венозное полнокровие может возникнуть и в результате развития венозных коллатералей при затруднении или прекращении оттока крови по основным венозным магистралям (например, портокавальные анастомозы при затруднении оттока крови по воротной вене). Переполненные кровью коллатеральные вены резко расширяются, а стенка их ис-
тончается, что может быть причиной опасных кровотечений (например, из расширенных и истонченных вен пищевода при циррозе печени).
С венозным полнокровием связано возникновение не только плазмогеморрагических, дистрофических, атрофических и склеротических изменений, но и венозных (застойных) инфарктов.
Малокровие
Малокровием, или ишемией (от греч. ischo - задерживать), называют уменьшенное кровенаполнение ткани, органа, части тела в результате недостаточного притока крови. Речь идет как о недостаточном кровенаполнении, так и о полном обескровливании.
Общее малокровие, или анемия, является заболеванием кроветворной системы и характеризуется недостаточным содержанием эритроцитов и гемоглобина (см. Анемия). К расстройствам кровообращения анемия отношения не имеет.
Изменения ткани, возникающие при малокровии, в конечном счете связаны с гипоксией или аноксией, т.е. кислородным голоданием. В зависимости от причины, вызвавшей малокровие, момента внезапности ее возникновения, длительности гипоксии и степени чувствительности к ней ткани при малокровии возникают либо тонкие изменения на уровне ультраструктур, либо грубые деструктивные изменения, вплоть до ишемического некроза - инфаркта.
При остром малокровии обычно возникают дистрофические и некробиотические изменения. Им предшествуют гистохимические и ультраструктурные изменения - исчезновение из ткани гликогена, снижение активности окислительно-восстановительных ферментов и деструкция митохондрий. Для макроскопической диагностики применяют различные соли тетразолия, теллурит калия, которые вне участков ишемии (где активность дегидрогеназ высокая) восстанавливаются и окрашивают ткань в серый или черный цвет, а участки ишемии (где активность ферментов снижена или отсутствует) остаются неокрашенными. На основании результатов электронно-гистохимического изучения тканевых изменений при остром малокровии и при инфаркте острую ишемию следует рассматривать как преднекротическое (предынфарктное) состояние. При длительном
малокровии развиваются атрофия паренхиматозных элементов и склероз в результате повышения коллагенсинтезирующей активности фибробластов.
В зависимости от причин и условий возникновения различают следующие виды малокровия: ангиоспастическое, обтурационное, компрессионное, в результате перераспределения крови.
Ангиоспастическое малокровие возникает вследствие спазма артерии в связи с действием различных раздражителей. Например, болевое раздражение может вызвать спазм артерий и малокровие определенных участков тела. Таков же механизм действия сосудосуживающих лекарственных препаратов (например, адреналина). Ангиоспастическая ишемия появляется и при отрицательных эмоциональных аффектах («ангиоспазм неотреагированных эмоций»).
Обтурационное малокровие развивается вследствие закрытия просвета артерии тромбом или эмболом, в результате разрастания соединительной ткани в просвете артерии при воспалении ее стенки (облитерирующий эндартериит), сужения просвета артерии
атеросклеротической бляшкой. Обтурационная ишемия, обусловленная тромбозом артерии, нередко завершает ангиоспазм, и наоборот, ангиоспазм дополняет обтурацию артерии тромбом или эмболом.
Компрессионное малокровие появляется при сдавлении артерии опухолью, выпотом, жгутом, лигатурой.
Ишемия в результате перераспределения крови наблюдается в случаях гиперемии после анемии (см.Артериальное полнокровие). Такова, например, ишемия головного мозга при извлечении жидкости из брюшной полости, куда устремляется большая масса крови.
Значение и последствия малокровия различны и зависят от особенностей причины и продолжительности ее действия. Так, малокровие вследствие спазма артерий обычно непродолжительно и не вызывает особых расстройств. Однако при длительных спазмах возможно развитие дистрофических изменений и даже ишемического некроза (инфаркт). Острое обтурационное малокровие особенно опасно, так как нередко ведет к инфаркту. Если закрытие просвета артерии развивается медленно, то кровообращение может быть восстановлено с помощью коллатералей и последствия такой анемии могут быть незначительными. Однако длительно существующее малокровие рано или поздно ведет к атрофии и склерозу.
Кровотечение
Кровотечение (геморрагия) - выход крови из просвета кровеносного сосуда или полости сердца в окружающую среду (наружное кровотечение) или в полости
тела (внутреннее кровотечение). Примерами наружного кровотечения могут быть кровохарканье (haemoptoa), кровотечение из носа (epistaxis), рвота кровью(haemotenesis), выделение крови с калом (melaena), кровотечение из
матки (metrorrhagia). При внутреннем кровотечении кровь может накапливаться в полости перикарда (гемоперикард), плевры (гемоторакс), брюшной полости (гемоперитонеум).
Если при кровотечении кровь накапливается в тканях, то говорят о кровоизлиянии. Из этого следует, что кровоизлияние - частный вид кровотечения. Скопление свернувшейся крови в ткани с нарушением ее целости называют гематомой (рис. 56), а при сохранении тканевых элементов - геморрагическим пропитыванием(геморрагической инфильтрацией).
Плоскостные кровоизлияния, например в коже, слизистых оболочках, называют кровоподтеками, а мелкие точечные кровоизлияния - петехия- ми, или экхимозами.
Причинами кровотечения (кровоизлияния) могут быть разрыв, разъедание и повышение проницаемости стенки сосуда (сердца). Кровотечение в результате разрыва стенки сердца или сосуда (haemorrhagia per rhexin, лат.
 Рис. 56.Обширная гематома в мягких тканях коленного сустава после огнестрельного ранения
Рис. 56.Обширная гематома в мягких тканях коленного сустава после огнестрельного ранения
rhexo - разрываю) возникает при ранении, травме стенки или развитии в ней таких патологических процессов, как некроз (инфаркт), воспаление или склероз.
Кровотечения при ранении сосуда делят на первичные и вторичные. Первичное кровотечение происходит в момент ранения, а вторичное - спустя определенный период времени в связи с нагноением раны и расплавлением тромба, которым был закрыт дефект сосуда.
К разрыву сердца и кровотечению наиболее часто ведет некроз (инфаркт). Надклапанный разрыв аорты нередко происходит в результате некроза ее средней
оболочки (медионекроз). Воспаление средней оболочки аорты (мезаортит) с исходом в склероз при сифилисе также может привести к разрыву стенки аорты и кровотечению. Часто встречаются разрывы аневризм сердца, аорты, артерий мозга, легочной артерии и сосудов других органов, приводящие к смертельным кровотечениям. К этой же категории относятся и кровотечения при разрыве капсулы органов в связи с развитием в них патологических процессов.
Кровотечение в результате разъедания стенки сосуда (haemorrhagia per
diabrosin, греч. diabrosis - аррозия, разъедание), или аррозивное кровотечение, возникает при многих патологических процессах, но чаще при воспалении, некрозе и злокачественной опухоли. Таковы аррозивные кровотечения при разъедании стенки сосуда протеолитическими ферментами в очаге гнойного воспаления (например, при гнойном аппендиците), желудочным соком - в дне язвы желудка, казеозным некрозом (в стенке туберкулезной каверны), при изъязвлении раковой опухоли (например, изъязвленный рак прямой кишки, желудка,
молочной железы). Аррозивное кровотечение развивается и при внематочной (трубной) беременности, когда ворсины хориона прорастают и разъедают стенку маточной (фаллопиевой) трубы и ее сосуды.
Кровотечение в связи с повышением проницаемости стенки сосуда, или диапедезное кровоизлияние (haemorrhagia per diapedesis, от греч. dia - через и pedao - скачу) (рис. 57), возникает из артериол, капилляров и венул от многих причин. Среди них большое значение имеют ангионев-
ротические нарушения, изменения микроциркуляции, тканевая гипоксия. Поэтому диапедезные кровоизлияния часто встречаются при повреждениях головного мозга, артериальной гипертензии, системных васкулитах, инфекционных и инфекционно- аллергических заболеваниях, при болезнях системы крови (гемобластозы и анемии), коагулопатиях. Диапедезные кровоизлияния - мелкие, точечные (purpura haemorrhagica). Когда диапедезные кровоизлияния принимают системный характер, они становятся проявлением геморрагического синдрома.
57.Диапедезнoе крoвoизлияние в ткани мoзга
 Рис.
Рис.
Исход. Рассасывание крови, образование кисты на месте кровоизлияния (например, в головном мозге), инкапсуляция или прорастание гематомы соединительной тканью, присоединение инфекции и нагноение.
Значение кровотечения определяется его видом и причиной, количеством потерянной крови, быстротой кровопотери. Разрыв сердца, аорты, ее аневризмы ведет к быстрой потере большого количества крови и в подавляющем большинстве случаев к смерти (смерть от острого кровотечения). Продолжающееся в течение нескольких суток кровотечение может также обусловить потерю значительного количества крови и смерть (от острого малокровия). Длительные, периодически повторяющиеся кровотечения (например, при язвенной болезни желудка и двенадцатиперстной кишки, геморрое) могут привести к хроническому малокровию (постгеморрагической анемии). Значение кровоизлияния для организма в значительной мере зависит от локализации. Особенно опасным, нередко смертельным, является кровоизлияние в головной мозг (проявление геморрагического инсульта при гипертонической болезни, разрыва аневризмы артерии мозга). Нередко смертельным бывает и кровоизлияние в легкие при разрыве аневризмы легочной артерии, аррозии сосуда в стенке туберкулезной каверны и т.д. В то же время массивные кровоизлияния в подкожной жировой клетчатке, мышцах часто не представляют какойлибо опасности для жизни.
Плазморрагия
Плазморрагия - выход плазмы из кровеносного русла. Следствием плазморрагии является пропитывание плазмой стенки сосуда и окружающих тканей - плазматическое пропитывание. Плазморрагия - одно из проявлений нарушенной сосудистой проницаемости, обеспечивающей в норме транскапиллярный обмен.
Обмен веществ через стенку капилляра осуществляется с помощью механизмов ультрафильтрации, диффузии и микровезикулярного транспорта.
Под ультрафильтрацией понимается проникновение веществ через поры в мембрану под влиянием гидростатического или осмотического давления. При диффузии переход веществ из крови в ткань и из ткани в кровь определяется градиентом концентрации этих веществ по обе стороны стенки капилляра (пассивная диффузия) или с помощью ферментов клеточных мембран - пермеаз (активная диффузия). Микровезикулярный транспорт,
микропиноцитоз, или цитопемзис, обеспечивают переход через эндотелиальные клетки любых макромолекул плазмы крови; это - активный метаболический процесс, о чем свидетельствует высокая ферментативная активность микровезикул. Межклеточному пути в транскапиллярном обмене отводится ничтожная роль. Доказано существование органных различий сосудистой проницаемости. К органам с относительно высокой сосудистой проницаемостью относятся печень, селезенка, костный мозг, с относительно низкой сосудистой проницаемостью - сердце, легкие, головной мозг, к органам, занимающим промежуточное положение, - почки, кишечник, эндокринные железы.
При микроскопическом исследованииплазматическое пропитывание стенки артериолы делает ее утолщенной, гомогенной (рис. 58). При крайней степени плазморрагии возникает фибриноидный некроз.
При электронно-микроскопическом исследовании о повышении сосудистой проницаемости свидетельствуют гипервезикуляция, отек или истончение эндотелия, образование в нем фенестр и туннелей, появление широких межклеточных щелей, нарушение целости базальной мембраны. Эти изменения позволяют считать, что при плазморрагии используются как транс-, так и интерэндотелиальные пути.
Механизм развития.Патогенез плазморрагии и плазматического пропитывания определяется двумя основными условиями - повреждением
сосудов микроциркуляторного русла и изменениями констант крови, способствующими повышению сосудистой проницаемости. Повреждение микрососудов связано чаще всего с нервно-сосудистыми нарушениями (спазм), тканевой гипоксией, иммунопатологическими реакциями. Изменения крови, способствующие плазморрагии, сводятся к увеличению содержания в плазме вазоактивных веществ (гистамин, серотонин), естественных антикоагулянтов (гепарин, фибринолизин), грубодисперсных белков, липопротеидов, появлению иммунных комплексов, нарушению реологических свойств. Плазморрагия встречается наиболее часто при гипертонической болезни,
 пропитывание стенки мелкой артерии (белки плазмы черные)
пропитывание стенки мелкой артерии (белки плазмы черные)
Рис. 58.Плазматическое
атеросклерозе, декомпенсированных пороках сердца, инфекционных, инфекционно- аллергических и аутоиммунных заболеваниях.
Исход.В исходе плазматического пропитывания развиваются фибриноидный некроз и гиалиноз сосудов.
Значение плазморрагии заключается прежде всего в нарушениях транскапиллярного обмена, ведущих к структурным изменениям органов и тканей.
Стаз
Стаз (от лат. stasis - остановка) - остановка тока крови в сосудах микроциркуляторного русла, главным образом в капиллярах. Остановке тока крови обычно предшествует резкое его замедление, что обозначается какпредстатическое состояние, или предстаз.
Основными особенностями сладж-феномена (от англ. sludge - тина) считают прилипание друг к другу эритроцитов, лейкоцитов или тромбоцитов и нарастание вязкости плазмы, что приводит к затруднению перфузии крови через сосуды микроциркуляторного русла. Сладж- феномен можно считать разновидностью стаза.
Механизм развития.В возникновении стаза основное значение имеют
изменения реологических свойствкрови, представленные усиленной внутрикапиллярной агрегацией эритроцитов, что ведет к увеличению сопротивления току крови по капиллярам, замедлению его и остановке. Гемолиз и свертывание крови при стазе не наступают. Развитию внутрикапиллярной агрегации эритроцитов способствуют: изменения капилляров, ведущие к повышению проницаемости их стенок, т.е. плазморрагия; нарушения физико-химических свойств эритроцитов, в частности снижение их поверхностного потенциала; изменения состава белков крови за счет увеличения грубодисперсных фракций; дисциркуляторные расстройства - венозное полнокровие (застойный стаз) или ишемия (ишемический
стаз), нарушения иннервации микроциркуляторного русла.
Причиной развития стаза являются дисциркуляторные нарушения. Они могут быть связаны с действием физических (высокая температура, холод) и химических (кислоты, щелочи) факторов, развиваются при инфекционных (малярия, сыпной тиф), инфекционно- аллергических и аутоиммунных (ревматические болезни) заболеваниях, болезнях сердца и сосудов (пороки сердца, ишемическая болезнь сердца).
Значение стаза определяется не только его длительностью, но и чувствительностью органа или ткани к кислородному голоданию (головной мозг). Стаз - явление обратимое; состояние после разрешения стаза называется постстатическим. Необратимый стаз ведет к некробиозу и некрозу.
Тромбоз
Тромбоз (от греч. thrombosis - свертывание) - прижизненное свертывание крови в просвете сосуда или в полостях сердца. Образующийся при этом сверток крови называют тромбом.
При свертывании лимфы также говорят о тромбозе и внутрисосудистый сверток лимфы называют тромбом, однако закономерности лимфотромбоза и гемотромбоза различны.
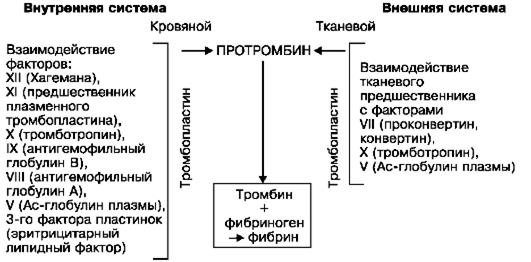
Согласно современному представлению, свертывание крови проходит четыре стадии: I - протромбокиназа + активаторы -> тромбокиназа (активный тромбопластин);
II - протромбин + Са2+ + тромбокиназа -> тромбин;
III - фибриноген + тромбин -> фибрин-мономер;
IV - фибрин-мономер + фибринстимулирующий фактор -> фибринполимер.
Процесс свертывания крови совершается в виде каскадной реакции (теория «каскада») при последовательной активации белковпредшественников, или факторов
свертывания, находящихся в крови или тканях. На этом основании различают внутреннюю (кровь) и внешнюю (ткань) свертывающие системы. Взаимоотношения внутренней и внешней систем представлены на схеме VIII.
Следует иметь в виду, что, помимо системы свертывания, существует
и противосвертывающая система, что обеспечивает регуляцию системы гемостаза - жидкое состояние крови в сосудистом русле в нормальных условиях. Исходя из этого, тромбоз представляет собой проявление нарушенной регуляции системы гемостаза.
Механизм развития.Тромбообразование складывается из четырех последовательных стадий: агглютинация тромбоцитов, коагуляция фибриногена и образование фибрина, агглютинация эритроцитов, преципитация белков плазмы.
Агглютинации тромбоцитов предшествует выпадение их из тока крови, направленное движение и прилипание (адгезия) к месту повреждения
Схема VIII.Взаимоотношения внутренней и внешней систем свертывания крови (по В.А. Кудряшову)
эндотелиальной выстилки (рис. 59). По-видимому, «травма» тромбоцитов способствует высвобождению липопротеидного комплекса периферической зоны пластинок (гиаломер), который обладает агглютинирующими свойствами. Агглютинация тромбоцитов завершается их дегрануляцией, высвобождением серотонина и тромбопластического фактора пластинок, что ведет к образованию активного тромбопластина и включению последующих фаз свертывания крови.
 59.Морфогенез тромбообразования:
59.Морфогенез тромбообразования:
Рис.
а - первая стадия образования тромба. Небольшие скопления тромбоцитов (Тр) около поврежденной эндотелиальной клетки (Эн). х14 000 (по Ашфорду и Фримену); б - вторая стадия образования тромба. В участке разрушенного эндотелия видны скопления тромбоцитов (Тр1) и фибрина (Ф); Тр2 - неизмененные тромбоциты. х7500 (по Ашфорду и Фримену); в - тромботические массы, состоящие из фибрина, лейкоцитов и агглютинирующихся эритроцитов
Коагуляция фибриногена и образование фибрина (см. рис. 59) связаны с ферментативной реакцией (тромбопластин - тромбин - фибриноген - фибрин), причем матрицей для фибрина становится «оголенная» центральная зона пластинок (грануломер), которая содержит фермент с ретрактильными свойствами (ретрактозим пластинок). Активность ретрактозима, как и серотонина, высвобождающегося при распаде пластинок и обладающего сосудосуживающими свойствами, позволяет «отжать» фибринный сверток, который захватывает лейкоциты, агглютинирующиеся эритроциты и преципитирующие белки плазмы крови (см. рис. 59).
Морфология тромба.Тромб обычно прикреплен к стенке сосуда в месте ее повреждения, где начался процесс тромбообразования. Поверхность его гофрированная (рис. 60), что отражает ритмичное выпадение склеивающихся тромбоцитов и следующее за их распадом отложение нитей фибрина при продолжающемся кровотоке. Тромб, как правило, плотной консистенции, сухой. Размеры тромба различны - от определяемых лишь при микроскопическом исследовании до выполняющих полости сердца или просвет крупного сосуда на значительном протяжении.
Тромб обычно построен из ветвящихся балок склеившихся тромбоцитов и находящихся между ними пучков фибрина с эритроцитами и лейкоцитами (см. рис. 59).
В зависимости от строения и внешнего вида, что определяется особенностями и темпами тромбообразования, различают белый, красный, смешанный (слоистый) и гиалиновый тромбы.
Белый тромб состоит из тромбоцитов, фибрина и лейкоцитов (см. рис. 60), образуется медленно при быстром токе крови (чаще в артериях). Красный тромб, помимо тромбоцитов и фибрина, содержит большое число эритроцитов (см. рис. 60), образуется быстро при медленном токе крови (обычно в венах). В наиболее часто встречающемся смешанном тромбе (см. рис. 60), который имеет слоистое строение (слоистый тромб) и пестрый вид, содержатся элементы как белого, так и красного тромба. В смешанном тромбе
различают головку(имеет строение белого тромба), тело (собственно смешанный тромб)
и хвост (имеет строение красного тромба). Головка прикреплена к эндотелиальной выстилке сосуда, что отличает тромб от посмертного сгустка крови. Слоистые тромбы образуются чаще в венах, в полости аневризмы аорты и сердца. Гиалиновый тромб - особый вид тромбов; он редко содержит фибрин, состоит из разрушенных эритроцитов, тромбоцитов и преципитирующих белков плазмы; при этом тромботические массы напоминают гиалин. Такие тромбы встречаются в сосудах микроциркуляторного русла.
Тромб может быть пристеночным, тогда большая часть просвета свободна (см. рис. 60), или закупоривающим,обтурирующим просвет (обтурирующий тромб - см. рис. 60).
Пристеночный тромб обнаруживается часто в сердце на клапанном или париетальном эндокарде при его воспалении (тромбоэндокардит), в ушках и между трабекулами при хронической сердечной недостаточности (порок сердца, хроническая ишемическая бо-
|
 лезнь мбофлебит,
лезнь мбофлебит,
см. рис. 60), в аневризмах сердца и сосудов. Закупоривающий тромб образуется чаще в венах и мелких артериях при росте пристеночного тромба, реже - в крупных артериях и аорте.
Увеличение размеров тромба происходит путем наслоения тромботических масс на первичный тромб, причем рост тромба может происходить как по току, так и против тока крови. Иногда тромб, который начал образовываться в венах, например голени, быстро
растет по току крови, достигая собирательных венозных сосудов, например нижней полой вены. Такой тромбоз называют прогрессирующим. Растущий тромб левого предсердия может отрываться от эндокарда. Находясь свободно в полости предсердия, он «отшлифовывается» движениями крови и принимает шаровидную форму - шаровидный тромб (см. рис. 60). Тромб в аневризмах называют дилатационным.
Механизм развития.Патогенез тромбоза сложен и складывается из участия как местных, так и общих факторов, которые, взаимодействуя друг с другом, ведут к образованию тромба.
К местным факторам относят изменения сосудистой стенки, замедление и нарушение тока крови; к общим факторам - нарушение регуляции свертывающей и противосвертывающей систем жидкого состояния крови в сосудистом русле и изменение состава крови.
Среди изменений сосудистой стенки особенно важно повреждение внутренней оболочки сосуда, его эндотелия, которое способствует прилипанию к месту повреждения тромбоцитов, их дегрануляции и высвобождению тромбопластина, т.е. началу тромбообразования. Природа изменений стенок артерий и вен, способствующих развитию тромбоза, различна. Нередко
это воспалительные изменения - васкулиты(артерииты и флебиты) при многих инфекционных и инфекционно-аллергических заболеваниях. При развитии тромбоза на почве васкулита говорят о тромбоваскулите (тромбоартериите или тромбофлебите). К этой же категории относится тромбоэндокардит, т.е. эндокардит, осложненный тромбозом. Часто к тромбозу ведутатеросклеротические изменения артерий, особенно при изъязвлении бляшек. К повреждению стенки сосуда ведут и ангионевротические расстройства - спазмы артериол и артерий. При этом особенно повреждаются эндотелий и его мембрана, что способствует развитию как плазморрагии, так и тромбоза. Неудивительны поэтому столь частые тромбозы при артериальной гипертензии. Однако одного изменения стенки сосуда еще недостаточно для того, чтобы развился тромбоз. Нередко он не возникает даже при выраженных воспалительных и атеросклеротических изменениях артерий, когда другие факторы тромбоза отсутствуют.
Замедление и нарушение (завихрение) тока крови создают благоприятные условия для выпадения кровяных пластинок из тока крови и прилипания их к эндотелию в месте его повреждения. С замедлением кровотока можно связать значительно более частое (в 5 раз) возникновение тромбов
в венах по сравнению с таковым в артериях, частое возникновение тромбов в венах ног, особенно голеней, в участках варикозного расширения вен, в аневризмах сердца и сосудов. О значении замедления тока крови для тромбообразования свидетельствует и частое возникновение тромбов при ослаблении сердечной деятельности, развитии сердечно- сосудистой декомпенсации. В таких случаях говорят о застойных тромбах.Роль нарушений тока крови в развитии тромбов подтверждается наиболее частой их локализацией на месте ветвления сосудов, где создаются благоприятные условия для оседания тромбоцитов.
Однако нарушения кровотока сами по себе, без участия других факторов, не ведут к тромбообразованию.
Среди общих факторов тромбообразования главная роль принадлежит нарушениям взаимоотношений между свертывающей и противосвертывающей системами в регуляции жидкого состояния крови в сосудистом русле. Придается значение как активации функции свертывающей системы, так и подавлению функции противосвертывающей системы.
Считают, что угнетение функции противосвертывающей системы определяет развитие претромботического состояния. Однако основа тромбоза не в активации
свертывающей или угнетении противосвертывающей системы, а в нарушениях регуляторных взаимоотношений между этими системами.
В образовании тромбов велика роль изменений состава (качества) крови, таких как увеличение содержания грубодисперсных фракций белков, особенно фибриногена, липопротеидов, липидов в плазме, увеличение числа тромбоцитов, изменение вязкости и других реологических свойств крови. Такие изменения нередки при заболеваниях (атеросклероз, аутоиммунные болезни, гемобластозы), которые часто осложняются тромбозами.
Патология гемостаза, при которой тромбоз является ведущим, пусковым фактором, ярко представлена при ряде синдромов, среди которых наибольшее клиническое значение имеют синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром) и тромбоэмболический синдром.
Синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром, тромбогеморрагический синдром, коагулопатия потребления) характеризуется образованием диссеминированных тромбов (фибринных и эритроцитарных, гиалиновых) в микроциркуляторном русле в сочетании с несвертываемостью крови, приводящей к множественным массивным кровоизлияниям.
В основе его лежит дискоординация функций свертывающей и противосвертывающей систем крови, ответственных за гемостаз. Поэтому ДВС-синдром часто встречается как осложнение беременности и родов, при неудержимом маточном кровотечении, обширных травмах, при анемиях, гемобластозах, инфекциях (особенно сепсисе) и интоксикациях, аутоиммунных заболеваниях и шоке. Тромбы, особенно часто встречающиеся в микрососудах легких, почек, печени, надпочечников, гипофиза, головного мозга, желудочно-кишечного тракта, кожи, сочетаются с множественными геморрагиями, дистрофией и некрозом органов и тканей (кортикальный некроз почек, некроз и геморрагии в легких, головном мозге, надпочечниках, гипофизе и др.). Многие органы становятся «шоковыми», развивается острая моноили полиорганная недостаточность.
О тромбоэмболическом синдроме говорят в тех случаях, когда тромб или часть его отрывается, превращается в тромбоэмбол (см. Эмболия), циркулирует в крови по большому кругу кровообращения и, обтурируя просвет артерий, вызывает развитие множественных инфарктов. Нередко тромбоэмболия сменяетсяэмболотромбозом, т.е. наслоением тромба на тромбоэмбол. Источником тромбоэмболии чаще бывают тромбы на створках митрального или аортального клапанов (бактериальный или ревматический эндокардит - рис. 61), межтрабекулярные тромбы левого желудочка и ушка левого предсердия, тромбы аневризмы
сердца (ишемическая болезнь, пороки сердца), аорты и крупных артерий (атеросклероз). Множественные тромбоэмболии в таких случаях ведут к развитию инфарктов в почках, селезенке, головном мозге, сердце и гангрене кишечника, конечностей. Тромбоэмболический синдром часто встречается при сердечно-сосудистых, онкологических, инфекционных (сепсис) заболеваниях, в послеоперационном периоде, при различных оперативных вмешательствах.
Вариантом тромбоэмболического синдрома можно считать и тромбоэмболию легочной артерии с развитием инфарктов легких (см. Эмболия).
Исходтромбоза различен. К благоприятным исходам относят асептический аутолиз тромба, возникающий под влиянием протеолитических ферментов лейкоцитов. Мелкие тромбы могут полностью подвергаться асептическому аутолизу. Чаще тромбы, особенно крупные, замещаются соединительной тканью, т.е. организуются. Врастание соединительной ткани в тромб начинается в области головки со стороны интимы сосуда, далее вся масса тромба замещается соединительной тканью, в которой появляются щели или каналы, выстланные эндотелием, происходит так называемая канализация тромба (см. рис. 60).
Позже выстланные эндотелием каналы превращаются в сосуды, содержащие кровь, в таких случаях говорят о васкуляризациитромба. Васкуляризация тромба нередко восстанавливает проходимость сосуда для крови. Однако организация тромба не всегда заканчивается его канализацией и васкуляризацией. Возможныобызвествление тромба, его петрификация, в венах при этом иногда возникают камни - флеболиты.
К неблагоприятным исходам тромбоза относят отрыв тромба или его части и превращение в тромбоэмбол,который является источником тромбоэмболии; септическое расплавление тромба, которое возникает при попадании в тромботические массы гноеродных бактерий, что ведет к тромбобактериальной эмболии сосудов различных органов и тканей (при сепсисе).
Значение тромбозаопределяется быстротой его развития, локализацией и распространенностью, а также исходом. В некоторых случаях можно говорить
o благоприятном значении тромбоза, например при тромбозе аневризмы, когда тромб
«укрепляет» ее стенку. В подавляющем большинстве случаев тромбоз - явление опасное, так как обтурирующие тромбы в артериях могут стать причиной инфаркта или гангрены. В то же время пристеночные, медленно образующиеся тромбы даже в крупных артериальных стволах могут не вести к тяжелым последствиям, так как в таких случаях успевает развиться коллатеральное кровообращение.
61.Различные виды эмбoлoв и эмбoлий:
 Рис.
Рис.
а - бородавчатый эндокардит митрального клапана - источник тромбоэмболии большого круга кровообращения; б - тромбоэмболия легочной артерии; полость правого желудочка и просвет легочной артерии выполнены массами тромбоэмбола; в - жировая эмболия капилляров почечного клубочка (капли жира окрашены осмием в черный цвет); г - жировая эмболия капилляров легкого в эксперименте (капли жира окрашены осмием в черный цвет); д - эмболия тканью мозжечка венечной артерии сердца у новорожденного
Большую опасность представляют прогрессирующий тромбоз и септический тромбоз.
Обтурирующие тромбы в крупных венах дают различные проявления в зависимости от их локализации. Так, тромбоз венозных синусов твердой мозговой оболочки как осложнение отита или мастоидита может привести к расстройству мозгового кровообращения, тромбоз воротной вены - к портальной гипертензии и асциту, тромбоз селезеночной вены - к спленомегалии (тромбофлебитическая спленомегалия). При тромбозе почечных вен в ряде случаев развиваются нефротический синдром или венозные инфаркты почек, при тромбофлебите печеночных вен - болезнь Бадда-Киари, а при тромбозе брыжеечных вен - гангрена кишки. Характерную клиническую картину дает тромбофлебит (флебит, осложненный тромбозом) вен нижних конечностей, афлеботромбоз (тромбоз вен) становится источником тромбоэмболии легочной артерии.
Клиническое значение тромбозов и тромбоэмболии обусловлено тем, что они часто становятся смертельными осложнениями многих заболеваний, причем частота тромбоэмболических осложнений в последние годы возрастает.
Эмболия
Эмболия (от греч. em-ballein - бросать внутрь) - циркуляция в крови (или лимфе) не встречающихся в нормальных условиях частиц и закупорка ими сосудов. Сами частицы называются эмболами (см. рис. 61). Эмболы чаще перемещаются по току крови по трем направлениям: 1) из венозной системы большого круга кровообращения и правого сердца в сосуды малого круга кровообращения. Если эмболы имеются, например, в системе нижней или верхней полой вены, то они попадают в легкие; 2) из левой половины сердца, аорты и крупных артерий, а также (редко) из легочных вен в артерии сердца, мозга, почек, селезенки, кишечника, конечностей и т.д.; 3) из ветвей портальной системы в воротную вену печени.
Однако реже эмбол в силу своей тяжести может двигаться против тока крови, например, через нижнюю полую вену опускаться в почечную, печеночную или даже в бедренную вену. Такую эмболию называют ретроградной. При наличии дефектов в межпредсердной или межжелудочковой перегородке возникает парадоксальная эмболия: эмбол из вен большого круга, минуя легкие, попадает в артерии. К парадоксальным эмболиям можно отнести микроэмболию сосудов через артериовенозные анастомозы.
Механизм развития.Его нельзя свести лишь к механическому закрытию просвета сосуда. В развитии эмболии огромное значение имеет рефлекторный спазм как основной сосудистой магистрали, так и ее коллатералей, что вызывает тяжелые дисциркуляторные нарушения.
Спазм артерий может распространяться на сосуды парного или какого-либо другого органа (например, реноренальный рефлекс при эмболии сосудов одной из почек, пульмокоронарный рефлекс при тромбоэмболии легочной артерии).
В зависимости от природы эмболов, которые могут быть единичными или множественными, различают следующие виды эмболии: тромбоэмболию, жировую, воздушную, газовую, тканевую (клеточную), микробную, эмболию инородными телами.
Тромбоэмболия - наиболее частый вид эмболии (см. рис. 61). Возникает она при отрыве тромба или его части, причем размеры тромбоэмболов могут быть разными - от определяемых только под микроскопом до длиной в несколько сантиметров.
Если эмболами становятся тромбы вен большого круга кровообращения или камер правой половины сердца, то они попадают в разветвления легочной артерии.
Возникает тромбоэмболия системы легочной артерии (см. рис. 61). При тромбоэмболии мелких ветвей легочной артерии обычно развивается геморрагический инфаркт легкого, а при тромбоэмболии крупных ветвей наступает внезапная смерть. Иногда внезапная смерть наступает в тех случаях, когда тромбоэмбол обнаруживается в месте разветвления основного ствола легочной артерии. В генезе смерти при тромбоэмболии легочной артерии придается значение не столько механическому фактору закрытия просвета сосуда, сколько пульмокоронарному рефлексу. При этом наблюдается спазм бронхиального дерева, ветвей легочной артерии и венечных артерий сердца.
Источником тромбоэмболии большого круга кровообращения служат, как уже говорилось, тромбы, возникающие на створках клапанов левого сердца, тромбы, расположенные между трабекулярными мышцами левого желудочка, в ушке левого предсердия или в аневризме сердца, в аорте и других артериях. В этих случаях развивается тромбоэмболический синдром с инфарктами во многих органах (см. Тромбоз).
О жировой эмболии говорят в тех случаях, когда источником ее являются капли жиров. Как правило, это жиры тела. Попадающие в вены жировые капли облитерируют капилляры легких или же, минуя легкие, через артериовенозные анастомозы поступают в капилляры клубочков почек, головного мозга и других органов (см. рис. 61). Макроскопически органы при жировой эмболии не изменяются, жировые эмболы обнаруживаются в капиллярах только при микроскопическом исследовании срезов, специально окрашенных на жиры (судан III или IV, осмиевая кислота и др.).
Жировая эмболия развивается обычно при травматическом размозжении подкожной клетчатки, костного мозга (при переломе или огнестрельном ранении длинных трубчатых костей). Редко она возникает при введении больному лекарств или контрастных веществ, приготовленных на масле. Очень часто, например при переломе длинных трубчатых костей, жировая эмболия клинически не проявляется, так как в легких жир эмульгируется, омыляется и рассасывается липофагами (изредка при этом возникает пневмония). Жировая эмболия становится опасной, если выключается 2/3 легочных капилляров. Тогда развивается острая легочная недостаточность и остановка сердца.
Смертельный исход может наступить и при жировой эмболии капилляров мозга, что ведет к появлению многочисленных точечных кровоизлияний в мозговой ткани.
Воздушная эмболия возникает при попадании в кровоток воздуха. Это редкий вид эмболии, который встречается при ранении вен шеи, чему способствует отрицательное давление в них; при зиянии вен внутренней поверхности матки после родов; при повреждении склерозированного легкого, вены которого не спадаются; при наложении пневмоторакса; при
операциях на открытом сердце; при случайном введении воздуха в вену вместе с лекарственными веществами. Попавшие в кровь пузырьки воздуха вызывают эмболию сосудов малого круга кровообращения, наступает внезапная смерть. При этом воздух накапливается в полости правого сердца и растягивает его.
Для диагностики воздушной эмболии на вскрытии нужно проколоть правое сердце, не вынимая его и предварительно заполнив полость сердечной сорочки водой. Воздушная эмболия распознается по выделению воздуха через отверстие на месте прокола; кровь в полости сердца, особенно правого, имеет пенистый вид, вены содержат пузырьки воздуха.
Газовая эмболия, т.е. закупорка сосудов пузырьками газа, встречается у рабочих, занятых на кессонных работах, водолазов в случаях быстрого перехода от высокого атмосферного давления к нормальному, т.е. при быстрой декомпрессии. Известно, что с повышением атмосферного давления в крови происходит накопление и растворение большого количества азота, который переходит в ткани. При быстрой декомпрессии высвобождающийся из тканей азот не успевает выделиться легкими и накапливается в виде пузырьков газа в крови.
Газовые эмболы закупоривают капилляры головного и спинного мозга, печени, почек и других органов, что сопровождается появлением в них очагов ишемии и некроза (особенно часты очаги размягчения в головном и спинном мозге), развитием множественных кровоизлияний и тромбов. Эти изменения характерны длякессонной болезни. Близки к кессонной болезни изменения, которые встречаются у летчиков при скоростных подъемах и спусках. Иногда газовая эмболия возникает как осложнение газовой (анаэробной) гангрены.
Тканевая (клеточная) эмболия возможна при разрушении тканей в связи с травмой или патологическим процессом, ведущим к поступлению кусочков тканей (клеток) в кровь (см. рис. 61). Эмболами могут быть опухолевая ткань или комплексы клеток опухоли при ее распаде, кусочки клапанов сердца при язвенном эндокардите, ткань головного мозга при травме головы. Эмболия тканью головного мозга сосудов малого и большого круга кровообращения возможна и у новорожденных при родовой травме. К тканевой относят также эмболию амниотической жидкостью у родильниц. Чаще тканевая (клеточная) эмболия наблюдается в сосудах большого круга, реже - в сосудах малого круга кровообращения. Особую категорию тканевой эмболии составляет эмболия клетками злокачествен-
ной опухоли, так как она лежит в основе гематогенного метастазирования
опухоли. Метастазированием (от греч. metastasis - перемещение) называют перенос кровью эмболов, содержащих элементы, которые способны расти и развиваться на месте переноса. Очаг, образующийся в результате такого переноса, называютметастазом.
Микробная эмболия возникает в тех случаях, когда циркулирующие в крови микробы обтурируют просвет капилляров. Это могут быть комочки склеившихся бактерий или грибов, животные паразиты, простейшие. Нередко бактериальные эмболы образуются при гнойном расплавлении тромба. На месте закупорки сосуда бактериальными эмболами образуются метастатические гнойники: при эмболии сосудов малого круга - в легких, при эмболии сосудов большого круга - в почках, селезенке, сердце и других органах.
Эмболия инородными телами наблюдается при попадании в просвет крупных сосудов осколков снарядов и мин, пуль и других тел. Вследствие того, что масса таких инородных тел высокая, они проходят небольшие отрезки кровеносного русла, например из верхней полой вены в правые отделы сердца. «Тяжелые эмболы» по понятным причинам могут давать и ретроградную эмболию, т.е. спускаются против тока крови, например из верхней или нижней полой вены в нижележащие венозные стволы. К эмболии инородными телами относят эмболию известью и кристаллами холестерина атеросклеротических бляшек, выкрашивающихся в просвет сосуда при их изъязвлении.
Значение.Эмболии осложняют многие заболевания. Лишь газовая эмболия является сущностью и проявлением самостоятельного заболевания - кессонной болезни. Однако значение эмболии как осложнения неоднозначно и определяется видом эмбола, распространенностью эмболии и их локализацией. Огромное клиническое значение имеют тромбоэмболические осложнения и прежде всего тромбоэмболия легочной артерии, ведущая к внезапной смерти. Тромбоэмболия артерий большого круга является частой причиной развития инфаркта головного мозга, почек, селезенки, гангрены кишечника, конечностей.
Нередко в таких случаях возникает тромбоэмболический синдром, плохо поддающийся лечению. Не меньшее значение для клиники имеет бактериальная эмболия как механизм распространения гнойной инфекции и одно из наиболее ярких проявлений сепсиса. То же следует сказать и об эмболии клетками злокачественных опухолей как основе их метастазирования. Значение воздушной и жировой эмболии невелико, но в ряде случаев они могут стать причиной смертельного исхода.
Шок
Шок (от франц. choc) - остро развивающийся патологический процесс, обусловленный действием сверхсильного раздражителя и характеризующийся нарушением деятельности ЦНС, обмена веществ и главное ауторегуляции микроциркуляторной системы, что ведет к деструктивным изменениям органов и тканей.
В основе шока различного происхождения лежит единый сложный многофазный механизм развития. Но для раннего периода шока характерны относительно специфичные признаки, обусловленные особенностями этиологии и патогенеза.
Исходя из этого, различают следующие виды шока: 1) гиповолемический, в основе которого лежит острое уменьшение объема циркулирующей крови (или жидкости); 2) травматический, пусковым механизмом которого является чрезмерная афферентная (преимущественно болевая) импульсация; 3) кардиогенный, возникающий в результате быстрого падения сократительной функции миокарда и нарастания потока афферентной (преимущественно
«гипоксической») импульсации; 4) септический (токсико-инфекционный), вызываемый эндотоксинами патогенной микрофлоры.
В поздний период шока относительная специфичность признаков, обусловленных особенностями его этиологии и патогенеза, исчезает, его клинико-морфологические проявления становятся стереотипными.
Для морфологической картины шока характерны нарушения гемокоагуляции в виде ДВС- синдрома, геморрагического диатеза, жидкой трупной крови, которые могут явиться основой для диагностики шока на вскрытии (Пермяков Н.К., 1979). Микроскопически нарушения гемодинамики и реологических свойств крови представлены распространенным спазмом сосудов, микротромбами в системе микроциркуляции, признаками повышенной проницаемости капилляров, геморрагиями. Во внутренних органах развивается ряд общих изменений в виде дистрофии и некроза, обусловленных нарушениями гемодинамики, гипоксией, повреждающим действием биогенных аминов, эндотоксинов патогенной микрофлоры. Выраженность этих изменений в значительной мере определяет возможность обратимости шока.
Морфологические изменения при шоке могут иметь ряд особенностей, обусловленных как структурно-функциональной специализацией органа, так и преобладанием в патогенезе шока одного из его звеньев - нейрорефлекторного, гипоксического, токсического.
Руководствуясь этим положением, при характеристике шока стали использовать термин
«шоковый орган».
В шоковой почке тяжелым дистрофическим и некротическим изменениям подвергаются наиболее функционально отягощенные отделы нефрона - проксимальные канальцы; развивается некротический нефроз (иногда симметричные кортикальные некрозы почек), что обусловливает острую почечную недостаточность при шоке. В шоковой печени гепатоциты теряют гликоген, подвергаются гидропической дистрофии, развиваются центролобулярные некрозы печени, появляются признаки структурнофункциональной недостаточности звездчатых ретикулоэндотелиоцитов. Все эти изменения определяют возможность развития острой печеночной недостаточности при шоке. При этом нередко сочетание почечной и печеночной недостаточности, тогда говорят о гепаторенальном синдроме.
Шоковое легкое характеризуется очагами ателектаза, серозногеморрагическим отеком с выпадением фибрина в просвет альвеол, гемостазом и тромбами в микроциркуляторном русле, что обусловливает развитие острой дыхательной недостаточности.
Структурные изменения миокарда при шоке представлены дистрофическими и некробиотическими изменениями кардиомицитов: исчезновением гликогена, появлением липидов и контрактур миофибрилл. Возможно появление мелких очагов некроза.
Выраженные структурные повреждения при шоке выявляются не только в шоковых органах, но и в желудочно-кишечном тракте, нервной, эндокринной и иммунной системах.
Дата добавления: 2015-05-16; просмотров: 1473;
