Исторический аспект
Первые попытки прогнозирования перинатальных исходов были сделаны в начале 50‑х гг. XX в., когда акушеры и педиатры стали отмечать, что перинатальная смертность выше у группы детей, матери которых имели осложнения беременности, соматическую патологию в анамнезе, вредные привычки.
A. Lilienfeld и В. Pasamanick одними из первых проанализировали причины и частоту нарушений центральной нервной системы (ЦНС) у детей, матери которых имели осложнения беременности. В дальнейшем авторы провели анализ причин перинатальной смертности и заболеваемости и предложили понятие «совокупности репродуктивных потерь», куда были включены не только перинатальная смертность, но и заболеваемость, представленная патологией ЦНС. При этом замечено, что матери детей, входивших в эту «совокупность», имели одни и те же осложнения при беременности, чаще всего нефропатию тяжелой степени, угрозу прерывания беременности, предлежание и отслойку плаценты во время беременности, неправильные положения плода, мертворождения в анамнезе. Разница в частоте этих осложнений при беременности между исследуемой и контрольной группой была статистически достоверной. Предложенную теорию подтвердили исследования J. F. Donnelly о влиянии неблагоприятных факторов на течение беременности, выявившего статистически значимую связь между наличием этих факторов у матери и высоким уровнем перинатальной патологии.
Как правило, первые попытки выделить факторы риска относились к определенной патологии и в основном были построены по формальному принципу: отягощенный семейный анамнез, перинатальные факторы, заболевания в анамнезе, неблагоприятная микросоциальная среда, социально‑гигиенические факторы и т. д. Группы факторов риска определялись временем их воздействия, видом (биологические, средовые и т. д.) и количеством воздействующих факторов. Постепенно этот круг факторов, объединенных в понятие «факторы риска по развитию перинатальной патологии», стал относительно стабильным. В него вошли медицинские и социально‑демографические факторы. Однако главная задача заключалась не только в выделении факторов риска, но и в оценке роли каждого из них в формировании уровня перинатальной патологии.
Систематизация факторов риска
Первые классификации факторов риска были предложены E. Hickz и J. Goodwin и соавт. Они были относительно просты и состояли всего из двух групп факторов, относящихся к высокому или низкому риску неблагоприятного исхода. Главное достоинство системы J. Goodwin в том, что он учел не только уже известные факторы, но и предположил, что ряд, казалось бы, несвязанных событий может оказывать кумулятивное влияние на течение беременности, создавая угрозу для плода. Система предназначалась для выявления беременных с высоким риском неблагоприятного перинатального исхода. В том же 1969 г. J. Goodwin, проанализировав данные ряда обзоров о перинатальной смертности, ввел понятия «идеальной беременной» и «беременной высокого риска» (табл. 1).
Таблица 1 Система Goodwin
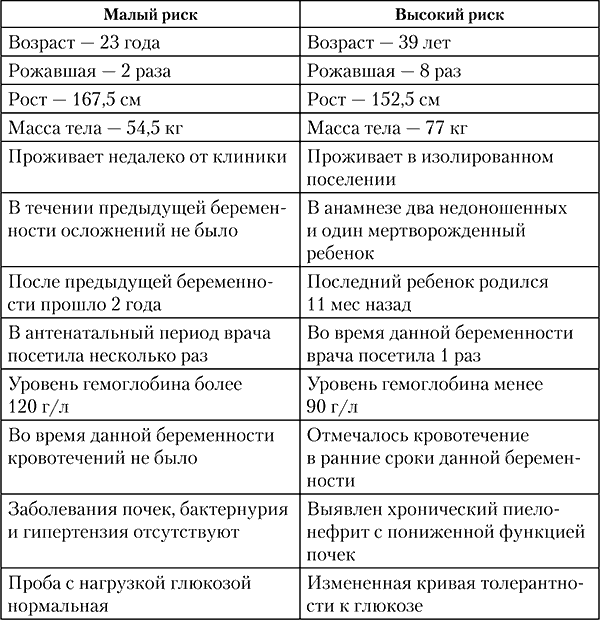
Было установлено, что больше половины всех случаев перинатальной смертности детей при беременности отмечено у группы женщин «высокого риска», составляющей не более 1/3 от общего числа беременных. «Высокий риск» перинатальной патологии для плода во время беременности был определен как увеличение опасности смерти или болезни плода и новорожденного вследствие наличия неблагоприятных факторов со стороны матери, заболеваний самого плода или аномалий его развития. Исследование E. Hickz проводилось у матерей, дети которых погибли в перинатальном периоде. На первое место среди факторов риска автор поставил поздние токсикозы (25,2 %), кровотечения в поздние сроки беременности (19,5 %), многоплодную беременность (13,8 %), несовместимость крови матери и плода (12,6 %), диабет (10 %), тяжелые общие заболевания матери (7 %), прочие факторы (11,9 %). Беременные, имеющие один и более факторов риска, составили 48,5 %. Было проведено сравнение частоты встречаемости антенатальных и интранатальных факторов риска у 1013 матерей с осложненной беременностью, которые были разделены на 3 группы в зависимости от состояния их детей: здоровые, дети с неврологическими нарушениями и перинатально умершие. Основным фактором риска, повышающим число перинатальных потерь, назывались преждевременные роды, поскольку они занимали первое место в структуре причин перинатальной смертности и заболеваемости. Далее, более важными факторами риска для перинатальной заболеваемости по сравнению со смертностью, указывались тяжелая нефропатия, резус‑изоиммунизация, наличие мекония в околоплодных водах, тазовое предлежание плода, двойни, диабет у матери, ожирение, возраст старше 30 лет, длительное бесплодие.
Службы перинатологии Англии и Америки для идентификации беременных «высокого риска» выделяют следующие категории факторов: акушерский анамнез, экстрагенитальная патология, акушерские, демографические и другие факторы. Ряд перинатологов составили более подробные модификации факторов риска, включающие вредные привычки родителей, нарушения диеты, условия труда, способ предохранения. Из упомянутых выше систем наибольшее распространение получила методика выявления беременных «высокого риска», предложенная S. Babson и соавт. Авторы представили перечень следующих факторов риска, способствующих повышению частоты перинатальной заболеваемости и смертности:
• наличие в анамнезе наследственных или семейных аномалий, таких как дефектный остеогенез или болезнь Дауна;
• рождение самой матери недоношенной или с дефицитом массы тела. Рождение у данной беременной недоношенного или маловесного ребенка;
• серьезные врожденные аномалии центральной нервной системы, сердечно‑сосудистой системы, костной системы, аномалии развития легких, заболевания крови, в том числе наследственные анемии;
• социальные проблемы, такие как беременность в подростковом возрасте, наркомания, отсутствие отца;
• отсутствие или позднее начало медицинского наблюдения в перинатальном периоде;
• возраст моложе 18 или старше 35 лет;
• рост менее 152,4 см и вес до беременности на 20 % ниже или выше нормы для данного роста;
• пятая и последующая беременность, особенно если беременная старше 35 лет;
• очередная беременность, возникшая в течение 3 месяцев после предыдущей;
• наличие в анамнезе длительного бесплодия или гормональной терапии;
• тератогенное вирусное заболевание в I триместре;
• стрессовые состояния, эмоциональные нагрузки;
• неукротимая рвота беременных;
• наркоз, шоковые состояния, подверженность радиации;
• злоупотребление курением;
• осложнения беременности, настоящей или прошлой: гестоз, отслойка плаценты, изоиммунизация, многоводие, преждевременное излитие околоплодных вод;
• многоплодная беременность;
• задержка развития плода;
• отсутствие прибавки в весе или минимальная прибавка;
• неправильное положение плода, тазовое предлежание, поперечное положение, неустановленное положение;
• срок беременности более 42 недель.
Авторы отмечали, что перечисленные факторы риска встречаются у 10–20 % беременных. Для более точного их выявления была предложена комплексная поэтапная оценка отдельных факторов риска, причем не только анамнестических, но и возникших постнатально.
Эта методика включала несколько этапов отбора женщин в группу высокого риска неблагоприятного исхода:
• начальный отбор;
• отбор во время посещений женской консультации;
• отбор во время родов: первый – при поступлении в родовспомогательное учреждение, второй – при поступлении в родильное отделение;
• определение высокого риска в родах для матери и новорожденного;
• послеродовая оценка для матери и новорожденного.
Начальный отбор Биологические и супружеские факторы
Дата добавления: 2015-05-08; просмотров: 1803;
