Методы обследования больных с заболеваниями сердечно-сосудистой системы
основные жалобы
Жалобы больных можно разделить на две большие группы: основные и дополнительные (общего характера).
К основным относятся: одышка, боли в области проекции сердца, сердцебиение, ощущение «перебоев в работе сердца», кашель, отеки. При артериальной гипертензии беспокоят головные боли в затылке и теменной области, головокружение, шум в голове, мелькание «мушек» перед глазами.
Одышка. Основной механизм возникновения одышки при болезнях сердца связан с левожелудочковой недостаточностью, повышением давления в малом кругу кровообращения и застойными явлениями в нем. Важно выяснить характер одышки (постоянная или возникающая при физической нагрузке), приступообразная («сердечная астма»), которая обычно возникает в ночное время. Необходимо так же уточнить интенсивность физической нагрузки, при которой возникает одышка.
Боли в области сердца. Боли в прекордиальной области могут отмечаться при многих заболеваниях, в том числе не связанных с патологией сердца и сосудов (например, при остеохондрозе грудного отдела позвоночника, левостороннем сухом плеврите, межреберной невралгии, миозите и т. д.). Поэтому для уточнения патогенеза болей общепринятым в кардиологии является детализация этой жалобы по определенному алгоритму:
· локализация болей;
· иррадиация;
· условия возникновения (при физической, эмоциональной нагрузках или в покое, при движениях, дыхании);
· характер болей (колющие, ноющие, давящие, сжимающие, жгучие и т.д.);
· постоянные или в виде приступов;
· интенсивность болей;
· продолжительность;
· чем снимаются боли? Если да, то как быстро они снимаются или уменьшаются.
Для стенокардии наиболее характерны давящие, сжимающие или жгучие боли за грудиной, слева от грудины или в прекордиальной области, иррадиирующие в левую лопатку, левую руку, левую половину шеи, реже – под левую лопатку. Возникают чаще всего при физической или эмоциональной нагрузке, длятся от 3-5мин., реже - до 15-20 минут, купируются после прекращения физической нагрузки или при приеме нитроглицерина. Боли при инфаркте миокарда, как правило, не исчезают после приема нитроглицерина, они более интенсивные и продолжительные. При ишемической болезни сердца (ИБС), основными проявлениями которой являются стенокардия и инфаркт миокарда, боли обусловлены ишемией миокарда на фоне нарушения коронарного кровообращения или периодическими спазмами коронарных артерий. В основе ИБС лежит атеросклероз коронарных артерий. При кардионеврозе, нейроциркуляторной дистонии наиболее характерны колющие боли в области верхушки сердца после волнений без иррадиации, купируются седативными средствами (валериана, корвалол, валокардин, транквилизаторы).
Сердцебиение. Этот симптом характеризуется ощущением усиленной и учащенной работы сердца. Причины сердцебиения многообразны: повышение тонуса симпатической нервной системы, психоэмоциональная неустойчивость, тиреотоксикоз, лихорадка, физическая нагрузка, сердечная недостаточность и др. Необходимо выяснить, когда возникает сердцебиение (в покое или после физических нагрузок). Сердцебиения могут носить постоянный характер или возникать в виде приступов (пароксизмальный характер). Объективным проявлением сердцебиения является тахикардия. Однако у больных с нарушениями нервной системы жалобы на сердцебиения могут возникать и при нормальной частоте сердечных сокращений.
Ощущение «перебоев» в области сердца. Больные предъявляют жалобы на «замирание сердца», ощущение кратковременной остановки сердца и т. д. Этоможет быть обусловлено нарушениями ритма при заболеваниях сердца, а так же при эмоциональном стрессе, при тиреотоксикозе, лихорадке, различных аритмиях.
Кашель. Кашель является неспецифичным симптомом, может наблюдаться при многих заболеваниях (например, кашель и кровохарканье наблюдаются при митральном пороке сердца и при туберкулезе). При заболеваниях сердечно-сосудистой системы кашель может возникнуть как следствие застоя крови в малом круге кровообращения. Кровохарканье обычно наблюдается при тяжелых заболеваниях, протекающих с легочной гипертензией (при митральных пороках).
Отеки на нижних конечностях – распространенная жалоба при развитии сердечной недостаточности. Необходимо уточнить преимущественную локализацию отеков, время их появления (утром, в конце дня), связь с приемом жидкости, физической нагрузкой. Для сердечной недостаточности характерны отеки на нижних конечностях преимущественно к концу дня, быстро нарастают при употреблении большого количества жидкости и соленой пищи, физических перегрузках. Обусловлено это венозным застоем крови в нижних конечностях при правожелудочковой сердечной недостаточности.
У больных могут быть и дополнительные жалобы: слабость, быстрая утомляемость, потливость, расстройство сна. Все эти жалобы обусловлены развивающейся гипоксемией на фоне сердечной недостаточности.
Головные боли – характерная жалоба при артериальной гипертензии и гипотензии. В первом случае боли локализуются чаще в затылочной, во втором – в височно-теменной области. Наиболее частая причина возникновения головных болей – развитие атеросклероза сосудов головного мозга вследствие уменьшения мозгового кровотока и ишемии головного мозга.
Головокружение, шум в голове характерны для артериальной гипертензии, церебрального атеросклероза. Обусловлены диффузным или очаговым нарушением кровообращения в сосудах головного мозга.
Жалобы диспепсического характера (тошнота, рвота, снижение аппетита, поносы или запоры). Они возникают на фоне венозного застоя в системе нижней полой вены при правожелудочковой сердечной недостаточности. При этом часто отмечаются боли в правом подреберьи и вздутие живота, тяжесть в правом подреберье за счет увеличения печени, из-за застоя крови.
У больных с тяжелой сердечной недостаточностью на фоне тяжелой гипоксемии часто отмечается бессонница, возбуждение, иногда психотические расстройства (бред, галлюцинации).
При расспросе больного жалобы необходимо подробно детализировать.
Анамнез заболевания
Важно выяснение времени появления признаков болезни, последовательности развития симптомов заболевания и условий их возникновения (например, тяжелая физическая работа, стресс, употребление алкоголя), течения болезни, частоты обострений. Уточняют, обращался ли больной за медицинской помощью, какое проводилось обследование и лечение. Необходимо так же выяснить эффективность и переносимость лекарственной терапии, характер наблюдения за больным в амбулаторных условиях при наличии хронических заболеваний. Подробно изложить развитие последнего обострения этого заболевания.
Анамнез жизни
При сборе анамнеза жизни у больных необходимо выяснить те причины, которые могут способствовать развитию болезни. Уточняют, отягощена ли наследственность по тому или иному заболеванию, ранее перенесенные заболевания (особенно ревматизм, стрептококковые инфекции, сифилис), наличие вредных привычек (курения, употребления алкоголя), образ жизни, характер питания, неблагоприятное влияние производственных факторов (шум, электромагнитные поля, частые стрессы и др.).
Осмотр больного
Общий осмотр больного с заболеванием сердечно-сосудистой системы включает определение его положения в постели, выражения лица, окраски кожных покровов и слизистых, наличие отеков (смотри раздел «общий осмотр»). Здесь будут изложены лишь наиболее информативно значимые признаки при кардиологических заболеваниях.
Общий осмотр кардиологических больных
Положение больного.
- Положение «ортопноэ» у больных с выраженной левожелудочковой недостаточностью – вынужденное положение, при котором уменьшается одышка. Больной сидит с опущенными ногами, при этом голова слегка запрокинута назад и опирается на высокий изголовник или подушки, рот приоткрыт, одышка в покое. В такой позе уменьшается венозный возврат крови к сердцу, разгружается малый круг кровообращения, уменьшается одышка.
- Вынужденное положение больных при выраженной сосудистой недостаточности (коллапс, шок). Больной занимает строго горизонтальное положение, иногда с припущенным головным концом и приподнятыми ногами. В такой позе улучшается кровообращение в головном мозгу, уменьшается головокружение и слабость.
- При выпотных перикардитах больной сидит, наклонившись вперед, ноги при этом согнуты в коленных суставах и подтянуты к туловищу. В такой позе экссудат в полости перикарда меньше сдавливает сердце, одышка уменьшается, больной чувствует себя лучше.
Выражение лица. Наиболее характерны:
- митральное лицо (facies mitralis) – у больных, страдающих митральным стенозом: на фоне бледности четко проявляется цианоз губ, щек, кончика носа, мочек ушей;
- лицо Корвизара (facies Corvisari) – у больных с тяжелой сердечной недостаточностью: худое, бледно-цианотичное с желтушным оттенком лицо, рот открыт, выраженная одышка в покое, ортопноэ.
Осмотр кожи и слизистых оболочек. Прежде всего, оцениваем их цвет. Наиболее характерны:
а) Цианоз. Он может быть выраженным диффузным (при «синих» врожденных пороках сердца, склерозе легочной артерии (болезнь Аэрза)), легочном сердце.
Периферический цианоз (акроцианоз) наиболее характерен для начальной стадии сердечной недостаточности. При этом цианотичны в основном наиболее отдаленные части тела – кисти, стопы, кончики пальцев, губы, кончик носа. Это обусловлено нарушением микроциркуляции и стазом крови на периферии. Газообмен здесь нарушается, отмечается накопление восстановленного гемоглобина, который обусловливает синюшное окрашивание периферических участков. Конечности при этом холодные.
Смешанный цианоз - несет черты центрального и периферического цианоза. У кардиологических больных это бывает при сердечной недостаточности по тотальному типу.
Местный цианоз - наиболее характерен при локальном нарушении венозного оттока, в частности, при тромбофлебитах нижних и верхних конечностей, при сдавлении вен опухолями.
Изолированный цианоз головы и шеи чрезвычайно характерен для сдавления верхней полой вены опухолью средостения, пакетом лимфоузлов в средостении при лимфогрануломатозе, лимфосаркоме. При этом нарушается венозный отток из верхней части туловища, лицо и шея становится цианотичными, одновременно отмечается отек лица и шеи («воротник» Стокса, «синдром верхней полой вены»).
б) Бледность кожи и слизистых. Отмечается при аортальных пороках сердца, ревмокардите, обмороке, коллапсе.
в) «Цвет кофе с молоком» – своеобразная бледность с желтушным оттенком при инфекционном эндокардите вследствие интоксикации и ускоренного гемолиза эритроцитов (анемии). Одновременно у этих больных могут выявляться петехиальные высыпания на коже и слизистых оболочках.
Визуальным признаком сердечной недостаточности является отеки. По механизму возникновения они гидростатические вследствие венозного застоя. Основными диагностическими признаками сердечных отеков являются: а) локализация на нижних конечностях; б) появляются к концу дня, за ночь исчезают или уменьшаются; в) по характеру плотные, малоподвижные; г) кожа над отечными конечностями синюшная и холодная на ощупь.
При тяжелой сердечной недостаточности появляются полостные отеки: гидроторакс (транссудат в плевральных полостях); гидроперикард (накопление застойной жидкости в полости перикарда); асцит (жидкость в брюшной полости). Могут наблюдаться массивные общие отеки по всему телу (анасарка).
При нарушении локального венозного кровотока в конечностях могут выявляться местные отеки (тромбофлебит нижних конечностей).
Осмотр отдельных частей тела
При осмотре головы и шеи часто выявляются «периферические» симптомы, характерные для недостаточности аортального клапана:
- симптом Мюссе – покачивание головы, синхронное с работой сердца;
- симптом Лантдольфа – ритмичное сужение и расширение зрачков;
- симптом Мюллера – такая же ритмичная меняющаяся окраска слизистой миндалин и небных дужек в такт с работой сердца;
- «пляска каротид» – усиленная пульсация сонных артерий.
При правожелудочковой сердечной недостаточности в области шеи отмечается набухание и пульсация яремных вен («положительный венный пульс»), совпадающая с пульсом на артериях.
После общего осмотра переходят к обследованию по системам. Обследование сердечно-сосудистой системы начинают с осмотра прекордиальной области.
Осмотр области сердца - он проводится, прежде всего, с целью выявления верхушечного и сердечного толчков, патологических пульсаций. При длительно существующих врожденных или приобретенных пороках сердца, выпотном перикардите левая половина грудной клетки может выбухать («сердечный горб»).
Верхушечный толчок - это ограниченная ритмичная пульсация, наблюдаемая в норме в пятом межреберье кнутри от среднеключичной линии, в области верхушки сердца.
У 30% здоровых людей верхушечный толчок не определяется.
Сердечный толчок - это синхронное с верхушечным толчком, но более разлитое ритмичное содрогание всей области сердца. Он обусловлен пульсацией увеличенного правого желудочка, основная масса которого находится в проекции грудины. В норме сердечный толчок отсутствует.
Пальпация области сердца - позволяет определять свойства верхушечного толчка (точную локализацию, ширину, высоту, силу, резистентность), а также сердечный толчок, другие пульсации и дрожание стенки грудной клетки в области сердца и крупных сосудов.
Больного осматривают в положении лежа или сидя.
В норме верхушечный толчок располагается в 5-м межреберье на 1,5-2 см кнутри от среднеключичной линии. В положении на левом боку он смещается кнаружи на 3-4 см, на правом - кнутри на 1,5-2 см. При высоком стоянии диафрагмы (асцит, метеоризм, беременность) он смещается вверх и влево, при низком стоянии диафрагмы (эмфизема легких, у астеников) – вниз и кнутри (вправо). При повышении давления в одной из плевральных полостей (экссудативный плеврит, пневмоторакс) верхушечный толчек смещается в противоположную сторону, а при сморщивающих процессах в легком – в сторону патологического очага.
Надо помнить также, что бывает врожденная декстрокардия, и верхушечный толчек определяется справа.
 |
При пальпации верхушечного толчка ладонь правой руки кладут на область сердца в поперечном направлении (основанием ладони к грудине, а пальцами в 4-м, 5-м, 6-м межреберьях) (рис. 28).
 |
Рис.28. Пальпация верхушечного толчка
Верхушечный толчок шириной более 2-х см, называется разлитым и связан с увеличением левого желудочка, менее 2-х см - ограниченным. Высота верхушечного толчка - это амплитуда колебания грудной стенки в области верхушечного толчка. Он может быть высоким и низким. Сила верхушечного толчка определяется давлением, которое ощущают пальцы. Она зависит от силы сокращения левого желудочка, от толщины грудной клетки. Резистентность верхушечного толчка зависит от функционального состояния миокарда, его тонуса, толщины и плотности сердечной мышцы.
В норме верхушечный толчек пальпаторно воспринимается пульсирующим образованием средней плотности (умеренно резистентным). При компенсаторной гипертрофии левого желудочка верхушечный толчек смещается влево и, часто, вниз, становится разлитым, он сильный, высокий и повышенно резистентный. Разлитой, но низкий, слабый, мягкий верхушечный толчек – признак развивающейся функциональной недостаточности миокарда левого желудочка.
Другие виды пульсации в области сердца и на сосудах
Пульсация аорты. В норме пульсация аорты не наблюдается. Появление пульсации аорты в яремной ямке наблюдается при выраженном расширении дуги аорты, ее аневризме. Эта пульсация носит название загрудинной. Кроме этого при аневризме восходящего отдела аорты пульсация может появиться во 2 межреберьи справа у края грудины.
Дрожание грудной клетки («кошачье мурлыканье») отмечается над верхушкой сердца во время диастолы при митральном стенозе и над аортой - во время систолы при стенозе устья аорты. Механизм этого феномена можно объяснить образованием вихревых токов крови при прохождении через суженое отверстие митрального или аортального клапанов.
Эпигастральная пульсация определяется при гипертрофии и дилатации правого желудочка, аневризме брюшного отдела аорты, недостаточности аортального клапана. В норме она видна незначительно. Пульсация печени может быть истинной- при недостаточности трехстворчатого клапана или передаточной - при увеличении правого желудочка. Чтобы отличить истинную пульсацию от ложной, можно воспользоваться простым приемом: на область печени поставить сомкнутые указательный и средний пальцы кисти. При ложной пульсации они остаются сомкнутыми, при истинной – периодически (в фазу систолы правого желудочка) расходятся.
При осмотре и пальпации нижних конечностей у больных с правожелудочковой сердечной недостаточностью выявляются и визуально и пальпаторно симметричные отеки. Они плотные, появляются к концу дня, кожа над ними цианотичная. При варикозном расширении вен нижних конечностей, особенно при тромбофлебите, выявляются местные отеки на пораженной конечности (асимметричные).
При поражении артерий нижних конечностей (облитерирующий эндартериит, атеросклероз) кожа бледная, иногда шелушится. Конечности холодные на ощупь. Пульсация на a.dorsalis pedis и a. tibialis posterior уменьшается или полностью исчезает.
Перкуссия сердца
Приступая к перкуссии сердца, необходимо четко представлять, куда конкретно проецируются его отделы на грудную клетку. В частности, правый контур сердца в верхней своей части от II до III ребра образован верхней полой веной. Нижняя часть правой границы сердца соответствует краю правого предсердия, который проецируется от III до V ребер в виде дуги, отстоящей от правого края грудины на 1-2 см. На уровне V ребра правая граница сердца переходит в нижнюю.
Левая граница сердца на уровне I межреберья образована дугой аорты, на уровне II ребра – II межреберья – дугой легочной артерии, в проекции III ребра – ушком левого предсердия, а от нижнего края III ребра и до V межреберья - дугой левого желудочка.
Перкуссия сердца определяет величину, конфигурацию, положение сердца и размеры сосудистого пучка. Выделяют правую, левую и верхнюю границы сердца (рис. 29,30,31). При перкуссии участка сердца, прикрытого легкими, образуется притупленный перкуторный звук – это область относительной сердечной тупости. Она соответствует истинным границам сердца.
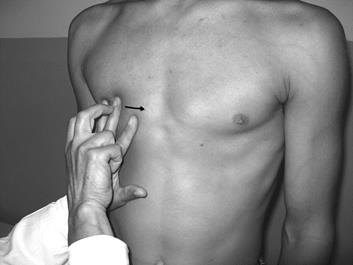
Рис. 29. Определение правой границы относительной сердечной тупости
Начинают определение ее с нахождения правой границы. Для этого вначале находят нижнюю границу легкого справа (см. перкуссию легких). Затем от найденной границы легкого поднимаются на одно межреберье выше с той целью, чтобы проводить перкуссию искомой правой границы сердца от ясного легочного звука до притупления над зоной относительной сердечной тупости.
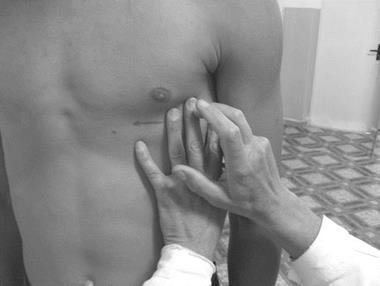
Рис.30. Определение левой границы относительной и абсолютной
сердечной тупости
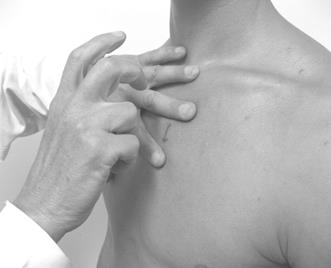
Рис. 31. Определение верхней границы относительной и абсолютной тупости
У здорового человека, как известно, нижняя граница правого легкого по среднеключичной линии находится на VI ребре, поэтому, пропустив V межреберье, правую границу относительной сердечной тупости определяют в IV межреберье справа. При этом палец-плессиметр располагают параллельно предполагаемой правой границе сердца, но перпендикулярно ребрам и межреберьям. Перкутируют тихой перкуссией от правой среднеключичной линии к грудине. Удары пальцем-молоточком наносят по кожной складке ногтевой фаланги пальца-плессиметра. Отметка границы производится по краю пальца, обращенному к ясному звуку (т.е. по наружному). В норме эта граница находится в 4 межреберьи на 1 – 1,5 см, кнаружи от правого края грудины или по правому краю. Она образована правым предсердием.
Перед определением левой границы относительной сердечной тупости находят верхушечный толчок. Если он находится в 5 межреберьи, то определение границы начинают с 5 межреберья, если в 6 межреберьи, то – с 6 межреберья. Палец ставят на 2 см кнаружи от верхушечного толчка и перкутируют по направлению к грудине. Если верхушечный толчок не пальпируется, то палец-плессиметр ставят в 5 межреберьи по передней подмышечной линии и тихой перкуссией выстукивают кнутри до притупленного звука. Здесь граница образована левым желудочком, находится на 1-2 см кнутри от левой срединно-ключичной линии и совпадает с верхушечным толчком. В 4 межреберьи граница образована так же левым желудочком и находится на 0,5-1см кнутри от границы, выявленной в V межреберье. В 3 межреберьи граница находится на 2-2,5 см кнаружи от левого края грудины. Она образована ушком левого предсердия. На этом уровне находится так называемая «талия сердца» - условная граница между сосудистым пучком и дугой левого желудочка слева.
Для определения верхней границы относительной сердечной тупости проводят перкуссию сверху вниз по левой грудинной линии или отступив 1 см от левого края грудины. В норме она находится на 3-м ребре и образована ушком левого предсердия.
Установив границы относительной сердечной тупости, измеряют поперечный размер сердца. Для этого из крайних точек правой и левой границ относительной сердечной тупости опускают перпендикуляры на переднюю срединную линию и измеряют их сантиметровой лентой. В норме правый перпендикуляр равен 3-4 см, левый –8-9см. Таким образом, суммарный поперечный размер относительной сердечной тупости в норме составляет 11-13см.
Определение границ сосудистого пучка
Перкуссию производят во 2-м межреберье справа и слева по направлению от срединно-ключичной линии к грудине, пользуясь тихой перкуссией. При появлении притупления перкуторного звука делают отметку по наружному краю пальца-плессиметра. Правая и левая границы сосудистого пучка расположены по краям грудины, расстояние между ними - 5-6 см. Расширение границ может быть при расширении (дилатации) аорты, легочной артерии, опухолях средостения.
Для определения конфигурации сердца необходимо определить и спроецировать на грудную клетку границы относительной сердечной тупости в IV, III и II межреберьях справа и V, IV, III, II межреберьях слева. Соединив точки найденных границ на правом и левом контурах, мы получим искомую конфигурацию сердца.
Нормальная конфигурация сердца характеризуется нормальными границами относительной сердечной тупости. При этом угол, образующийся между сосудистым пучком и левым желудочком на уровне III ребра (талия сердца) должен быть тупым и открытым кнаружи. В патологических условиях, сопровождающихся расширением различных отделов сердца, может выявляться митральная и аортальная конфигурации сердца.
Митральная конфигурация образуется при митральных пороках сердца. Она характеризуется сглаженностью или даже выбуханием талии сердца (на уровне III ребра) за счет гипертрофии и дилятации левого предсердия и выбухания ствола легочной артерии (митральные пороки, хронические легочные заболевания с легочной гипертензией).
Аортальная конфигурация формируется при всех состояниях, сопровождающихся гипертрофией левого желудочка и его перегрузкой (аортальные пороки, артериальные гипертензии любого генеза). Признаками аортальной конфигурации являются: смещение границ относительной сердечной тупости влево в IV-V межреберьях за счет гипертрофии или дилатации левого желудочка, талия сердца на уровне III ребра подчеркнута и хорошо выражена, угол между сосудистым пучком и левым желудочком приближается к прямому. Рентгенологически сердце напоминает форму «сапога» или «сидячей утки».
Из других патологических конфигураций можно отметить своеобразную конфигурацию при выпотном перикардите – она напоминает форму трапеции. При ней вследствие скопления экссудата или транссудата в полости перикарда в вертикальном положении расширяются главным образом нижние отделы относительной сердечной тупости слева и справа. В положении лежа эти границы уменьшаются.
Определение границ абсолютной сердечной тупости
При перкуссии участка сердца, не прикрытого легкими, выслушивается тупой звук - это область абсолютной сердечной тупости, образуемая правым желудочком. Перкуссию проводят тишайшей перкуссией от границы относительной сердечной тупости кнутри, до абсолютно тупого звука. Правая определяется в IV межреберье справа от грудины, левая - в V межреберье слева от грудины, а верхняя – сверху вниз по левому краю грудины или отступив от него к наружи на 1см.
· Правая граница абсолютной сердечной тупости проходит в 4 межреберьи по левому краю грудины.
· Левая граница находится на уровне 5-го межреберья - на 2-3 см кнутри от срединно-ключичной линии (или на 1-1,5 см кнутри от границы относительной сердечной тупости), верхняя - на 4-м ребре.
Изменение границ относительной сердечной тупости
при патологических состояниях
· Смещение границ относительной тупости сердца вправо вызывается расширением правого желудочка (повышение давления в a. pulmonalis при митральных пороках, хронических заболеваниях бронхо-легочной системы, тромбэмболии легочной артери).
· Смещение границы относительной тупости сердца влево на уровне IV-V межреберий происходит при расширении левого желудочка (недостаточность митрального клапана, аортальные пороки, артериальная гипертензия любого происхождения, ИБС). Следует помнить, что резко увеличенный и гипертрофированный правый желудочек, оттесняя левый, иногда может сместить границу относительной тупости сердца так же влево.
· При высоком стоянии диафрагмы сердце принимает горизонтальное положение, что ведет к увеличению его поперечного размера; при низком стоянии диафрагмы, наоборот, поперечный размер его уменьшается.
· Скопление жидкости или воздуха в одной из плевральных полостей приводит к смещению границ сердца в здоровую сторону, при ателектазе или сморщивании легких, плевроперикардиальных спайках – в больную сторону.
Увеличение границ абсолютной сердечной тупости наблюдается:
- при дилатации правого желудочка,
- при сморщивании и ателектазе легких,
- после пульмонэктомии,
- при опухоли средостения,
- при глубоком выдохе,
- при экссудативном плеврите или гидротораксе слева и уплотнении краев левого легкого,
- при экссудативном перикардите,
- при резкой гипертрофии правого желудочка.
Уменьшение границ абсолютной сердечной тупости наблюдается:
- при глубоком вдохе,
- при низком стоянии диафрагмы,
- при эмфиземе легких,
- при приступе бронхиальной астмы,
- при пневмотораксе,
- при пневмоперикарде.
Расширение сосудистого пучка отмечается при атеросклерозе, сифилисе, а также аневризмах восходящей части и дуги аорты.
Дата добавления: 2015-02-25; просмотров: 2168;
