Виды ущемления: а – ретроградное; б – пристеночное.
Признаки ущемления:
1.Внезапные интенсивные боли в области грыжевого мешка.
2.Остро возникающее невправление грыжевого мешка.
3.Прогрессирующее увеличение грыжи и болей.
4.Прекращение перистальтики в грыжевом мешке
5.Усиление перистальтики в брюшной полости.
6.Признаки острой странгуляционной непроходимости (тошнота, рвота, вздутие живота, сухость языка).
В клинической практике встречается ложное ущемление. Ряд острых заболеваний органов брюшной полости симулирует ущемление грыжи. При сообщении грыжевого мешка и брюшной полости экссудат может поступать в мешок (при перитоните). Ранее вправимая грыжа становится невправимой. При воспалении грыжи может быть «ложное ущемление».
Признаки «ложного ущемления»:
1.Постепенно нарастающая боль, часто пульсирующего характера, повышение температуры тела.
2.В области болезненного ранее грыжевого выпячивания, появляется напряженность грыжи, как при ущемлении.
3.Доказано наличие очага воспаления в брюшной полости или на коже в непосредственной близости от грыжи.
4.Эффективность противовоспалительной терапии основного заболевания.
Имеются трудности в распознавании ущемленной грыжи, возникающей в случаях, когда размеры грыжевого выпячивания незначительны, и оно не обнаруживается при осмотре больного. Это имеет место при ущемлении небольших участков сальника грыжевых подвесок, маточной трубы, при пристеночном ущемлении.
Невправимая грыжа – это хроническое осложнение грыжи, когда вследствие длительного нахождения грыжевого содержимого в грыжевом мешке между ними развивается спаечный процесс, распространяющийся с брюшины на подкожную клетчатку. В результате грыжа перестает вправляться, но иннервация и кровообращение в содержимом не нарушается. Невправимые грыжи могут осложняться каловым ущемлением.
Воспаление возникает вследствие проникновения патогенной флоры в грыжевой мешок со стороны брюшной полости или со стороны кожи и подкожной клетчатки.
Признаки воспаления: местные – припухлость, гиперемия, боль; общие - повышение температуры тела, ознобы.
Копростаз – закупорка просвета кишки каловыми массами - как в грыжевом мешке, так и в сигмовидной и прямой кишке, что приводит к обтурационному илеусу. Признаки обтурации развиваются медленно, постепенно. Появляются запоры, боли в животе, увеличение грыжи.
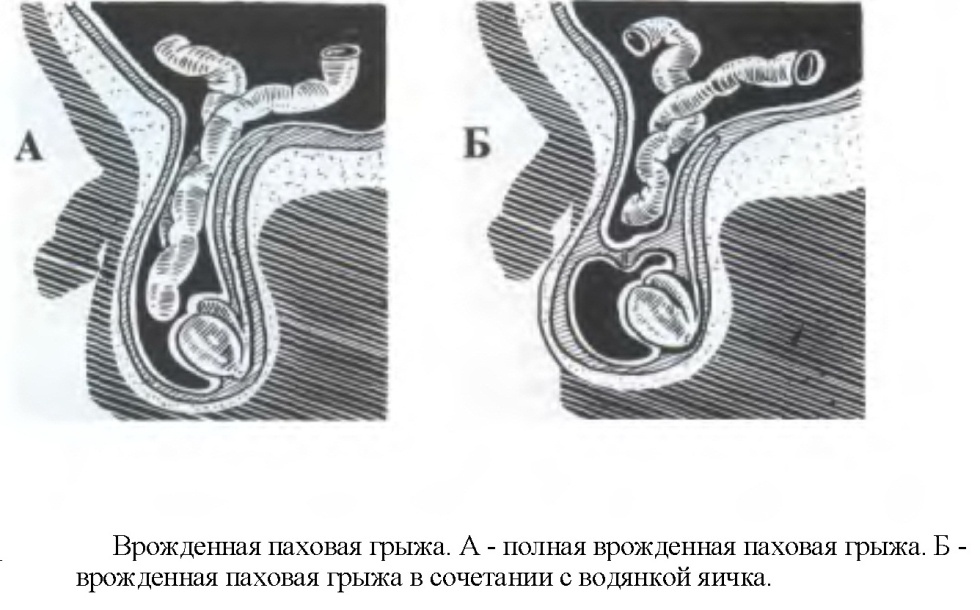
Паховая грыжа. Паховой грыжей называется выхождение органов брюшной полости через наружное отверстие пахового канала. Составляют 92% всех грыж брюшной стенки.
Стенки пахового канала передняя – апоневроз наружной косой мышцы живота; задняя – поперечная фасция живота; верхняя – нижний край внутренней косой и поперечной мышцы живота. Нижняя - пупартова связка.

Паховый канал – щелевидное пространство. Наружное отверстие пахового канала образовано двумя ножками, верхней и нижней, и может быть овальным, треугольным, щелевидным. В норме оно должно пропускать кончик указательного пальца больного. Большой диаметр наружного отверстия считается предрасполагающим фактором, но не является стадией грыжи. При врожденной грыже, грыжевым мешком является необлитерированный вагинальный отросток брюшины. Врожденная грыжа клинически может проявиться в любом возрасте. Отличительной ее особенностью является отсутствие стадий в клинической картине. Она может стать сразу паховомошоночной. Нередко сочетается с крипторхизмом.
Скользящая грыжа. В некоторых случаях в грыжевой мешок выходит орган, частично покрытый брюшиной (слепая, восходящая, нисходящая ободочная кишка, мочевой пузырь). Они смещаются в грыжевой мешок, скользя по жировой клетчатке. Одна сторона этого органа, не покрытая брюшиной, затягивается в грыжевой мешок вместе с брюшиной. Париетальная брюшина не покрывает грыжевое содержимое. В подобных случаях легко повредить мочевой пузырь, кишку.
Дифференциальный диагноз проводят с водянкой яичка, бедренной грыжей, доброкачественными опухолями, лимфаденитом.
Если грыжевой мешок расположен выше пупартовой связки, то грыжа паховая, если ниже, то бедренная.
Липома по консистенции напоминает невправляемую грыжу, но исходит из подкожной клетчатки и не связана с грыжевыми воротами, брюшной полостью.
Лимфоузлы при лимфадените связаны с окружающими тканями, расположены ниже пупартовой связки; на нижней конечности – входные ворота инфекции.
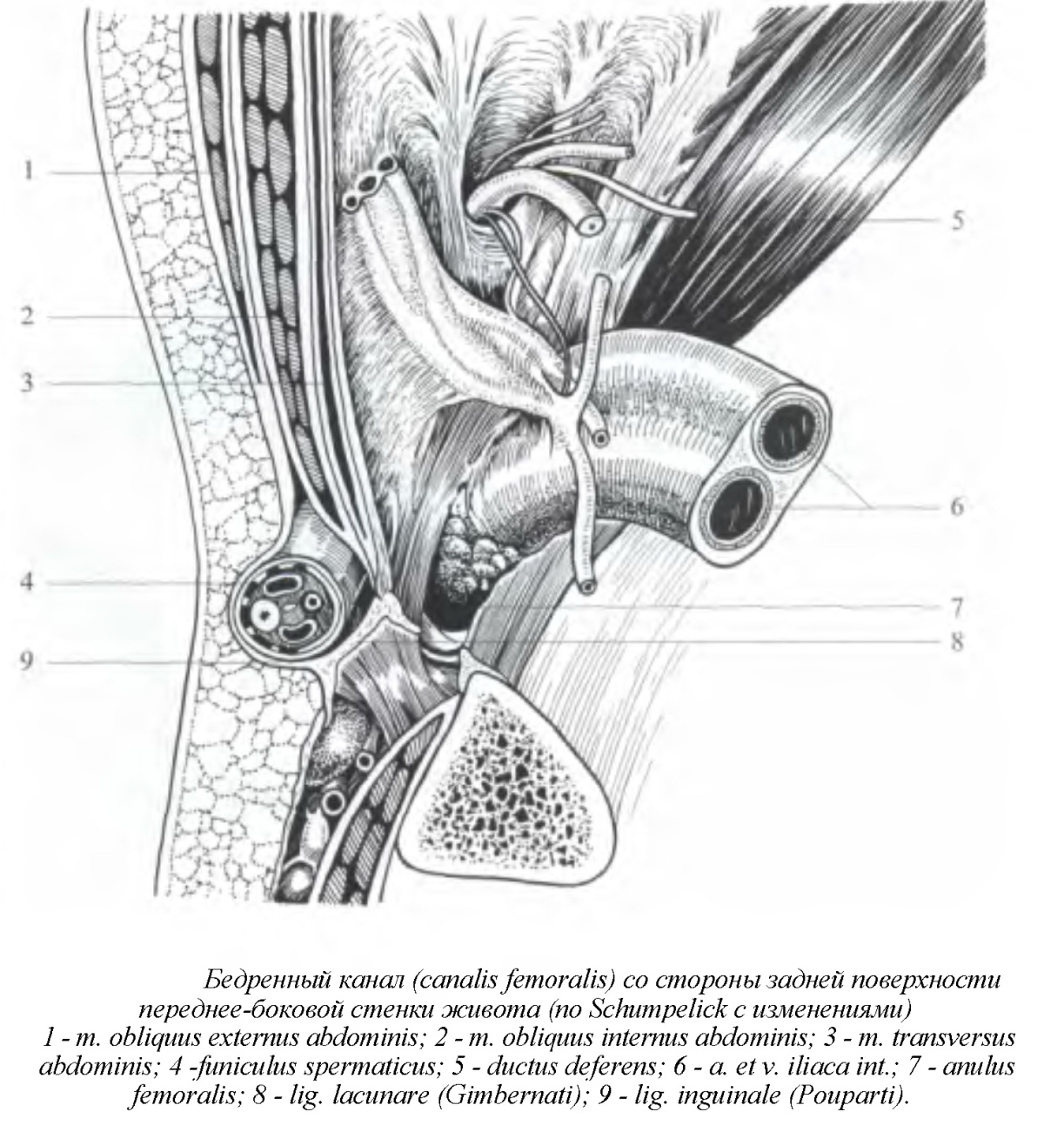
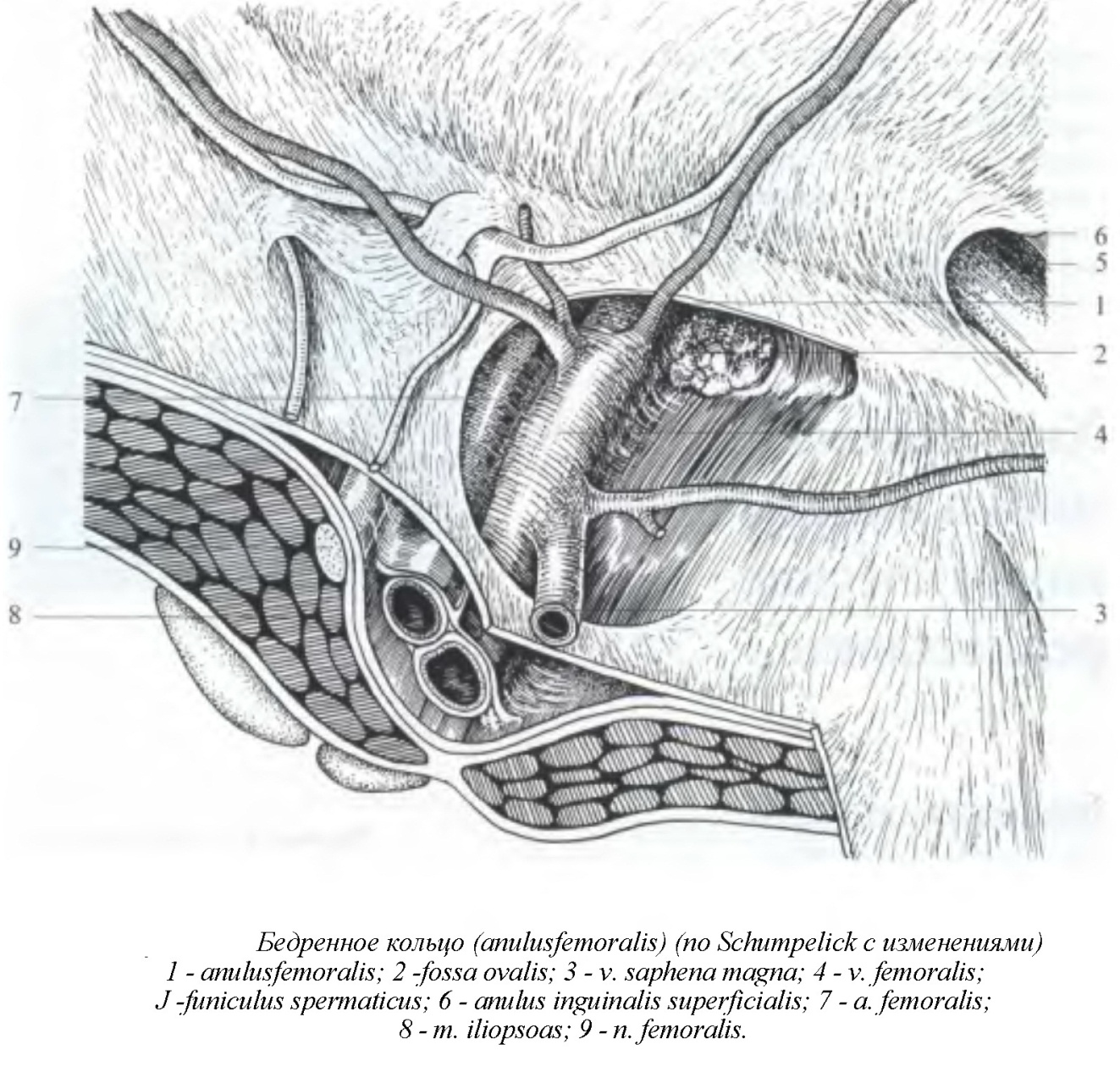
Бедренная грыжа. В отличие от паховой грыжи, бедренные грыжи являются у детей приобретенными. Внутренним отверстием бедренного канала называется пространство, ограниченное сверху пупартовой связкой, снизу – надкостницей лонной кости, медиально – жимбернатовой связкой, снаружи – бедренной веной. Наружным отверстием бедренного канала является овальная ямка скарповского треугольника, ограниченная серповидным краем широкой фасции бедра и прикрытая решетчатой пластинкой, через которую большая подкожная вена впадает в бедренную вену. Бедренный канал делится на наружный: lakuna muskulorum и внутренний: lacuna vasorum.
Классификация бедренных грыж:
1.Мышечно-лакунарные
2.Сосудисто-лакунарные:
-пресосудистая или срединная
-типичная
-наружная или боковая
-лакунарной связки
-гребешковой связки (жимбернатовой) у детей.

Дифференциальный диагноз бедренной грыжи следует проводить с варикозным узлом, доброкачественной опухолью, паховой грыжей, лимфаденитом.
Пупочная грыжа. Выхождение органов брюшной полости через пупок или дефект брюшной стенки в области пупка называется пупочной грыжей. Содержимым, как правило, является сальник или петля тонкой кишки.
Грыжа пупочного канатика (пуповинная грыжа). Выпячивание органов брюшной полости через дефект в области пупочного кольца. Грыжевым мешком служат пуповинные оболочки. Возникновение грыжи пупочного канатика связано с нарушением замыкания передней брюшной стенки из-за недоразвития мышечной ее части и нарушением кишечного вращения, задержка на стадии «физиологической пуповинной грыжи».
В зависимости от сроков возникновения различают:
1) грыжи эмбриональные (развивающиеся до 3-х мес. внутриутробной жизни). При этом примитивная брюшина интимно спаяна с печенью. Глиссонова капсула неразвита;
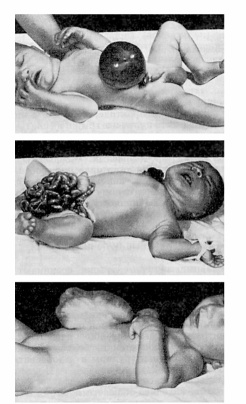 а – эмбриональная пупочная грыжа; б – разрыв оболочек эмбриональной грыжи через 3 часа после рождения; в – эмбриональная (неоперированная) грыжа у девочки 1 года 4 месяцев (В.В. Гаврюшов).
а – эмбриональная пупочная грыжа; б – разрыв оболочек эмбриональной грыжи через 3 часа после рождения; в – эмбриональная (неоперированная) грыжа у девочки 1 года 4 месяцев (В.В. Гаврюшов).
2) грыжа плода – грыжевой мешок выстлан изнутри брюшиной и сращения с печенью нет;
3) смешанные грыжи.
Классификация по размерам грыж:
1.Малые (диаметр дефекта до 5см)
2.Средние (диаметр дефекта до 10см)
3.Большие (диаметр дефекта свыше 10см)
Диагностика несложна. Ребенок рождается с грыжевым выпячиванием в области пупочного кольца через прозрачные оболочки грыжевого мешка просвечивают органы брюшной полости: кишечные петли, печень.
Дифференциальная диагностика грыжы пупочного канатика проводится с гастрошизисом, который представляет собой парамедиальный, обычно правосторонний сквозной дефект передней брюшной стенки. Выпавшие органы при гастрошизисе не покрыты брюшиной и всегда значительно изменены.
Лечение пуповинных грыж, в особенности больших, представляет весьма трудную задачу, поэтому по возможности его следует проводить в специализированных детских хирургических отделениях или детскими хирургами центральных районных больниц. Ввиду быстрого некроза бессосудистых оболочек грыжи и инфицирования брюшной полости лечение необходимо начинать в срочном порядке, лучше всего сразу после установления диагноза.
Применяют консервативный и оперативный методы. Абсолютным показанием к консервативному лечению является наличие у новорожденного тяжёлых сопутствующих пороков, делающих его жизнеспособность сомнительной, а также глубокая недоношенность или тяжёлая черепно-мозговая травма [Ю.Ф. Исаков, С.Я. Долецкий, 1978]. В таких случаях основной задачей является предупреждение перитонита. С этой целью ежедневно производят обработку пуповинных оболочек 2%-ным спиртовым раствором йода и спиртом. Это способствует образованию коагуляционных корок, под которыми начинает развиваться защитный грануляционный вал. После отхождения корок накладывают мазевые повязки (индифферентные водорастворимые мази), применяют ультрафиолетовое облучение, электрофорез с антибиотиками. Антибиотики назначают также парентерально. Проводят общеукрепляющую и стимулирующую терапию. В некоторых случаях, если ребёнок остаётся жив, грыжевой мешок постепенно покрывается эпителием и уменьшается в размерах. Через 2–3 месяца происходит полная эпителизация и формируется эпигастральная грыжа.
Вторым показанием к применению консервативного лечения являются очень малые размеры грыжи. В этом случае простая перевязка пуповины как можно центральнее (после вправления грыжи) и дальнейшее, описанное выше, местное лечение приводят к быстрой ликвидации грыжи без оперативного вмешательства.
Относительным противопоказанием к применению оперативного вмешательства считают очень большие размеры грыжи, когда имеется явное несоответствие их с объёмом брюшной полости. При этом одномоментное вправление грыжевого содержимого приводит к резкому повышению внутрибрюшного давления с развитием острой дыхательной недостаточности, а также нарушению кровообращения в печени вследствие перегиба её сосудов и другим несовместимым с жизнью осложнениям. Однако, учитывая большую опасность консервативного лечения, большинство авторов рекомендуют применять у таких детей, если они родились доношенными и жизнеспособными, двухэтапное оперативное вмешательство по Гроссу или закрытие дефекта аллопластическим материалом [Ю.Ф. Исаков, С.Я. Долецкий, 1978].
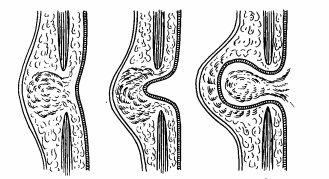
Способ Гросса. В качестве обезболивания рекомендуют применять перидуральную анестезию или интубационный наркоз с осторожным применением мышечных релаксантов или без них. Положение ребенка во время операции - на спине. Иссекают избыток пуповины. Вокруг грыжевого выпячивания производят окаймляющий разрез кожи на расстоянии 0,5 см от границы с амниотической оболочкой, которую удаляют острым и тупым путём, обязательно сохраняя при этом целостность внутренней оболочки. В том случае, если амниотическая оболочка фиксирована очень прочно, её не удаляют, а 2–3 раза обрабатывают 3%-ным спиртовым раствором йода и спиртом. Находят пупочные сосуды, проходящие по верхнему полюсу грыжи, перевязывают их и пересекают. Кожу вместе с подкожной клетчаткой широко с боков мобилизуют до передних аксиллярных линий, вверх – до мечевидного отростка и вниз – до лобка. Апоневроз и мышцы по краю дефекта тупым и острым путём осторожно мобилизуют и подшивают отдельными синтетическими швами как можно выше к верхнему полюсу грыжевого мешка. В послеоперационном периоде тяга мышечно-апоневротических слоёв способствует постепенному погружению грыжевого мешка в брюшную полость. Для уменьшения натяжения на кожных лоскутах делают насечки длиной 0,4–0,6 см в шахматном порядке [Ю.Ф. Исаков, Ю.М. Лопухин, 1977]. Кожу над грыжевым выпячиванием ушивают узловыми шёлковыми или синтетическими швами
Способ Гросса. А – пунктирными линиями показано место рассечения кожи, стрелками – направление мобилизации амниотической оболочки; Б – подшивание максимально высоко к грыжевому мешку мышечно-апоневротического лоскута; В – ушивание кожи над грыжевым выпячиванием с формированием послабляющих насечек в шахматном порядке (по В.И. Ороховскому).
Операция с использованием дополнительных пластических материалов. Эту операцию осуществляют путём укрытия грыжевого мешка эксплантатом из лавсана или фторлона, который подшивают по краям мышечно-апоневротического дефекта. В ближайшие дни послеоперационного периода на эксплантат накладывают сборивающие швы в поперечном по отношению к оси тела направлении. Это способствует погружению грыжевого содержимого в брюшную полость и позволяет осуществить окончательную коррекцию грыжи на 7–10-й день жизни ребёнка [Ю.Ф. Исаков, С.Я. Долецкий, 1978].
В последние годы в качестве эксплантата используют синтетические мембраны, напоминающие кожу человека. Они эластичны, непроницаемы для бактерий и молекул жидкостей, имеют одну клейкую поверхность, которой фиксируются на всём протяжении оболочки грыжевого мешка [Ю.Ф. Исаков с соавт., 1989].
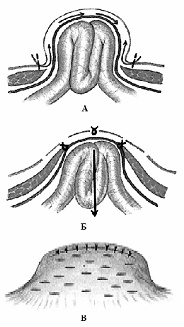
Грыжа белой линии живота. Белая линия живота представляет собой переплетение волокон апоневроза в виде ромбовидных образований разной величины. Выхождение органов брюшной полости через эти щели в апоневрозе называют грыжей белой линии живота.
Стадии грыжи белой линии:
1.Предбрюшинная липома
2.Начинающееся выпадение брюшины
 3.Сформировавшийся грыжевой мешок.
3.Сформировавшийся грыжевой мешок.
Механизм формирования грыжи белой линии живота (схема).
По локализации грыжи белой линии разделяются на:
1.Надчревные (эпигастральные)
2.Подчревные (гипогастральные)
3.Околопупочные (параумбилекальные).
Дифференцировать грыжи белой линии живота необходимо с липомой, гастритом, диастазом мышц живота.
Ветральная грыжа. Вентральными грыжами называют такие грыжи, грыжевыми воротами которых являются дефекты передней брюшной стенки, как правило, на месте послеоперационного рубца. Признаки вентральной грыжи: наличие выпячивания (грыжевого мешка), грыжевого содержимого (органы брюшной полости) и грыжевых ворот (дефект брюшной стенки на месте послеоперационного рубца).
Лечение грыжи. Наличие любой грыжи брюшной полости служит показанием для оперативного лечения.
Противопоказания к операциям при неосложненных грыжах:
1.Сердечно-сосудистая и дыхательная недостаточность
2.Неоперабельные злокачественные образования
3.Тяжелые заболевания почек, печени
4.Истощение (кахексия), ожирение крайней степени.
Временные противопоказания - инфекционные болезни.
Этапы операции при плановой ликвидации грыжи:
1.Доступ в зависимости от локализации грыжи
2.Выделение грыжевого мешка
3.Пластика грыжевых ворот
4.Послойное зашивание брюшной стенки
Лечение ущемленных грыж. Методом лечения больных с ущемленной грыжей является экстренная операция. Противопоказаний к хирургическому лечению при ущемленной грыже нет. У мальчиков с паховыми грыжами при давности ущемления не более 12 часов, возможно консервативное разущемление: снятие спазма, боли.
Опасности насильственного вправления ущемленной грыжи:
1.Мнимое вправление (продолжение нарастания непроходимости, перитонита)
2.Разрыв кишки (перитонит), разрыв сосуда брыжейки (кровотечение).
3.Вправление нежизнеспособной кишки (перитонит).
Этапы операции при ущемленной грыже:
1.Рассечение кожи и подкожной клетчатки над грыжей
2.Нахождение и вскрытие грыжевого мешка, удаление грыжевой воды
3.Фиксация ущемленного органа в ране
4.Рассечение ущемляющего кольца
5.Осмотр ущемленного органа, удаление нежизнеспособных органов
6.Удаление грыжевого мешка
7.Пластика грыжевых ворот
Рассечение ущемляющего кольца до вскрытия грыжевого мешка недопустимо, т.к. ущемленный орган может ускользнуть в брюшную полость, что осложнит дальнейший ход операции.
ЗАБОЛЕВАНИЯ ЯИЧЕК И ЭЛЕМЕНТОВ СЕМЕННОГО КАНАТИКА
ИНФОРМАЦИОННЫЕ МАТЕРИАЛЫ
Крипторхизм
Крипторхизм – аномалия развития, при которой одно или оба яичка во внутриутробном развитии не опустились в мошонку, а задержались на уровне нижнего полюса первичной почки, в брюшной полости или в паховом канале. Чаще всего обнаруживается паховая форма крипторхизма, преобладает правосторонний крипторхизм (50%), двухсторонний диагностируется в 30%, а левосторонний в 20% случаев.
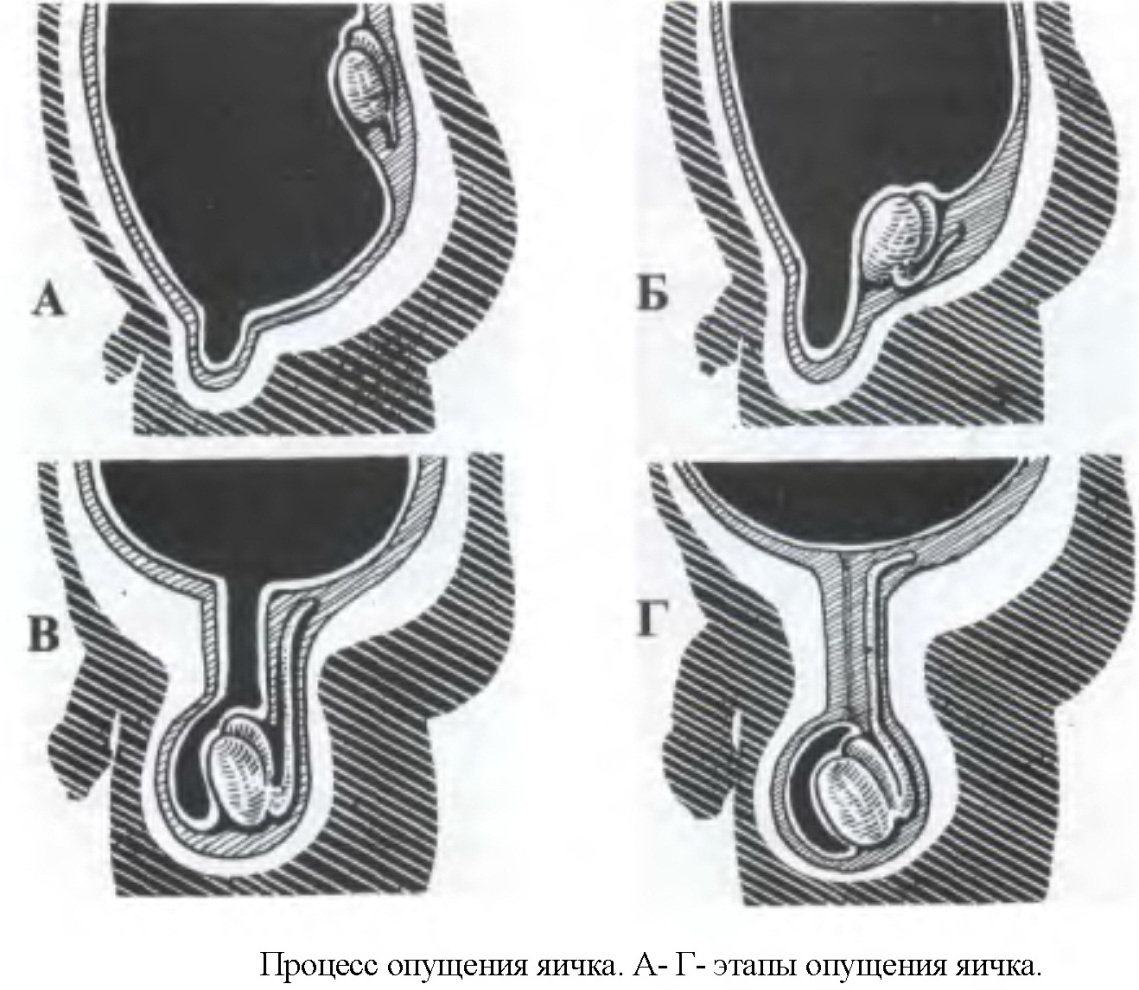
Опускание яичка не всегда завершается к моменту рождения. В 10-20% наблюдений оно продолжается в течение первых месяцев жизни, особенно у недоношенных детей. Задержавшееся яичко в 14-38% случаев подвергается риску атрофии герминативного эпителия, нарушение функции интерстициальных клеток, секретирующих андрогены, малигнизации. Лечение крипторхизма является одной из наиболее важных проблем эндокринологии и детской хирургии.
Классификация
1.Крипторхизм истинный
-односторонний абдоминальный
-двусторонний абдоминальный
-односторонний ингвинальный
-двусторонний ингвинальный
2.Эктопия яичка
-подвздошная
-лобковая
-бедренная
-промежностная
-перекрестная
-пенеальная
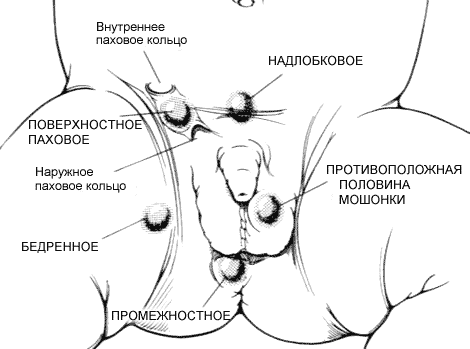
Возможная локализация эктопических (не опустившихся) яичек
(взято из John W. Brock III When and how to operate on an undescended testis. Contemp. Urol., April 2000, Vol. 12, No 4, p. 53 — 59)
Этиология и патогенез. Становление взглядов на этиологию и патогенез крипторхизма связано с развитием представлений об эмбриогенезе семенников и механизме опускания их в мошонку.
1.Механическая теория. Задержка одного или двух яичек обусловлена нарушением яичек с окружающими тканями (недоразвитие и неправильное направление вагинального отростка пахового канала, неправильное прикрепление направляющей связки, многочисленные спайки, фиксирующие яичко и семенной канатик к окружающим тканям) вследствие чего нарушается процесс опускания тестикулов в мошонку.
2.Эндокринная теория. Причиной задержки опускания яичек в мошонку является неспособность их отвечать на стимулы, исходящие из гипофиза. Тестостерон и дигидротестостерон ответственны за формирование мужского морфотипа и обеспечение миграции яичек в мошонку.
3.Генетическая теория. Нередко крипторхизм сочетается с другими заболеваниями, в основе которых лежат болезни генетического аппарата. При генетических аномалиях крипторхизм развивается вторично вследствие дисэмбриональных нарушений гипоталамо-гипофизарной системы.
Клиника. Эндокринные нарушения, отсутствие в мошонке одного или обоих яичек, боли, связанные с задержкой яичка в паховом канале или его ущемление – основные причины обращения больных к детскому хирургу.
При двустороннем крипторхизме: округлость туловища и конечностей, избыточное отложение подкожной жировой клетчатки в области ягодиц, бедер, недоразвитие наружных половых органов. У большинства больных нарушена инкреторная функция семенников.
При осмотре обращает на себя внимание недоразвитие мошонки при двустороннем крипторхизме – обе половины, при одностороннем – та половина, где отсутствует яичко. При паховой ретенции – припухлость в паховой области, здесь же во время пальпации можно обнаружить яичко. Пальпацию нужно проводить в вертикальном и горизонтальном положениях ребенка по направлению сверху вниз, надавливая на нижний отдел брюшной стенки, что способствует повышению внутрибрюшного давления и выведению яичка из брюшной полости. Крипторхизм нередко сочетается с паховой грыжей.
В трудных для диагностики случаях, когда яичко при пальпации не удается обнаружить, применяются дополнительные методы исследования: пневмоперитонеография, радиоизотопная сцинтиграфия, ультразвуковое сканирование, лапароскопия и компьютерная томография.
Крипторхизм необходимо дифференцировать от других аномалий. Ретракция яичка (псевдокрипторхизм) возникает в результате сокращения кремастера. Яичко пальпируется в паховом канале, но легко может быть низведено в мошонку. Недоразвития мошонки нет. Лечение не требуется.
Эктопия яичка: семенная железа обнаруживается на передней брюшной стенке кпереди от апоневроза наружной косой мышцы живота, на бедре или промежности, в области лобка и корня полового члена. Лечение оперативное: низведение яичка в мошонку.
Гипоплазия яичка – врожденное недоразвитие семенной железы. Размеры несколько миллиметров. Клинически, как и при анорхизме выражен гипогенитализм и евнухоидизм.
Монорхизм - врожденное отсутствие яичка. Диагноз устанавливается на основании УЗИ, радиоизотопной сцинтиграфии, оперативной ревизии брюшной полости и пахового канала.
Полиорхизм – диагностирование третьего, добавочного яичка с отдельным придатком и семевыносящим протоком.
Лечение.
При решении вопроса о лечении крипторхизма главную роль играет определение оптимального срока выполнения операции. Установлено, что после 2-х лет у большинства больных опущение яичка не происходит, а значительные дегенеративные изменения в нем наступают к 5-7 годам, поэтому возраст 2-4 года является оптимальным для хирургического лечения. У 87% взрослых, прооперированных в 2-4 года по поводу одностороннего крипторхизма, сохраняется способность к оплодотворению.
Применение гормонов целесообразно только при двустороннем крипторхизме и при одностороннем с выраженными эндокринными нарушениями.
Хориогонин назначают детям до 10 лет – 500-1000ЕД, старше 10 лет – 1500ЕД 2 раза в неделю в течение 1 месяца. При положительном результате, курс лечения повторяют через 3 месяца. При безуспешности гормонотерапии, необходимо оперативное низведение яичка. Орхидопексию проводят в возрасте 2-4 года.
Разнообразные методы фиксации яичка можно разделить на 2 группы:
1.Одномоментное низведение яичка с фиксацией к дну мошонки (по Петривальскому) или путем вытяжения за нитку (по Соколову).
2.Двухэтапное низведение с фиксацией яичка к фасции бедра (по Китли-Тореку-Герцену).
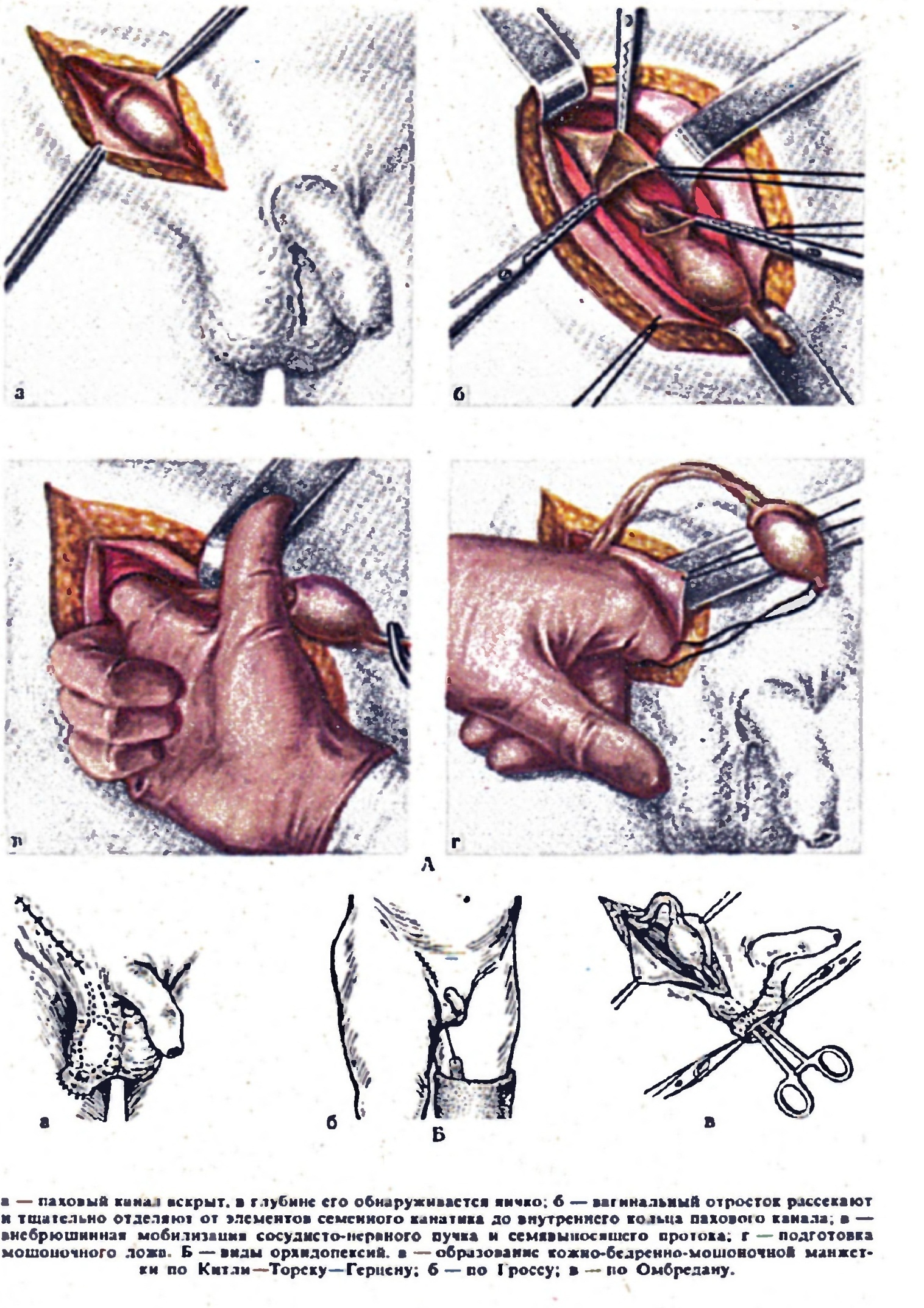
Двухэтапное низведение с фиксацией яичка к фасции бедра (по Китли-Тореку-Герцену).
Больной после операции по Тореку—Герцену.
Выбор метода фиксации определяется в момент выполнения оперативного вмешательства: при низведении яичка на дно мошонки и отсутствии минимального натяжения элементов семенного канатика можно применить операции 1 группы, при сомнении показаны методы П группы.
Варикоцеле
Варикоцеле - варикозное расширение вен гроздевидного сплетения, развивающееся преимущественно с левой стороны (70-90%), локализация с обеих сторон определяется различными авторами с частотой до 23%, справа – 9%. Наблюдается, как правило, у детей старше 10 лет, достигая максимума в 14-15 лет.

Патогенез. Варикоцеле – результат обратного тока венозной крови, направленного центробежно по яичковой вене из почечной в гроздевидное сплетение. Это происходит в результате врожденного (первичного) отсутствия клапанов в яичковой вене или развития их вторичной несостоятельности вследствие гипертензии в венозной системе почки при стенозе почечной вены (застойная венозная гипертензия) или артериовенозной фистуле в ее сосудистом русле (фистульная венная гипертензия).
При стенозе почечной вены гроздевидное сплетение становится частью обходного пути для почечного венозного кровотока, компенсаторного ренокавального анастомоза. Варикоцеле при этом неуклонно прогрессирует. Одновременно с расширением вен гроздевидного сплетения активизируются все возможные компенсаторные пути оттока крови, но основная нагрузка приходится на вены кремастерной мышцы. Они широко анастомозируют с обширными венозными сплетениями промежности, малого таза, мочевого пузыря и прямой кишки. Последние также анастомозируют с кремастерной системой сосудов противоположной стороны. Между отводящими сосудами обоих яичек устанавливаются билатеральные связи. Этим можно объяснить механизм повреждения контрлатерального яичка. Однако, тяжесть этого заболевания определяется не выраженностью варикоза, а прежде всего нарушением сперматогенеза. Нарушение поступательного продвижения крови в тестикулярных венах приводит к расстройству органной гемодинамики, которые определяют патогенез бесплодия. Основной причиной поражения герминативных структур яичка служит циркуляторная гипоксия. На долю варикоцеле приходится 40% среди других причин мужского бесплодия. Диагностика и лечение варикоцеле является крайне важным для профилактики инфертильности мужчин.
Клиника. У подростков и юношей заболевание проявляется увеличением соответствующей половины мошонки, неприятными ощущениями в ней, тянущими болями в яичках и паховых областях, усиливающимися при физической нагрузке. На стороне поражения в мошонке часто определяются при осмотре и пальпации узловато расширенные вены гроздевидного сплетения, со временем происходит изменение консистенции и размеров яичка вплоть до его атрофии (варикоцельная орхопатия).
Характеристика заболевания по степени расширения вен гроздевидного сплетения и изменений тканей и органов мошонки, т.е. по стадиям развития не соответствует современной концепции патогенеза, т.к. обязывает врача ожидать перехода изменений вен 1 стадии во П, якобы оптимальную для операции, т.е. к динамическому наблюдению за больным в течение которого прогрессируют изменения сперматогенеза вплоть до необратимых.
Диагностика.
Обследование начинают с выявления жалоб (увеличение мошонки, неприятные ощущения в ней), анамнеза (давность заболевания, травмы живота, поясницы), трансформация ортостатического варикоцеле в постоянное. При осмотре больного определяют наличие варикозного расширения вен, гроздевидного сплетения, сторону поражения, характер варикоцеле (изменение наполнение вен в клиностазе по сравнению с ортостазом). Прием Иванисевича – у больного в положении лежа семенной канатик на уровне наружного пахового кольца прижимают к лонной кости. Поскольку вены не наполнены, при переводе в вертикальное положение, если не прекратить сдавление канатика наполнения их также нет, если давление на канатик прекратить, гроздевидное сплетение тотчас заполняется кровью. При пальпации яичек сравнивают их консистенцию, форму, размеры, осматривают кожные покровы, определяют выраженность поверхностных вен в области живота, груди, нижних конечностей.

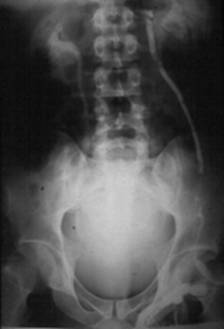 Расширенная левая яичковая вена при Ультразвуковое допплеровское исследование рентгеновском исследовании
Расширенная левая яичковая вена при Ультразвуковое допплеровское исследование рентгеновском исследовании
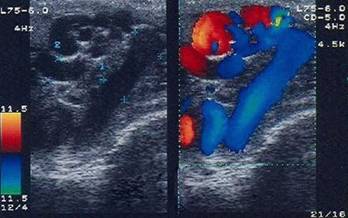
Значительно расширенные варикозно-измененные вены яичка
Лабораторные исследования включают исследование мочи по Нечипоренко, определение суточной экскреции белка, иммунохимическое исследование мочи и крови. Почечная венография, доплерография позволяют установить механизм возникновения варикоцеле, распознать стеноз почечной вены, выяснить анатомические особенности яичковой вены.
Лечение.
При наличии варикоцеле у подростка или юноши операция показана как мера профилактики инфертильности и ее необходимо производить сразу же после выявления расширения гроздевидного сплетения, независимо от степени варикоцеле.
1.Операция перевязки левой яичковой вены в нижней ее трети (операция Иванисевича).
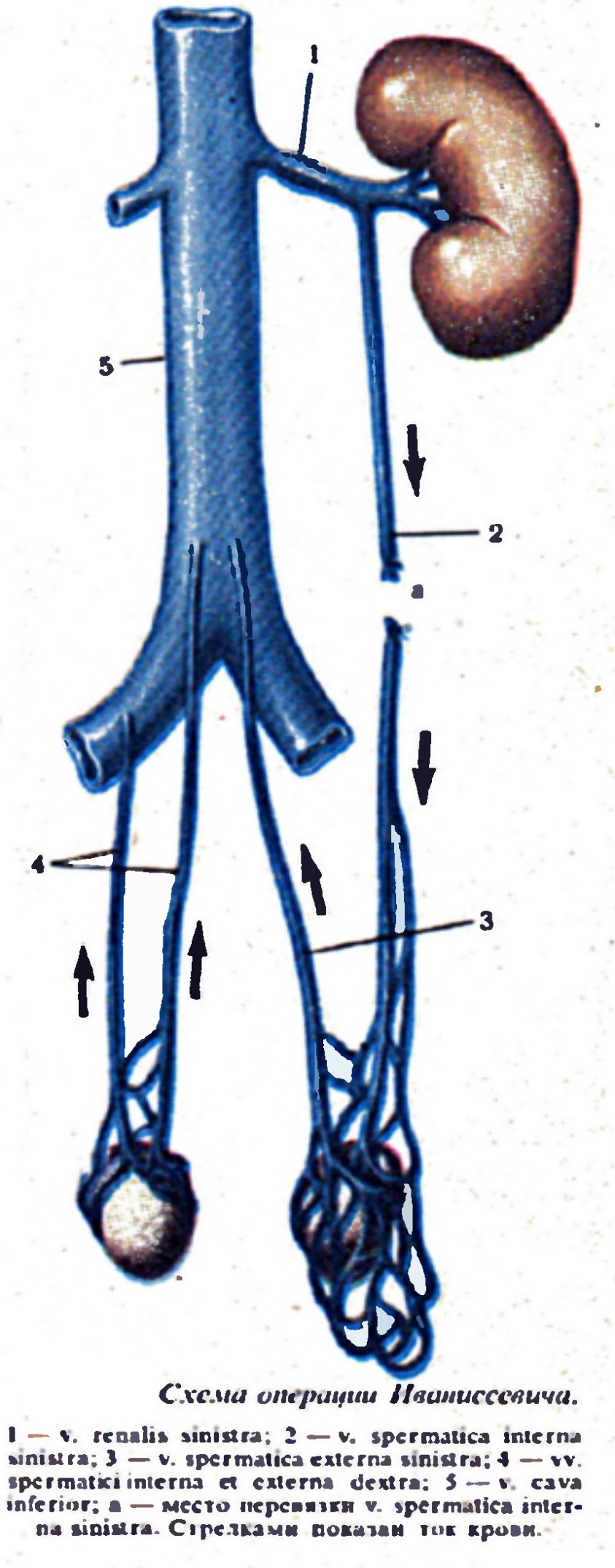
2.Перевязка левой яичковой вены и артерии (операция Паломо).
3.Проксимальный тестикуло-сафенный анастомоз – при стенозе почечной вены.
Рецидив варикоцеле возникает в случае оставшегося неперевязанным в ходе операции тонкого венозного ствола, сопутствующего основному. Водянка яичка возникает в результате блока лимфатического оттока из яичка. С целью дифференциации лимфатических структур в сосудистом пучке яичка предложен метод введения метиленового синего под белочную оболочку перед началом операции (А.П.Ерохин). Интраоперационная визуализация лимфатических сосудов позволяет избежать их перевязки во время операции.
Водянка оболочек яичка и семенного канатика
Водянка оболочек яичка (гидроцеле) – скопление жидкости между париетальной и висцеральной пластинками влагалищной оболочки яичка.
Классификация.
1. Врожденная водянка яичка
2. Водянка оболочек яичка
3. Сообщающаяся водянка оболочек яичка и семенного канатика
4. Водянка семенного канатика (фуникулоцеле)
5. Киста семенного канатика
6. Приобретенная водянка яичка.
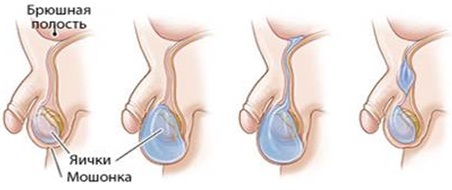
2 3 4
Этиология и патогенез
Возникновение врожденного гидроцеле связано с нарушением облитерации вагинального отростка брюшины и скоплением в его полости серозной жидкости. Недоразвитие лимфатической системы оболочек яичка, а также особенности водно-солевого обмена у новорожденных способствуют нарастанию водянки яичка. В течение первых месяцев жизни у ребенка наблюдается тенденция к облитерации вагинального отростка брюшины и нормализацией функции лимфатической системы, что приводит к исчезновению гидроцеле. Иногда бывает клапанная водянка, при которой жидкость свободно попадает в оболочку яичка, а обратный отток затруднен из-за узости вагинального отростка или изгиба его, что создает напряжение водянки.
Приобретенная водянка возникает в результате травмы, воспаления, опухоли яичка, сердечной декомпенсации, острых инфекционных процессов, что ведет к склеротическим изменениям влагалищной оболочки яичка сопровождающимся нарушением лимфообращения.
Клиника
Водянка яичка характеризуется увеличением половины, а при двусторонней, всей мошонки. При изолированной водянке припухлость имеет округлую форму, у нижнего полюса ее определяется яичко. Сообщающаяся водянка проявляется мягкоэластическим образованием продолговатой формы, верхний край которой пальпируется у наружного пахового кольца. При натуживании оно увеличивается, становится плотным. Диафаноскопия выявляет симптом просвечивания.
Киста семенного канатика имеет округлую форму и четкие контуры. Хорошо определяются ее верхний и нижний полюсы.
Дифференциальный диагноз гидроцеле проводят с паховой грыжей.
Лечение
Операция Росса – перевязка вагинального отростка с фенестрацией оболочек яичка проводится после 2-х лет. У детей моложе 1 года с напряженной водянкой яичка – пункционный метод лечения.

Операция Росса
Дата добавления: 2015-02-19; просмотров: 2940;
