Глава 10 ОРГАНИЗАЦИЯ СТАЦИОНАРНОЙ МЕДИЦИНСКОЙ ПОМОЩИ ВЗРОСЛОМУ НАСЕЛЕНИЮ
Среди лечебно-профилактических учреждений больница всегда занимала и продолжает занимать особое место. Это связано с рядом обстоятельств, среди которых можно выделить главные. В больницах население получает высококвалифицированную специализированную стационарную помощь. Стационарная медицинская помощь оказывается в основном при наиболее тяжелых заболеваниях, требующих комплексного подхода к диагностике и лечению, применения наиболее сложных методов обследования и лечения с использованием новейших медицинских технологий, порой, очень дорогостоящих, в ряде случаев — оперативного вмешательства, постоянного врачебного наблюдения и интенсивного ухода.
Важно также подчеркнуть, что больницы издавна являлись и остаются сегодня основной клинической базой, где готовят будущих врачей, средний медицинский персонал. В крупных клинических больницах, в клиниках медицинских вузов и НИИ повышают свою квалификацию или получают узкую специализацию уже дипломированные врачи.
И, наконец, больницы — это основной материальный фонд здравоохранения, т.е. там сосредоточены основные материальные ценности отрасли: оборудование, аппаратура, мебель и т.д.
В целом на содержание и развитие стационарных учреждений как в России, так и в большинстве развитых стран тратится от 60 до 80% и более всех ассигнований, которые выделяются системе здравоохранения из разных источников ее финансирования. Больничная помощь и сегодня остается наиболее капиталоемким сектором системы здравоохранения.
Все это и множество других факторов подчеркивают особую значимость стационарной помощи в системе здравоохранения как у нас в стране, так и за рубежом.
История возникновения и развития больниц тесно связана с общей историей развития медицины и здравоохранения и изложена в соответствующей главе учебника. Вместе с тем, хотелось бы отметить лишь некоторые исторические особенности, «штрихи» в развитии больничного дела в России как в XVIII—XIX вв., так и в XX в. Одна из особенностей заключается в том, что к проектированию и строительству больниц в крупных городах России, прежде всего, в столицах — Москве и Санкт-Петербурге привлекались выдающиеся архитекторы страны: В.И.Баженов, О.И.Бове, Д.Кваренги, М.Ф.Казаков, Л.Руска и др. Больницы тех времен в России отвечали самым прогрессивным мировым архитектурно-планировочным требованиям, предъявляемым к больничному строительству. Вторая особенность больничного дела в России состоит в том, что издавна в нашей стране во главе больниц стояли врачиклишщиоты, в том числе такие известные врачи как Н.А.Вельяминов, Г.Ф.Ланг, Н.В.Склифосовский и даже великий русский хирург Н.И.Пирогов, что, естественно, во многом определяло роль больницы в общественной жизни конкретного региона, города, страны в целом. Вместе с тем, больничная помощь в России в XIX веке, да и в первой четверти XX века развивалась медленно, Россия явно отставала от большинства стран Европы по таким показателям как обеспеченность населения койками в стационарах, доступность стационарной помощи, уровень материально-технической оснащенности больниц и по ряду других показателей. Так, в 1913г. уровень обеспеченности городского населения России койками в стационарах составил лишь 13 коек на 10000 жителей, при этом 35% российских городов в то время вообще не имели больниц.
В XX веке больничное дело в России получило широкое развитие. В 1989 г. на территории бывшего Советского Союза функционировало 23711 больниц с общей коечной мощностью 3822,3 тыс. коек. Особенно быстрыми темпами за период с 1930 по 1990 гг. стационарная помощь развивалась в бывших советских республиках Средней Азии, в Казахстане, Молдавии, что позволило приблизить показатель обеспеченности стационарной помощью населения этих республик к среднесоюзному показателю. Вместе с тем, к 90-м годам в организации больничного дела в бывшем СССР, как и в целом в системе здравоохранения Союза стали резко проявляться негативные тенденции, которые выражались в снижении качества медицинской помощи, в неудовлетворенности населения стационарной помощью, в неудовлетворенности медицинского персонала своим материальным положением и отсутствием стимулов, прежде всего, материальных, работать эффективно, повышать свой профессиональный уровень и т.д. Основной причиной кризиса в системе здравоохранения и в частности в организации больничного дела послужил снижающийся уровень финансирования государственной системы здравоохранения, что явилось проявлением общего социально-экономического кризиса в стране.
Больничные учреждения в России дифференцируются по различным признакам — типам, категорийности, профильности и т.д.
В зависимости от административно-территориального положения больницы делятся на областные (краевые, республиканские), городские, районные, участковые.
По профилю выделяют многопрофильные стационары и специализированные больницы и диспансеры (туберкулезные, онкологические, психоневрологические и др.).
По порядку госпитализации выделяют больницы скорой помощи, больницы для плановой госпитализации и больницы для общей (смешанной госпитализации.
По системе организации больницы классифицируются на объединенные и необъединенные с поликлиниками, при этом для областной (краевой, республиканской) больниц, а также для ЦРБ наличие поликлиники как структурной части является практически всегда обязательным.
Существуют и другие дополнительные признаки для классификации больниц, например, по режиму работы; по степени интенсивности лечения и ухода и др.
В настоящее время стационарная медицинская помощь может оказываться в различных ЛПУ. Специальным приказом МЗ РФ №395 от 03.11.99 г. утверждена номенклатура больничных учреждений (табл. 10.1).
По-прежнему актуальными остаются вопросы планирования, а точнее прогнозирования потребности населения в тех или иных видах стационарной помощи, что позволяет выйти на такой важный показатель стационарной службы как число коек в расчете на 1000 населения. Традиционно для определения потребности в стационарной помощи, например, в расчете на 1000 или 10000 жителей, учитывают, сколько из этого числа жителей в течение года может быть госпитализировано (расчетное число госпитализаций за год). Этот показатель складывается из двух составляющих: во-первых, из числа фактически госпитализированных и, во-вторых, из числа нуждающихся в госпитализации, но по тем или иным причинам не госпитализированных. Вместе с тем, следует учитывать и тот факт, что показатель фактически госпитализированных больных за год должен быть подвергнут тщательной экспертной
оценке с учетом сложившейся в тот или иной период развития здравоохранения системы показаний к госпитализации, уровня развития амбулаторно-поликлинической помощи, в том числе консультативно-диагностической помощи; степени развития стационарозамешающих форм медицинского обслуживания населения как стационары дневного пребывания, дневные стационары, стационары на дому, центры амбулаторной хирургии и т.д. Второй компонент показателя потребности в стационарной помощи — число нуждающихся в госпитализации, но не получивших стационарного лечения — также определяется исключительно с помощью экспертного квалифицированного заключения.
Таблица 10.1
Номенклатура больничных учреждений (утверждена пр. МЗ РФ №395 от 03.11.92 г.)
1. Больницы:
— городская
— городская скорой медицинской помощи
— детская городская
— детская областная (краевая, республиканская, окружная)
— дом сестринского ухода
— на водном транспорте (центральная бассейновая, бассейновая, портовая, линейная)
— на железнодорожном транспорте (центральная, дорожная, отделенческая, узловая, линейная)
— областная (краевая, республиканская, окружная)
— районная
— участковая
— центральная (городская, окружная, районная).
2. Госпиталь для ветеранов войн.
3. Медико-санитарная часть.
4. Специализированные больницы:
— восстановительного лечения
— гериатрическая
— детская инфекционная
— детская восстановительного лечения
— детская психиатрическая
— детская туберкулезная
— инфекционная
— наркологическая
— офтальмологическая
— психоневрологическая
— психиатрическая
— психиатрическая больница (стационар специализированного типа с интенсивным наблюдением)
— психиатрическая больница (стационар специализированного типа)
— туберкулезная
— физиотерапевтическая.
5. Центральная медико-санитарная часть.
6. Центры:
— восстановительной терапии для воинов-интернационалистов
— гериатрический
— диабетологический
— наркологический реабилитационный
— медицинской и социальной реабилитации с отделением постоянного проживания для подростков и взрослых инвалидов с тяжелыми формами детского церебрального паралича, самостоятельно не передвигающихся и себя не обслуживающих
— реабилитации Медицинского центра Управления делами Президента Российской Федерации.
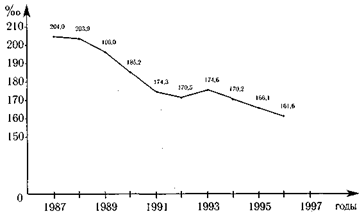
Рис. 10.1.Уровни госпитализации населения Ленинграда — Санкт-Петербурга (на 1000 населения).
Проведенные в 70—80-е годы специальные научные исследования позволили установить, что в среднем уровень госпитализации населения в бывшем СССР составлял 200—220 случаев на 1000 жителей в год. Используя известные формулы расчета необходимого (планируемого) числа коек в целом и по отдельным специальностям, был определен на 1990 г. норматив потребности в стационарной помощи, который составил 13,2 койки на 1000 жителей.
Вместе с тем, проведенный в 1988—1990 гг. экономический эксперимент в здравоохранении трех регионов России (Санкт-Петербург, Кемеровская и Самарская области) по внедрению основных элементов нового хозяйственного механизма в здравоохранении, а также подготовка и введение, начиная с 1993—1994 гг. системы обязательного медицинского страхования населения, внесли существенные коррективы в планирование и подходы к планированию стационарной медицинской помощи. В амбулаторном звене системы здравоохранения, прежде всего на экспериментальных территориях России, стали быстро развиваться стационарозамещающие формы медицинской помощи, появилась и получает все более широкое развитие общеврачебная практика, активизировалась деятельность органов и учреждений Министерства социальной защиты населения по расширению службы ухода за престарелыми больными людьми и т.д. В учреждениях амбулаторного звена были созданы предпосылки для экономического стимулирования деятельности, направленной на расширение видов и объемов амбулаторно-поликлинической помощи.
Все это привело к снижению уровня госпитализации населения. Так, в Санкт-Петербурге уровень госпитализации снизился с 204 случаев госпитализации в расчете на 1000 населения в 1987 г. до 161,1 — в 1996 г. (рис. 10.1). Проведенные исследования и расчеты (Вишняков Н.И., 1993) показали, что для Санкт-Петербурга на перспективу необходимо планировать 10,5 коек в расчете на 1000 населения (включая педиатрию и психиатрию). Исследование И.А.Захарова (1997), в котором автор обобщил опыт и темпы развития здравоохранения, в том числе стационарной медицинской помощи, в разных регионах страны за последние 10 лет, позволило выделить три модели развития региональных систем здравоохранения России:
1. Высокоинтенсивное развитие, характеризующееся существенным снижением уровня госпитализации, сокращением средних сроков пребывания и коечного фонда на фоне стабильной или снижающейся среднегодовой занятости койки, значительным снижением объемов потребления стационарной помощи при увеличении роли внебольничных форм обслуживания. Установленная динамика развития характерна для территорий, имеющих опыт реформирования здравоохранения, высокий уровень развития амбулаторно-поликлинической помощи и значительные средства, выделяемые на здравоохранение в расчете надушу населения. Для таких территорий рекомендуется ориентировочный показатель обеспечения населения больничной помощью 8,0—9,5 коек на 1000 населения.
2. Экстенсивное, при котором сохраняется высокий уровень госпитализации, наблюдается рост средних сроков пребывания, незначительно сокращается коечный фонд на фоне увеличивающейся среднегодовой занятости койки, роста потребления стационарной помощи при слабо развитых объемах оказания внебольничной помощи. Данная модель развития характерна для территорий с преобладанием больничных учреждений сельского типа, слабым уровнем развития амбулаторно-поликлинической помощи, малым количеством средств, выделяемых на здравоохранение на душу населения. Ориентировочный показатель потребности в стационарной помощи составляет 11,0—12,0 коек на 1000 жителей.
3. Среднеинтенсивное (промежуточное) — характеризуется стабильным уровнем госпитализации, некоторым снижением средних сроков пребывания, незначительным сокращением коечного фонда на фоне стабильной или снижающейся среднегодовой занятости койки, имеется тенденция к снижению потребления стационарной помощи и росту — внебольничной. Расчетный показатель обеспеченности стационарной помощью составляет 9,5— 11,0 коек на 1000 населения.
Кстати, в Финляндии в 1995 г. всего на 1000 жителей приходилось 9,2 койки, в том числе 4,5 койки в больницах центров здоровья, где подавляющее большинство пациентов составляют лица с хронической патологией, требующих длительного медицинского ухода (Stakes, 1997). В США число коек в больницах краткосрочного пребывания и в психиатрических больницах в расчете на 1000 населения составило в 1992 г. 4,3 койки (Статистика здоровья и здравоохранения: Россия и США, 1995, №9).
Наряду с прогнозированием потребности в стационарной помощи в конкретном регионе очень важным остается вопрос об оптимальной мощности современной больницы. В 30—40-е годы XX в. страна очень нуждалась в новых больницах, а средств тогда было крайне недостаточно. В те годы строились больницы в основном небольшой мощности, т.е. относительно недорогие стационары. Однако вот уже третье десятилетие в городах страны прежде всего в областных и республиканских центрах, строят крупные мощные многопрофильные больницы. В больших городах мощность новых больниц составляла в последнее время от 600 коек до 1000 и более коек. Опыт показывает, что крупная больница имеет ряд преимуществ по сравнению с небольшими больницами, суммарная мощность которых идентична крупному стационару:
— это и большие возможности развивать в структуре крупной больницы специализированные, в том числе и узкоспециализированные виды медицинской помощи;
— в многопрофильных мощных стационарах более рационально используются высококвалифицированные кадры, дорогостоящее лечебно-диагностическое оборудование, медицинская техника, вспомогательные лечебно-диагностические отделения и службы;
— имеются определенные экономические преимущества крупных больниц.
В то же время многолетний опыт функционирования очень крупных стационаров (городских многопрофильных больниц на 1200 коек и более) свидетельствует о том, что в таких сверхмощных больницах имеются определенные сложности в управлении больницами, даже при наличии самых современных средств оргтехники. В последние годы стали считать, что оптимальная мощность многопрофильной городской больницы — 600—800 коек. Вместе с тем, существование и дальнейшее развитие сверхкрупных многопрофильных стационарных центров («больничных городков») на 1000-2000 коек может быть признано целесообразным лишь в составе мощных научно-учебно-лечебных учреждений (крупнейшие медицинские университеты и академии, клиники всероссийских научно-медицинских центров и т.д.). В ряде случаев мощность областных больниц в густонаселенных промышленных и сельскохозяйственных регионах страны также будет превышать 1000 коек.
Другой важный вопрос проектирования современных больниц — на какое количество коек надо строить палаты в отделениях больниц? В странах Западной Европы и США обычно в больницах палаты одноместные, редко 2-4-местные. К сожаление, в СССР в 1990 г. лишь 0,1 % больных размещались в 1-2-х местных палатах, 22,8% - в 3-5-местных палатах, 61 % — в 6— 10-местных палатах, а 3% больных — в 16-местных палатах. Безусловно, в современных больницах большинство палат должно быть 1 —2-местными, ряд палат 3-местными и небольшая доля палат — 4-местными. Более 4-х коек в палате планировать сегодня не следует.
Любое стационарное учреждение (без поликлиники) по функциональному назначению, как правило, имеет 3 подразделения: управление, стационар и административно-хозяйственную часть.
Каждая функционально-структурная часть больницы в свою очередь состоит из ряда подразделений. Так, к управлению больницей, помимо главного врача и его заместителей относятся канцелярия, кабинет медицинской статистики, медицинский архив, бухгалтерия, библиотека и др.; стационар состоит из приемного отделения (централизованное или децентрализованное), специализированных палатных отделений, операционного блока и др.
Лечебно-диагностическая служба может быть единой для стационара и поликлиники и включает различного профиля лаборатории, кабинеты (ЭКГ, рентгеновский, физиотерапевтический, ЛФК, массажа и др.). В больницах как структурный элемент должны быть аптека, патологоанатомическое отделение (морг). К административно-хозяйственной части относятся пищеблок, склады, прачечная (если они не централизованы в городе), технический отдел, транспорт, дезинфекционная камера и т.д.
Во главе больницы стоит главный врач, который отвечает за всю лечебно-профилактическую, административно-хозяйственную и финансовую деятельность учреждения. Главный врач объединенной больницы имеет заместителей по медицинской, административно-хозяйственной работе и других.
Следует отметить, что система управления даже в одинаковых по мощности стационарах сегодня отличается разнообразием структуры управления, выделением разных основных направлений управленческой деятельности и штатами управленческого аппарата. Вместе с тем, ряд управленческих должностей и, естественно, направлений в общей схеме управления больницей остается неизменным и единым для большинства крупных больниц.
Главный врач организует и контролирует правильность и своевременность обследования и лечения больных, уход за ними, диспансерное обслуживание, проведение профилактических и противоэпидемических мероприятий в районе обслуживания, повышение квалификации медицинского персонала, правильность ведения историй болезни, обеспеченность больницы медицинским и хозяйственным оборудованием. Он систематически анализирует показатели деятельности больницы, финансово-экономическую деятельность стационара, контролирует правильность расходования материалов и медикаментов, отвечает за санитарное состояние больницы, за подбор и расстановку кадров и т.д.
Заместитель главного врача по медицинской части отвечает за постановку и качество всей медицинской деятельности больницы; непосредственно руководит лечебно-профилактической и санитарно-противоэпидемической работой больницы, контролирует качество диагностики, лечения и ухода за больными, проверяет эффективность лечебно-профилактических мероприятий, анализирует каждый случай смерти в стационаре и на дому; обеспечивает правильную организацию лечебного питания и лечебной физкультуры; организует консультативную помощь больным.
Если больница крупная (на 800 коек и более) и в ней не менее 300 коек хирургического профиля, то обычно выделяют должность заместителя главного врача по хирургической помощи. В больших многопрофильных стационарах (на 1000 коек и более) часто выделяют и должность заместителя главного врача по терапевтической помощи.
Если в состав стационара входит поликлиника, то имеется обязательно и должность заместителя главного врача по поликлинике.
Заместитель главного врача по поликлинике непосредственно руководит работой поликлиники и организует поликлиническую помощь населению; разрабатывает планы лечебно-профилактических и противоэпидемических мероприятий поликлиники и обеспечивает их выполнение; руководит работой клинико-экспертной комиссии (КЭК), организует диспансерное наблюдение за установленными контингентами населения и осуществляет контроль за его качеством и эффективностью; систематически изучает заболеваемость населения района обслуживания.
Заместитель главного врача по административно-хозяйственной части руководит всей административно-хозяйственной деятельностью больницы, обеспечивает снабжение предметами хозяйственного оборудования и инвентарем, продуктами питания, топливом, горячей водой, освещением, организует питание больных, отопление, проведение ремонта, противопожарные меры, бельевое хозяйство, транспорт и др.
Учитывая возросшую значимость заместителя главного врача по АХЧ в последнее время, связанную с обеспечением жизнедеятельности стационара в сложных экономических условиях, в условиях перехода к рынку медицинских услуг, работы в системе обязательного медицинского страхования, постепенного внедрения и расширения объема деятельности по программам добровольного медицинского страхования, в ряде крупных больниц в штатном расписании эту должность называют директором больницы.
Работа больницы в новых экономических условиях, в условиях, когда финансирование стационаров осуществляется из разных источников (местный и федеральный бюджет, средства ОМС, финансирование по программам добровольного медицинского страхования, платные услуги и т.д.), возникла необходимость введения в аппарат управления больницей должности заместителя главного врача по экономике. Значимость этой должности в системе управления больницей будет возрастать.
Непосредственно главному врачу больницы подчиняется главный бухгалтер стационара. В штате управления крупным стационаром имеется заместитель главного врача по гражданской обороне (по спец. работе), в ряде стационаров — заместитель главного врача по кадрам (начальник отдела кадров). С 1993 г. в большинстве крупных стационаров в штат управления больницей введена должность заместителя главного врача по обязательному медицинскому страхованию и экспертизе. В ведении зам. главного врача по ОМС обычно имеется страховой отдел. В ряде стационаров страховой отдел непосредственно подчиняется главному врачу больницы. Основные функции экспертов страхового отдела заключаются в анализе госпитализации по линии ОМС (обоснованность госпитализации, анализ краткосрочной госпитализации — до 5 суток, анализ всех случаев госпитализации «самотеком», т.е. без направления ЛПУ или скорой помощи; разбор всех летальных исходов госпитализации, учет и документальное оформление всех случаев госпитализации иногородних больных и т.д.). Важной функцией страхового отдела является разбор всех жалоб пациентов и работа с экспертами страховых компаний и ТФ ОМС. В ряде стационаров страховые отделы руководят работой по организации в стационаре платных договорных услуг населению.
Всемирная организация здравоохранения (ВОЗ) предложила систематизировать функции современной больницы на 4 группы:
— восстановительные (диагностика и лечение заболеваний, реабилитация и неотложная помощь);
— профилактические, особенно для больниц, объединенных с поликлиникой (лечебно-оздоровительная деятельность, профилактика инфекционных и хронических заболеваний, инвалидности и др.);
— учебные (подготовка медицинского персонала и их последипломная специализация);
— научно-исследовательские.
Исходя из структуры и выполняемых функций стационарного учреждения, выделяют следующие характерные черты традиционной модели современной больницы:
— соответствие структуры и функции больницы современному уровню развития медицинской науки и техники, задачам здравоохранения и потребностям населения в высококвалифицированной специализированной медицинской помощи;
— пропорциональное развитие больничных и внебольничных служб, взаимосвязь и преемственность между ними, обеспечение синтеза профилактической и лечебной медицины;
— наличие в составе больницы крупных специализированных отделений по основным и узким профилям, взаимно связанных друг с другом структурных подразделений, не объединенных единым профилем больных (диагностическое, реанимационное, реабилитационное отделения и др.);
— интеграция лечебно-диагностических отделений и вспомогательных служб.
Исходя из основных функций и типичных черт традиционной модели больницы выделяют следующие основные структурные части стационара: приемное отделение, профилированные лечебные отделения, отделения специальных видов лечения, отдельные диагностические службы, хозяйственные службы.
Для больного больница начинается с приемного отделения или приемного покоя.
Приемное отделение стационара больницы может быть централизованным (для всей больницы) и децентрализованным (для отдельных профильных структурных ее частей).
Как правило, в стационары поступают больные по направлению врачей амбулаторий, поликлиник, диспансеров и других учреждений внебольничного типа, а в экстренном порядке доставляет и направляет их скорая медицинская помощь. Часть больных (до 5%) поступают в стационар «самотеком», т.е. обращаются в приемное отделение, которое в случае необходимости их госпитализирует.
В целом вопросам организации госпитализации в том или ином районе, городе, области следует придавать особое значение. При этом надо учитывать 3 основных момента:
1 — госпитализировать надо только тех больных, которые действительно нуждаются в стационарном лечении и круглосуточном медицинском наблюдении;
2 — стационарное лечение наиболее эффективно при ранней, своевременной госпитализации;
3 — работа больницы во многом зависит от догоспитального этапа лечения больного, и в первую очередь от амбулаторно-поликлинического звена.
К сожалению, эти условия пока еще выполняются не везде и не всегда. Так, например, по данным Мариинской больницы Санкт-Петербурга в 1991 — 1994 гг. до 14% больным, поступившим в приемное отделение стационара, было отказано в госпитализации ввиду отсутствия показаний для стационарного лечения. Подавляющая часть этих больных имела направления на госпитализацию из того или иного ЛПУ города.
Во многих стационарах имеет место необоснованная госпитализация — больного госпитализировали, однако уже в первые дни лечения становится ясно, что он в госпитализации не нуждается. Такие больные обычно находятся в стационаре до 5 дней — краткосрочная госпитализация. Безусловно, все случаи краткосрочной госпитализации должны быть предметом глубокого анализа как экспертов страхового отдела больницы (внутренняя экспертиза), так и медицинских экспертов страховых медицинских компаний (внешняя экспертиза).
Краткие сроки стационарного лечения больных бывают и при запоздалой госпитализации, когда заболевание заканчивается летальным исходом. Все случаи летальных исходов также подлежат тщательной экспертизе.
Особую опасность несвоевременная госпитализация представляет при острых хирургических заболеваниях, травмах, сердечно-сосудистых заболеваниях, онкологических болезнях и в педиатрической практике. Так, по Данным выборочного исследования, проведенного в ряде стационаров Ленинграда — Санкт-Петербурга за несколько лет (1988—1993 гг.) до 57,5% экстренно госпитализированных хирургических больных направлялись в больницы позднее 1 суток (24 часов) от начала заболевания. (В 1974 г. доля экстренных хирургических больных, доставленных в стационары Ленинграда позднее суток, составляла лишь 33%.) Причины запоздалой госпитализации не только в поздней обращаемости самих больных за медицинской помощью, но и в недостаточной квалификации ряда врачей догоспитального звена, в неудовлетворительной санитарно-просветителыюй работе среди населения и т.д.
При организации плановой госпитализации больных особая роль отводится амбулаторно-поликлиническим учреждениям, так как от подготовки больного к госпитализации на догоспитальном этапе во многом зависит эффективность работы стационара. Однако, по мнению экспертов, лишь 46—60% планово госпитализированных больных получают полноценное обследование на догоспитальном этапе.
В целях более квалифицированного, направленного отбора больных на стационарное лечение, а также в целях повышения уровня специализированной медицинской помощи на догоспитальном этапе признано целесообразным, экономически выгодным создание в городских больницах амбулаторных отделений специализированной консультативно-диагностической помощи. В таких отделениях должны вести амбулаторный прием в определенные часы по заранее составленному графику работы все ведущие врачи-специалисты больницы. На консультацию, диагностическое обследование, а в ряде случаев — для лечения в такие отделения обращаются больные по направлениям, прежде всего врачей-терапевтов, педиатров, врачей общей практики (семейные врачи). Такое отделение вот уже длительное время функционирует в городской детской больнице № 1 Санкт-Петербурга. С 1998 г. открытие амбулаторных консультативно-диагностических отделений осуществляется в ряде крупных больниц Санкт-Петербурга.
Такие же отделения открываются в структуре крупных городских больниц Москвы, Екатеринбурга, Кемерово, Новосибирска, Нижнего Новгорода, Саратова, Иркутска и других крупных городов России. Некоторые крупные стационары реализуют иной вариант совершенствования плановой госпитализации через взаимодействие, и в ряде случаев — создание функциональных специализированных комплексов совместно с профильными подразделениями близкорасположенных консультативно-диагностических центров (КДЦ). Так, в Санкт-Петербурге целый ряд специализированных отделений одной из крупнейших в Европе больниц — больницы №2 — работают в тесном контакте с профильными кабинетами и отделениями КДЦ Выборгского района города, расположенного буквально на территории больницы. Городской диабетологический консультативно-диагностический центр, также построенный близко от здания больницы №2, работает в тесном контакте с эндокринологическими отделениями больницы №2 и Елизаветинской больницы, дислоцированной буквально на расстоянии 2 км (4 трамвайных остановки) от диабетологического центра. Существенный факт, что врачи, работающие в стационаре, в определенные дни и часы ведут прием больных в КДЦ. Например, врачи пульмонологического отделения больницы №2 два раза в неделю принимают первичных больных в пульмонологическом кабинете КДЦ и в эти же дни они проводят диспансерный прием (долечивание) больных, которые ранее лечились у них в пульмонологическом отделении больницы. При этом может быть проведено догоспитальное обследование больных, которым предстоит плановая госпитализация в условиях стационара.
Ярким примером преемственности амбулаторно-поликлинической и стационарной медицинской помощи, взаимопроникновения и дополнения догоспитального и стационарного видов и методов диагностики и лечения больных может быть проект «Клиники XXI века» в Москве.
В годы последнего десятилетия XX столетия был разработан и начал реализовываться в Москве проект «Клиника XXI века», основу которого составляет реорганизация городской многопрофильной больницы №31 (Голухов Г.Н. и др., 1998). Это будет больница широкого профиля, специализирующаяся на основных и дополнительных медицинских дисциплинах, а также на амбулаторном лечении с использованием новейших технологий. Главная ее особенность заключается в том, что функционировать она будет как многопрофильное лечебно-профилактическое учреждение не только для стационарных, но и для поликлинических больных, которые получат доступ ко всем диагностическим и лечебно-реабилитационным услугам.
Проектом предусмотрена ориентация на обслуживание широких слоев .населения, на обеспечение гарантий равенства шансов в получении медицинской помощи на уровне мировых стандартов качества.
Структурно «Клиника XXI века» состоит из подразделений и служб, осуществляющих:
1. Стационарное обслуживание:
— интенсивная терапия и реанимация;
— палатные отделения;
— общая хирургия (операционные);
— эндоскопическая диагностика и хирургия.
2. Амбулаторное обслуживание:
— поликлиника;
— отделений скорой помощи;
— стационар одного дня.
3. Оказание сопутствующих медицинских услуг:
— клинические лаборатории;
— отделение лучевой диагностики;
— отделение функциональной диагностики.
Безусловно, такая реформа специализированной медицинской помощи на догоспитальном этапе позволит существенно повысить уровень этой помощи всем амбулаторным больным, упорядочит потоки больных, требующих стационарного лечения, позволит исключить необоснованную госпитализацию среди плановых больных.
Для более рационального использования коечного фонда больниц в крупных городах страны (Москва, Санкт-Петербург, Екатеринбург и др.) созданы центральные для всего города бюро-госпитализации (центропункты), в которые поступают сведения о свободных койках в стационарах больниц города. В таких случаях госпитализация проводится по направлению (наряду) центропункта.
Какие же задачи решает приемное отделение больницы? Их несколько, но главные из них могут быть сформулированы следующим образом:
1. Прием больных, постановка диагноза и решение вопроса о необходимости госпитализации.
2. Регистрация больных и учет их движения в стационаре.
3. Медицинская сортировка больных.
4. Оказание при необходимости неотложной медицинской помощи.
5. Санитарная обработка больных (в ряде случаев).
6. Выполнение функций справочного центра о состоянии больных. Каковы же штаты приемного покоя?
Самостоятельные штатные должности дежурных врачей приемных отделений установлены в больницах, имеющих 500 коек и более, а в больницах с меньшим числом коек дежурят по очереди все ординаторы больницы. В больницах на 250 коек и более в штате приемного покоя имеется врач — заведующий приемным отделением, а также средний и младший медицинский персонал. При наличии самостоятельных штатных должностей врачей в приемном отделении правильнее было бы использовать на этих должностях штатных ординаторов отделений больницы с тем, чтобы работа в приемном отделении не являлась, как писал еще в 1960 г. С.Я.Фрейдлин, уделом специальных врачей — «дежурантов». Больных, поступающих в часы работы врачей отделений, помимо врача приемного отделения, осматривают ординаторы соответствующих отделений.
Роль дежурного врача приемного отделения велика и ответственна. В отсутствии главного врача больницы (в вечернее и ночное время суток, в выходные и праздничные дни) дежурный врач приемного покоя отвечает за общий порядок в больнице и ему подчиняется весь персонал стационара, работающий в период его дежурства.
Право отказа в госпитализации дается только дежурному врачу. Отказы регистрируются с указанием их причин. Врач приемного покоя решает такие вопросы — куда (в какое отделение) направить того или иного больного, в каком объеме необходимо провести санитарную обработку поступившему больному.
Приемному отделению обеспечивается возможность выполнить срочные анализы и рентгенологические исследования, привлечь для консультации врачей разных специальностей. Приемное отделение обязано иметь все необходимое для оказания экстренной медицинской помощи при шоке, отравлении и других состояниях, а также для лечения в период пребывания в этом отделении.
В крупных многопрофильных больницах, прежде всего, в больницах скорой медицинской помощи, круглосуточное дежурство в приемном отделении обеспечивает бригада врачей, состоящая из хирурга, травматолога, терапевта и рентгенолога. Врачи других специальностей (гинеколог, уролог, нейрохирург, невропатолог и др.) дежурят, как правило, в соответствующих профильных отделениях и при необходимости их вызывают в приемное отделение на консультацию.
После осмотра врачом больной из приемного отделения поступает либо в специализированное (если установлен диагноз), либо в диагностическое отделение (палату), входящее структурно и территориально в приемное отделение.
Оперативность и качество работы приемного отделения характеризуются обоснованностью госпитализации больного не только по профилю отделения, но и по его состоянию. Необходимо анализировать причины отказов в госпитализации, показатели расхождения диагнозов приемного отделения, поликлиники или скорой помощи, совпадение диагнозов, поставленных в приемном отделении, с клиническими диагнозами специализированных отделений, длительность пребывания больных в приемном отделении до транспортировки их в профильные отделения.
Известно, что длительность пребывания больных в приемном отделении объясняется не столько медицинскими, сколько организационными мероприятиями: регистрацией, обследованием, экстренными консультациями; санитарно-гигиенической обработкой и т.д. На эти разделы работы приемных отделений администрации больниц следует постоянно обращать пристальное внимание.
Вместе с тем, в последние годы во всех крупных стационарах, работающих в режиме больниц скорой помощи, наблюдается негативная тенденция увеличения времени пребывания больных, поступивших по экстренным показаниям, в приемном отделении.
В 1995 г. в приемных отделениях ряда крупнейших стационаров С.-Петербурга было выполнено исследование по изучению работы этих отделений, в частности, проводился хронометраж времени пребывания экстренно госпитализированных больных в приемных отделениях (О.А.Гусев, А.Ю.Рыбкин). Для получения сопоставимых данных за основу была взята методика хронометража, примененная в подобном исследовании в приемных отделениях больниц Ленинграда в 1965 г. (А.А.Цингиссер). За 30 лет (с 1965 по 1995 г.) среднее время пребывания больных в приемном покое больниц увеличилось почти в 1,5 раза. Причем более четверти (25,9%) экстренно госпитализированных больных находились в приемном отделении более 2-х часов. Особенно настораживает тот факт, что в 1995г. среднее время ожидания больными каких-либо элементов обслуживания со стороны медицинского персонала в приемном покое составило более 1 часа. Такая ситуация в отношении экстренно госпитализированных больных, находящихся обычно в тяжелом состоянии или состоянии средней тяжести, недопустима. С целью улучшения организации экстренной госпитализации больных во всех крупных больницах, работающих в режиме стационара скорой помощи планируется организовать в составе приемного покоя мощный блок — отделение неотложной помощи для тяжелых больных, требующих применения комплекса реанимационных срочных мероприятий. С этой целью планируется усилить штаты таких приемных отделений, оснастить их необходимым оборудованием и аппаратурой, улучшить материально-бытовые условия работы персонала этих отделений. В ряде стационаров Санкт-Петербурга такая реформа приемного отделения уже проводится.
Реанимационное отделение. Наиболее ответственная функция больницы по оказанию экстренной помощи больным, находящимся в угрожающем жизни состоянии, выполняется реанимационным отделением. Оно призвано качественно и своевременно осуществлять комплекс лечебных мероприятий, направленных на восстановление жизненно важных функций организма, нарушенных вследствие самых разнообразных причин, и предотвращать опасности дальнейших нарушений.
Наиболее распространенный тип реанимационного отделения — отделение общего типа. Действующими нормами (СНиП П-69—78) площадь на 1 койку в палатах интенсивного лечения предусматривается 10 м2. В реанимационных отделениях общего профиля наряду с 6—12-коечными палатами целесообразно предусматривать несколько 1 -местных палат в целях изоляции инфекционных больных и разобщения больных с различной патологией. Для выполнения сложнейшего медико-технологического процесса, осуществляемого в реанимационном отделении общего типа (реанимационные пособия, интенсивное лечение, интенсивный уход, функциональные и лабораторные исследования, санитарно-гигиеническое обеспечение и так далее), в структуре отделения предусматриваются соответствующие помещения: реанимационный зал с предреанимационной, лаборатория срочных анализов, комнаты для персонала, помещения для аппаратуры и прочее. Количество постов в отделении распределяется из расчета 1 пост на 3 койки в палатах интенсивной терапии. Два поста дежурных медсестер могут быть размещены смежно. Самого тщательного внимания в этом отделении требует профилактика внутрибольничной инфекции.
Одной из функций стационара больницы является борьба с внутрибольничными инфекциями, наличие которых усложняет лечение больных, приводит к утяжелению исходов и повышению длительности лечения. С целью осуществления борьбы с внутрибольничными инфекциями в приемном отделении выделяются диагностические палаты — для кратковременного пребывания температурящих больных до уточнения диагноза. У поступающих больных и их родных собирается тщательный эпидемиологический анамнез (сведения о контактировании с инфекцией, и др.). При поступлении детей обязательна справка санитарно-эпидемиологической станции о перенесенных ребенком инфекционных заболеваниях и о контакте с инфекционными больными.
Основной структурный элемент больницы — это лечебные (медицинские) отделения (хирургические, терапевтические, неврологические, урологические и т.д.).
В зависимости от задач, решаемых конкретной больницей, численности обслуживаемого населения и потребности его в различных видах медицинской помощи клинические и лечебно-диагностические подразделения стационара могут иметь различную мощность. Так, в больницах скорой медицинской помощи необходимы крупное отделение интенсивной терапии и реанимации, достаточное количество плановых и экстренных операционных, подразделение для экспресс-диагностики. В больницах восстановительного лечения, широко использующих методы нелекарственного лечения, помимо отделений физиотерапии и лечебной физкультуры должны быть предусмотрены помещения для проведения механотерапии, социальной и профессиональной реабилитации, водо— и грязелечебница, бассейн.
Наиболее оптимальным числом коек в отделении крупной больницы принято считать 60—70 коек. В таких отделениях имеются наиболее оптимальные штаты, необходимый набор помещений, большие возможности для установки современного оборудования, техники и т.д.
Лечебные отделения связаны с общими для больницы вспомогательными медицинскими и хозяйственными службами, а в крупных больницах — с общими для больницы клиническими и другими лабораториями.
Штаты медицинского персонала отделения стационара устанавливаются в зависимости от числа коек, типа и профиля учреждения. Основными в штатной структуре отделения стационара являются должности заведующего отделением, врача-ординатора, старшей медицинской сестры, медицинской сестры, сестры-хозяйки и др.
Должность заведующего отделением замещается наиболее квалифицированным специалистом, имеющим практический опыт врачебной работы. Основная функция заведующего отделением — руководство и контроль за лечебно-диагностической работой отделения. Для этого он ежедневно проводит осмотр отделения, регулярный обход больных совместно с ординатором, проверяет правильность диагностики, обоснованность назначенных исследований и методов лечения, консультирует ординаторов отделения, присутствует на вскрытиях умерших, разбирает с ординаторами случаи диагностических ошибок, переводит больных в другие отделения, выписывает больных из отделения, просматривает и визирует документы, эпикризы, обеспечивает повышение квалификации врачей-ординаторов и медицинских сестер отделения.
В функции заведующего отделением входят составление медицинского отчета и систематический анализ эффективности работы отделения.
Старшая медицинская сестра отделения назначается из числа наиболее опытных и квалифицированных медицинских сестер. Она помогает заведующему отделением в организации работы медицинских сестер и младшего медицинского персонала, в решении административно-хозяйственных вопросов, в ведении учета и отчетности; она составляет графики работы среднего и младшего медицинского персонала, обеспечивает внедрение рациональных форм и методов их работы, наблюдает за санитарным состоянием отделения и больных, ведает снабжением отделения медикаментами и организацией питания больных.
В крупных отделениях имеются подчиненные старшей медицинской сестре сестры-хозяйки, непосредственно отвечающие за хозяйственное состояние отделения. В хирургических отделениях выделяются старшие операционные медицинские сестры.
В областных, городских и центральных районных больницах с 1963 г. введена должность главной медицинской сестры больницы, которая является непосредственной помощницей главного врача и его заместителя по медицинской части. Она организует, координирует и контролирует работу среднего и младшего медицинского персонала, с помощью врачей больницы организует мероприятия по повышению их квалификации. Главная медицинская сестра возглавляет совет медицинских сестер больницы.
Непосредственное лечение больных в стационаре ведут врачи-ординаторы. На одну должность врача-ординатора приходится в среднем 25 коек с некоторыми отклонениями в зависимости от профиля отделения.
Работа в отделении утром начинается с утренней конференции, так называемой «пятиминутки». Эта конференция, действительно не должна превышать 15—20 минут.
Ежедневно ординатор отделения получает информацию от ночного дежурного медицинского персонала о состоянии больных и происшедших в их здоровье изменениях, о вновь поступивших больных, знакомится с результатами лабораторных, рентгенологических и других исследований, проводит обход больных.
Обход больных проводится в сопровождении медицинской сестры. Врачебные назначения, включая указания о диете, записываются в историю болезни. У постели больного ординатор проверяет выполнение ранее данных им назначений.
После обхода врач приступает к выполнению лечебных и диагностических манипуляций. В хирургических же отделениях назначенные операции проводятся хирургами часто и до ежедневного обхода больных, и в ряде случаев — хирурги проводят обход своих больных после работы в операционной.
После этого врачи заполняют истории болезни курируемых больных.
История болезни имеет очень большое значение в общем курсе ведения больных в стационаре — это важнейший медицинский документ. Можно выделить несколько главных функций истории болезни:
1. История болезни имеет большое практическое значение — в ней сосредоточена основная лечебно-диагностическая информация о больном. В ней отражается динамика течения заболевания.
2. История болезни имеет педагогические значение для обучения студентов, ординаторов, аспирантов, медицинских сестер.
3. Этот документ имеет также и огромное научное значение. Многие научные клинико-статистические заключения основываются на данных историй болезней.
4. Юридическое значение истории болезни заключается в том, что она в ряде случаев служит основным документом, являющимся главным свидетелем обвинения или защиты врача, медицинского персонала, когда возникает необходимость судебно-медицинского следствия. Юридическое значение истории болезни в условиях страховой медицины, рыночных, договорных отношений, безусловно, будет возрастать.
Историю болезни нужно уметь писать четко, кратко, необходимо излагать главное, но в сжатой форме. То же относится и к другим документам, которые заполняют врачи.
При выписке больных ординатор составляет эпикриз краткое заключение о течении заболевания и состоянии к моменту выписки. С историей болезни выписанных, а также умерших ординатор знакомит заведующего отделением.
В стационарах больниц, объединенных с поликлиниками, эпикриз заносится в амбулаторную историю болезни. При выписке больного, направленного самостоятельной поликлиникой, в последнюю посылается соответствующее заключение (выписка) из истории болезни стационара с указанием рекомендаций по дальнейшему лечению и наблюдению за больным в поликлинических условиях. Продолжение в поликлинике лечения, начатого в стационаре, закрепляет его эффективность.
При хорошо организованной преемственности в наблюдении за больными между стационаром и поликлиникой, стационаром и врачом общей практики возможно сокращение срока лечения в стационаре, что способствует рациональному использованию коечного фонда и в связи с этим — расширению госпитализации. Возможно в целом сокращение срока нетрудоспособности и наиболее быстрое возвращение к труду.
В ночное время наряду со средним медицинским персоналом дежурят врачи. Дежурства организуются либо одним врачом по больнице небольшой мощности, либо по крупным профильным отделениям, например, один дежурный врач для отделений терапевтического профиля, один — для отделений хирургического профиля.
Дежурные врачи до начала дежурства получают сведения от заведующих отделениями о тяжелобольных, требующих особого наблюдения. Во время дежурства они отвечают за состояние всех больных, находящихся в стационаре, посещают больных для оказания помощи по экстренному вызову медицинских сестер, принимают поступающих больных.
В отделениях стационара больницы устанавливается звуковая или световая сигнализация, которой пользуется больной для вызова дежурного персонала. Однако ее следует считать вспомогательной. Наблюдение за тяжелобольными должно проводиться активно, т.е. медицинская сестра и дежурный врач обязаны без вызова периодически бывать у постели таких больных. В распоряжение дежурного персонала выделяются медикаменты и белье.
Уход за больными. Успех лечения больных в стационаре в значительной мере зависят от качества ухода за ними — гигиенического режима, оптимальных условий окружающей среды. Общепризнанно, что режим больного является мощным лечебным и профилактическим фактором, способствующим эффективному лечению и предупреждению возможных осложнений. Это особенно относится к новорожденным и детям раннего детского возраста, больным с инфекционными и сердечно-сосудистыми болезнями, больным в послеоперационном периоде. Непосредственный уход за больными требует медицинских знаний и осуществляется подготовленными медицинскими сестрами.
Система ухода, при которой непосредственное отношение к больному имеют только врачи и медицинские сестры, носит название двухстепенной. Младший персонал больницы, именовавшийся ранее «няни» или «санитарки», несет обязанности по уборке помещения, помогает сестрам в создании надлежащего санитарно-гигиенического режима в отделении. В 1968 г. в больницах введена должность младшей медицинской сестры.
В последние годы широкое распространение в стационарах получила бригадная форма организации труда медицинского персонала, прежде всего, в целях медицинского ухода.
Трудовым законодательством длительность рабочего дня установлена для врачей и медицинских сестер в 6,5 ч, а для младшего персонала — 7 ч. Продолжительность рабочего дня, работа в ночных сменах и во время дежурств в условиях 5-дневной недели может быть большей. Общее же количество часов работы за определенный период должно соответствовать установленным для каждой группы специалистов нормам. Исходя из этого составляют график работы.
Работа медицинских сестер. При составлении графика работы медицинского персонала необходимо принимать во внимание интересы больного, в частности соблюдение принципа непрерывности в наблюдении за больным одним и тем же лицом. Определяя продолжительность смен, важно также иметь в виду, что длительные смены утомительны, при них возможно снижение качества ухода. В таблице 10.2 приводится наиболее рациональный для медицинских сестер график работы.
Таблица 10.2
График работы медицинских сестер при трех сменах*
| Часы работы | Дни недели |
| с 9 ч до 15 ч 30 мин с 15ч до 21ч 30 мин с 21 ч до 9 ч 30 мин |
С учетом выходных дней при трехсменном графике работы для обслуживания 20—25 больных (один пост) требуется 5 ставок медицинских сестер.
Возможен график, при котором одни медицинские сестры работают только в утренние и дневные смены, другие — в ночные, пользуясь после ночных дежурств двумя выходными днями. Однако не допускается длительная работа в ночной смене, так как отрыв от общения с врачами но способствует лучшей организации ухода за больными, ежедневно общаясь с врачами, медицинские сестры знают состояние больных, получают указания врачей в случаях, требующих индивидуального ухода.
Распорядок дня. Лечебно-охранительный режим. Для находящихся на стационарном лечении больных устанавливается распорядок дня, которым обеспечивается своевременное и правильное питание, отдых и покой, нормальная продолжительность сна. Больные имеют постоянную связь с семьей и близкими.
Особого внимания требует внедрение в отделениях больниц системы мер, получивших название лечебно-охранительного режима, в основе которого лежит прежде всего внимание к больному, забота о нем всего медицинского персонала, четкое соблюдение медицинскими работниками дисциплины и правил внутреннего распорядка. В этих условиях укрепляется вера больных в коллектив больницы, что способствует скорейшему их выздоровлению.
К лечебно-охранительному режиму относятся меры, способствующие повышению общего нервно-психического тонуса больных, устранению факторов, которые могут отрицательно влиять на их самочувствие (неудобная постель, плохое освещение, низкая или излишне высокая температура в палатах, дурные запахи, стоны или крики других больных, невкусно приготовленная и несвоевременно поданная пища и др.).
Важными элементами лечебно-охранительного режима в больницах являются борьба с болью и страхом перед болью, отвлечение больного от ухода в болезнь и преувеличения возможных ее последствий. Достигается это различными средствами, в их числе психологическая подготовка к операции, использование болеутоляющих средств, внушение веры в эффективность лечения и другими.
Для отвлечения больных от страданий необходимо обеспечить стационары художественной литературой, настольными играми, телевизорами. Надо создать возможность больным заниматься полезным для них делом. В детских больницах организуется воспитательно-педагогическая работа.
Одним из сильнейших раздражителей, способных оказать значительное воздействие на течение болезненного процесса и его исход, является слово. Оно может ранить, нарушить покой, снизить волю к борьбе с недугом и, наоборот, мобилизовать на укрепление сопротивляемости организма, если больному после разговора с врачом стало не легче, то это не врач»,— говорил выдающийся ученый-невропатолог и психиатр В.М.Бехтерев.
Система лечебно-охранительного режима, включающая вопросы поведения персонала с больными и их близкими, должна осуществляться на всех этапах лечения, в отделениях стационара, включая приемное отделение, в поликлиниках и на дому, в лечебно-вспомогательных кабинетах.
Специальные виды лечения. К ним относятся лечебное питание, лечебная физкультура и др.
Лечебное (диетическое) питание разработано на научных основах соответственно заболеванию и состоянию больного.
Лечебная физкультура на современном уровне медицины имеет большое значение в комплексе восстановительной терапии (реабилитации). Применение ее постоянно расширяется, особенно в отделениях хирургического и терапевтического профиля. В стационаре больниц, в поликлиниках организуются специальные кабинеты восстановительного лечения (лечебная физкультура) и др. Проводится это лечение врачами-специалистами или по их назначению — медицинскими сестрами.
Дата добавления: 2015-01-29; просмотров: 3010;
