Quot; ■■ '; ■.■: :■■■■■■■ ■■■ '.: ■■■ :. ■■' ■ 555
является наличие на стенках ее опухоли (часто говорят "плюс ткань"). Величина и расположение опухоли могут быть различны. Характерна бугристая опухоль, однако при эндофитном росте слизистая оболочка может быть гладкой и неизмененной, лишь инъецированность ее сосудами иногда бывает признаком злокачественного процесса. В более поздней стадии на поверхности опухоли могут быть видны блюдцеобразные углубления, иногда покрытые белесоватым налетом — это распад опухоли в виде изъязвлений. При фонации можно наблюдать ограничение подвижности только голосовой складки либо всей половины гортани вплоть до полной их неподвижности.
Диагностика. Усилия врача должны быть направлены на раннее выявление злокачественной опухоли гортани, потому что начальные формы рака хорошо излечиваются. Очень важным является тщательное выяснение жалоб, сбор анамнеза и правильная оценка ранних признаков заболевания. Охриплость, изменение голоса, неприятные ощущения в горле, кашель — все эти признаки бывают при раке гортани, особенно в сочетании. Однако они же могут наблюдаться и при других заболеваниях верхних дыхательных путей, поэтому при обследовании больного следует определенно установить причину той или иной жалобы и при оценке эндоскопической картины необходимо исключить наличие опухоли.
Важным звеном в раннем распознавании опухоли является оценка ларингоскопической картины, поэтому необходим тщательный осмотр гортани. Иногда непрямая ларингоскопия затруднена из-за повышенного рефлекса или анатомических особенностей, чаще всего надгортанника — его лепесток отклонен кзади или свернут в трубку. В этом случае производится поверхностная анестезия слизистой оболочки корня языка, задней стенки глотки и верхнего отдела гортани. Если надгортанник закрывает поле зрения, то гортанным зондом с накрученной на него ваткой или специальной гортанной ложкой надгортанник оттягивают кпереди, прижимают к корню языка и в этот момент производят ларингоскопию.
В ряде случаев, особенно при локализации опухоли в под-голосовой полости, а также если непрямая ларингоскопия не позволяет получить четкого представления о состоянии органа, возникает необходимость выполнения прямой ларингоскопии. Для этой цели используют бронхоэзофагоскоп или гибкую оптику. С помощью фиброскопа можно исследовать желудочки гортани, нижний отдел ее, определить распространение опухоли книзу.
Ценным вспомогательным методом ранней диагностики опухолей является микроларингоскопия, для осуществления ее используют микроскопы с фокусным расстоянием 300—400 мм. Непрямую микроларингоскопию применяют преимущественно с диагностической целью. Если предполагается необходимость
какого-либо вмешательства, производят прямую микроларин^~ госкопию.
При исследовании гортани широко применяют рентгенографию и томографию, в том числе КТ и MPT. KT в отличие от обычной томографии позволяет исследовать гортань в горизонтальных срезах, что дает возможность определить состояние не только передней и боковой стенок гортани, но также гортано-глотки и шейной части пищевода.
Гистологическое исследование имеет решающее значение при установлении диагноза злокачественной опухоли.
Биопсию желательно производить непосредственно перед началом лечения, для исследования берут кусочек на видимой границе здоровой и опухолевой ткани. При несоответствии клинической картины и данных гистологического исследования биопсию повторяют. Если повторные (не более 3) биопсии не разрешили несоответствия клинических и гистологических данных, выполняют тирео- или ларинготомию, иссекают всю опухоль или основную ее часть и направляют на срочное исследование (цитодиагностика). В зависимости от результатов экстренного гистологического исследования вскрытие гортани может завершиться резекцией или полным удалением гортани.
Метастазы рака гортани в регионарные лимфатические узлы широко определяются пальпаторно — сам факт увеличения этих узлов необходимо оценивать как метастазирование. Пальпаторно стараются определить величину, форму, консистенцию, подвижность, болезненность узла. Метастатический лимфатический узел увеличивается медленно и неуклонно, он безболезнен, округлой формы, вначале подвижный, а по мере роста подвижность его уменьшается вплоть до полной фиксации. Для диагностики метастазов в редких случаях применяют лимфангиографию и лимфонодулографию, используют также радионуклидную диагностику.
Папилломатоз гортани отличается по ларингоскопической картине от рака тем, что разрастается по поверхности без изъязвления и инфильтрации подлежащей ткани и имеет вид сосочковой опухоли, напоминая цветную капусту. Раку более свойственна бугристая поверхность, гладкая и ровная характерна для эндофитного роста, который встречается относительно редко.
Гиперпластический ларингит, как правило, поражает обе половины гортани симметрично, а рак локализуется обычно в одном участке. При подозрении на озлокачествление гипер-плазированной ткани показана биопсия.
Пахидермия представляет собой разрастание и ороговение плоского эпителия обычно в межчерпаловидном пространстве и является по существу ограниченным гиперпластическим ларингитом. Поверхность пахидермии, как правило, плоская; при
появлении здесь значительных утолщений возникает подозре
ние на озлокачествление, поэтому необходима биопсия. Такой
больной должен находиться на диспансерном наблюдении. я
Не всегда просто при осмотре дифференцировать рак от туберкулеза и сифилиса. Правильной диагностике помогут тщательно собранный анамнез и соответствующие лабораторные исследования, включая биопсию
Лечение.Основными методами лечения рака гортани являются хирургический, лучевой и химиотерапевтичес-кий. Первые два метода могут применяться самостоятельно, химиотерапия — лишь в качестве вспомогательного. Выбор метода зависит от стадии заболевания, гистологического строения раковой опухоли и в определенной степени от ее локализации.
В I стадии многие предпочитают лучевой метод, в то же время эндоларингеальное удаление, а затем лучевое воздействие кажутся более надежными.
Во IIстадии наиболее обоснованным является сочетание хирургического и лучевого методов, хотя тот и другой могут быть применены раздельно. Опухоль удаляют в пределах здоровых тканей и затем осуществляют лучевое воздействие на пути лимфооттока.
В IIIстадии ведущим является комбинированный метод: сначала проводят хирургическое лечение, а затем лучевое. При лучевом воздействии поражаются отдельные раковые клетки и их небольшие скопления, в то время как крупные раковые образования под влиянием актинотерапии обычно не подвергаются полной резорбции.
При хирургическом лечении больных раком гортани применяют три основных вида операций:
• полное удаление гортани (ларингэктомия);
• различные варианты резекции;
• реконструктивные вмешательства.
Тактика хирургического лечения вырабатывается в зависимости от стадии рака гортани, локализации опухоли, ее гистологического строения, общего состояния больного. Основные принципы, которыми руководствуется хирург, — обязательная абластичность удаления опухоли и максимальное сохранение органа. Во II—IIIстадии заболевания врач, ориентируясь по ларингоскопической картине, оценивает возможность аблас-тичного удаления не всей гортани, а ее части (резекция), чтобы сохранить дыхательную и голосовую функции органа.
Хордэктомия — удаление одной голосовой складки — одна из эффективных и небольших по объему операций. Показанием к хордэктомии является опухолевое поражение одной голосовой складки без перехода процесса на комиссуру и голосовой отрос-1 ток черпаловидного хряща, без иммобилизации складки. При опухолях средней трети голосовой складки без нарушения ееJ
подвижности хордэктомию можно произвести эндоларинге-ально.
Гемиларингэктомия — половинная резекция гортани — показана при поражении опухолью одной половины гортани. Если при этом имеется небольшой переход опухоли через переднюю комиссуру, эта часть может быть удалена одним блоком с пораженной половиной гортани. Оставшаяся часть составит примерно 2/з одной половины гортани. Эта операция называется переднебоковой (или диагональной) резекцией гортани.
Передняя (фронтальная) резекция гортани заключается в удалении передней комиссуры и прилежащих к ней участков обеих голосовых складок в тех случаях, когда эти отделы оказываются пораженными опухолевым процессом.
При локализации опухоли в преддверии, когда пораженная часть органа резецируется, а голосовые складки могут быть сохранены, операция обозначается как горизонтальная резекция гортани.
При вовлечении в процесс регионарных лимфатических узлов производят резекцию гортани единым блоком с шейной клетчаткой, глубокими яремными узлами соответствующей половины шеи или выполняют операцию типа Крайла, когда вместе с узлами и клетчаткой удаляют внутреннюю яремную вену. После заживления раны проводят лучевую терапию.
Если не представляется возможным абластично произвести резекцию гортани (у больных с первичной опухолью IIIстадии), показана ларингэктомия, обычно вместе с подъязычной костью и корнем языка. Сначала производят абластичное формирование постоянной трахеостомы — полное рассечение трахеи на уровне 1—2 колец и вшивание ее в кожу. Затем гортань выделяют кверху и отсекают в пределах здоровых тканей. После введения носопищеводного зонда рану послойно зашивают кетгутом и шелком. Операции на гортани производят, как правило, под интубационным наркозом. В послеоперационном периоде назначают активную антибактериальную терапию, местное и общее лечение.
Рекоструктивные операции на гортани представляют собой довольно сложные, часто многоэтапные различного типа пластические операции, выполняемые после объемных резекций, а в ряде случаев и после экстирпации гортани. При этом преследуется цель восстановления естественного дыхания, голосо-образовательной функции и глотания.
Один из вариантов реконструктивной операции, выполняемой с целью восстановления боковой стенки гортани (по Паль-чуну), включает выкраивание кожного лоскута на боковой поверхности шеи, отступив 3—4 см латерально от края срединного разреза (рис. 7.10). Форма лоскута прямоугольная, по размеру дефекта гортани. После выкраивания кожный лоскут




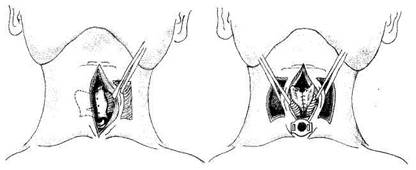
Рис. 7.10.Пластика боковой стенки гортани по Пальчуну.
не отсепаровывают от подлежащей ткани, а вместе с ней проводят в просвет гортани по специально сформированному туннелю через ткани шеи к боковому краю задней стенки гортани. Затем лоскут перемещают таким образом, чтобы он полностью выполнял дефект боковой стенки гортани; края его подшивают кетгутом по всему периметру дефекта. Тканевая питающая ножка кожного лоскута выполняет не только трофическую функцию, но и удерживает лоскут в крайнем боковом положении, что обеспечивает сохранение просвета гортани.
Следует отметить, что существует метод предоперационной лучевой терапии, который в ряде случаев позволяет в той или иной мере уменьшить опухоль. Однако при этом нужно иметь в виду, что послелучевые реакции облученных тканей могут значительно осложнять послеоперационный период, особенно после частичного удаления органа.
Прогнозжизненный и функциональный (выживаемость более 5 лет) при ранней диагностике (I и II стадия) и своевременно проведенном лечении рака гортани у подавляющего большинства больных благоприятный. В III стадии заболевания прогноз благополучен более чем у половины больных; в Г/ стадии у многих больных возможно продление жизни.
7.4. Новообразования уха
Различают опухолеподобные образования, доброкачественные и злокачественные опухоли наружного, среднего и внутреннего уха. Опухолеподобные образования — это невус, келоиды, кожный рог; некоторые авторы относят к ним кисты, свищи, полипы, атеромы. Доброкачественные опухоли отличаются большим разнообразием, наиболее часто встречаются папилломы, фибромы, остеомы, гемангиомы. Из доброкачественных опухолей внутреннего уха на первом месте стоит нев-
560 ■■
ринома преддверно-улиткового (VIII) нерва. Из злокачественных опухолей уха чаще всего встречаются плоскоклеточный и базально-клеточный рак. Редко наблюдаются саркомы, мела-номы, гемангиоэндотелиомы.
ТАЛ. Опухолеподобные образования уха
Чаще всего встречаются невусы.Их происхождение связывают с пороками развития меланобластов дермы или шваннов-ской оболочки нервов, расположенных в дерме. Клинические проявления и гистологическое строение невусов отличаются большим разнообразием. В клинике их разделяют на врожденные и приобретенные. Врожденные невусы малигнизируются редко, но прогноз при их озлокачествлении тяжелый. Приобретенные невусы перерождаются значительно чаще, чем врожденные. Предпочтительно не применять хирургического воздействия, поскольку возможно озлокачествление.
Келоид.Соединительнотканное опухолеподобное образование, относящееся к фиброматозам; развивается после механической травмы или ожога. Келоид представляет собой избыточное разрастание рубцовой ткани в дерме и глубжележащих тканях с гиалинозом пучков коллагеновых волокон. Причины развития келоидов не выяснены. По-видимому, кроме травмы и воспаления имеет значение индивидуальная склонность тканей к гиперплазии. Хирургическое лечение применяют с осторожностью — возможно повторное разрастание келоида.
Кожный рог.Образование эпидермального происхождения, состоящее из массы ороговевших клеток (очаговый гиперкератоз). Кожный рог обычно рассматривают как облигатный пред-рак.
Атеромы.Чаще бывают на мочке уха или на задней поверхности ушной раковины. Они возникают в результате закупорки сальных желез и представляют собой круглые, мягкие, четко отграниченные образования. Кожа над атеромой обычно спаяна с ее капсулой и не смещается. Врожденные околоушные кисты и свищи чаще локализуются кпереди и выше козелка на уровне ножки завитка ушной раковины и развиваются из остатков не-заращенной I жаберной щели. Лечение хирургическое.
7.4.2. Доброкачественные опухоли уха
Среди доброкачественных новообразований наружного уха редко встречается папиллома— опухоль эпителиального происхождения, располагающаяся обычно на коже наружного слухового прохода и на ушной раковине. Растет папиллома мед-

 ленно, редко достигает больших размеров. Лечение хирургическое, диатермокоагуляция, крио- или лазерная деструкция.
ленно, редко достигает больших размеров. Лечение хирургическое, диатермокоагуляция, крио- или лазерная деструкция.
Остеома.Локализуется в костном отделе наружного слухового прохода; развивается из компактного слоя задней, реже верхней или нижней стенок. Она может быть в виде экзостоза на тонкой ножке, распознавание и удаление которого обычно не представляет сложности. В других случаях это гиперостоз, имеющий широкое плоское основание, частично или полностью закрывающий просвет наружного слухового прохода; иногда гиперостоз располагается в области барабанного кольца и даже распространяется на стенки барабанной полости. В этих случаях его хирургическое удаление осуществляется заушным доступом. Возможен эндофитный рост остеомы в толщу сосцевидного отростка.
Гемангиома. Вобласти уха она встречается нечасто. Наблюдаются преимущественно кавернозные инкапсулированные, капиллярные (поверхностные и глубокие), ветвистые (артериальные и венозные) гемангиомы. Гемангиомы могут локализоваться в любом отделе уха, однако несколько чаще они возникают в наружном ухе. Сосудистые опухоли среднего уха растут медленно, способны разрушать окружающие ткани и выходить далеко за пределы уха. Некоторые из них могут изъязвляться и сопровождаться интенсивным кровотечением. Лечение хирургическое.
Из доброкачественных опухолей среднего уха заслуживает внимания хемодектома, развивающаяся из гломусных телец, содержащихся в слизистой оболочке барабанной полости и располагающаяся по ходу нервных волокон и сосудов. Гломус-ные скопления локализуются в адвентициальной оболочке верхней луковицы внутренней яремной вены и в толще пирамиды височной кости. Если хемодектома развивается из гломусных телец барабанной полости, то субъективно она уже в ранней стадии проявляется пульсирующим шумом в ухе и снижением слуха; эти симптомы быстро нарастают. По мере роста хемодектома постепенно заполняет среднее ухо и просвечивает через барабанную перепонку, затем может разрушить ее и в виде ярко-красного "полипа" появляется в наружном слуховом проходе. Следует отметить, что начальные признаки гемангиомы и хемодектомы барабанной полости во многом сходны, однако при гемангиомах отмечаются кровотечения из уха, для хемодектомы не характерные. Опухоли способны разрушить костные стенки барабанной полости и распространиться на основание черепа или проникнуть в его полость. О распространении опухоли в полость черепа свидетельствует появление признаков раздражения мозговых оболочек и поражения языкоглоточного (IX), блуждающего (X) и добавочного (XI) нервов. Эти признаки появляются довольно рано, если
опухоль первично возникает в области яремной ямки (из яремных гломусов).
При гемангиомах и хемодектомах описана положительная проба Брауна: повышение давления воздуха в наружном слуховом проходе сопровождается пульсацией опухоли, а больной при этом отмечает появление или усиление пульсирующего шума в ухе. При сдавлении сосудов на шее пульсирующий шум уменьшается или прекращается, при этом гемангиома иногда бледнеет, уменьшается в размерах. Дополнительным методом диагностики указанных опухолей является селективная ангиография. Она позволяет уточнить границы опухоли, состояние верхней луковицы внутренней яремной вены, выявить сосуды, снабжающие кровью опухоль. Надежным методом диагностики является КТ и МРТ.
Лечение больных с доброкачественными опухолями среднего уха в основном хирургическое. Своевременное удаление этих новообразований следует рассматривать как эффективную меру профилактики их малигнизации. Операции по поводу хемодектом и гемангиом сопровождаются интенсивным кровотечением. Предварительная перевязка наружной сонной артерии и эмболизация мелких кровеносных сосудов для опухолей данной локализации оказались малоэффективными. Крио-воздействие в ходе операции также не оправдало первоначальных надежд на возможность бескровного удаления опухоли. При опухолях, не выходящих за пределы барабанной полости, ограничиваются эндауральной тимпанотомией или ат-тикоантротомией. Если новообразование выходит в наружный слуховой проход, то выполняют трепанацию сосцевидного отростка.
7.4.3. Злокачественные опухоли уха
Среди злокачественных опухолей наружного ухачаще встречаются плоскоклеточный или базально-клеточный рак. В том и другом случае новообразование вначале имеет вид "пятнышка" или "прыщика" и постепенно увеличивается, в течение нескольких месяцев не причиняя больному каких-либо беспокойств. Затем опухоль изъязвляется, образуется неглубокая язвочка, прикрытая сухой корочкой, после удаления которой появляется капелька крови. Опухолевому процессу сопутствует воспаление, поражение надхрящницы и хряща сопровождается хондроперихондритом, появляются боли, интенсивность которых постепенно усиливается. Надхрящница и хрящ препятствуют проникновению опухоли вглубь, поэтому она распространяется в основном по поверхности. Плоскоклеточный рак растет быстрее, чем базально-клеточный, и проявляет склонность к метастазированию.

 Злокачественную опухоль в наружном слуховом проходе диагностировать труднее. Иногда первым ее признаком является снижение слуха вследствие обтурации наружного слухового прохода, позже появляются гнойные выделения, нередко с примесью крови. Новообразования нижней стенки слухового прохода могут через санториниевы щели распространяться на околоушную слюнную железу, а опухоли костного отдела быстро прорастают в барабанную полость. Определить первичную локализацию процесса иногда очень трудно или просто невозможно. Диагноз устанавливают на основании результатов гистологического исследования.
Злокачественную опухоль в наружном слуховом проходе диагностировать труднее. Иногда первым ее признаком является снижение слуха вследствие обтурации наружного слухового прохода, позже появляются гнойные выделения, нередко с примесью крови. Новообразования нижней стенки слухового прохода могут через санториниевы щели распространяться на околоушную слюнную железу, а опухоли костного отдела быстро прорастают в барабанную полость. Определить первичную локализацию процесса иногда очень трудно или просто невозможно. Диагноз устанавливают на основании результатов гистологического исследования.
Злокачественные опухоли среднего уха чаще развиваются у больных, длительно страдающих хроническим гнойным средним отитом с явлениями пролиферации. Наиболее распространенным видом опухоли височной кости у взрослых является рак, у детей — саркома. Ранняя диагностика таких опухолей чрезвычайно сложна. Симптоматика сходна с тем, что наблюдается при обострении хронического отита: больной отмечает усиление гноетечения из уха, постепенно нарастают болевые ощущения, в гнойных выделениях появляется примесь крови. Затем может развиться парез мышц, иннервируемых лицевым нервом, возможно головокружение и приступообразная головная боль. С распространением опухоли на основание черепа в процесс вовлекаются языкоглоточный (IX), блуждающий (X) и добавочный (XI) нервы. Все эти симптомы развиваются в течение нескольких месяцев.
При отоскопии у большинства больных злокачественную опухоль первоначально принимают за грануляции или полипы. При установлении диагноза учитывают форму хронического гнойного среднего отита, неуклонное нарастание симптоматики независимо от проводимого лечения. Рентгенография и КТ височных костей позволяют определить границы процесса в пределах костных структур черепа; подспорьем в диагностике являются радионуклидное исследование и ангиография. Окончательный диагноз устанавливают на основании результатов гистологического исследования, нередко опухолевые клетки удается выявить лишь после повторных биопсий.
Сложность диагностики является причиной того, что злокачественные опухоли среднего уха выявляют в поликлинике в раннем периоде менее чем у 10 % больных, и большинство поступают в стационар с распространенным (III—IV стадия) опухолевым процессом.
Лечение больных со злокачественными опухолями наружного уха — хирургическое и лучевое, а также их комбинация. Лучевой метод успешно применяют при поражении ушной раковины, опухоли наружного слухового прохода плохо поддаются лучевому воздействию, в этом случае высокой эффективностью отличается хирургический метод. Даже при опухолях
I—II стадии с поражением хрящевого отдела слухового прохода этот отдел желательно удалить полностью, а при локализации процесса на нижней и передней стенках показана резекция прилежащей части околоушной слюнной железы. Если опухоль переходит на кожу костного отдела слухового прохода, то следует произвести общеполостную операцию.
У больных со злокачественными опухолями среднего уха выполняют радикальное вмешательство, при котором удаляют большую часть височной кости (за исключением внутренней части пирамиды) и прилегающей к ней чешуи затылочной кости, околоушную слюнную железу, височно-нижнечелюст-ной сустав и клетчатку бокового отдела шеи с глубокими шейными лимфатическими узлами. Через 2 нед после операции проводят облучение. Излечение или продление жизни возможно у части больных в незапущенных случаях.
7.4.4. Невринома преддверно-улиткового (VIII) нерва
Заболевание составляет до 13 % от всех опухолей головного мозга, чаще бывает у женщин среднего возраста. По гистологическому строению это опухоль доброкачественная, исходящая из шванновской оболочки предцверной части преддверно-улиткового нерва, обычно она имеет капсулу и потому сдавливает, но не инфильтрирует окружающие ткани. В поздних стадиях невринома достигает больших размеров и вызывает тяжелые церебральные осложнения.
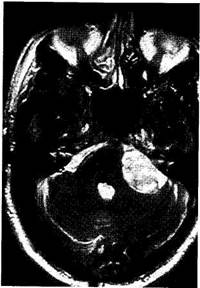
Ранним проявлением невриномы является одностороннее постепенное снижение слуха вплоть до глухоты. Тугоухость иногда развивается незаметно для больного, и ее обнаруживают случайно, когда слух уже отсутствует. Нередко у больного диагностируют одностороннюю нейросенсорную тугоухость, и в течение 5—6 лет он продолжает сохранять трудоспособность. Во всех подозрительных на невриному случаях необходимо делать КТи МРТ (рис. 7.11).
Выраженность симптомов при невриноме зависит от размеров опухоли, соответственно различают три стадии заболевания.
В I стадии (начальной) заболевания, которую называют отоларингологической, размер опухоли не превышает в диаметре 1,5 см. Характерна нейросенсорная тугоухость или глухота на одно ухо, сопровождающаяся отсутствием феномена ускоренного нарастания громкости. Характерным признаком невриномы является отсутствие латерализации звука в опыте Вебера при четкой латерализации ультразвука в здоровую сторону. Обращает на себя внимание тонально-речевая диссоциация: полностью или почти полностью утрачивается разборчивость речи, в то время как чистые тоны, в том числе

| Глава 8 |
|
Рис. 7.11. Магнитно-резонанснаятомограмма. Невринома пред-дверно-улиткового нерва.
на речевых частотах, еще воспринимаются. Одновременно наблюдается нарушение или выпадение вестибулярной возбудимости и вкусового восприятия на передних 2/з языка; отмечается снижение чувствительности роговицы, слизистой оболочки носа, полости рта и глотки на стороне поражения.
Во II стадии (отоневро-логической) размер неври-номы 1,5—4 см. В связи с давлением на мозговой ствол выявляется множественный спонтанный нистагм, ослабевает оптокинетический нистагм во
всех направлениях, нарушается статика. Появляются признаки сдавления ствола лицевого нерва во внутреннем слуховом проходе. Внутричерепная гипертензия в этой стадии выражена нерезко, так как ликворные пути расположены латеральнее, но отек зрительного нерва уже может быть. В этой стадии больной еще операбелен.
В III стадии (неврологической) невринома уже больше 4 см в диаметре. Симптоматика обусловлена резким сдавлением мозга, окклюзией водопровода среднего мозга (сильвиев водопровод). Выявляется грубый тоничный множественный спонтанный нистагм, который возникает из-за давления нев-риномы на мозговой ствол; гидроцефалия вызывает нарушение психики, может наступить слепота в связи со сдавлением зрительных нервов. Больные в этой стадии обычно неоперабельны. Проявления невриномы зависят и от направления роста опухоли. Так, при преимущественно каудальном росте возникает одностороннее поражение ядра блуждающего нерва, которое проявляется, в частности, парезом голосовой складки, соответствующей половины мягкого неба, нарушением глотания.
Лечениев I и II стадии хирургическое; как правило, оно приводит к выздоровлению или значительному улучшению с восстановлением трудоспособности. В III стадии возможно лишь паллиативное воздействие, направленное на снижение гипертензионного синдрома.
Дата добавления: 2015-01-24; просмотров: 866;
