КЛАССИФИКАЦИЯ АНГИН
Банальные ангины
Катаральная Фолликулярная Лакунарная Смешанная
Отдельные формы ангин (атипичные)
Симановского—Венсана Герпетическая Флегмонозная Грибковая Смешанные формы
Ангины при инфекционных заболеваниях
Дифтеритическая
Скарлатинозная
Коревая
Сифилитическая
Ангина при ВИЧ-инфекции
Ангины призаболеваниях крови
Агранулоцитарная Моноцитарная Ангина при лейкозах
Для банальных ангин характерно наличие общих признаков, отличающих их от других форм:
1 — имеются признаки общей интоксикации организма;
2 — имеются клинико-патологические изменения в обеих
небных миндалинах;
3 — длительность течения воспалительного процесса в пре-
делах 7 дней;
4 — первичным фактором в этиологии банальных ангин яв-
ляется бактериальная или вирусная инфекция.
Патоморфология.Патологоанатомические изменения, возникающие при ангине, характеризуются резко выраженным расширением мелких кровеносных и лимфатических сосудов в паренхиме миндалины, тромбозом мелких вен и стазом в лимфатических капиллярах.
При катаральной форме ангин миндалины гипереми-рованы, слизистая оболочка набухшая, пропитана серозным секретом. Эпителиальный покров миндалин на зевной поверхности и в криптах густо инфильтрирован лимфоцитами и лейкоцитами. В некоторых местах эпителий разрыхлен идесква-мирован. Гнойных налетов нет.
При фолликулярной форме морфологическая картина характеризуется более глубокими изменениями в паренхиме миндалины. Возникают лейкоцитарные инфильтраты в фолликулах, в некоторых из них появляется некроз. Фолликулы просвечивают через эпителий миндалин в виде желтых просяных точек, которые хорошо определяются при фарингоскопии.
При лакунарной форме характерно скопление в лакунах вначале серозно-слизистого, а затем гнойного отделяемого. Последний состоит из лейкоцитов, лимфоцитов, слущенного эпителия и фибрина. Налеты из устьев лакун склонны распространяться и соединяться с соседними, образуя более широкие сливные налеты.
При герпетической ангине серозный экссудат образует подэпителиальные небольшие пузырьки, которые лопаясь, оставляют дефекты эпителиальной выстилки, одновременно такие же пузырьки могут появляться на слизистой оболочке небно-язычных и небно-глоточных дужек, мягкого неба.
При флегмонозной ангине (интратонзиллярный абсцесс) нарушается дренаж лакун, паренхима миндалины вначале отечная, затем инфильтрируется лейкоцитами, некротические процессы в фолликулах, сливаясь, образуют гнойник внутри миндалины, давая соответствующую клиническую картину. Такой абсцесс может локализоваться близко к поверхности миндалины и опорожниться в полость рта.
Язвенно-некротическая ангина характеризуется распространением некроза на эпителий и паренхиму миндалины. па миндалинах, а нередко и на небных дужках и стенках глотки возникают язвенные дефекты с грязно-серым налетом.

 3.4.2.1. Клинические формы банальных ангин
3.4.2.1. Клинические формы банальных ангин
Катаральнаяангина (рис. 3.11). Наиболее легкая форма заболевания. Воспалительный процесс ограничен поражением только слизистой оболочки небных миндалин. Заболевание начинается остро, в горле появляются ощущение жжения, сухости, першения, а затем незначительные боли, усиливающиеся при глотании. Больного беспокоят недомогание, разбитость, головная боль. Температура тела обычно субфебрильная, у детей может подниматься до 38 "С. Реакция со стороны крови незначительная — нейтрофильный лейкоцитоз до 7—9-109/л, незначительный палочкоядерный сдвиг влево, СОЭ до 18—20 мм/ч.
Фарингоскопически определяется разлитая гиперемия слизистой оболочки миндалин с распространением на края небных дужек, миндалины несколько увеличены, отечны, сосуды инъецированы. Мягкое небо и слизистая оболочка задней стенки глотки не изменены, что позволяет дифференцировать эту форму ангины от фарингита. Язык сухой, обложен налетом. Часто имеется незначительное увеличение регионарных лимфатических узлов.
Продолжительность заболевания 3—5 дней.
|
|
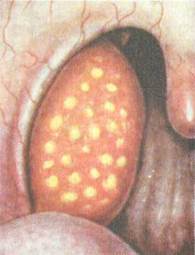
| Рис. 3.11.Катаральная ангина. 208 |
| Рис. 3.12.Фолликулярная ангина. |
Фолликулярнаяангина (рис. 3.12). Более тяжелая форма воспаления, протекающая с вовлечением в процесс не только слизистой оболочки, но и самих фолликулов. Болезнь начинается обычно с повышения температуры тела до 38—39 °С. Появляется выраженная боль в горле, усиливающаяся при глота-
нии, часто иррадиирует в ухо. Выражена и общая реакция организма — интоксикация, головная боль, общая слабость, лихорадка, озноб, иногда боли в пояснице и суставах.
У детей нередко развиваются более тяжелые симптомы — наряду с фебрильной температурой часто возникает рвота, могут быть явления менингизма, помрачение сознания.
В крови отмечается нейтрофильный лейкоцитоз 12—15109/л, умеренный палочкоядерный сдвиг влево, СОЭ может доходить до 30 мм/ч.
Как правило, увеличены и болезненны при пальпации регионарные лимфатические узлы, особенно ретромандибуляр-ные.
Фарингоскопически определяются разлитая гиперемия, инфильтрация, отечность небных миндалин с распространением на мягкое небо и дужки. На поверхности миндалин видны многочисленные округлые, несколько возвышающиеся над поверхностью желтовато-белые точки, величиной 1—3 мм. Эти образования представляют собой просвечивающие через слизистую оболочку нагноившиеся фолликулы миндалин, которые вскрываются на 2—4-й день болезни с образованием быстро заживающего дефекта слизистой оболочки — эрозии.
Продолжительность заболевания 6—8 дней.
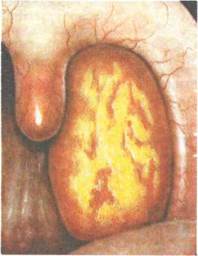
Лакунарная ангина(рис. 3.13). Характеризуется развитием гнойно-воспалительного процесса в устьях лакун с дальнейшим распространением на поверхности миндалин. Начало воспаления и клиническое течение практически такие же, как и при фолликулярной форме ангины, однако лакунарная ангина может протекать более тяжело, чем последняя. При ангине воспаление развивается, как правило, в обеих миндалинах, однако интенсивность и особенности его могут быть разными; у одного и того же больного можно одновременно наблюдать признаки фолликулярной и лакунарной ангины.
Фарингоскопическая картина характеризуется появлением на гиперемированной поверхности слизистой оболочки миндалин в области устьев лакун некроза и слущивания эпителия в виде островков желтовато-белого налета. Отдельные участки фибринозного налета сливаются и покрывают всю или большую часть миндалины, не выходя за ее пределы. Налет легко снимается шпателем без повреждения подлежащего слоя.
Продолжительность заболевания 6—8 дней, при осложнениях может затягиваться на более длительный срок.
Лечение. Как правило, проводят амбулаторное лечение с изоляцией больного, в тяжелых случаях показана госпитализация в инфекционное отделение. Необходимо соблюдать строгий постельный режим в первые дни заболевания, а затем — Домашний с ограничением физических нагрузок, что существенно как при лечении самого заболевания, так и для профилактики осложнений. Больному выделяют отдельную посуду и

|
Рис. 3.13.Лакунарная ангина.
предметы ухода; дети, как более восприимчивые к ангине, к больному не допускаются. Назначают нераздражающую, мягкую пищу, преимущественно растительно-молочную, витамины, обильное теплое питье.
В качестве основной противовоспалительной терапии в лечении ангин в течение многих лет используют препараты пенициллиновой группы как наиболее чувствительные к стрептококкам: бензил-пенициллина натриевая соль в виде инъекций внутримышечно по 1 000 000 ЕД 4—6
раз в сутки, феноксиметилпенициллин по 0,5 г 4—6 раз в сутки, ампиокс по 0,5 г 4—6 раз в сутки. Необходимо принимать антибиотики не менее 7 сут. В последующем возможно однократное применение дюрантных форм пенициллина: бицилли-на-3 по 1 200 000 ЕД или бициллина-5 по 1 500 000 ЕД.
Довольно частое обнаружение резистентных к пенициллину штаммов стрептококка диктует необходимость использовать другие антимикробные препараты, в частности антибиотики, устойчивые к р-лактамазам (аугментин, амоксиклав, клафо-ран), кефзол, цефамезин, таривид, ровамицин и др.
Целесообразно назначение антигистаминных препаратов — супрастин, тавегил, фенкарол, кларитин, телфаст и др. Рекомендовано обильное теплое питье.
Местно назначают ингаляции биопароксом — ингаляционный антибиотик, обладающий одновременно антибактериальной и противовоспалительной активностью. Ингаляции производят 4 раза в день в течение 8—10 дней. В первые дни после начала заболевания эффективно использование сублингваль-ных таблеток — фарингосепт (3—4 таблетки в сутки) или грамицидин (2 таблетки в сутки), которые держат во рту до полного рассасывания. После приема таблеток необходимо воздержаться от приема пищи и питья 1,5—2 ч. Назначают также полоскание глотки теплыми отварами трав (шалфей, ромашка, календула и др.), растворами соды, поваренной соли, фураци-лина, согревающие компрессы на поднижнечелюстную область.
Назначение салицилатов (парацетамол, панадол и др.) обо-
сновывается их аналгезирующим, жаропонижающим и противоревматическим действием. Симптоматическая терапия включает назначение анальгетиков, муколитиков, иммуностимулирующих препаратов, поливитаминов. Рекомендован постельный режим 7—8 дней.
Срок нетрудоспособности больного в среднем равен 10—12
дням.
Смешанная форма ангин.Встречается крайне редко и характеризуется сочетанием признаков, присущих различным описанным выше формам ангин.
3.4.2.2. Ангины при инфекционных заболеваниях
При некоторых острых инфекционных заболеваниях развивается воспаление компонентов лимфаденоидного глоточного кольца — чаще небных миндалин. Это может быть одним из первых признаков болезни. Изменения в глотке могут носить самый разнообразный характер, начиная от катаральных и кончая некротическими. Поэтому при возникновении любых форм ангины необходимо иметь в виду, что она может явиться начальным симптомом какого-либо инфекционного заболевания, особенно в детском возрасте.
• Ангина при дифтерии
Дифтерия — острое инфекционное заболевание, протекающее с общей интоксикацией, развитием воспалительного процесса, сопровождающегося образованием фибринозной (крупозной) пленки в месте внедрения возбудителя — слизистой оболочки небных миндалин и ротоглотки.
Этиология.Заболевание вызывается устойчивой во внешней среде дифтерийной палочкой вида Corynebacterium diphteriae. Инфицирование происходит преимущественно воздушно-капельным или контактным путем. Инкубационный период длится 2—7 дней. Встречается чаще в детском возрасте. В результате активной иммунизации детей и подростков заболеваемость дифтерией снизилась практически во всех странах. Однако последние несколько лет отмечается тенденция к подъему заболеваемости с высокой летальностью от дифтерии.
Клиника.Заболевание начинается остро с подъемом температуры тела. Клиническое течение болезни широко варьирует в отношении как тяжести, так и разнообразия симптомов. Различают следующие формы заболевания:
• локализованная с разновидностями: пленчатая, островча-
тая, катаральная;
• распространенная с поражением глотки, носа, гортани;
• токсическая с разновидностями: геморрагическая и ган
гренозная.
 Локализованная форма — самая распространенная форма дифтерийной инфекции, составляет 70—80 % от всех случаев дифтерии. Процесс протекает ограниченно, общая интоксикация выражается головной болью, недомоганием, снижением аппетита, адинамией, болями в суставах и мышцах. С первых часов беспокоит боль в горле, которая значительно усиливается на 2-е сутки. Речь у больного невнятная, изо рта характерный противно-сладковатый запах. Несмотря на повышенную температуру кожа лица бледная, в то время как у больных с банальной лакунарной или фолликулярной ангиной имеется лихорадочный румянец на щеках, яркие сухие губы. Регионарные лимфатические узлы умеренно увеличены и слегка болезненны.
Локализованная форма — самая распространенная форма дифтерийной инфекции, составляет 70—80 % от всех случаев дифтерии. Процесс протекает ограниченно, общая интоксикация выражается головной болью, недомоганием, снижением аппетита, адинамией, болями в суставах и мышцах. С первых часов беспокоит боль в горле, которая значительно усиливается на 2-е сутки. Речь у больного невнятная, изо рта характерный противно-сладковатый запах. Несмотря на повышенную температуру кожа лица бледная, в то время как у больных с банальной лакунарной или фолликулярной ангиной имеется лихорадочный румянец на щеках, яркие сухие губы. Регионарные лимфатические узлы умеренно увеличены и слегка болезненны.
При фарингоскопии отмечаются отечность миндалин и небных дужек, неяркая гиперемия с цианотичным оттенком. В области лакун (при островчатой форме) и на зевной поверхности миндалин (при пленчатой форме) имеются налеты. При катаральной форме дифтерии налеты отсутствуют.
Распространенная форма дифтерии глотки встречается реже (3—5 %). Для нее характерно появление обширных налетов с тенденцией к распространению на окружающую слизистую оболочку носоглотки, носа, гортани, трахеи. Может развиться клиническая картина так называемого нисходящего крупа.
Явления интоксикации более выражены, температура тела повышается до 39 °, беспокоят боли в горле, усиливающиеся при глотании. Наблюдаются тахикардия, аритмия, заторможенность, падение артериального давления.
Токсическая форма дифтерии встречается редко. Характерно острое начало заболевания, повышение температуры тела до 40°, раннее появление отека в глотке и подкожной жировой клетчатке шеи. Беспокоят боль в горле, которая усиливается при глотании, слюнотечение, голос гнусавый, дыхание затруднено. Регионарные лимфатические узлы увеличены и сопровождаются отеком парафарингеальной, поднижнечелюстной и шейной клетчатки, который может распространяться книзу до ключицы и ребер. В некоторых случаях в клинической картине могут доминировать симптомы геморрагического диатеза (геморрагическая дифтерия), которые характеризуются кровоте-; чением из носа, верхних дыхательных путей и подкожными кровоизлияниями.
Диагностика. Все виды ангин следует считать подозритель
ными на дифтерию, тем более при наличии налетов. Типичный
дифтеритический налет в виде пленки серовато-белого или
желтовато-серого цвета появляется к концу 2-х суток болезни.
Пленка толстая, удаляется с трудом, не растирается на пред
метном стекле, опускается на дно сосуда с жидкостью — тонет.
После удаления пленка повторно формируется на месте сня
той. - - I ...,:■■ ■ ■; ,....- •■■. , •.,■.■..'■..■, -■
212 ■'■"'■" ■■ ■■■■ :. ■■.■■ ■,;,.■
Температура тела при дифтерии чаще ниже, чем при банальной ангине, в то время как общее состояние тяжелое, прогрессивно ухудшается.
Диагноз можно подтвердить бактериологическим исследованием мазков, взятых из участков поражения. Мазок или, лучше, кусочек пленки следует брать с периферических отделов налета, где обсемененность выше. Высеваемость дифтерийных палочек в среднем 75—80 %, поэтому отсутствие бактериологического подтверждения не является основанием для отмены клинического диагноза дифтерии.
Осложнения при дифтерии возрастают параллельно тяжести болезни. Самым частым и опасным является миокардит. Периферические параличи мягкого неба (за счет поражения глоточных ветвей блуждающего и языкоглоточного нерва) могут быть одно- или двустороннего характера. Реже наблюдаются параличи мышц нижних конечностей, а также паралич диафрагмы.
Из других осложнений наиболее опасно развитие стенози-рования дыхательных путей, особенно в детском возрасте (дифтеритический круп), требующего интубации или трахеотомии.
Лечение. Больные с дифтерией или с подозрением на дифтерию, особенно на токсическую форму, подлежат незамедлительной госпитализации в инфекционный стационар, а в санэпидстанцию направляется экстренное извещение. Вводить сыворотку в амбулаторных условиях опасно из-за возможных тяжелых токсических, аллергических, сердечно-сосудистых осложнений.
Специфическое лечение противодифтерийной антитоксической сывороткой рассчитано на нейтрализацию токсина как в очаге его образования, так и свободно циркулирующего в крови. Токсин, связанный с клетками, уже не может быть нейтрализован антитоксической сывороткой, поэтому особое значение имеет раннее применение сыворотки.
Сыворотку вводят по способу Безредки. За 1 ч до введения полной лечебной дозы для предотвращения анафилактической реакции подкожно вводят 0,5 мл сыворотки. Далее при локализованной форме дифтерии вводят 10 000—30 000 АЕ, затем через 1—2 дня еще 5000 АЕ.
При распространенной форме первая доза составляет 30 000— 40 000 АЕ, вторая - 10 000 АЕ.
При токсической форме общая доза равняется 100 000— 200 000 АЕ.
Назначают витамины, детоксикационные и симптоматические средства. Для профилактики вторичных осложнений используют антибиотикотерапию, антигистаминные средства.
В настоящее время для лечения применяют очищенную от
 белков и обработанную ферментами сыворотку — "диаферм", которая дает минимальные побочные осложнения.
белков и обработанную ферментами сыворотку — "диаферм", которая дает минимальные побочные осложнения.
Большинство больных после перенесенного заболевания освобождаются от носительства дифтерийных палочек. Однако 5—10 % больных становятся бациллоносителями без каких-либо клинических проявлений, но остаются опасными для окружающих. Свободными от бациллоносительства можно считать лиц после трехкратного отрицательного анализа слизи из носа и зева.
Дата добавления: 2015-01-24; просмотров: 1597;
