Актиномикоз слизистой оболочкиртавстречается редко. Припоражении слизистойоболочки рталучистые грибы проникают черезповрежденную и воспаленнуюслизистую оболочку полости рта.
Травмирующими факторами могут быть инородные тела: ости злаков, травинки, рыбные кости. Иногда больной травмирует слизистую оболочку острыми краями зубов. Чаще поражается слизистая оболочка нижней губы и щеки, подъязычной области, нижней и боковой поверхностей языка.
Актиномикоэслизистой оболочки рта характеризуется медленным, спокойным течением, обычно несопровождается повышениемтемпературы тела. Боли в очагепоражения незначительные.
Приосмотре больногоотмечается поверхностно расположенныйвоспалительный инфильтратс ярко-красной слизистой оболочкойнад ним. Часто наблюдаются распространениеочага наружу, истон-чение слизистойоболочки и при ее прорыве — образование отдель-
| ll—118'l |
| \ |
ных мелких свищевых ходов, из которых выбухают грануляции. Они возвышаются над поверхностью окружающей слизистой оболочки.
Одонтогенная актиномыкозная гранулема. В тканях периодонта первичная актиномикозная гранулема встречается нередко, но распознается с трудом. Этот очаг всегда имеет тенденцию к распространению в другие ткани. Следует выделять одонтогенную актино-микозную гранулему в коже, подкожной клетчатке, подслизистой ткани, надкостнице челюсти. При локализации актиномикозной одонтогенной гранулемы в^коже и подкожной клетчатке наблюдается тяж по переходной складке, идущий от зуба к очагу в мягких тканях. Одонтогенная актиномикозная гранулема в подслизистой основе полости рта мало отличается от описанной ранее картины подслизистого поражения, но тяж по переходной складке при этом бывает не всегда. Одонтогенная гранулема в периосте (надкостнице) челюстей характеризуется медленным бессимптомным течением, отличаясь от подобных проявлений банальной этиологии тем, что очаг под надкостницей интимно связан с пораженным периодонтом. Процесс часто распространяется к слизистой оболочке, при очередном обострении она истончается, образуя свищевой ход.
Распространение процесса нередко создает картину одновременного поражения кожи, подкожной клетчатки, подслизистой ткани. Наблюдаются выраженный фибросклероз тканей в окружности очага и «замуровывание» отдельных актиномикозных гранулем в пластах плотных ткаией, что обусловливает длительное и упорное течение болезни.
Подкожно-межмышечная форма актиномикоза встречается часто. При этой форме процесс развивается в подкожной, межмышечной, межфасциальнои клетчатке, распространяется на кожу, мышцы, челюстные и другие кости лица. Она локализуется в поднижнече-люстной, щечной и околоушно-жевательной области, а также поражает ткани височной, подглазничной, скуловой областей, подвисочной и крыловидно-небной ямок, крыловидно-нижиечелюстного и окологлоточного пространств и других областей шеи.
При подкожно-межмышечной, или глубокой, форме актиномикоза больные указывают на появление припухлости вследствие воспалительного отека и последующей инфильтрации мягких тканей.
Нередкопервые проявления подкожно-межмышечной формы актиномикоза нельзяотличить от картины абсцессов или флегмон. Часто первым симптомом актиномикоза является прогрессирующее ограничение открывания рта. Это объясняется тем, что большие коренные зубы, чащедругих зубов поражаемые кариознымпроцессом, а также слизистая оболочка в окружности полупрорезавшегосянижнего зубамудрости могут быть местом внедрения лучистых грибов. Прорастая в окружающие ткани, лучистыегрибы поражаютжевательнуюи внутреннюю крыловидиую мышцы, вследствие чего и возникает беспокоящеебольного ограничение открывания рта.
При осмотреотмечается синюшность кожного покрова над инфильтратом;возникающие в отдельных участках инфильтрата очаги
размягчения напоминают формирующиеся небольшие абсцессы (рис 79, а).
Прорыв истонченного участка кожи ведет к ее перфорации с выделением тягучей гноевидной жидкости, нередко содержащей мелкие беловатые, иногда пигментированные зерна — друзы актино-мицетов.
Острое начало заболевания или его обострения сопровождаются повышением .температуры тела до 38—39 °С, болями. После вскрытия актиномикозного очага и опорожнения его острые воспалительные явления стихают. Отмечаются доскообразная плотность периферических отделов инфильтрата, участки размягчения в центре со свищевыми ходами. Кожа над пораженными тканями спаяна, си-нюшна.
В последующем актиномикозный процесс развивается по двум направлениям: происходят постепенная резорбция и ограничение инфильтрата или распространение на соседние ткани (рис. 79, б). Последнее иногда приводит к вторичному поражению костей лица ак\иномикозом и редко — к метастазированию во внутренние органы. Генерализация актиномикозного процесса в последние годы не наблюдается.
Распространение актиномикозного процесса на кости лицевого скелета проявляется в виде деструктивного поражения, локализующегося преимущественно в нижней челюсти.
На рентгенограмме при вторичном деструктивном поражении костей лицевого скелета актиномикозом обнаруживаются внутри-костные абсцессы, гуммы, кортикальные узуры, чередования мелких очагов остеопороза и остеосклероза — мозаичная структура кости.
Акминомикоз лимфатических узлов возникает при одонтоген-ном, тонэиллогенном, отогенном путях распространения инфекции.
Клиническая картинаактиномикоза лимфатических узлов весьмаразнообразна. Процесспроявляется в виде актиномикозного лимфангита,абсцедирующего лимфаденита, аденофлегмоны или хронического гиперпластическоголимфаденита.
При актиномикозе лимфатических узлов процесс локализуется в лицевых, подбородочных, поднижнечелюстных, шейных лимфатических узлах; в них преобладает поражение в виде абсцедирующего или гиперпластического лимфаденита. Поражение актиномикозом лимфатических узлов поднижнечелюстного или подбородочного треугольников и передних шейных, как правило, протекает в виде аденофлегмоны. В таких случаях наблюдается одновременно поражение ряда лимфатических узлов и соседней с ними клетчатки (рис. 80).
Актиномикозный лимфангит развиваетсякак хронический трун-кулярныи процесс лимфатических сосудов. Может быть как изолированное поражение или наблюдаться приактиномикозном поражении лимфатических узлов. Чащепоражаются лимфатические сосуды на боковой поверхности шеи(рис. 81).
Клиническаякартина отличаетсяповерхностно расположеннымплоским инфильтратом, вначале плотным, азатем размягчающимся
И*д(,1
и спаивающимся с кожей. Иногда инфильтрат бывает в виде плотного тяжа, идущего от пораженного лимфатического узла вверх или вниз по шее.
Клиническая картина абсцедирующего актиномикозного лимфаденита характеризуется жалобами на ограниченный, слегка болезненный, плотный узел или инфильтрат в соответствующей области. Заболевание развивается медленно и вяло, не сопровождается повышением температуры тела. Лимфатический узел увеличен, постепенно спаивается с прилежащими тканями, вокруг него нарастает инфильтрация тканей. При абсцедировании лимфатического узла (или узлов) усиливаются боли, повышается температура тела до субфебрильных цифр, появляется недомогание. После вскрытия абсцедирующего очага процесс медленно подвергается обратному развитию, но полностью инфильтрат не рассасывается, а остается плотный ограниченный, чаще рубцово-измененный конгломерат. Характерно развитие склероза тканей по периферии актиномикознои гранулемы и соседней с ней клетчатки. Нередко происходят распространение экссудата из лимфатического узла в окружающие ткани и развитие там актиномикозных очагов. При повторном абсцедировании затруднен отток гноя и уплотнение тканей увеличивается.
Аденофлегмона, вызванная актиномицетами, характеризуется жалобами на резкие боли в пораженной области; клиническая картина напоминает аденофлегмону, вызванную гноеродной инфекцией. Повышается температура тела. Отмечаются разлитой, плотный, болезненный инфильтрат; значительно выражен отек в соседних тканях, кожа спаивается с ним и приобретает красновато-синюшную окраску.
При гиперпластическом актиномикозном лимфадените наблюдается увеличенный, плотный лимфатический узел, напоминающий опухоль или опухолсподобное заболевание. Характерно медленное, часто бессимптомное течение. Диагноз актиномикоза иногда устанавливают при патологоанатомическом исследовании после удаления «образования». Процесс может обостряться и абсцедировать, давая картину абсцедирующего лимфаденита, реже — аденофлегмоны. Иногда медленный распад актиномикознои гранулемы ведет к выходу очага наружу с образованием свища (или свищей) и выбуханием из них обильных грануляций.
Актимомчкоз периоста челюсти по сравнению с другими формами актиномикоза встречается сравнительно редко. Процесс может протекать в виде экссудативного или продуктивного воспаления. Поражается преимущественно надкостница с вестибулярной стороны нижней челюсти.
При экссудативномактиномикозном периостите челюсти воспалительные явленияразвиваются в области зуба и переходят яа вестибулярнуюповерхность альвеолярной части и тело челюсти. Болевые ощущениявыражены слабо,самочувствие больногоне нарушено. Может бытьпервично-хроническое начало воспалительного процесса. В другихслучаях процесс развивается остро, с более выраженными общими иместными симптомами воспаления.
Клинически наблюдаются плотный инфильтрат в преддверии полости рта, сглаженность нижнего свода. Слизистая оболочка над ним красная, иногда с синеватым оттенком. Затем инфильтрат медленно размягчается, отграничивается, при пальпации ткани болезненны. Перкуссия зуба безболезненна, он как бы «пружинит». При вскрытии очага не всегда выделяется гной, часто отмечается разрастание грануляций в области утолщенной и частично расплавившейся надкостницы.
Продуктивный актиномикозныи периостит наблюдается чаще у детей, подростков и молодых людей. При продуктивном актиномикозном периостите отмечается утолщение основания нижней челюсти за счет надкостницы. Процесс с надкостницы альвеолярной части переходит на основание челюсти, иногда значительно деформируя ее и утолщая ее край. Процесс развивается длительно, у отдельных больных сопровождается обострениями.
Рентгенологически снаружи альвеолярной части, основания тела челюсти и особенно по нижнему краю определяются рыхлые периоста^'ьные утолщения неоднородной структуры.
Актиномыкоз челюстей. Патологический процесс при первичном поражении челюстей чаще локализуется на нижней челюсти и весьма редко на верхней челюсти.
По данным клинической, патологоанатомической и рентгенологической картины первичный актиномикоз челюсти может быть в виде деструктивного и продуктивно-деструктивного процесса.
Первичный деструктивный актиномикоз челюстей может проявляться в виде внутрикостного абсцесса или внутрикостной гуммы.
В ранние периодыболезни при внутрикостном абсцессе больные жалуются на боли вобласти пораженного отдела кости. При непосредственном соседствевнутрикостного очага с каналом нижней челюсти нарушаетсячувствительность в области разветвления подбородочного нерва. Вдальнейшем боли становятся интенсивными,могут приниматьхарактер невралгических. Появляются отек и инфильтрация прилегающихк кости мягких тканейили периостальноеутолщение ее,развивается воспалительная контрактура жевательных мышц.
Клиническая картинавнутрикостной туммы характеризуется медленным, спокойнымтечением, с незначительными болевыми ощущениями в области пораженной кости; сопровождается отдельнымиобострениями,при которых возникаетвоспалительная контрактуражевательныхмышц. Воспалительныеизменения в прилегающихмягкихтканях, надкостницевыражены незначительно и появляются только приобострении процесса.
Рентгенологически первичный деструктивный актиномикоз челюстей характеризуетсяналичием в кости одной илинесколькихслившихсяполостей округлойформы, не всегда четкоконтуриро-ванных (рис. 82, а).При внутрикостной актиномикотической гуммеочаг резорбции может бытьокружен зоной склероза. Кроме того,отмечается уплотнение губчатого вещества в соседнихс внутрико-стным очагом участках.
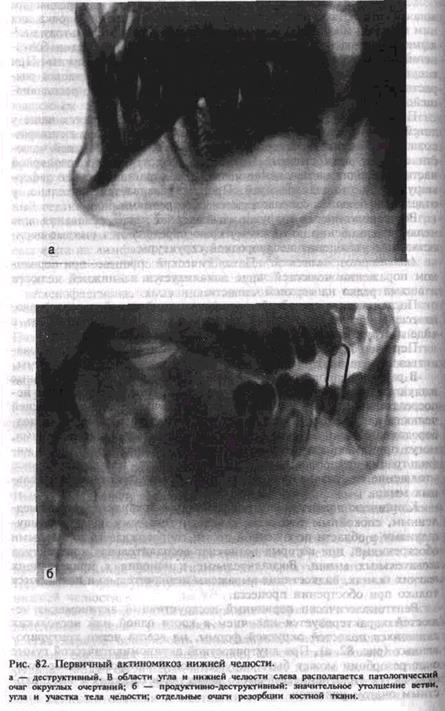
Первичное продуктивно-деструктивное поражение челюстей ак-тиномикозом наблюдается преимущественно у детей, подростков и молодых людей. Заболевание обычно начинается после одонтогенного или тонзиллогенного воспалительного процесса. Отмечается утолщение кости за счет периостальных наложений, которое прогрессивно увеличивается и уплотняется, симулируя новообразование (рис. 82, б).
Течение болезни длительное — от 1—3 лет до нескольких десятилетий. На фоне хронического течения заболевания бывают отдельные обострения, когда появляются боли, повышается температура тела, возникают воспалительная реакция мягких тканей, ограничение открывания рта, а также переход процесса с кости на околочелюстные ткани и развитие там актиномикозных очагов (рис. 83).
На рентгенограмме при продуктивно-деструктивном актиноми-козе видны новообразование кости, идущее от надкостницы, уплотнение строения компактного и губчатого вещества в области тела, ветви нижней челюсти. В этих участках, как и во вновь образованной кости, обнаруживаются отдельные очаги резорбции. Одни полости мелкие, почти точечные, другие — крупные. В зависимости от давности заболевания более или менее выражен склероз кости в окружности этих очагов (см. рис. 82, б). При многолетнем течении болезни оссифицирующий периостит, склероз кости сопровождаются уплотнением костной структуры, увеличиваются продуктивные изменения. В увеличенных участках кости обнаруживаются мелкие очаги деструкции.
Актиномикоз органов полости рта — языка, миндалин, слюнных желез, верхнечелюстной пазухи — встречается сравнительно редко и представляет значительные трудности для диагностики.
Актиномикоз языка возникает послеего травмы, особенно хронической, острымикраями зубов, неправильно изготовленными протезами, а также вследствиепопадания инородных тел, в том числезаноз растительногопроисхождения.
Клиническая картина актиномикоза языка зависит от локализации специфического очага и может протекать в виде диффузного воспалительного процесса, напоминающего флегмону или абсцесс. В таких случаях процесс локализуется в области основания корня, а также боковых отделов языка.
Поражение языка вобласти спинки или кончика характеризуетсяналичиембезболезненного илималоболезненного узла, который долгое время — от нескольких недельдо 1—2мес — может оставатьсябез изменений,почти не беспокоя больного. В дальнейшем в однихслучаях бывает абсцедирование узла, в других —его спаивание сослизистой оболочкой языка ивскрытие наружу с образованиемсвищей ивыбуханием обильных грануляций.
Актччомикоз мтдаяии встречаетсякрайне редко.Вначале больные жалуются на чувство неловкостиили ощущениеинородноготеяа иглотке. В анамнезеотмечаются отдельныеобострения воспалительного процесса. Наблюдаетсяувеличение пораженной мин-
далины — ее уплотнение до хрящеватой консистенции. Покрывающая миндалину слизистая оболочка мутна и спаяна с подлежащими тканями. Характерно спаивание увеличенной миндалины с дужками, особенно передними.
Очередное обострение ведет к распространению процесса на соседние ткани: крыловидно-нижнечелюстное пространство, подъязычную область, окологлоточное пространство.
Актиномикоз слюнных желез может быть первичным и вторичным. Причиной развития актиномикозного процесса в слюнных железах является проникновение инфекции через проток железы при его ранении и попадании в него инородных тел, но в основном оседание инфекции при респираторных, аденовирусных заболеваниях. Нередко первичным очагом развития актиномикоза являются лимфатические узлы, заключенные внутри околоушной слюнной железы, между ее дольками.
Клиническая картина актиномикоза слюнных желез разнообразна. В зависимости от протяженности актиномикозного процесса в железе и характера воспалительной реакции можно выделить следующие формы поражения актиномикозом слюнных желез: 1) экс-судативный ограниченный и диффузный актиномикоз; 2) продуктивный ограниченный и диффузный актиномикоз; 3) актиномикоз глубоких лимфатических узлов в околоушной железе.
Актиномикоз верхнечелюстной пазухи встречается крайне редко. Инфекция проникает одонтогенным, реже риногенным путем. Первые проявления болезни чаще неотличимы от острого или обострения хронического гайморита, но заболевание может развиваться исподволь и медленно.
Клинически наблюдаются затрудненное носовое дыхание, иногда гнойные выделения из носа. Передняя стенка верхней челюсти утолщена, слизистая оболочка верхнего свода преддверия рта мутная, инфильтрирована и несколько спаяна с утолщенной надкостницей. При очередном обострении появляются воспалительная припухлость в подглазничной области, отек щечной и скуловой областей.
На рентгенограмме верхнечелюстная пазуха гомогенно затемнена, хорошо выражены стенки полости. При одонтогенной природе актиномикозного поражения можно видеть связь апикального очага с актиномикозным очагом в верхнечелюстной пазухе. Длительное течение заболевания иногда ведет к неполной облитерации верхнечелюстной пазухи костной тканью.
Диагноз. Диагностика актиномикоза в связи со значительным разнообразием клинической картины заболевания, а также сходством его с воспалительными и опухолевыми процессами представляет некоторые затруднения. Вялое и длительное течение одонтогенных воспалительных процессов, безуспешность проводимой противовоспалительной терапии всегда настораживают в отношении актиномикоза. Необходимо обследование для выявления или исключения этого заболевания.
Клинический диагноз актиномикоза должен подкрепляться микробиологическим исследованием отделяемого, проведением диагно-
стической кожно-аллергической пробы с актинолизатом и другими методами иммунодиагностики, рентгенологическим и в ряде случаев патоморфологическим исследованиями. Следует сопоставлять клинические симптомы болезни с результатами этих исследований и правильно их истолковывать. В отдельных случаях требуются повторные, часто многократные диагностические исследования.
Микробиологическое изучение отделяемого должно заключаться в исследовании нативного препарата, цитологическом исследовании окрашенных мазков и в ряде случаев в выделении патогенной культуры путем посева.
Исследование отделяемого в нативном препарате является наиболее простым методом определения друз и элементов лучистых грибов. Цитологическое исследование окрашенных мазков (по Граму, Цильцу и Нохту и др.) позволяет установить наличие мицелия актиномицетов, вторичной инфекции, а также судить по клеточному составу о реактивных способностях организма (фагоцитоз и др.).
Если исследования отделяемого в нативном препарате и цитологические исследования не дают исчерпывающего ответа, то необходимо выделить культуры лучистых грибов путем посева. Наиболее убедительным для диагноза актиномикоза является выделение анаэробной культуры.
При диагностике и планировании лечения актиномикоза важно установить наличие сопутствующей гнойной инфекции.
Патогистологическое исследование имеет ограниченное значение для диагностики актиномикоза и лишь при клиническом течении процесса, симулирующем опухолевый рост, является основным для подтверждения диагноза. При первичном и вторичном поражении костей лица актиномикозом важное диагностическое значение имеют рентгенологические исследования, а при заболеваниях слюнных желез — сиалография.
В комплексе диагностических методов и средств обязательно выполняют клиническое исследование крови и мочи. При остром течении актиномикоза количество лейкоцитов увеличено до 11,1— 15'10'Ул, отмечаются нейтрофилез, лимфоцитопения, моноцитопе-ния; СОЭ увеличена до 15—35 мм/ч и выше. Хроническое течение характеризуется лейкопенией, вторичной анемией, сдвигом лейкоцитарной формы вправо за счет лимфоцитов; СОЭ увеличена от 30 до 60 мм/ч.
Дифференциальный диагноз. Актиномикоз дифференцируют от ряда воспалительных заболеваний: абсцесса, флегмоны, периостита и остеомиелита челюсти, туберкулеза, сифилиса, опухолей и опухолеподобных процессов. Клинической диагностике помогают микробиологические исследования, специфические реакции, серодиагностика. Важную роль в дифференциальной диагностике актиномикоза и опухолей играют морфологические данные.
Кожная форма актиномикоза и различные проявления пиодермии имеют общие признаки: образование воспалительных инфильтратов, истончение кожи, красная и синюшная ее окраска. При пиодермии
участки пораженнойкожи локализуются в определенных областях лица: щечных, подбородочной, лобной, наблюдается поражение и других областей кожи. При посеве отделяемого определяется стрептококковая, стафилококковая инфекция.
Подкожную, подкожно-мышечную форму актиномикоза следует дифференцировать от абсцессов, флегмон. Для абсцессов, особенно флегмоны, характерны острое начало заболевания, выраженность общих симптомов: слабость, недомогание, головная боль, потеря аппетита и сна. Более ярко выражены самопроизвольные боли и боли при пальпаторном исследовании в очаге поражения. При абсцессе, главным образом при флегмоне, наблюдается значительный отек в окружающих околочелюстных мягких тканях. При исследовании гноя обнаруживается смешанная флора.
Особенно трудна дифференциальная диагностика актиномикоз-ного и неспецифического инфекционного лимфаденита. Клиническая картина этих заболеваний может быть неотличима и только исследование гноя и обнаружение друз актиномицетов или смешанной инфекции помогают в диагностике.
Трудно дифференцировать деструктивно-продуктивную форму актиномикоза и бессеквестральные проявления хронического остеомиелита нижней челюсти. Клиническая и рентгенологическая картины могут быть одинаковыми. Помогают установлению правильного диагноза иммунологические реакции: кожно-аллергическая реакция с актинолизатом в качестве антигена и реакции торможения миграции лейкоцитов с различными аллергенами: стандартным стрептококковым, стафилококковым, Candida и актинолизатом.
Актиномикоз следует дифференцировать от туберкулеза, сифилиса. Поражение лимфатических узлов лица и шеи туберкулезной этиологии отличается медленным их распадом и выделением творожистого секрета, при исследовании которого обнаруживают ми-кобактерии туберкулеза.
Сифилитическое поражение лимфатических узлов характеризуется их уплотнением. При распаде образуется безболезненная язва. Сифилитическое поражение надкостницы, кости челюстей в отличие от актиномикоза характеризуется спаиванием утолщенного, с ва-ликообразными возвышениями периоста со слизистой оболочкой полости рта. Распад сифилитических очагов в надкостнице челюстей ведет к образованию характерных язв. Сифилис кости отличается характерной локализацией — в области носовых костей, перегородки носа. В костной ткани образуются гуммы, которые распадаются, оставляя после себя грубые, плотные, часто стягивающие рубцы. При сифилисе часто образуются гиперостозы, экзостозы. Микробиологические, морфологические исследования, реакция Вассермана позволяют окончательно решить вопрос о диагнозе заболевания.
Актиномикоз, особенно распространенные очаги при подкожно-межмышечной форме, надо дифференцировать от рака полости рта, особенно в случаях распада и выделения в качестве инфекции лучистого гриба. Решающим в диагностике является морфологическое исследование.
Лечение. Терапия актиномикоза челюстно-лицевой области и шеи должна быть комплексной и включать: 1) хирургические методы лечения с местным воздействием на раневой процесс; 2) воздействие на специфический иммунитет; 3) повышение общей реактивности организма; 4) воздействие на сопутствующую гнойную инфекцию; 5) противовоспалительную, десенсибилизирующую, симптоматическую терапию, лечение общих сопутствующих заболеваний; 6) физические методы лечения и ЛФК.
Хирургическое лечение актиномикоза заключается: 1) в удалении зубов, явившихся входными воротами актиномикозной инфекции;
2) в хирургической обработке актиномикозных очагов в мягких и костных тканях, удалении участков избыточно новообразованной кости и в ряде случаев лимфатических узлов, пораженных актино-микозным процессом. Объем и характер хирургических вмешательств зависят от формы актиномикоза и локализации его очагов.
Большое значение имеет уход за раной после вскрытия актино-микозного очага. Показаны ее длительное дренирование, последующее выскабливание грануляций, обработка пораженных тканей 5% настойкой йода, введения порошка йодоформа. При присоединении вторичной гноеродной инфекции показано депонированное введение антибиотиков, препаратов нитрофуранового ряда, ферментов, бактериофагов, иммунных препаратов.
При актиномикозе, характеризующемся нормергической воспалительной реакцией, проводят актинолизатотерапию или назначают специально подобранные иммуномодуляторы, а также общеукреп-ляющие стимулирующие средства и в отдельных случаях биологически активные лекарственные препараты.
Терапию актиномикоза с гипергической воспалительной реакцией начинают с детоксикационного, общеукрепляющего и стимулирующего лечения. Актинолизат и другие иммуномодуляторы назначаются строго индивидуально в зависимости от чувствительности тестов РОН и РОЛ. Для того чтобы снять интоксикацию, внутривенно капельно вводят растворы гемодеза, реополиглюкина с добавлением витаминов, кокарбоксилазы. На курс лечения в зависимости от формы актииомикоза — 4—10 вливаний. В комплекс лечения хронической интоксикации при актиномикозе включают поливитамины с микроэлементами, энтеросорбенты (активированный уголь), обильное питье с настоем лекарственных трав, рыбий жир. Такое лечение проводят по 7—10 дней с промежутками 1 нед — 10 дней и повторно — 2—3 курса. После 1—2-го курса назначают по показаниям иммуномодуляторы: Т-активин, тимазин, актинолизат, стафилококковый анатоксин, левамизол.
При актиномикозном процессе, протекающем по гиперергиче-скому типу, с выраженной сенсибилизацией к лучистому грибу лечение начинают с общей антибактериальной, ферментативной и комплексной инфузионной терапии, направленной на коррекцию гемодинамики, ликвидацию метаболических нарушений, дезинток-сикацию. Назначают препараты, обладающие десенсибилизирующим, общеукрепляющим и тонизирующим свойствами. В комплексе
лечения применяют витамины группы В и С, кокарбоксилазу, АТФ. Проводят симптоматическую терапию и лечение сопутствующих заболеваний. В этот период хирургическое вмешательство должно быть щадящим, с минимальной травмой тканей. После курса такого лечения (от 2—3 нед до 1—2 мес) на основании соответствующих данных иммунологического исследования назначают курс иммунотерапии актинолизатом или левамизолом. При отсутствии актино-лизата подбирают другие иммуномодуляторы (тималин, Т-активин
и др.).
Важное место в комплексном лечении занимает стимулирующая терапия: гемотерапия, назначение антигенных стимуляторов и об-щеукрепляющих средств — поливитаминов, витаминов Bi, Bu, С, экстракта алоэ, продигиозана, пентоксила, метилурацила, левами-зола, Т-активина, тималина. При длительном течении процесса в зависимости от иммунологических данных проводят курсы деток-сикационной терапии, приведенной ранее. В случаях присоединения вторичной гноеродной инфекции, обострении процесса и его распространения показано применение антибиотиков.
Лечение больных актиномикозом, особенно химиотерапевтиче-скими препаратами, должно сочетаться с назначением антигиста-минных средств, пиразолоновых производных, а также симптоматической терапии.
В общем комплексе лечения больных актиномикозом рекомендуют применять физические методы лечения (УВЧ, ионофорез, фонофорез лекарственных веществ, излучение гелий-неонового лазера, в отдельных случаях парафинотерапию) и ЛФК.
После комплексного лечения актиномикоза челюстно-лицевой области и шеи выздоровление обычно наступает после одного — двух курсов лечения. При распространенных поражениях тканей лица и челюстей проводят 3—4 и более курсов специфического
лечения.
Прогноз при актиномикозе челюстно-лицевой области в большинстве случаев благоприятный.
Профилактика. Санируют полость рта и удаляют одон-тогенные, стоматогенные патологические очаги. Главным в профилактике актиномикоза является повышение общей противоинфек-ционной защиты организма.
Дата добавления: 2015-01-21; просмотров: 2683;
