Информационный блок для самостоятельной подготовки студента к практическому занятию. Тромбоэмболия легочной артерии (ТЭЛА) - окклюзия просвета основного ствола или ветвей легочной артерии тромбом - эмболом
Тромбоэмболия легочной артерии (ТЭЛА) - окклюзия просвета основного ствола или ветвей легочной артерии тромбом - эмболом, оторвавшегося от тромба, который сформировался в венах большого круга кровообращения или полостях правого сердца, и занесенным в малый круг кровообращения с током крови. Механическая закупорка ствола или ветвей легочной артерии тромбоэмболом сопровождается генерализованным спазмом легочных артериол, что приводит к резкому ограничению кровотока в легких.
Патофизиологической основой ТЭЛА является обтурация эмболом-тромбом легочных артерий с последующим развитием гипоксемии и легочной артериальной гипертензии. Вследствие этого резко нарушается кровообращение легкого, возникает перегрузка правой половины сердца с развитием острой или подострой правожелудочковой недостаточности, развиваются обширные нервно-рефлекторные нарушения.
Клиническое течение ТЭЛА прежде всего зависит от того, окклюзируется ли основной ствол и главные ветви, или средние и мелкие ее разветвления, а также от полноты окклюзии.
По клиническому течению выделяют четыре формы ТЭЛА (Н.Б.Рзаев, 1970):
молниеносная, при которой смерть больного наступает внезапно (в течение 10 мин) от острой асфиксии или остановки сердца;
острая – с внезапным появлением сильной боли за грудиной, выраженной одышкой, развитием коллапса; при отсутствии лечения больные умирают в течение 24 часов;
подострая – развивается более постепенно и клинически проявляется инфарктом легкого, основным проявлением которого является кровохарканье;
хроническая – развивается постепенно и клинически проявляется хронической легочно-сердечной недостаточностью.
В зависимости от объема поражения сосудов легких ТЭЛА может быть:
— сверхмассивная — поражение более 70 % сосудов легких (внезапная потеря сознания, диффузный цианоз верхней половины тела, остановка кровообращения, судороги, остановка дыхания);
— массивная — поражение более 50 % сосудов легких (потеря сознания, шок, падение артериального давления, недостаточность функции правого желудочка);
— субмассивная — поражение от 30 до 50 % сосудов легких (одышка, нормальное артериальное давление, функция правого желудочка нарушается в меньшей степени);
— немассивная — поражение менее 30 % сосудов легких (одышка, функция правого желудочка не страдает).
2. Особенности обследования больного с подозрением на ТЭЛА.
Клиническая картина зависит от размеров и локализации тромба-эмбола.
В основном можно выделить общие, сердечно-сосудистые и легочные симптомы.
Общие симптомы: сильная боль в груди, беспокойство, вызванное страхом смерти, повышение температуры тела (с-м Михаэла), потеря сознания, общая слабость, уменьшение диуреза.
Сердечно-сосудистые симптомы: нарастающая тахикардия (с-м Малера), артериальная гипотензия (вплоть до развития коллапса), цианоз лица, шеи и верхней половины туловища, набухание шейных вен, повышение ЦВД, боль в области сердца и увеличение печени.
Легочные симптомы: одышка, цианоз, кашель, кровохарканье, шум и трения плевры.
Ведущими клиническими синдромами являются:
1. Боль в грудной клетке при ТЭЛА наблюдается у 52–86,9 % больных. Боль локализуется за грудиной, не иррадиирует, носит ангинозноподобный характер, сопровождается страхом смерти. ТЭЛА — это шок, к от обструкции сосудов. Синдром «плотины», который обусловлен нарушением гемодинамики в малом круге кровообращения за счет тромбообразования и рефлекторного спазма сосудов. Выделяют 3 варианта болевого синдрома при ТЭЛА: ангинозноподобный; легочно-плевральный; смешанный.
2. Синдром острой дыхательной недостаточности. Характерны внезапно возникающие расстройства дыхания: от ощущения нехватки воздуха до резко выраженной одышки с появлением цианоза, развитием бронхоспазма, чувства страха.
Развитие одышки объясняют рефлекторной реакцией дыхательного центра на возникшую легочную гипертензию и раздражением рецепторов легочных сосудов, а также увеличением функционального альвеолярного мертвого пространства за счет сокращения легочной перфузии.
3. Синдром острой сосудистой недостаточности. Объясняется легочно-депрессорным рефлексом — рефлекторное падение артериального давления в большом круге кровообращения в ответ на резкое повышение его в малом. Другая причина — уменьшение поступления крови в левый желудочек и снижение сердечного выброса вследствие значительной обтурации легочного русла и механического перекрытия кровотока.
4. Синдром острой сердечной недостаточности (право- и левожелудочковой). Одним из клинических проявлений ТЭЛА является синдром острого легочного сердца.
Патофизиологические механизмы развития острого легочного сердца заключаются в том, что тромбоэмболическая окклюзия легочной артерии приводит к рефлекторному спазму артериол, резкому повышению давления в системе малого круга кровообращения, вследствие чего происходит перенапряжение правого желудочка.
5. Синдром острых нарушений ритма сердца. Тахикардия в 70–100 % случаев, экстрасистолия, трепетание и мерцание предсердий.
6. Синдром острой коронарной недостаточности. У части больных с ТЭЛА на ЭКГ, кроме классических признаков острого легочного сердца, могут появиться изменения сегмента QT и зубца Т в левых грудных отведениях, что свидетельствует об острой ишемии.
7. Церебральный синдром. Острое нарушение мозгового кровообращения. Отмечается потерей сознания, судорогами, гемиплегией, непроизвольным выделением мочи, кала.
8. Абдоминальный синдром. Острая боль в правом верхнем квадранте живота, отрыжка, рвота, симптомы раздражения брюшины.
Ни один из перечисленных синдромов не является патогномоничным только для ТЭЛА. В то же время, отсутствие таких симптомов, как одышка, тахикардия, боли в грудной клетке, ставит под сомнение диагноз ТЭЛА. Значение этих симптомов существенно возрастает при обнаружении признаков тромбоза глубоких вен.
2.1. Опрос больного:
1). Жалобы по основному заболеванию: внезапно возникающая, нередко необъяснимая одышка — наиболее характерный симптом тромбоэмболии, она является отражением острой дыхательной недостаточности и носит инспираторный характер, ортопноэ не наблюдается; одышка бывает различной степени выраженности: от ощущения нехватки воздуха до очень выраженной
Болевой синдром встречается в нескольких вариантах. У 42–87 % больных наблюдается острая кинжальная боль за грудиной. В целом продолжительность болевого синдрома может варьировать от нескольких минут до нескольких часов.
При эмболии основного ствола легочной артерии нередко возникают раздирающие загрудинные боли, которые обусловлены тем, что происходит раздражение рецепторов в стенке легочной артерии. В некоторых случаях массивной тромбоэмболии резкая боль с широкой иррадиацией напоминает болевой синдром при расслаивающей аневризме аорты. Иногда боли могут носить ангинозный характер, что связывают с резким снижением коронарного кровотока вследствие снижения ударного и минутного объемов сердца.
При развитии массивных инфарктов правого легкого могут наблюдаться резкие боли в правом подреберье, связанные с острой правожелудочковой недостаточностью и острым застойным набуханием печени, сочетающиеся с парезом кишечника, симптомами раздражения брюшины.
При инфаркте легкого отмечаются острые боли в грудной клетке, усиливающиеся при дыхании и кашле.
При эмболии мелких ветвей легочной артерии боли могут отсутствовать или быть завуалированы другими клиническими проявлениями.
2). Анамнез заболевания: в большинстве случаев развитие ТЭЛА происходит внезапно на фоне имеющегося острого тромбоза чаще глубоких вен (диагностированного или недиагностированного).
3). Анамнез жизни: Сбор анамнеза может указать на наличие тромбоза вен нижних конечностей, варикозной болезни вен нижних конечностей, перенесенные оперативные вмешательства, др..
2.2. Клиническое физикальное обследование (характерные особенности при данном заболевании):
Общее состояние больного зависит от локализации и массивности тромбоэмболии легочной артерии и может быть как средней степени тяжести, так и крайне тяжелым, предагональным, может отмечаться потеря сознания.
«Locus morbi» - обследование сердечно-сосудистой и дыхательной системы. Положение больного вынужденное - полусидячее, выражение лица страдальческое. Наблюдается выраженный цианоз кожных покровов и видимых слизистых. Считают, что внезапно появившийся цианоз в сочетании с одышкой, тахикардией, болью в грудной клетке является достоверным признаком ТЭЛА, а развитие у больного цианоза лица, шеи и верхней половины туловища указывает на массивную легочную окклюзию с тяжелым прогнозом.
У подавляющего большинства больных с ТЭЛА отмечается нарастание тахикардии, основной причиной которой является острое декомпенсированное легочное сердце. Отмечается выраженное тахипное, диспное.
Объективными симптомами острой правожелудочковой сердечной недостаточности при ТЭЛА являются: набухание шейных вен, положительный венный пульс, увеличение печени.
При перенапряжении правого желудочка появляется эпигастральная пульсация, усиление сердечного толчка, смещение правой границы сердца, иногда пульсация во втором межреберье слева. При аускультации выявляется акцент II тона и его расщепление (ритм «галопа») на легочной артерии, там же прослушивается систолический, а иногда и диастолический шумы. При этом значительно повышено центральное венозное давление (ЦВД).
Ведущие симптомы: боль в груди, острая сердечная и дыхательная недостаточность.
На основании полученных данных опроса и клинического физикального обследования больного возможно выставить предварительный клинический диагноз: ТЭЛА.
2.3 В соответствии со стандартными схемами план дополнительного обследования (лабораторного и инструментального) больного с подолзрением на ТЭЛА в условиях специализированного сосудистого хирургического отделения включает:
1). Клинический анализ крови, мочи, биохимия крови.
2). Коагулограмма.
3) ЭКГ.
4). Рентгенография органов грудной клетки.
5). Эхокардиография.
6). Ультразвуковапя допплерография магистральных вен нижних конечностей.
7). Перфузионную сцинтиграфию легких.
8). Ангиопульмонография.
1). Клинический анализ крови – повышение лейкоцитоза, СОЭ.
2). Коагулограмма - явления гиперкоагуляции.
3). Электрокардиографическая диагностика. Изменения характерные для острой правожелудочковой недостаточности. Появляются изменения комплекса QRS, характерные для поворота сердца вокруг продольной оси по часовой стрелке. В отведении I появляется или углубляется зубец S, а в отведении III — зубец Q (синдром SI, QIII). В III отведении также появляется высокий зубец R. Характерно смещение переходной зоны влево к V5 или V6, нередко развивается неполная или даже полная блокада правой ножки пучка Гиса. В некоторых случаях отмечается небольшой подъем сегмента S–T и инверсия зубца Т в III, AVF, V1–3 отведениях. Характерны также признаки перегрузки правого предсердия в виде увеличения амплитуды зубца Р в отведениях II, III, AVF. Все перечисленные изменения ЭКГ, возникающие при остром легочном сердце, как правило, имеют преходящий характер и исчезают через несколько суток. Следует учитывать, что иногда (даже при массивной эмболии легочной артерии) на ЭКГ могут отсутствовать специфичные для нее симптомы.
4) Рентгенографические признаки ТЭЛА малоспецифичны в первые сутки. Наиболее характерные симптомы острого легочного сердца: расширение верхней полой вены, расширение конуса легочной артерии, сглаживание талии сердца. Могут наблюдаться увеличение правых полостей сердца, выбухание дуги легочной артерии, отсутствие пульсации и расширение корня легкого, обеднение легочного рисунка в зоне разветвления тромбированного ствола легочной артерии (с-м Westermark, 1958), наличие клиновидной тени, высокое стояние купола диафрагмы и ограничение ее подвижности на стороне поражения (с-м Цвейфеля).
5.) Эхокардиография позволяет визуализировать тромбы в полостях правого сердца, оценить гипертрофию правого желудочка, степень легочной гипертензии. ЭхоКГ имеет большое значение для оценки регрессии эмболической блокады легочного кровотока в процессе лечения, а также для дифференциальной диагностики со сходными по клинике заболеваниями (инфаркт миокарда, выпотной перикардит, тампонада сердца, расслаивающая аневризма грудной аорты, тромбоз верхней полой вены).
6). Ультразвуковая допплерография магистральных вен нижних конечностей – исследуется на наличие источника ТЭЛА - тромбов магистрального венозного русла нижних конечностей.
7). Перфузионная сцинтиграфия легких (ПСЛ) основана на визуализации периферического сосудистого русла легких с помощью макроагрегатов альбумина, меченного Tc 99 или I131. При этом могут быть обнаружены дефекты перфузии, соответствующие зоне кровоснабжения пораженного сосуда. Специфичность ПСЛ повышается при сопоставлении результатов с рентгенологическими данными. Отсутствие нарушений перфузии легких позволяет с достаточной уверенностью отвергнуть ТЭЛА.
8). Ангиографическое исследование - ангиопульмонография - является золотым стандартом в диагностике ТЭЛА, подтверждающим или исключающим диагноз. Наиболее характерным ангиографическим признаком ТЭЛА является дефект наполнения в просвете сосуда или «ампутация», обрыв контрастирования сосуда.
3. Дифференциальная диагностика:ТЭЛА проводится с инфарктом миокарда, расслаивающей аневризмой аорты, крупозной пневмонией, экссудативным перикардитом, спонтанным пневмотораксом.
4. Обоснование и формулирование клинического диагноза (с учетом классификации заболевания, наличия осложнений и сопутствующей патологии):
1) основной – острый илеофеморальный венозный тромбоз справа;
2) осложнение (основного заболевания) - ТЭЛА, острая форма.
3) сопутствующая патология ( если она есть)
5. Выбор лечебной тактики
Основными лечебными мероприятиями, направленными на восстановление проходимости легочной артерии - тромболизис или удаление тромба, однако для их применения нужно время, которого может оказаться недостаточно. Из 3 больных, умерших вследствие ТЭЛА, двое погибают впервые 2 часа после эмболии. Поэтому в острейшей фазе тяжелой ТЭЛА очень большое значение имеют мероприятия, направленные на поддержание жизни (гемодинамики и газообмена).
5.1 Первая врачебная неотложная помощь
1. Поддержание жизни в первые минуты (массаж сердца, ИВЛ, ингаляции кислорода) при массивной ТЭЛА. Непрямой массаж сердца не только обеспечивает кровообращение в жизненно важных органах, но позволяет фрагментировать тромб или «протолкнуть» его по ходу легочного ствола и уменьшить степень обструкции легочного сосудистого русла .
2. Борьба со страхом и болью — нейролептанальгезия (устраняет боль, страх, катехоламинемию, уменьшает потребность в кислороде), наркотические анальгетики (морфин, омнопон, промедол и др.), мощные ненаркотические анальгетики со спазмолитиками (триган, баралгин, анальгин) в сочетании с антигистаминными препаратами (димедрол).
3. Устранение вазовазального внутрилегочного рефлекса — миотропные спазмолитики (эуфиллин 2,4 % 10–20 мл, но-шпа, папаверин), бета-2-адреномиметики (алупент, астмопент, сальбутамол), антихолинэргические средства (платифиллин); средства, уменьшающие приток крови к правому предсердию — нитроглицерин, изокет, 5-нитро.
5.2 Консервативная терапия:
Патогенетически обоснованной консервативной терапией является тромболитическая терапия, направленная на восстановление проходимости легочной артерии, а также антикоагулянтная терапия, направленная на создание гипокоагуляции и прекращение роста обтурируещего тромба.
Тромболитическая терапия.
Для тромболизиса используют прямые и непрямые активаторы эндогенного фибринолиза: непрямые тромболитики (стрептокиназа, стрептаза, кабикиназа, целиаза); прямые тромболитики - урокиназа, тканевые активаторы плазминогена - актилизе, метализе.
Лечение стрептокиназой начинают с внутривенного введения 250 000 ЕД («инактивирующая доза»)препарата в 300 мл 5 % раствора глюкозы в течение 30 мин, затем на протяжении 8 часов продолжается инфузия лечебной дозы препарата 750 000 ЕД (со скоростью 100 000 ЕД/ч). Для профилактики аллергических реакций одновременно со стрептокиназой вводят 60–90 мг преднизолона.
Урокиназа: в течение первых 15–30 мин. внутривенно вводят 4400 ЕД/кг массы больного, затем по 4400 ЕД/кг в час на протяжении 12–24 часов.
Актилизе: с 90-х годов ХХ века стал золотым стандартом тромболитической терапии. Недостатком его является короткий период полувыведения (4–5 минут), что требует постоянной капельной инфузии препарата в течение 90 минут.
Схема применения актилизе: внутривенно 10 мг в течение 2 мин, в последующие 60 мин — 50 мг, затем на протяжении 2 часов еще 40 мг (100 мг в течение 3 часов). Возможно внутривенное введение 100 мг препарата в течение 2 часов.
Тромболитическая терапия у больных с тяжелой ТЭЛА с помощью актилизе имеет преимущества перед стрептокиназой и урокиназой, так как дает более быстрый клинический эффект.
Метализе (tenecteplase) cовременное тромболитическое средство третьего поколения, обеспечивающее болюсный тромболизис. Время полувыведения в сравнении с альтеплазой увеличилось на 20 минут. Вводится в течение 5–10 секунд в виде однократного внутривенного болюса. Метализе назначается в индивидуальной дозировке (в зависимости от веса пациента) что делает препарат наиболее безопасным. Используется на догоспитальном этапе, что существенно улучшает прогноз. Следует помнить, что для профилактики ретромбоза на фоне болюсного введения Метализе необходимо вводить аспирин, гепарин, так как повреждение интимы реваскуляризированной артерии сохраняется длительно.
Проводя тромболизис возможно возникновение следующих осложнений: 1) пирогенные и аллергические реакции (урокиназа, актилизе и метализе практически лишены антигенных свойств); 2) геморрагические осложнения в 45–50 % наблюдений; 3) велика вероятность рецидива ТЭЛА при лечении активаторами плазминогена, так как идет фрагментация и других венозных тромбов при тромбоэмболической болезни.
Скорость инфузии тромболитического препарата должна быть такой, чтобы поддерживать тромбиновое время в 2–5 раз дольше контрольного. Эффект тромболизиса оценивают по регрессу клинических проявлений, электрокардиографических нарушений.
После окончания тромболитической терапии назначают гепарин или низкомолекулярные гепарины по схеме.
2.Антикоагуляционная терапия.
Основным препаратом для лечения ТЭЛА является гепарин (как нефракционированный, так и низкомолекулярный). Он подавляет рост тромбов, способствует их растворению и предупреждает тромбообразование. Кроме того, оказывает антисеротониновое и антибрадикининовое действие, благодаря чему играет важную роль в устранении сосудо- и бронхосуживающих эффектов.
Первоначально вводится 10–20 тыс. ЕД гепарина внутривенно струйно, затем — 5000 ЕД каждые 4 часа. Эффективнее применять высокие дозы гепарина: внутривенно струйно 20 000 ЕД (300–500 ЕД/кг) с последующей инфузией 5000 ЕД/ч. Контроль за гепаринотерапией: АЧТВ (достижение несвертываемости в течение более 100 с) 4 раза в сутки. Затем постепенное снижение дозы на 500–1000 ЕД/ч. Суточная доза должна составлять 30 000–60 000 ЕД.
Продолжительность курса 5–7 дней, поскольку в эти сроки происходят лизис и организация тромба. За 3 дня до отмены гепарина назначают непрямые антикоагулянты (фенилин, варфарин), так как они вначале снижают уровень протеина С, что может вызвать тромбозы. Продолжительность лечения непрямыми антикоагулянтами должна составлять не менее 3 месяцев.
С успехом используются низкомолекулярные гепарины (НМГ) - фраксипарин, клексан, фрагмин. Положительными моментами в использовании НМГ являются высокая биодоступность, быстрое всасывание при подкожной инъекции, небольшая кратность введения — 1–2 раза в сутки, хорошая переносимость, редкое развитие осложнений..
С лечебной целью фраксипарин вводится 2 раза в сутки с интервалом 12 часов в следующих дозах в зависимости от массы тела больного (табл. 1).
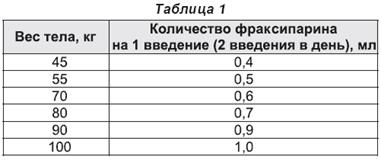
Лечение продолжается в течение всего периода повышенного риска до момента полного восстановления двигательной активности больного, но не менее 10 дней.
Противопоказанием к введению НМГ являются: острый бактериальный эндокардит, тромбоцитопения при наличии кровотечения или склонности к нему (за исключением коагулопатии потребления), язва желудка и двенадцатиперстной кишки (в остром периоде), сосудистые кровоизлияния головного мозга. Препарат следует применять с осмотрительностью у беременных и больных с почечно-печеночной недостаточностью.
При лечении НМГ с осторожностью следует назначать препараты, содержащие ацетилсалициловую кислоту, нестероидные противовоспалительные препараты из-за возможности потенцирования действия.
3. Инфузионная терапия. Показано управляемое, медленное введение жидкости (коллоидные растворы) под контролем ЦВД. При повышении ЦВД более 15 см вод.ст. инфузию следует прекратить. Проведение инфузионной терапии улучшает состояние гемодинамики и оксигенацию тканей.
4. Инотропная поддержка. Добутамин в дозе 5–10 кг/кг/мин обеспечивает адекватную преднагрузку, увеличивает сердечный индекс, устраняет гипотензию, снижает частоту сердечных сокращений, уменьшает сопротивление легочных сосудов. Аналогичными эффектами обладает допамин в дозе 5–17 мкг/кг/мин, однако при его введении может возрастать давление в легочной артерии, а у ряда больных развивается тахикардия. Норадреналин
эффективно обеспечивает инотропную функцию сердца, повышает мозговое и венечное перфузионное давление, хорошо управляем.
5. Мезатон применяется для восстановления сосудистого тонуса и быстрого повышения артериального давления при коллапсе.
6. Поддерживающая антитромботическая дезагрегантная терапия: реополиглюкин (400 мл), трентал (5 мг/кг), никотиновая кислота (по 2 мг/кг в сутки) в течение 5–7 дней. Новый эффективный дезагрегант плавекс (клопидогрель)
7. Соблюдение строгого постельного режима. Придание правильного положения в постели.
5.3 Хирургическое лечение.
При тромбоэмболии ствола легочной артерии при неэффективностим консервативной тромболитической терапии используется оперативное лечения — эмболэктомия в условиях искусственного кровообращения.
Альтернативой открытому хирургическому вмешательству в настоящее время является малоинвазивная операция - непрямая тромбэктомия из легочной артерии с помощью катетера Фогарти из переферического доступа. После проведения ангиопульмонографии, установления локализации и размера тромбоэмбола под рентгенвидеоконтролем вводится зонд и производится механическое разрушение тромба с последующим введением тромболитиков.
6. Профилактика возникновения ТЭЛА:
Выделяют немедикаментозные способы профилактики включающие: раннюю активизацию больных в послеоперационном периоде, при инфаркте миокарда, инсульте головного мозга; бинто-вание эластическими бинтами голеней и бедер; перемежающуюся пневматическую компрессию манжетами, наложенными на голени.
А также медикаментозные способы коррекции системы гемостаза, которые осуществляется с помощью малых доз гепарина, который назначается подкожно по 5000 ЕД каждые 6-8 ч. Лечение начинают за 2 ч до операции и продолжают в течение 7-10 дней после нее либо вплоть до выписки больного из стационара. При необходимости гепарин продолжают вводить в амбулаторных условиях. Применение гепарина уменьшает риск нелетальной ТЭЛА на 40 %, летальной - на 65 %, ТГВ - на 30 %. У больных с высоким риском развития геморрагических осложнений (после операций на головном и спинном мозге) вместо гепарина используют ежедневные инфузии низкомолекулярного декстрана (реополиглюкина), который назначают внутривенно со скоростью инфузии 10 мл/кг в течение первых 24 ч, затем по 500 мл/сут в течение 2-3 дней. Аспирин является неэффективным в предотвращении ТГВ.
В настоящее время для профилактики послеоперационных ТГВ широко используются НМГ, применение которых не требует регулярного лабораторного контроля, и реже, чем при использовании стандартного гепарина, сопровождается развитием кровотечений и тромбоцитопении. При этом доза препарата определяется в зависимости от степени риска возникновения ТГВ: при высоком риске дозу увеличивают по сравнению с таковой в случае умеренного риска. С профилактической целью НМГ назначаются подкожно 1 раз в сутки с учетом массы тела больного: фраксипарин по 0,3 - 0,6 мл, клексан по 0,2 - 0,4 мл, фрагмин по 2500 - 5000 МЕ. Продолжительность профилактического применения препарата должна быть не менее 10 дней (иногда до 3 мес.).
Основным методом хирургической профилактики является имплантация кава-фильтров. В настоящее время наиболее широко используется чрескожная имплантация кава-фильтров, показаниями к которой являются:
- противопоказания к антикоагулянтной терапии или тяжелые геморрагические осложнения при ее применении;
- рецидив ТЭЛА или проксимальное распространение флеботромбоза на фоне адекватной антикоагулянтной терапии;
- томбоэмболэктомия из легочной артерии;
- протяженный «флотирующий» тромб в илеокавальном венозном сегменте;
- ТГВ/ТЭЛА у больных с низким кардиопульмональным резервом и тяжелой легочной гипертензией;
- высокий риск развития ТГВ/ТЭЛА (большие хирургические вмешательства, переломы костей и позвоночника) у больных, ранее перенесших ТЭЛА;
- ТЭЛА у беременных как дополнение к терапии гепарином или при противопоказаниях к применению антикоагулянтов;
- безуспешность ранее использованных методов лечения ТГВ/ТЭЛА;
- тромбэндартерэктомия у больных с постэмболической легочной гипертензией;
- ТГВ/ТЭЛА у больных, перенесших трансплантацию почки или сердца.
7. Экспертиза нетрудоспособности и диспансеризация больных с ТЭЛА.
При I и II степени эмболии и адекватном лечении прогноз благоприятный, при III и особенно IV степени летальность высокая, так как адекватная помощь, как правило запаздывает. При рецидиви-рующей хронической эмболии легочной артерии показано лечение антикоагулянтами непрямого действия, при возникновении показаний – установка кава – фильтра. Больные должны находиться на диспансерном учете.
Дата добавления: 2015-01-15; просмотров: 1373;
