ФИЗИКАЛЬНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ СЕРДЦА
Общее обследование пациента с заболеванием сердца часто позволяет получить важную информацию о состоянии сердечно-сосудистой системы. Прежде всего следует обратить внимание на общий вид больного. Пациент может выглядеть усталым вследствие длительно сохранявшегося у него низкого сердечного выброса. Частота дыхательных движений может быть увеличена, что указывает на венозный легочный застой. Наличие центрального цианоза, часто сочетающегося с изменением внешнего вида пальцев рук и ног приобретающих форму барабанных палочек, свидетельствует о наличии у больного сброса крови «справа налево» на уровне сердца или крупных сосудов или на недостаточную оксигенацию крови в легких. Цианоз дистальных отделов конечностей, холодная кожа и повышенная потливость являются результатом вазоконстрикции у больных с тяжелой сердечной недостаточностью (гл. 27). Не меньшую роль играют и нециркуляторные изменения. Например, вероятность инфекционного эндокардита очень высока у больных с петехиями, узелками Ослера и симптомом Джейнуэя (гл. 188).
Артериальное давление следует измерять на обеих руках, как при горизонтальном, так и вертикальном положении пациента. Частоту сердечных сокращений определяют в течение 1 мин. Ортостатическая гипотензия и тахикардия указывают на уменьшение объема циркулирующей крови, в то время как тахикардия только в покое отражает наличие у пациента тяжелой сердечной недостаточности.
Необходимо тщательно исследовать глазное дно (гл. 196) и состояние сосудов сетчатки. При этом могут быть выявлены признаки системной гипертензии, атеросклероза или эмболии. Последние могут быть следствием атеросклероза крупных артерий (например, сонных) или поражения клапанов сердца (например, эндокардит).
Необходимо провести пальпацию периферического артериального пульса на верхних и нижних конечностях. Это позволяет оценить адекватность системного кровотока и выявить окклюзию артерий. При осмотре конечностей важно также обратить внимание на наличие и симметричность отеков ног, варикозных вен или тромбофлебита (гл. 198). Обследование кардиологического больного включает также оценку пульса на сонных артериях и яремных венах, тщательную пальпацию прекордиальной зоны и внимательную аускультацию сердца. Обязательным условием правильного обследования кардиологического пациента является понимание природы изменений, происходящих во время сердечного цикла (см. рис. 179-1).
Давление артериального пульса. Кривая центрального аортального пульса в норме характеризуется довольно быстрым подъемом, оканчивающимся несколько закругленным пиком (рис. 177-1). Анакротическая часть, соответствующая восходящему колену, соответствует максимально быстрому току крови в аорте, непосредственно перед достижением максимального давления. Менее крутое нисходящее колено прерывается острой впадиной, возникающей синхронно с закрытием аортальных клапанов. Ее называют инцизурой, или вырезкой. По мере распространения пульсовой волны к периферии первоначальная сила удара гаснет, анакротическая часть становится менее заметной, а инцизура заменяется более гладкой дикротической выемкой. При оценке сократимости левого желудочка или функции аортальных клапанов результат пальпации периферического пульса, например на лучевой артерии, часто бывает менее информативен, чем данные исследования центрального пульса, например, на сонной артерии. Однако некоторые изменения пульсовой волны, такие как подскакивающий, или скорый, пульс при недостаточности клапана аорты или альтернирующий пульс, более заметны при пальпации периферических артерий, чем центральных (рис. 177-2). Каротидный пульс желательно исследовать тогда, когда грудино-ключично-сосцевидная мышца расслаблена, а голова пациента немного повернута в сторону врача. Во время исследования пульса на плечевой артерии врач может поддерживать локоть пациента правой рукой и одновременно большим пальцем ощущать колебания стенки плечевой артерии. Методика пальпации пульса заключается в сдавливании артерии большим или указательным пальцем до наиболее четкого ощущения пульсовой волны. Изучая отдельные фазы пульсовой волны, исследователь сдавливает артерию с различной силой. Этот метод, известный под названием трисекция, позволяет оценить силу распространения ударной волны, систолический пик и диастолическое ослабление артериального пульса. У большинства здоровых людей дикротическая волна не пальпируется.
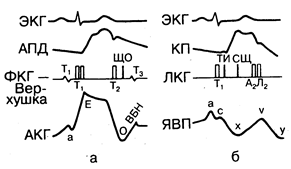
Рис. 177-1. Кривые пульса. а — схематическое изображение электрокардиограммы кривой аортального пульсового давления (АПД), фонокардиограммы с верхушки сердца (ФКГ—Верхушка) и апекс-кардиограммы (АКТ).
T1, Т2, Т3 и Т4 на фонокардиограмме соответствуют 1—4-й зонам сердца; ЩО— щелчок открытия митрального клапана, который возникает одновременно с точкой 0 апекскардиограммы. Т3 совпадает по времени с окончанием волны быстрого наполнения (ВБН) по АКГ, в то время как Т4 совпадает с волной а АКГ; б — одновременная запись электрокардиограммы, кривых каротидного пульса (КП) и яремного венозного пульса (ЯВП), зарегистрированных непрямыми методами, фонокардиограммы вдоль левого края грудины (ЛКГ). ТИ — тон изгнания; СЩ— систолический щелчок.
Слабый пульс малого наполнения — pulsus parvus часто встречается при состояниях, характеризующихся уменьшением ударного объема левого желудочка, малым пульсовым давлением и повышенным периферическим сосудистым сопротивлением (см. рис. 177-2). Гипокинетический пульс может быть следствием гиповолемии, вторичной левожелудочковой недостаточности при заболеваниях миокарда или инфаркте миокарда, рестриктивного поражения перикарда или митрального стеноза. При стенозе аортального клапана в результате механического препятствия выбросу крови из левого желудочка систолический пик запаздывает — pulsus tardus. Нарастание пульсовой волны часто сопровождается грубым систолическим шумом по типу «кошачьего мурлыканья». Напротив, подскакивающий пульс хорошего наполнения обычно наблюдается одновременно с повышением ударного объема левого желудочка, большим пульсовым давлением и уменьшением периферического сосудистого сопротивления. Такой пульс характерен для состояний, отличающихся ненормально большим ударным объемом, как, например, полная блокада сердца, гиперкинетический тип кровообращения при беспокойстве, анемии, физической активности, повышении температуры тела. Он также встречается у больных с патологически быстрым выбросом крови из артериальной системы, например при открытом артериальном протоке, периферических артериовенозных свищах. Скорый, подскакивающий пульс свойствен больным с митральной недостаточностью или дефектами межжелудочковой перегородки, поскольку мощный выброс крови из левого желудочка вызывает быстрое нарастание артериального пульса, несмотря на то, что продолжительность систолы и ударный объем понижены. При аортальной недостаточности быстро нарастающий, подскакивающий артериальный пульс является результатом повышенного ударного объема, левого желудочка и повышенной скорости изгнания крови.

Рис. 177-2. Схематическое изображение кривых артериального пульса в физиологических условиях и при изменениях кардиогемодинамики в результате заболевания сердца. а — гипокинетический пульс; б — слабый и медленный пульс; в — гиперкинетический пульс; г — двухударный пульс; д — дикротический + альтернирующий пульс. Обозначения: С — систола; Д — диастола.
Дикротический пульс, состоящий из двух систолических пиков, характерен для аортальной недостаточности с сопутствующим стенозом или без него и для кардиомиопатии (гл. 192). В последнем случае происходит стремительное и мощное нарастание пульсовой волны («перкуссионная волна»), которая создает первый систолический пик. В результате развития тяжелой обструкции выбросу крови из желудочка во время середины систолы кровоток внезапно резко замедляется, что приводит к снижению давления. За этой впадиной пульсовой волны следует небольшая и медленно нарастающая вторая положительная пульсовая волна («остаточная волна»), вызванная продолжающимся изгнанием крови из желудочка и отражением крови в периферических отделах артерий. Дикротический пульс имеет две пальпируемых волны: систолическую и диастолическую. Чаще он встречается у больных с очень низким ударным объемом, в частности при дилатационной (застойной) кардиомиопатии.
Альтернирующим называют такой пульс, при котором, несмотря на правильный ритм сердца, происходит регулярное чередование амплитуды пульсовой волны (см. рис. 177-2). Причиной альтернации пульса служит изменение силы сокращения левого желудочка, что указывает на тяжелую левожелудочковую декомпенсацию. У больных с такими нарушениями наряду с альтернирующим пульсом можно обнаружить громкий III тон сердца. Альтернирующий пульс может также возникнуть во время или после пароксизмальной тахикардии или даже у здорового человека в течение нескольких сердечных циклов после экстрасистолы.
. Пульс типа бигеминии характеризуется регулярными колебаниями амплитуды пульсовой волны, вызванными преждевременным сокращением желудочков после каждого нормального сокращения. Парадоксальным пульсом называют выраженное снижение систолического артериального давления, сопровождающееся уменьшением амплитуды артериального пульса. Обычно он наблюдается при вдохе. У больных с тампонадой перикарда, нарушением проходимости дыхательных путей или обструкцией верхней полой вены систолическое артериальное давление может снижаться на 10 мм рт. ст. по сравнению с нормальными величинами. При этом на периферических артериях во время вдоха пульс может исчезать полностью.
Для выявления коарктации аорты удобно одновременно пальпировать пульс на лучевой и бедренной артериях. У здорового человека пульс на сосудах обеих конечностей практически всегда совпадает и характер его идентичен. При коарктации аорты пульс на бедренной артерии слабее и ощущается позже, чем на лучевой артерии.
Яремный венозный пульс (ЯВП). У больного, находящегося в постели, состояние вен шеи исследуют для того, чтобы оценить характер их пульсации и получить представление о центральном венозном давлении (ЦВД). У большинства пациентов исследования проводят на правой внутренней яремной вене. Однако иногда при наблюдении за левой внутренней яремной веной, обеими наружными яремными венами или пульсацией вен в надключичных ямках удается получить дополнительную информацию. У большинства здоровых людей максимальная пульсация внутренней яремной вены видна при наклоне туловища к горизонтальной плоскости менее чем на 30°. У больных с повышенным венозным давлением этот угол необходимо увеличить до 90°. Лучше всего пульсацию внутренней яремной вены можно наблюдать при расслаблении мышц шеи и при направлении света по касательной к поверхности кожи. Одновременная пальпация левой сонной артерии помогает отличить пульсацию вены от пульсации артерии, а также сопоставить пульсацию вены с фазами сердечного цикла.
В норме ЯВП отражает фазные колебания давления в правом предсердии и включает две, а иногда и три положительные волны и две впадины (см. рис. 177-1). Положительная пресистолическая волна а образуется вследствие растяжения вены при сокращении правого предсердия. Это основная волна ЯВП во время вдоха. Высокая волна а свидетельствует о наличии препятствия выбросу крови из правого предсердия (рис. 177-3), т. е. предсердие, сокращаясь, преодолевает повышенное сопротивление, как, например, при обструкции правого предсердно-желудочкового (трехстворчатого) клапана (трикуспидальный стеноз) или, что встречается чаще, при повышении сопротивления наполнению правого желудочка (легочная гипертензия или стеноз легочного ствола). Высокие волны а характерны также для нарушений ритма сердца в тех случаях, когда правое предсердие сокращается в момент систолы правого желудочка, в то время как правый предсердно-желудочковый клапан закрывается. Такие «пушечные» волны а могут возникать чаще всего при узловом ритме или, редко, при атриовентрикулярной диссоциации, сопровождающейся желудочковой тахикардией или полной блокадой сердца. У больных с фибрилляцией предсердий волна а отсутствует. У больных с атриовентрикулярной блокадой I степени интервал между волной а и каротидным артериальным пульсом увеличен.
На кривой ЯВП часто можно видеть волну с, которая создается в результате прогибания трехстворчатого клапана в полость правого предсердия во время изоволюметрического сокращения правого желудочка в начале систолы, а также под влиянием пульсации сонной артерии, прилежащей к яремной вене. Понижение является следствием расслабления предсердия, наблюдающегося одновременно со смещением правого предсердно-желудочкового клапана вниз во время сокращения желудочка. У больных с констриктивным перикардитом (см. рис. 177-3) выраженность этого понижения во время систолы нередко усугубляется. В то же время при дилатации правого желудочка эта отрицательная волна сглаживается, а при недостаточности правого предсердно-желудочкового клапана может даже становиться положительной. Положительная поздняя волна v образуется вследствие накопления крови в верхней полой вене и правом предсердии в момент систолы желудочка, когда правый предсердно-желудочковый клапан закрыт. При умеренной недостаточности клапана волна v становится более выраженной, а в случае тяжелой недостаточности увеличенная волна v в сочетании со сглаженным понижением х приводят к появлению одной высокой положительной систолической волны («вентрикуляризация»). Достижение максимума волны и означает начало понижения давления в правом предсердии: уменьшение давления в правом желудочке и раскрытие правого предсердно-желудочкового клапана приводят к прекращению выпячивания его в правое предсердие (см. рис. 177-3).
За пиком волны v следует отрицательное нисходящее колено, называемое понижением v или «диастолическим коллапсом». Он развивается в результате открытия правого предсердно-желудочкового клапана и быстрого поступления крови в правый желудочек. Отвесное, глубокое понижение v в самом начале диастолы возникает при тяжелой недостаточности правого предсердно-желудочкового клапана. Для венозного пульса при констриктивном перикардите или тяжелой недостаточности правых отделов сердца, сопровождаемых высоким венозным давлением, характерно наличие обрывистого глубокого снижения v с последующим быстрым возвращением кривой до исходного уровня. Медленное формирование понижения v при регистрации ЯВП свидетельствует о затруднении заполнения правого желудочка, например при стенозе правого атриовентрикулярного отверстия или миксоме правого предсердия.
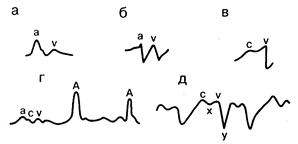
Рис. 177-3. Кривые патологического яремного венозного пульса, встречающиеся у лиц с заболеваниями сердца и/или нарушениями ритма сердца (см. текст). а — стеноз трехстворчатого клапана; б — констриктивный перикардит; в — недостаточность правого предсердно-желудочкового клапана (трехстворчатого); г—полная атриовентрикулярная блокада; д — трепетание предсердий.
Более точно ЦВД измеряют на правой внутренней яремной вене. При этом за точку отсчета берут угол грудины, поскольку центр правого предсердия у человека независимо от положения тела находится приблизительно на 5 см ниже угла грудины. Определяют оптимальный угол наклона туловища, при котором визуализируется пульсация вен. Затем измеряют расстояние по вертикали между верхней точкой пульсации венозного сосуда и уровнем, на котором находится угол грудины. Обычно оно не превышает 3 см (3 см + 5 см = 8 см). Наиболее часто причиной повышения венозного давления является подъем диастолического давления в правом желудочке. У больных с подозрением на правожелудочковую недостаточность, но при нормальных уровнях ЦВД в покое поставить диагноз позволяет тест по выявлению печеночно-яремного рефлюкса. Его проводят следующим образом: ладонь помещают на живот и в течение 30—60 с с умеренной силой надавливают на переднюю брюшную стенку. У здорового человека яремное венозное давление существенно не меняется. При нарушении функции правых отделов сердца верхний уровень пульсации вен шеи поднимается. Кроме того, надавливая на переднюю брюшную стенку, удается выявить ЯВП, типичный для трикуспидальной недостаточности правого предсердно-желудочкового клапана в тех случаях, когда пульс в покое не изменен. При тяжелой правожелудочковой недостаточности можно наблюдать признак Куссмауля, заключающийся в повышении ЦВД на вдохе, в то время как у здоровых людей оно в этот момент снижается. Данный признак часто встречается у больных с констриктивным перикардитом или инфарктом правого желудочка.
Пальпация прекордиальной области. Локализацию, амплитуду, продолжительность и направление сердечного толчка можно оценить, осуществляя пальпацию кончиками пальцев. У здорового человека верхушечный толчок левого желудочка ощущается в четвертом или пятом межреберье непосредственно на или медиальнее левой среднеключичной линии. Он представляет собой регулярно повторяющееся, возникающее в начале систолы, направленное кнаружи сотрясение передней стенки грудной клетки на площади не более 3 см в диаметре. Верхушечный толчок возникает в результате разворота сердца в момент изгнания из него крови. Обычно его исследуют в положениях пациента лежа на спине и на левом боку. Гипертрофия левого желудочка проявляется увеличением амплитуды и продолжительности толчка левого желудочка. Верхушечный толчок может смещаться латерально и книзу в шестое или седьмое межреберье, в частности при увеличении объемной нагрузки на левый желудочек, например при недостаточности клапана аорты.
Наблюдая за верхушечным толчком левого желудочка, можно выявить и другое нарушение — выраженное пресистолическое растяжение левого желудочка. Этот симптом часто наблюдается одновременно с появлением IV тона сердца у больных с избыточной нагрузкой давлением на левый желудочек, при ишемии или инфаркте миокарда. У больных с левожелудочковой недостаточностью или недостаточностью левого предсердно-желудочкового (митрального) клапана можно обнаружить выпячивание, соответствующее быстрому наполнению левого желудочка в начале диастолы (см. рис. 177-1). Этот признак нередко сопровождает III тон сердца. У больных с гипертрофической кардиомиопатией, как правило, можно пальпаторно определить двойной систолический толчок.
Гипертрофия правого желудочка характеризуется появлением продолжительного систолического выпячивания в нижней части левой парастернальной области, которое возникает в начале систолы и колеблется синхронно с верхушечным толчком. У больных с хроническим обструктивным поражением легких толчок правого желудочка можно обнаружить, переместив пальцы под край грудной клетки непосредственно за грудиной. Увеличенный правый желудочек ощущается кончиками пальцев как направленные сверху вниз толчкообразные движения.
Патологическая прекордиальная пульсация во время систолы может быть обнаружена у пациентов с нарушениями колебаний стенки левого желудочка вследствие ишемической болезни сердца или диффузного поражения миокарда, вызванного другими причинами. Нередко она отмечается у больных, не так давно перенесших трансмуральный инфаркт миокарда, или возникает только в момент приступов стенокардии. В большинстве случаев патологическая прекордиальная пульсация пальпируется у левого края середины прекордиальной области на 1—2 межреберных промежутка выше и/или на 1—2 см медиальнее от верхушки левого желудочка. Если систолическое выпячивание появляется в области верхушки сердца, его бывает трудно отличить от верхушечного толчка при гипертрофии левого желудочка.
Левостороннее парастернальное выпячивание можно наблюдать у больных с тяжелой недостаточностью левого предсердно-желудочкового клапана. В этом случае пульсация появляется несколько позже после верхушечного толчка, она синхронна с волной v кривой изменения давления в левом предсердии и возникает вследствие смещения правого желудочка кпереди увеличенным левым предсердием. Аналогичный толчок справа от грудины можно выявить у некоторых больных с тяжелой недостаточностью правого предсердно-желудочкового клапана и гигантским правым предсердием. Обнаружение пульсации в области правого грудино-ключичного сустава может указывать на наличие повернутой вправо дуги аорты или аневризматической дилатации восходящего отдела аорты. Во втором межреберье слева часто можно увидеть и пропальпировать пульсацию легочной артерии. У детей и молодых людей с пониженной массой тела это нормальное явление. В других случаях, однако, эта находка свидетельствует о легочной гипертензии, повышенном легочном кровотоке или постстенотической дилатации легочной артерии.
Дрожание по типу «кошачьего мурлыканья» представляет собой низкочастотные вибрации, сочетающиеся с шумами сердца. Диастолическое урчание при стенозе левого атриовентрикулярного отверстия и систолическое дрожание при митральной регургитации можно ощутить пальпаторно в области верхушечного толчка сердца. Если положить руку на область сердца, то дрожание при стенозе устья аорты пересечет ладонь по направлению вправо и вверх, в то же время при стенозе легочного ствола дрожание иррадиирует в левую часть шеи. При дефектах межжелудочковой перегородки дрожание обычно локализуется в третьем или четвертом межреберье вблизи левой границы грудины.
У каждого пациента для определения нормального или аномального расположения сердца, желудка и печени следует проводить перкуссию. Однако при правильном расположении сердца у больных с расширением его границ перкуссия едва ли может дополнить информацию, полученную при тщательном осмотре и пальпации.
Дата добавления: 2015-03-17; просмотров: 1294;
