Нейросонография
Размеры желудочковой системы могут определятся методом ультразвуковой нейросонографии. Измерения желудочковой системы проводятся как в коронарных, так и парасагиттальных плоскостях сканирования (рис.1). В коронарных плоскостях исследования вентрикулометрию проводят в сечении на уровне отверстий Монро и III желудочка. По этой методике измеряют поперечный размер передних рогов, косой размер переднего рога с каждой стороны, поперечный размер III желудочка. Исследование может производится как в стандартных чрезродничковых коронарных плоскостях, так и в транскраниальных парасагиттальных плоскостях сканирования (рис. 2).
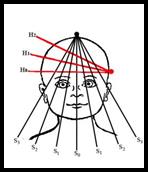
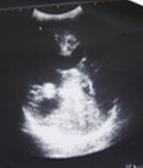
Рис. 30. Транскраниальные и чрезродничковые плоскости ультразвукового сканирования: а) схема проведения исследования; б) нейросонография, (Иова А.С., 2007).
В норме у доношенных новорожденных косой размер переднего рога не более 2 мм. Недоношенные новорожденные обычно имеют более широкую ликворную систему с косым размером около 4 мм. Помимо оценки абсолютных размеров желудочковой системы в практической работе используется вычисление относительных показателей в виде желудочково-полушарного индекса Эванса, который представляет собой отношение расстояния между наиболее отдаленными точками передних рогов боковых желудочков к наибольшему внутреннему диаметру черепа .
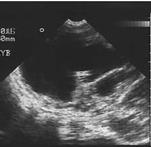
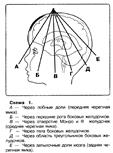

Рис. 31. Нейросонография;1,2 - плоскости сканирования головного мозга (Ватолин К.В., 1995).
Легкая гидроцефалия может быть диагностирована при значении индекса Эванса от 0,31 до 0,5, гидроцефалия средней степени при значении индекса выше 0,51, тяжелая при значении индекса выше 0,75. Достоверность в оценке вентрикуломегалии индекса Эванса составляет 0,423, а вентрикуло-мозгового коэффициента - 0.891 (Hayon B.B., Drake J.M. 1998).
Таблица 4.
Соотношение между показателями индекса Эванса и ликворокраниальным индексом (по данным КТ- морфометрии (Ларькин В.И. 2007).
| Гидроцефалия (степень) | индекс Эванса | ЛКИ |
| Легкая | 0,31-0,5 | 3,5-10% |
| Средняя | 0,51-0,74 | 10-30% |
| Тяжелая | больше 0,75 | больше 30% |
Современные приборы имеют возможность измерения объема внутричерепных образований (кист, гематом, опухолей) (рис. 2), проведение исследований через кости черепа и через дефекты черепа.
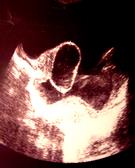
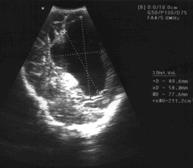
Рис. 32(а,б). а) Нейросонография больного М-ко 3 месяцев, диагностирована киста сосудистого сплетения объемом 28 см³; б) нейросонография больного Ш-на 5 месяцев, обнаружена внутримозговая киста объемом 211 см³.
Компьютерная томография (КТ)- послойное рентгенологическое исследование с помощью компьютерной реконструкции изображения, получаемое при круговом сканировании исследуемого объекта узким лучом рентгеновского излучения (от 1 до 10 мм). Исследование условной плотности тканей проводится с использованием единиц Хаунсфилда (плотность воды - нулевая отметка, плотность воздуха -1000, плотность кости +1000).

Рис. 33 (а,б). а) КТ- установка СТ-9000 НР фирмы “General Electric”; б) КТ- топограмма.
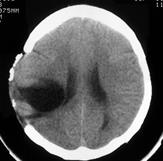

Рис. 34 (а,б). а) КТ-граммы больной В-ой 15 лет, которой выполнено внутреннее дренирование посттравматической кисты. Объем ликворных пространств до операции 76см³; б) после операции объем ликворных пространств 59 см³.
Преимущества метода: позволяет визуализировать любые внутренние органы человеческого тела, оценивать кровоснабжение органов; получать 3-мерные изображения зоны исследования.
Для дифференциальной диагностики сосудистых, опухолевых заболеваний и травматического поражения головного мозга применяется контрастное усиление (внутривенное введение йодсодержащих контрастных препаратов). Методики внутривенного контрастного усиления позволяют уточнить характер выявленных патологических изменений (определить наличие объемного образования - опухоли, предположить гистологическую принадлежность) на фоне окружающих их мягких тканей, а также визуализировать изменения, не выявляемые при обычном («нативном») исследовании.
Исследование КТ – грамм головного мозга проводится с определением локализации очага, его размеров и объема, наличия масс – эффекта, выраженности отека и наличия дислокационного синдрома. При острых нарушениях мозгового кровообращения (ОНМК) ишемического характера выявляются очаги пониженной плотности через 14 – 20 часов от начала заболевания. При геморрагических инсультах выявляются очаги повышенной плотности с первых часов формирования гематомы, при ОНМК смешанного характера нередко на фоне очага пониженной плотности выявляется формирующаяся гематома или зона геморрагического пропитывания более высокой плотности. Опухоли головного мозга менингососудистого ряда (менингиомы и др.) выглядят участками высокой плотности от +35 до 50 ед. Н (ед. Н – единица Хоунсфилда). Признаками глиальных опухолей является наличие очагов пониженной плотности с нечеткими, неровными краями, и в ряде случаев имеются включения повышенной плотности. КТ – признаками абсцесса головного мозга является наличие образования пониженной плотности округлой или неправильной формы (при множественных абсцессах).
При КТ – исследовании головного мозга хорошо визиализируются желудочковая система головного мозга, субарохноидальные пространства.
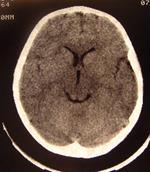
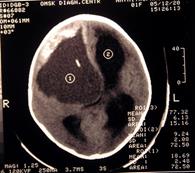
Рис. 35 (а, б). а - КТ –томограмма без патологических изменений; б- кистозная опухоль лобной доли у ребенка 1 года.
Наряду с признаками расхождения швов и удлинения их зубцов, истончения костей свода черепа, выявляемые изменения размеров желудочковой системы в сторону увеличения позволяют определить степень выраженности гипертензионно – гидроцефального синдрома. Помимо этого, выявляются углубление передней и средней черепной ямки, истончение и признаки порозности спинки турецкого седла. При гидроцефалии выявляются следующие КТ - признаки: увеличение размеров черепа, изменение его формы вследствие сглаживания дуг свода и основания, истончение костей, изменение швов и родничков, расширение отверстий выхода сосудов и нервов на основании черепа, усиление или раннее появление сосудистых отметок, изменение рельефа внутренней поверхности, изменение формы и размеров желудочковой системы. Степень выраженности признаков гидроцефалии зависит от ее формы и вида (уровня окклюзии). Метод КТ – исследования позволяет выявить, а также определить варианты развития аномалий черепа. Ценность метода, по мнению В.Е. Гречко с соавторами (1988), заключается в том, что в динамике имеется возможность прижизненного наблюдения за эволюцией сосудистых поражений (инсультов), атрофических процессов головного мозга и опухолей.
Многослойная («мультиспиральная», «мультисрезовая» компьютерная томография —МСКТ) была впервые представлена компанией Elscint Co. в 1992 году.
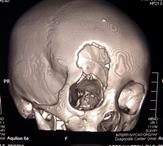
Рис. 36. Трехмерная реконструкция мсКТ черепа пациента с посттравматическим дефектом лобной кости.
Принципиальное отличие МСКТ томографов от спиральных томографов предыдущих поколений в том, что по окружности расположены не один, а два и более рядов детекторов с использованием объёмной геометрической формы рентгеновского пучка и увеличением частоты оборотов рентгеновской трубки. В 2004—2005 годах были представлены 32-, 64- и 128-срезовые МСКТ томографы, в том числе — с двумя рентгеновскими трубками. Возможно наблюдать и оценивать динамические физиологические процессы, происходящие в головном мозге и сердечно – сосудистой системе, и сканировать целый орган (отдел позвоночного столба, суставы, головной мозг и т.д.) за один оборот лучевой трубки, что значительно сокращает время обследования.

Рис. 37. Трехмерная реконструкция мсКТ поясничного отдела позвоночника пациента с эхинококкозом позвоночника.
Методика компьютерно-томографической морфометрии, основанная на количественном определении объемов тканей по заданным денситометрическим интервалам (табл. 2), выражающимся в единицах Хаунсфилда, использована для определения количества ликвора в полости черепа, посредством определения ликворо-краниального индекса.
Таблица 5
Средние величины плотности нормального мозга и его патологических образованийG. Hounsfield, J. Ambrose (1973)
| Вещество мозга: серое | 35 – 39 H |
| белое | 30 – 33 H |
| Спинномозговая жидкость | 4 – 16 H |
| Отек белого вещества мозга | 18 – 25 H |
Ликворо-краниальный (ЛКИ) индекс представляет процентное отношение объема ликворных пространств ребенка к объему полости черепа. Методика измерения ликворо-краниального индекса наиболее точно отражает основные внутричерепные взаимоотношения и состояние ликворных пространств.


Рис.38. КТ-граммы ребенка с гидроцефалией тяжелой степени, ЛКИ=53%, после операции нормализация внутричерепных взаимоотношений, ЛКИ= 3,2%.
Объем мозга составляет разницу между объемом краниальной полости и объемом ликвора. У детей в норме ЛКИ составляет 2-3%, на седьмом десятилетии жизни в связи с процессами атрофии достигает 10-15%.
Магнитно – резонансная томография (МРТ)
Магнитно-резонансная томография (МРТ) — томографический метод исследования внутренних органов и тканей с использованием физического явления ядерного магнитного резонанса — метод основан на измерении электромагнитного отклика ядер атомов водорода на возбуждение их определённой комбинацией электромагнитных волн в постоянном магнитном поле высокой напряжённости. Применение данного метода позволяет получать графическое изображение с высоким разрешением исследуемого объекта (человеческого тела, головы) в трех проекциях (аксиальной, сагиттальной и фронтальной) без воздействия ионизирующего облучения (в отличии от компьютерной томографии). Метод МРТ позволяет дифференцировать нормальные и патологически измененные ткани организма.
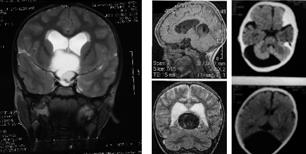
Рис. 39. МРТ исследование у пациентов с внутричерепными кистами и аневризмой вены Галена.
Преимущества МРТ (Васильев А.Ю., Ольхова Е.Б., 2008):
- исследование с использованием постоянном магнитного поля не сопряжено с воздействием ионизирующего излучения, что обуславливает отсутствие данных факторов вредности;
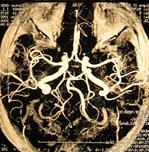

Рис. 40. МР – ангиография сосудов головного мозга.
- МРТ высокоинформативна для получения изображения всех органов и систем человеческого тела, особенно мягкотканных структур (возможно получение изображения сосудов крупного и среднего диаметра – МР – ангиграфия);
- МРТ позволяет получать срезы исследуемой области в любых плоскостях и создавать 3-мерные реконструкции исследованных объектов.
Существует большое количество адресно ориентированных MP-режимов. В числе последних можно упомянуть:
FLAIR— режим «инверсия—восстановление» с редукцией сигнала от свободной жидкости — незаменим для оптимизации изображения белого вещества. Используется в МР-диагностике рассеянного склероза, различных лейкопатий и т. д.
Диффузно-взвешенное изображениеприменяется для регистрации скрытых дисциркуляторных нарушений и основано на анизотропном характере движения молекул воды.
GRE— градиентное эхо — может использоваться для повышения специфичности выявленных изменений при интрацеребральных кальцинатах, острых геморрагических нарушениях.
FSPGR— быстрые «очищенные» градиенты — незаменимы в получении утрированного изображения, усиливающего рисунок борозд. Важен при суперфициальных (поверхностных) кортикальных дисплазиях.
Режимы с подавлением сигнала от жира— оптимальная визуализация липом (в аспекте их дифференциации с острыми или подострыми геморрагическими субстратами), а также ретробульбарных структур и зрительного нерва.
ПАС— поверхностное анатомическое сканирование — режим трехмерной реконструкции кортикальной поверхности, предназначенный для улучшения идентификации кортикальных дисплазий.
М Р-гидрография— усиление сигнала от ликворопроводящих путей — визуализация при окклюзионных гидроцефалиях и т. д.
ИП Propeller— импульсная последовательность, существенно редуцирующая двигательные артефакты, что является принципиально важным при обследовании пациентов с непроизвольными движениями, автоматизмами и детей раннего возраста.
Надо отметить, что ни один из перечисленных специальных режимов МРТ не является самодостаточным в диагностическом процессе и в планировании исследования необходимо использовать комплекс перечисленных режимов для получения оптимального результата.
В настоящее время очень популярна MP-ангиография;это привело к постепенному вытеснению традиционной ангиографии как диагностического метода. Существует два основных типа MP-ангиографии — время-пролетная и фазово-контрастная. В основном используется время-пролетная МРА в артериальном или венозном режиме, при которой анатомия сосудом представляется линейными зонами высокого МР-сигнала. Предметом идентификации становятся клинически значимые стенозы сосудов, аномалии развития и неопластические сосудистые образования, нарушения архитектоники церебральных артерий или вен, обеднение васкуляризации, изгибы и т. д.
Высокая степень дифференциации мягких тканей при МРТ лежит в основе признания этого метода в качестве метода выбора при исследовании больных эпилепсией. Современным стандартом в идентификации потенциально эпилептогенных структурных нарушений является МРТ с высоким разрешением,при которой толщина среза при сканировании не превышает 2 мм, а шаг томографа не более 0,1 мм. Это тотальное сканирование позволяет верифицировать участки повреждения размерами до 2 мм, практически невидимые при традиционных режимах томографии.
Функциональная МРТ (фМРТ)имеет ряд преимуществ перед структурной, так как на основе специфики метаболических процессов позволяет локализовать внутримозговые, или корковые очаги, возможно, имеющие эпилептическую потентность. Перфузия тканей может исследоваться при помощи введения контрастных препаратов (солей гадолиния).
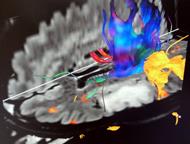

Рис.41. Функциональная МРТ: трактография, функциональная нейровизуализация с нейрофизиологическими методиками.

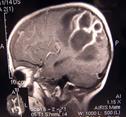

Рис.42. (а,б,с). а -МР – томограммы головного мозга пациента с герпетическим менингоэнцефалитом; б, с - МР – томограммы пациентов с гигантскими абсцессами головного мозга.
Данный метод исследования позволяет проводить исследования при заболеваниях и травмах головного и спинного мозга (аномалии развития, нейроинфекции, демиелинизирующие заболевания и пр.).
МРТ позволяет объективно оценивать степень тяжести черепно – мозговой травмы (в различные периоды течения), а также исследовать компенсаторные возможности внутричерепных «резервных» пространств, своевременно диагностировать развитие декомпенсации и осложнений. Проведение МРТ – исследования позволяет осуществлять дифференцированный подход (с учетом тяжести состояния пациента) к тактике ведения больных с черепно – мозговой и вертеброспинальной травмой, принимать обоснованное решение при выборе методов оперативного лечения.

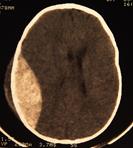
Рис.43 (а, б). а -МР – томограмма головного мозга пациента с субдуральной гематомой головного мозга; б- КТ пациента с эпидуральной гематомой.



Рис. 44. МР- томограммы позвоночника пациента с гнойным эпидуритом грудного и поясничного отдела (1,2 слева), послеоперационная рана - заживление вторичным натяжением ( – справа).
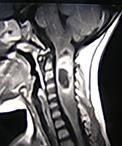


Рис. 45. МР – томограммы пациента с интрамедуллярной опухолью на уровне С1-С3 , и опухолью средней черепной ямки.



Рис. 46. Опухоль (аденома гипофиза) до и после эндоскопического эндоназального транссфеноидального удаления. Этап операции.
 1
1 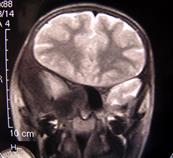 2
2
Рис. 47. МР – томограммы (1,2) пациента с хондромой основания черепа.

Рис. 48. МР – томограмма головного мозга пациента с кистозной опухолью мозжечка.
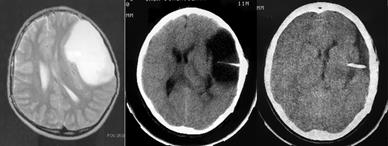
1 2 3
Рис. 49. МР – томограммы головного мозга пациента с кистой полушария головного мозга (1 – до операции, 2 – ранний послеоперационный период, 3 – спустя 3 месяца после операции).
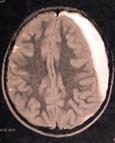
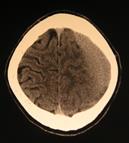
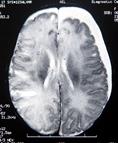
Рис. 50. МРТ пациентов с субдуральной гематомой, субдуральной эмпиемой и с субдуральным выпотом при герпетическом энцефалите.
Диагностика аномалий краниовертебральной области. При МРТ визуализируются аномалии развития головного мозга, связанные с нарушением формы и строения (архитектоники) серого вещества (в меньшей степени белого вещества). Пороки головного мозга могут развиться на всех этапах эмбрионального и частично в фетальном периоде. Исследование костных и невральных образований задней черепной ямки (ЗЧЯ) при МР – исследовании проводится в сагиттальном сечении (диагностика мальформации основывалась на выявлении расположения миндалин мозжечка на 4—5 мм ниже линии, соединяющей края клиновидной и затылочной костей — линия McRae) и с целью оценки дистопии миндалин мозжечка использовались фронтальные срезы. Размер полушарий мозжечка измерялся от наиболее краниальной части вдоль линии, направленной каудально и параллельно дну IV желудочка. Для изучения краниотопографических признаков расположения намета мозжечка определяется угол, образованный наметом и линией Twining, а также угол между наметом и линией, соединяющей внутренний затылочный бугор и опистион (opisthion, PNA; греч. opisthen сзади — антропологическая точка: середина заднего края большого затылочного отверстия).

Рис. 51. Аномалии Арнольда - Киари по типу I, II, III и IV.
Аномалия Киари I типа (аномалия Арнольда — Киари) — опущение миндалин мозжечка через большое затылочное отверстие в позвоночный канал. Часто сочетается с сирингомиелией и костными аномалиями (например, платибазией). Гидроцефалия наблюдается редко. Характерны боли в шейно-затылочной области, усиливающиеся при кашле, физической нагрузке, нистагм, дроп-атаки, обмороки, апноэ во сне, поражение черепных нервов, возможно развитие бульбарного синдрома. При компрессионном поражении спинного мозга (сдавление задних столбов) выявляются нарушения глубоких видов чувствительности. Нередко отмечаются пирамидный синдром и мозжечковая атаксия. Классификация мальформации Киари I типа по степени опущения миндалин мозжечка (Воронов В.Г., 2002):
1 степень – миндалины мозжечка на уровне края затылочного отверстия
2 степень – миндалины смещены до уровня верхнего края дуги атланта
3 степень – миндалины смещены до уровня верхнего края тела С2.
4 степень – миндалины смещены до уровня верхнего края С3 и ниже.
Аномалия Киари II типа — опущение через большое затылочное отверстие не только миндалин мозжечка, но также продолговатого мозга и четвертого желудочка. Почти у всех больных встречаются сирингомиелия, незаращение дужек позвонков (spina bifida) в пояснично-крестцовом отделе, нередко со спинномозговой грыжей, стеноз сильвиева водопровода с развитием гидроцефалии. Клиническая картина аномалии Арнольда-Киари характеризуется болью в шейно-затылочной области, усиливающейся при кашле, чихании, снижение болевой и температурной чувствительности и мышечной силы в верхних конечностях, спастичностью верхних и нижних конечностей, развитием обмороков, головокружения, снижение остроты зрения, в более запущенных случаях присоединяются эпизоды апноэ, ослабление глоточного рефлекса, непроизвольные быстрые движения глаз.
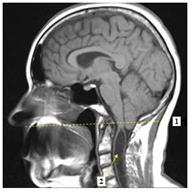
Рис. 52. МРТ картина аномалии Арнольда-Киари I типа - опущение миндалин мозжечка ниже линии Чемберлена (линия, проведенная от заднего края затылочного отверстия до твердого неба - 1), сирингомиелическая киста (2)(Зуев А.А., www.neuro-med.ru).
Аномалия Киари III типа — смещение ствола и продолговатого мозга в сочетании с инфратенториальным менингоэнцефалоцеле. Грыжевое выпячивание содержимого задней черепной ямки (мозжечок, а иногда и ствол мозга) через spina bifida на уровне С1 – С2.
Аномалия Киари IV типа — гипоплазия мозжечка (в настоящее время отнесена к мальформации Dandy – Walkera).
Краниостозы. Термин краниостеноз используется для обозначения преждевременного сращения одного или большего количества швов. Краниосиностоз – это процесс преждевременного слияния швов, а краниостеноз – конечный результат этого процесса (Бельченко В.А., 2006). У детей с краниосиностозами пропорциональный рост черепной коробки ограничен преждевременно синостозированными швами, что приводит к нарушению соотношения между размером головного мозга и внутричерепным объемом, что, в свою очередь, может стать причиной повышения внутричерепного давления.

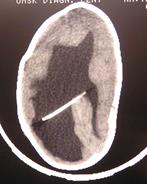
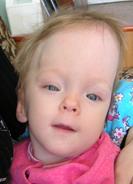
Рис. 53(а,б,в). а,б) КТ больной 3 лет, сочетание плагиоцефалии и гидроцефалии; в) фотография больной.
Плагиоцефалия. Описательный термин, означающий асимметрию черепа или косую, искривленную его форму (перевод с греч.: plagio - "косой, наискось" , kephale - "голова") независимо от этиологии. Такая форма черепа появляется при одностороннем коронарном синостозе, деформации головы плода вследствие сдавления в утробе, без синостозирования шва, деформации головы младенца из-за вынужденного положения головы во время сна или нейромышечных дисфункций. При асимметрии черепа и отсутствии синостоза эту деформацию обозначают как плагиоцефалия без синостоза или деформационная плагиоцефалия. В зависимости от поражения коронарного или лямбдовидного швов, плагиоцефалия может быть лобной или затылочной. Если рассматривать лобную плагиоцефалию, то есть асимметрию лба, этиологически можно определить три подгруппы – синостозную, компенсаторную и деформационную. Синостозная лобная плагиоцефалия является следствием одностороннего синостоза коронарного, лобно-решетчатого и лобно-клиновидного швов. В свою очередь, компенсаторная лобная плагиоцефалия является следствием преждевременного закрытия лямбдовидного шва и компенсаторного роста и выбухания лба на стороне, противоположной лямбдовидному синостозу. Третий тип – деформационная лобная плагиоцефалия возникает из-за внутриутробной компрессии или сдавления в постнатальном периоде (вынужденное положение головы ребенка во время сна). У этой категории детей не наблюдается первичного слияния шва (Бельченко В.А., 2006).
Тригоноцефалия. Термин тригоноцефалия был предложен Welcker в 1862 г. В переводе с греческого термин trigonos означает "треугольный". Синостоз метопического шва составляет менее 10% всех форм краниостенозов. В норме метопический шов начинает закрываться в конце первого

Рис. 54(а,б). а.б) КТ ребенка 3 лет с тригоцефалией (метапическим КС).
Года жизни и полностью, за редким исключением, исчезает к 8 годам. В результате преждевременного заращения метопического шва образуется характерная треугольная деформация передней части черепной коробки. Обычно синостоз продолжается от глабеллы до переднего родничка. Из-за характерной узости лба, напоминающего киль корабля, в литературе встречается другое название тригоноцефалии: "голова в форме киля". В зависимости от времени и протяженности закрытия метопического шва тригоноцефалия может проявляться по-разному. От самой легкой формы в виде изолированного гребня по срединной линии лба до костного возвышения в форме киля, сопровождаемого двусторонним смещением назад боковых отделов лба и бровей, орбитальным гипотелоризмом, гипоплазией решетчатой кости и сужением передней черепной ямки в височных областях. При этом вследствие компенсаторного роста черепа в коронарных, лямбдовидных и сагиттальном швах происходит расширение мозгового отдела черепа в теменных областях, увеличивающее его клинообразную форму (Бельченко В.А., 2006).
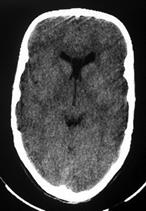

Рис. 55(а,б).а)КТ ребенка с сагиттальным КС; б) фотография ребенка.
Скафоцефалия. Сагиттальный синостоз – это наиболее распространенный простой краниосиностоз. Он составляет 56-58% от общего числа краниосиностозов и встречается у одного из 2000 новорожденных. Часто встречающийся в специальной литературе при определении этого типа краниосиностоза термин «долихоцефалия» в переводе с греческого означает “длинноголовость” – вариант формы головы, характеризующийся значительным преобладанием ее продольных размеров над поперечными (горизонтальных), характерно сужение черепа в теменных и в височных областях. Гидроцефалия при этой форме краниосиностоза встречается редко. В 1860 г. для описания преждевременного сращения сагиттального шва von Baer предложил использовать термин «скафоцефалия» (ладьевидная голова, греч.). Причиной такого выраженного пребладания продольного диаметра черепа над поперечным является преждевременное закрытие сагиттального шва и компенсаторный рост костей свода черепа в коронарных, метопическом и лямбдовидных швах. При преждевременном сращении передней половины сагиттального шва у пациентов со скафоцефалией в проекции лобных бугров появляются заметные шишковидные выбухания, а при заращении задней половины шва – затылочные выбухания. В области отсутствующего сагиттального шва появляется срединный костный гребень.
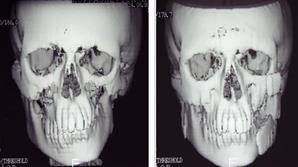
Рис. 56. МСКТ - граммы пациента с гемифациальной микросомией (синдром Гольденхара) до и после операции (Бельченко В.А., 2006).
Брахицефалия, туррибрахицефалия, оксицефалия и акроцефалия. Термин «брахицефалия» означает короткоголовость. Этот вариант формы головы характеризуется относительно большим ее поперечным диаметром. При преждевременном синостозировании коронарных швов череп становится коротким в передне-заднем интервале и широким – за счет компенсаторного выбухания височных областей. Анатомия черепа пациентов с брахицефалией отчасти напоминает анатомию синостозной плагиоцефалии.
Рис.57. КТ ребенка К-ой 2 лет с брахицефалией (коронарным КС).
Однако при брахицефалии из-за поражения всего коронарного кольца деформация черепа возникает с обеих сторон. В некоторых случаях встречается асимметричная форма брахицефалии. Такая деформация возникает вследствие первичного синостоза одной половины коронарного кольца с последующим вторичным поражением остальной его части. При раннем синостозировании коронарных и лямбдовидных швов возникает деформация в виде высокого черепа, имеющая название «акроцефалия» (высокая голова). При преждевременном синостозировании коронарных, продольного и – иногда – лямбдовидных швов возникает деформация в виде острого черепа под названием «оксицефалия» (остроконечная голова).
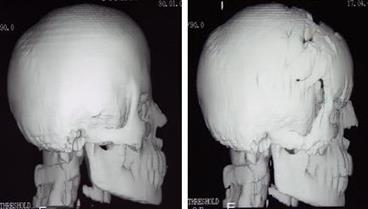
Рис. 58. МСКТ - граммы пациентки с синдромом Saethre-Chotzen до и после оперативного лечения (Бельченко В.А., 2006).
Туррицефалия (башенный череп) характеризуется “наплывом” лобной области на теменные, ее возвышением над сводом черепа в виде башни и нависанием над лицевым скелетом. Лобная кость при туррицефалии расположена вертикально, без характерной для нормального лба кривизны. Однако туррицефалия не происходит без раннего синостозирования коронарных швов, поэтому правильнее будет обозначать этот вид деформации черепа термином «туррибрахицефалия», а не «туррицефалия». Туррибрахицефалия может наблюдаться при синдромальных краниосиностозах, когда вместе с бикоронарным синостозом происходит преждевременное сращение сагиттального шва. Брахицефалия может встречаться без туррицефалии. В этом случае наблюдается широкий череп без характерного “наплыва”. Многие авторы при описании всех вышеперечисленных деформаций черепа используют словосочетание “высокий череп”, что не отражает сущности и механизма деформации. В большинстве этих деформаций наблюдается резкое увеличение вертикального размера лба, а удлинение остальной части свода черепа происходит компенсаторно. Полностью весь свод черепа удлиняется при преждевременном синостозе коронарных и лямбдовидных швов, т.е. при акроцефалии (Бельченко В.А., 2006).
аносмия и гипосмия на стороне очага; амблиопия, амавроз, синдром Фостера Кеннеди (атрофия соска зрительного нерва на стороне очага, на противоположной стороне — застойные явления на глазном дне); моноплегии, поражение VII и XII нервов по центральному типу.
Дата добавления: 2015-01-13; просмотров: 3589;
