Общая хирургия
А теперь – подробнее о самой операции. Итак, операция первичной хирургической обработки раны проводится при наличии раневого дефекта кожи, слизистых оболочек (носа, рта, глаз).
Основные цели при выполнении ПХО раны:
- Удаление микробного загрязнения раны
- Остановка кровотечения
- Закрытие дефекта кожи (слизистой оболочки)
Начинается операция с подготовительных мероприятий, которые проводит обычно младший медицинский персонал. Во-первых, место вокруг раны обмывают антисептическим раствором от грязи, следов крови, инородных предметов (мелкие камни, осколки стекла). Далее, кожу вокруг раны обязательно бреют (если рана расположена в «волосатом» месте – голова, ноги, руки, мошонка, лобок). Причём от тщательности бритья зачастую зависит гладкость послеоперационного заживления раны.
Далее – кожа вокруг раны тщательно отмыта и побрита: блестит и отсвечивает как лоб фотомодели J
Наступает черёд хирурга. Его задача на этом этапе – не допустить вторичного микробного загрязнения раны (злобные микробы не должны проникнуть с поверхности кожи внутрь раны). И что делает хирург? Он (она) обрабатывает края вокруг раны сильными антисептиками (чаще, спирт с йодом), причём кожа вокруг раны обрабатывается на большом протяжении – до 10-20 см от самой раны, иногда больше. Дальше, кожа обработана спиртом с йодом два раза, хирург обкладывается – накрывает стерильным материалом рану, оставляя окно над самой раной. Это делается для того, чтобы случайно стерильные инструменты не задели нестерильную одежду, кожу больного.
Ну вот, мы получили полностью готовое к проведению операции т.н. операционное поле. Теперь нужно обезболить саму рану. Чаще всего это производят путём обкалывания местным анестетиком (обычно это новокаин) самой раны. Опыт показывает, что при тщательном выполнении этого этапа операции все дальнейшие манипуляции протекают почти безболезненно. Есть, правда, маленькое НО. Если рана несвежая (то есть, с момента травмы прошли сутки и более), то добиться полного обезболивания не удаётся.
Пойдём дальше. Добившись обезболивания, хирург проводит т.н. ревизию раны – внимательный осмотр с целью выяснения обширности повреждений.
На этом этапе при продолжающемся кровотечении из раны производится его остановка путём перевязки кровоточащих сосудов (артерий, вен) или прожиганием специальным аппаратом – диатермокоагулятором. Но, чаще всего, кровотечение из раны небольшое и останавливается «само по себе». Далее рану нужно очистить от посторонних предметов – грязь, трава и т.д. После удаления крупных частиц грязи рана неоднократно промывается перекисью водорода и фурациллином (или другими антисептиками). Перед дальнейшим этапом операции острым путём (ножницы, скальпель) края раны «освежаются» - удаляется узкий лоскуток кожи для того, чтобы после ушивания соприкасались гарантированно стерильные края раны.
Итак, сделано почти всё, осталось только «зашить» рану. Здесь тоже есть небольшие нюансы. Ну, например – если повреждение достаточно глубокое, то рана ушивается в несколько этажей, строго послойно.
Ну что же, операция подошла к концу. Теперь на рану накладывается стерильная повязка из марли (ни в коем случае, не из ваты!). Вот, в общем-то, и всё. Операция полностью закончена
Как пережить инфаркт, когда вы один?
Поскольку большинство людей испытывают сердечный приступ, когда рядом никого нет, без помощи, у человека, чьё сердце бьётся неправильно и который начинает слабеть, есть только примерно 10 секунд до потери сознания.
Что делать ??
Ответ:
Не паникуйте, а начинайте кашлять быстро и очень сильно.
Обязательно глубоко вдохните перед каждым кашлем. Кашель должен быть глубоким и долгим, отхаркивающим, из самой глубины груди.
Вдох и кашель должны повторяться примерно каждые две секунды без передышки до тех пор, пока не подоспеет помощь, или вы почувствовали, что сердце снова стало биться нормально.
Глубокие вдохи подают кислород в лёгкие, а кашель сжимает сердце и помогает крови циркулировать. Сжимающее давление на сердце также помогает ему восстановить нормальный ритм. Таким образом, жертва инфаркта может добраться до больницы.
Классические симптомы инфаркта:
сильная, давящая боль за грудиной (длится дольше 15 минут),
нарастание одышки,
посинение губ,
холодный пот и жуткий страх смерти, что объясняется общим кислородным голоданием.
Но! Сейчас все чаще врачи сталкиваются с нетипичными проявлениями. Инфаркт — гастралгическая форма — проявляется внезапной болью (чаще с левой стороны) и вздутием живота. Так что если нет четких признаков того, что у человека расстройство пищеварения, не делайте промывания желудка. Сначала нужно исключить инфаркт!
Иногда единственным проявлением может быть боль в левой руке, левом плече, челюсти, зубная боль (также слева). Если такая боль началась после нагрузки, ей нет других логических объяснений, вы относитесь к группе риска — насторожитесь!
Главное — не опоздать!
В 70% случаев смерть от инфаркта наступает из-за несвоевременно и неправильно оказанной первой помощи.
30% больных с обширными инфарктами вообще погибают, не дождавшись «Скорой».
Потому при подозрении на инфаркт действуйте быстро:
2 — 3 таблетки нитроглицерина под язык.
Чтобы снять боль, нужно разжевать вместе таблетки баралгина и аспирина.
Уложите больного так, чтобы ноги были выше головы.
Не делайте самостоятельно массаж сердца: если есть аритмия, это может повредить.
Профилактика
От некоторых факторов риска (пол и наследственность) никуда не деться. Зато все остальные вполне поддаются нашим усилиям!
-Поддерживайте в норме артериальное давление, а также следите за погодой — например, для людей с повышенным артериальным давлением опасными являются жара и геомагнитные бури.
-Нормализуйте уровень сахара в крови.
-Больше двигайтесь! Совсем не обязательно «бегать от инфаркта», достаточно гулять на свежем воздухе не менее 5-6 километров в день.
-Очень важно бросить курить — это один из самых «агрессивных» факторов риска.
-Постарайтесь сбросить лишний вес. Каким должен быть нормальный вес? Давайте посчитаем: свой вес в килограммах разделите на рост в метрах, возведенный в квадрат. Полученное число называется индексом массы тела. Нужно стремиться к тому, чтобы он не превышал 26.
-Питание должно быть с минимальным содержанием животных жиров и холестерина. Больше овощей и фруктов. Вместо жирной свинины — белое мясо птицы, сливочное масло замените подсолнечным, сало — рыбой. Такая диета позволяет снизить не только уровень холестерина, но и расходы.
Признаки острого аппендицита или слепая кишка – мина замедленного действия))
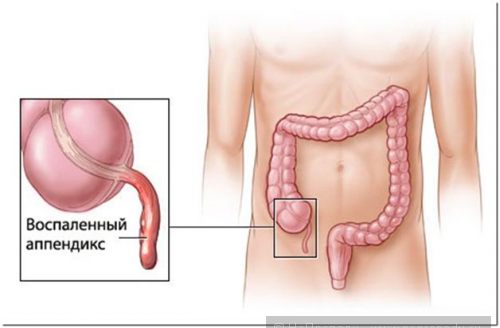
В последнее воскресенье января, неожиданно для себя, был выбит из рядов постоянно читающих сайт «Не пропаду», разлучен с любимой семьей и … работой. Вначале думал, что причина этому простое отравление, потом «диагностировал» болезнь как заворот кишок, потом растяжение мышц живота…, но к концу понял, что аппендицит. Такая долгая логическая цепочка, на построение которой ушли почти сутки, общение с сополатниками, лежавшими с аналогичным диагнозом, все это заставило привлечь ваше внимание к данному вопросу, чтобы оказавшись где-нибудь в поле не тратить драгоценное время на ориентирование в собственных недугах в достаточно опасной ситуации.
Итак, что говорят сайты Интернет, связанные с медициной.
«Типичны размытые боли в животе, постепенно концентрирующиеся в правом нижнем квадранте, болезненность при пальпации в области расположения аппендикса, тошнота и рвота. Возрастает частота пульса, несколько повышается температура (примерно на 0,6°), у многих больных увеличивается число лейкоцитов. Однако у некоторых больных, особенно пожилых, не все эти типичные симптомы бывают выражены.
Характерно острое начало, боль в животе (у 100%), которая появляется внезапно в эпигастральной (область желудка над пупком) или околопупочной областях и постепенно перемещается в правую подвздошную область (симптом Кохера)».
Именно, так у меня и началось. Через пару часов после обеда ощутил ацццкую тяжесть в желудке. По ощущениям как будто съел кирпич с острыми краями, и он, естественно, так и остался в желудке – не переваренный и недвижимый. Любые попытки (походы в туалет, поглаживание живота по часовой стрелке) сдвинуть эту тяжесть к результату не привели, кишечник молчал и бездействовал (вот тут я подумал, что у меня какой-то заворот кишок). Боль постепенно усиливалась и смещалась вниз. Часа через три после начала, боль сместилась в область кишечника, не вправо вниз, а просто вниз. Так, что болело и слева, и справа.
«Частыми симптомами являются: тошнота (90%), рвота (75%), отсутствие аппетита (почти 100%), возможна диарея».
Диарею я не испытал, хотя очень хотелось избавиться от тяжести в кишках (даже была жалкая попытка сделать клизму))). А вот тошнота началась где-то через пару часов от начала недомогания. А еще через 2 часа, наконец-то навалилась рвота. Рвет интенсивно и часто (больше 10 раз меня полоскало точно). Зато после рвоты наступило облегчение тяжести в кишках и желудке. Но боль не отступала. Кушать и вправду не хотелось.
«Температура тела — субфебрильная (до 38 ), положение тела — вынужденное, на правом боку».
Температуру, честно говоря, не мерил, но немного знобило. Часов через 5 от начала, попытался последовательно выпить пачку активированного угля, левомицетин и бактисубтил. Облегчения это не принесло. Так что мысли об отравлении стали меня покидать. А еще через час, стал акцентировано болеть правый бок. Но лежал на спине и на правом и левом боку. Так и провалялся до утра, думая, что боль в правом боку от растяжения мышц после рвоты.
«При осмотре выявляют защитное напряжение мышц передней брюшной стенки в правой подвздошной области и симптомы раздражения брюшины».
Поутру до меня стало доходить, что боль ниже пупка справа, в районе правого верхнего угла тазовой кости (подвздошная кость) напоминает аппендицит. Ходить стало больно, начал прихрамывать на правую ногу. Если последовательно нажимать от пупка в сторону места локализации боли, боль усиливается. А нажимать сильно на саму точку невозможно – слишком больно и пресс напрягаешь очень сильно, лишь бы уменьшить давление. (В приемном покое больницы врач просто провела по левой половине рукой, спросив больно ли мне, а потом резко от грудины к правой подвздошной кости и задавать вопрос не понадобилось – дерганье тела было красноречивым))). Боль настолько сильна, что смеяться, кашлять, поднять без помощи руки правую ногу, чтобы лечь на кушетку, невозможно (пожилая враг-хирург в поликлинике, увидев, как придерживаю правую ногу ложась на кушетку, сразу сказала, что похоже на «хороший» аппендицит, пальпация это подтвердила).
Из поликлиники сразу отправили в больницу, и через пару часов подготовки прооперировали.
«При аппендиците производят аппендэктомию, т.е. хирургическое удаление червеобразного отростка. Нельзя принимать никаких болеутоляющих, пока не будет обеспечена хирургическая помощь. Не рекомендуются и слабительные, так как они стимулируют перистальтику и могут привести к разрыву аппендикса. Разрез при аппендэктомии производят прямо над местом расположения отростка, который затем удаляют, отрезая его у самого основания с тщательным ушиванием отверстия в слепой кишке. Операция при неосложненном аппендиците практически безопасна».
Насколько я понял, способов самолечения острого аппендицита нет. Только хирургия! Советский врач-полярник Леонид Рогозов, прооперировавший сам себя на антарктической станции, поначалу пытался перевести его в хроническую форму (покой, голод, местный холод и антибиотики), но не смог это сделать. Поэтому не обращаться к хирургу с такими симптомами (если у вас нет семи жизней как у кошки, и нет в наличии кучи мощных инъекционных антибиотиков и стерильных систем) смертельно опасно. При этом слово «смертельно» не для красного словца. Перитонит и обширное заражение брюшной полости, внутренних органов и их сосудов, крови могут наступить уже через сутки, а может и раньше.
«Подозрение на острый аппендицит является АБСОЛЮТНЫМ показанием для консультации хирурга и госпитализации. Выполняют клинический анализ крови, УЗИ, обзорную рентгенографию органов брюшной полости, ректальное исследование (исследование прямой кишки). В диагностически сложных случаях проводят лапароскопию.
Разрыв аппендикса. В инфицированном и закупоренном аппендиксе может развиться гангрена; в результате он разрывается, его содержимое попадает в брюшную полость и вызывает перитонит (воспаление серозной оболочки, выстилающей эту полость). Смерть от аппендицита в большинстве случаев наступает именно от разлитого перитонита. Однако в настоящее время с перитонитом справляются, используя антибиотики. Разрыв аппендикса может приводить также к возникновению абсцессов в брюшной полости, появлению бактерий в крови (бактериемия) или смертельно опасному воспалению почечных вен (пиелофлебит). Оперативное вмешательство при разрыве червеобразного отростка связано с большим риском, чем при неосложненном аппендиците».
«Следует учитывать возможность атипичного расположения червеобразного отростка, при котором указанные симптомы меняют локализацию. Особенностями клинической картины острого аппендицита у детей являются: быстрое нарастание симптомов и склонность к развитию перитонита, температура тела чаще фебрильная( выше 38,5), рвота и диарея более ярко выражены. В периферической крови обычно выявляют умеренный лейкоцитоз с преобладанием нейтрофилов, однако и нормальное количество лейкоцитов не исключает острый аппендицит. В моче могут быть единичные эритроциты в поле зрения».
пневмотаракс
Для начала немного матчасти. Опуская нюансы и утрируя, можно сказать, что легкие – это пористые эластичные органы. Цель их – обеспечение газообмена между кровью и воздухом. С этой целью к легким подходят легочные артерии, отводят кровь легочные вены. Легкие расположены в грудной клетке почти симметрично друг другу. Пространство между ними называется средостением и содержит сердце и крупные сосуды (остальное опускаю, поскольку к теме не имеет отношения).
Грудная клетка представляет собой со всех сторон замкнутое герметичное образование. Внутренняя стенка грудной клетки выстлана тонкой пленкой, называемой плеврой. Эта плевра переходит с внутренней поверхности грудной клетки на наружную поверхность легких, образуя замкнутую полость. У каждого легкого имеется своя плевральная полость. В норме эта полость не содержит ничего, кроме пары миллилитров смазывающей жидкости, предназначенной для скольжения легких по внутренней поверхности грудной клетки при дыхании (т.е. почти вакуум). 
На рисунке синим и красным показаны два листка плевры, ограничивающих плевральную полость
Сами по себе легкие не имеют мышц, и расширяться не могут. Сокращение легкого может быть только пассивным, за счет естественной эластичности ткани.
Дыхание осуществляется примерно так: при вдохе диафрагма опускается, межреберные мышцы поднимают ребра и в результате увеличивается вертикальный размер и диаметр грудной клетки. Увеличение размера приводит к тому, что в грудной полости образуется разреженное давление. Поскольку природа пустоты не терпит, в грудную клетку стремится воздух. В норме единственный путь для него – дыхательные пути. По которым он попадает в легкие, расправляя их. Таким образом, при вдохе легкие расправляются изнутри за счет вакуума в плевральной полости. Это специально подчеркиваю, поскольку на этом базируется развитие патологического процесса при пневмотораксе и оказание соответствующей помощи.
При выдохе поднимающаяся диафрагма и опускающиеся ребра заставляют легкие сжиматься, выдавливая из них воздух наружу через те же дыхательные пути.
При попадании воздуха в плевральную полость вакуум в ней пропадает. В результате движения диафрагмы и ребер вызывают лишь его разрежение и не приводят к попаданию воздуха в легкое черед дыхательные пути. Чем больше воздуха в плевральной полости – тем меньше попадает воздуха в легкое. Если давление воздуха в плевральной полости равно атмосферному или превышает его (о чем ниже), то воздух в легкое не попадает совсем. В результате газообмен в нем не происходит, возникает кислородное голодание организма. Оный организм вынужден жить только на одном легком.
Собственно, наличие газа в плевральной полости и называется пневмотораксом. Попасть туда он может двумя путями: через грудную стенку (при огнестрельном ранении, колотой ране и т.п. – это  будет открытый пневмоторакс) и из легкого (при тупой травме, например, когда происходит разрыв ткани легкого). Если воздух в полость плевры поступает, а отток ему что-то преграждает (например, нависающий кусок легкого, плевры и т.п.), по получается эффект клапана, приводящий к увеличению объема воздуха в полости при каждом вдохе. Грудная клетка как бы закачивает в себя воздух. Такое состояние называется клапанным пневмотораксом. Как только давление попавшего в плевральную полость воздуха превышает атмосферное (про «клапан» не забываем), возникает напряженный пневмоторакс. Состояние опасно тем, что в плевральной полости соседнего легкого еще сохраняется вакуум. Который притягивает на себя органы средостения (в частности, сердце и сосуды) и пострадавшее легкое. А попробуйте дышать, если на вас кто-то сел. С той же трудностью сталкивается и здоровое легкое. Мало того, что оно вынуждено работать за двоих (в ущерб качеству, разумеется), так еще и сбоку на него давят. Сердцу, тоже, кстати, приходится несладко…
будет открытый пневмоторакс) и из легкого (при тупой травме, например, когда происходит разрыв ткани легкого). Если воздух в полость плевры поступает, а отток ему что-то преграждает (например, нависающий кусок легкого, плевры и т.п.), по получается эффект клапана, приводящий к увеличению объема воздуха в полости при каждом вдохе. Грудная клетка как бы закачивает в себя воздух. Такое состояние называется клапанным пневмотораксом. Как только давление попавшего в плевральную полость воздуха превышает атмосферное (про «клапан» не забываем), возникает напряженный пневмоторакс. Состояние опасно тем, что в плевральной полости соседнего легкого еще сохраняется вакуум. Который притягивает на себя органы средостения (в частности, сердце и сосуды) и пострадавшее легкое. А попробуйте дышать, если на вас кто-то сел. С той же трудностью сталкивается и здоровое легкое. Мало того, что оно вынуждено работать за двоих (в ущерб качеству, разумеется), так еще и сбоку на него давят. Сердцу, тоже, кстати, приходится несладко…
Теперь обращаю ваше внимание, что приведённые ниже сведения даны лишь для ознакомления и настоятельно не рекомендуется внедрять их в жизнь, не имея медицинского образования.
При оказании помощи для начала определяется наличие газа в плевральной полости. Это состояние можно заподозрить по наличию у пострадавшего одышки, посинения носогубного треугольника, кончиков ушей, скул, пальцев и т.д. В тяжелых случаях при выдохе будут выбухать шейные вены. Дыхание может быть частым и неглубоким. Сами по себе эти симптомы говорят лишь о сердечной и дыхательной недостаточности. Причину ее еще надо установить. И если у пострадавшего выясняется факт травмы или вы видите ранение грудной стенки – как раз тогда можно и заподозрить пневмоторакс. При наличии дырки – открытый, без нее – клапанный, по ухудшению состояния – напряженный. 100% гарантию дает только рентген и вскрытие. А поскольку рентгена на поле у нас нет, а до вскрытия лучше не доводить, придется диагностировать тем, что есть под рукой. Можно послушать дыхание на обеих сторонах грудной клетки. Ослабленные (или отсутствующие) дыхательные шумы на пострадавшей стороне – «+1» в пользу пневмоторакса. При выстукивании грудной стенки отмечается более высокий тон по сравнению со здоровой стороной. При разговоре с пострадавшим (если он в сознании) держите ладони на симметричных участках его грудной клетки. В случае пневмоторакса вибрация грудной стенки от звуков речи пациента на пострадавшей стороне будут ослаблены или отсутствовать. Если есть сомнение, попросите выговорить слова, содержащие букву «р» (например, «коллаборационист» :).
При открытом пневмотораксе помощь заключается в прекращении сообщения плевральной полости и окружающей среды. Говоря простым языком, дырку надо заткнуть. Для этого применяется ИПП (если есть), если нет – специальный импортный пластырь или подручные средства.
При напряженном пневмотораксе нужно вывести лишний воздух из плевральной полости. В полевых  условиях применяются устройства, перечисленные мной в отдельном обзоре.
условиях применяются устройства, перечисленные мной в отдельном обзоре.
Для этого пострадавший укладывается на спину лицом вверх (так принять у НАТОвцев) или усаживается на попу, откинувшись назад (принято у нас), на пострадавшей стороне грудной клетки мысленно проводится линия, соединяющая середину ключицы и сосок. По этой линии ниже ключицы начинаем прощупывать ямки. Первая ямка между ключицей и ребром – это первое межреберье, ниже  этого ребра будет второе межреберье, ограниченное сверху вторым ребром, снизу – третьим. В эту точку строго по верхнему краю третьего ребра, строго перпендикулярно коже (со всех направлений) после обеззараживания спиртом (или чем найдете) и вводится игла. Вводится медленно. После поступления воздуха в просвет иглы (слышно шипение или свист) введение иглы прекращается. Дожидаемся окончания выхода воздуха, иглу вынимаем (в случае с катетером – вынимаем или закрываем просвет заглушкой), дыру заклеиваем лейкопластырем. После манипуляции пострадавший должен почувствовать некоторое облегчение.
этого ребра будет второе межреберье, ограниченное сверху вторым ребром, снизу – третьим. В эту точку строго по верхнему краю третьего ребра, строго перпендикулярно коже (со всех направлений) после обеззараживания спиртом (или чем найдете) и вводится игла. Вводится медленно. После поступления воздуха в просвет иглы (слышно шипение или свист) введение иглы прекращается. Дожидаемся окончания выхода воздуха, иглу вынимаем (в случае с катетером – вынимаем или закрываем просвет заглушкой), дыру заклеиваем лейкопластырем. После манипуляции пострадавший должен почувствовать некоторое облегчение.
Вот, собственно, и все.
Разумеется, после оказания первой помощи, пострадавший в экстренном порядке доставляется в ближайший травмпункт.
Применение: снимается малый колпачок, затем большой колпачок, игла вводится в нужное место, снимается резинка с малой иглы.
Достоинства: Относительная дешевизна. Компактность. Контейнер для иглы достаточно жесткий и позволяет сохранить стерильность практически в любых условиях.
Недостатки:
— Из грудной клетки пострадавшего будет торчать острая игла, что создает риск травматизма.
— Про жесткую иглу написано выше.
Недостаток первых двух девайсов еще и в том, что длина иглы составляет 35-40 мм и при грудной стенке с выраженной толщиной может оказаться недостаточной. Просвет иглы составляет 0,7-0,8 мм, что может оказаться недостаточным и потребовать введения второй иглы.
3. Устройство для катетеризации вены типа Венфлон
Применение: снимается колпачок, катетер вводится до момента проникновения в плевральную полость, центральная игла вынимается.
Достоинства:
— Длина иглы 45-55 мм позволяет с меньшей долей ошибок проводить декомпрессию.
— Просвет катетера составляет 2,0 мм.
— Сам катетер мягкий, что сводит к минимуму риск повреждения плевры.
— В случае, когда длины катетера недостаточно, можно использовать одну только иглу, без катетера, благо она полая. Длины в 72 мм достаточно для любых нужд.
Недостатки:
— Большой размер выстоящей наружу части (порядка 50-70 мм), что создает угрозу случайного выпадения катетера.
— Большая стоимость (порядка 1-1,5 у.е.).
— Упаковка из пластика и бумаги требует особых условий хранения и занимает дополнительное место
Дата добавления: 2014-12-17; просмотров: 1701;
