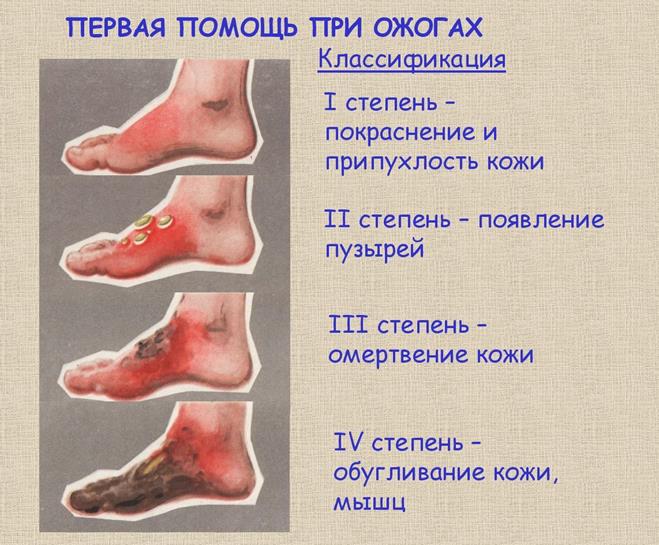
Ожоги уничтожают эпидермис, волосяные фолликулы, волосы восстанавливаются с трудом.
Для ожогов второй степени характерна сильная отечность и очень острая боль. При ожоге погибают внутренние структурные элементы кожи - например, волосяные фолликулы, потовые железы, сальные железы и пр.
3. Делится на подстепени:
Ø III А степень – поражаются верхушки сосочкового слоя и поэтому такие ожоги называются поверхностными. Могут быть пузыри, но они большого размера (до десятков и сотен мл в одном пузыре), напряженные, нависающие, нередко имеют сливной характер. Болевая чувствительность резко снижена или отсутствует. Они имеют потенциальную возможность самостоятельного заживления. Поверхностные ожоги способны заживать самостоятельно, если не произошло инфицирования, нагноения и вторичного углубления раны.
Ø III Б степень - тотальная гибель кожи до подкожно-жировой клетчатки, т.е. поражается вся толща кожи.
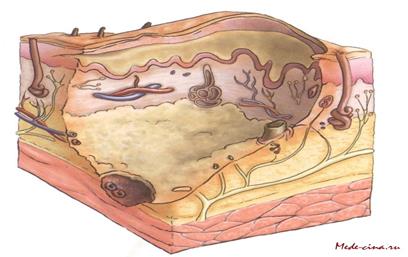
Ожоги уничтожают эпидермис, волосяные фолликулы, волосы восстанавливаются с трудом.
4. IV степень – характеризуется полным обугливанием кожи и глубжележащих тканей. Процесс не восстанавливается и заканчивается ампутацией или образованием грубых дефектов, рубцов. Ожоги III Б - IV степени называются глубокими и подлежат хирургическому лечению - удаление некроза и восстановление кожного покрова путем кожной пластики.
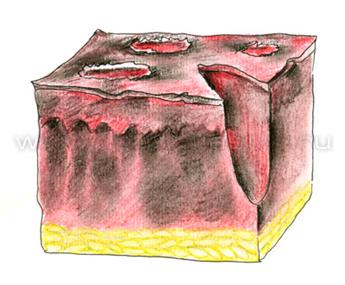
Ø При 1 степени повреждаются периферичсекие нервы – парез стенки сосуда – гиперемия – повышается проницаемость стенок сосудов – отек.
Ø При 2 степени ожога парез более стойкий, проницаемость стенок сосудов больше, идет отслойка эпидермиса, образуются пузыри, содержащие большое количество белков.
Ø При 3 и 4 степени происходит некроз тканей с коагуляцией белков, затем отторжение мертвых тканей и грануляции – образуются рубцы. Одновременно происходит сгущение крови.
Ø При 1, 2, 3 А степени – явления обратимые.
Ø При 3 Б и 4 степени – явления необратимые.
Правила определения площади ожогов
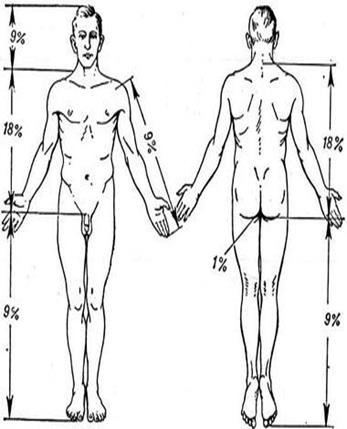
Правильное определение площади поражения является важным условием для построения схемы адекватного лечения. У взрослых используют "правило девяток" и " правило ладони".
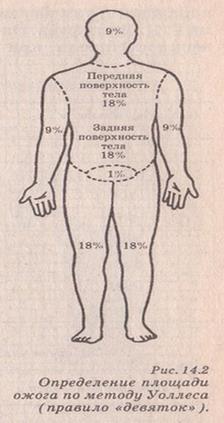
1.«Правило девяток» (метод Уоллеса, 1951): согласно этому правилу, у взрослого все части тела равны по площади одной или двум девяткам:
Ø голова и шея равна 9% от площади всей поверхности тела;
Ø каждая верхняя конечность по 9%
Ø каждая нижняя конечность-18% - (бедро — 9%, голень и стопа—9%)
Ø передняя поверхность туловища -18%
Ø задняя поверхность туловища-18%
Ø промежность и ее органы-1%
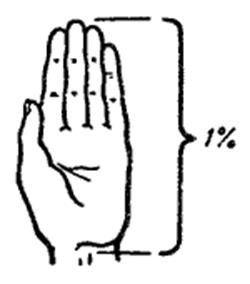
2. Правило ладони:площадь ладонной поверхности кисти составляет примерно 1- 1,2% площади тела человека.
3.Метод Б. Н. Постникова - предложил накладывать на обожженную поверхность стерильную марлю или целлофан, на которые наносятся контуры ожога. Вырезанные листы накладывают на сетку, состоящую из квадратов с известной площадью (миллиметровая бумага), и высчитывается абсолютная площадь повреждения. Затем, по отношению к общей площади поверхности тела, определяют площадь поражения в процентах.
4.Схемы Вилевина - разработал схемы штампов с изображением силуэта человека - вид спереди и сзади высотой 14 см. на миллиметровой бумаге (1 мм2=1 см2). Желтым цветом - 1 ст., красным - 2 ст., синим - 3 ст., черным - 4 ст., зеленым - трансплантаты. Подсчитываются заштрихованные квадраты, и определяется площадь и глубина ожога.
Фазы течения раневого процесса:
Ø І фаза — период воспаления, в течение которого происходят сложные биохимические и патофизиологические процессы, направленные на устранения воспаления и очищения раны от некротических (погибших) тканей;
Ø ІІ фаза — период регенерации, заканчивающийся заполнением полости раны новообразованной грануляционной тканью;
Ø ІІІ фаза — период формирования рубца и эпителизации раны.
Учитывая особенности развития ран при ожогах, для первых двух фаз раневого процесса выделяют клинические подфазы:
Ø І фаза включает подфазы первичной альтерации и экссудации (1–5 сутки от момента травмы) и вторичной альтерации и экссудации (5–10 сутки от момента травмы);
Ø ІІ фаза включает подфазы очищения от некротических тканей (10–17 сутки от момента травмы) и развития грануляции (15–21 сутки от момента травмы);
Таблица Препараты для местного лечения ожогов
|
При площади поражения свыше 15% поверхности тела (у детей младшего возраста и пожилых людей - свыше 5-10%) у пострадавших нарушаются функции большинства органов и систем организма и развивается ожоговая болезнь, протекает циклически по периодам или стадиям:
Ø Ожоговый шок, который отличается от других видов травматического шока: по этиологии; обширности повреждения.
В ожоговом шоке выделяют 2 фазы:
ü эректильную фазу - кратковременную (до 3 часов) – при которой наблюдается резкое возбуждение ЦНС, сопровождающееся плаксивостью, тахикардией, пульс 100 ударов в минуту, АД в норме;
ü торпидную фазу - длительную (до трех суток) – при которой наблюдается торможение ЦНС: апатичность, бледность, цианоз, тахикардия, пульс больше 100 ударов в минуту, АД снижено.
Ø Острая токсемия (10-15 дней). На первом плане явления токсемии, т.е. отравления организма ядовитыми веществами, всасывающимися в кровь с места ожога. Происходит всасывание денатурированных белков. Клиника напоминает картину шока: бледность, тахикардия, пульс слабый, АД снижено, заторможенность, может быть коматозное состояние.
Ø Септикотоксемия (от 2-3 нед. до 2-3 мес). Появляются симптомы сепсиса: повышается температура, появляется озноб, потливость, истощение организма, снижение реактивности. Присоединяется пневмония, пролежни. Может наступить смерть от сепсиса.
Ø Реконвалесценция (после заживления ран). Характеризуется нормализацией функций всех органов и систем – происходит эпителизация ожогов, рубцевание, язвы. Пациенты в этой стадии могут быть донорами для ожоговых больных.
Чем больше площадь и глубина поражения, тем тяжелее протекает ожоговая болезнь, создавая угрозу жизни пострадавшего. Отягощают течение ожоговой болезни наличие у пострадавших сопутствующих поражений (отравление окисью углерода, продуктами горения, ингаляционная травма), комбинированная травма.
Прогноз ожогов
Наиболее целесообразными являются индекс Франка и правило сотни (ПС).
1. Индекс Франка. Складывают% поверхностных ожогов с утроенной площадью глубоких.
Прогноз:
до 30 ед. – благоприятный,
30 – 60 – относительно благоприятный,
61 – 90 – сомнительный,
91 и более – неблагоприятный.
ИТП приемлем во всех возрастных группах. Отягощающие обстоятельства (тяжелые сопутствующие заболевания и комбинированные поражения) ухудшают прогноз на 1-2 степени.
2. Прогноз по правилу сотни целесообразно определять у лиц старше 50 лет. Складываютвозраст пациента и % ожоговтела. Ингаляционная травма приравнивается к 20% поражения кожного покрова.
Прогноз по правилу сотни (ПС):
до 60 – благоприятный,
61 – 80 – относительно благоприятный,
81 – 100 – сомнительный,
свыше 100 – неблагоприятный.
Первая медицинская помощь при термических ожогах
1. Прекратить действие поражающего фактора.
2. Вынести пострадавшего на свежий воздух.
3. Освободить участок с ожогом от одежды (если одежда не снимается с какого-либо участка, то обрезать вокруг раны ее ножницами).
4. Провести обезболивание (дать таблетку анальгина или ввести 50% раствор анальгина 2 мл или 2% раствор промедола 2 мл в/м).
5. Промыть рану холодным антисептическим раствором.
6. Наложить на рану асептическую повязку (раствор фурацилина, суспензию с анестезином) или обработать рану пенистыми аэрозолями (пантенол). Мазь не использовать.
7. Провести иммобилизацию конечности шинами или косыночной повязкой.
8. Наложить на место ожога пузырь со льдом.
9. Следить за АД и пульсом для диагностики травматического шока.
10. Госпитализировать в отделение лежа на носилках.
11. При II – IV степени ожога решить вопрос о профилактике столбняка.
Первая медицинская помощь при химических ожогах
1. Прекратить действие поражающего фактора.
2. Освободить участок с ожогом от одежды.
3. Ожоговую поверхность промыть холодной водой в течение 20 минут (нельзя промывать водой ожоговую поверхность с серной кислотой, негашеной известью, фосфором. В этом случае: фосфор убрать пинцетом, серную кислоту и негашеную известь убрать салфеткой, смоченной антисептиком).
4. Провести обезболивание (дать таблетку анальгина или ввести 50% раствор анальгина 2 – 5 мл в/м).
5. Наложить на рану асептическую повязку (раствор фурацилина, суспензию с анестезином) или обработать рану пенистыми аэрозолями (пантенол).
6. Провести иммобилизацию конечности шинами или косыночной повязкой.
7. Наложить на место ожога пузырь со льдом.
8. Госпитализировать в отделение лежа на носилках.
9. При II – IV степени ожога решить вопрос о профилактике столбняка.
Лечение в отделении может быть общее и местное
При обширных ожогах начинают проводить комплекс противошоковых мер:
1. Полный комфорт (тишина, температура в помещении 24 градуса)
2. Обезболивание: морфин, наркоз закисью азота.
3. Новокаиновые блокады.
4. Сердечнососудистые средства: кордиамин, эуфиллин и т.д.
5. Противостолбнячная сыворотка по схеме.
6. в/в вводят:
ü кровь – 500,0
ü плазма – 750,0
ü полиглюкин – 500,0 – 1200,0
ü реополиглюкин – 500,0
ü изотонический раствор натрия хлорида – 800,0
ü новокаин 0,25% - 5,0
это проводится в первые 72 часа.
при этом необходимо проводить контроль за гемодинамикой. Затем давать обильное питье и контролировать диурез: при введении 3-4 литров жидкости, выводить необходимо 2 литра.
Также проводят борьбу с токсемией – переливание крови, кровозаменителей, вводят белковые препараты – плазма.ю протеин, альбумин, глюкозу 5%, 40 % раствор Рингера-Локка.
Электротравма
- это общее или местное воздействие электрического тока на организм при прохождении через тело пострадавшего.
Под действием электрического тока в клетках, тканях происходит электролизные реакции в результате чего происходит образование газа и пара. Начинаетсяч расслоение тканей. Этот процесс идет не только на поверхности кожи, поэтому повреждаются глубокие ткани, иногда до костей (трескаются, появляются полости, коды тока).
Клиника: в момент прохождения тока отмечается жгучая боль, жжение, судорожное сокращение мышц.
Общие симптомы: усталость, разбитость, угнетение или возбуждение, симптомы повышенного внутричерепного давления: головные боли, шум в ушах, головокружение.
Наблюдаются нарушения со стороны ССС: боли в области сердца, тахикардия, брадикардия, может быть аритмия, фибрилляция желудочков, АД снижается, а потом повышается. Через 2-3 дня может возникнуть мерцательная аритмия.
Со стороны органов дыхания: одышка, остановка дыхания.
Со стороны ЖКТ: гиперсаливация – повышенное слюноотделение, рвота, диарея, тошнота, боли в мышцах, суставах.
Местно: знаки тока, участки сухого некроза: серо-перламутровый оттенок. Могут быть пузыри, наполненные газом, царапины, раны, кровоизлияния.
В глубине тканей – ходы тока полости с обугленными стенками, трещины, некрозы костей.

Осложнения
1. Первичный или вторичный некроз, т.к. происходит гибель сосудов и нервов.
2. Рефлекторная остановка дыхания.
3. Остановка сердца – паралич дыхательного и сердечно-сосудистого центра.
4. Синдром мнимой смерти – происходит паралич дыхательных и сердечно-сосудистых центров – реанимация.
5. Повторные поражения током протекают тяжелее. При ударе молнией – наблюдается сотрясение мозга, шок.
Первая медицинская помощь
1. Прекратить действие электрического тока, соблюдая правила собственной техники безопасности.
2. Уложить пострадавшего горизонтально на спину.
3. Осмотреть пострадавшего.
4. Наложить на место ожога асептическую повязку.
5. Провести обезболивание (ввести 50% раствор анальгина 2-5 мл в/м).
6. Ввести 2 мл кордиамина в/м, 5% раствор эфедрина 1 мл п/к (напоить настойкой валерианы или корвалолом – 25 капель).
7. При остановке дыхания и сердца немедленно провести ИВЛ и закрытый массаж сердца.
8. Госпитализировать в реанимационное отделение на носилках.
Первая хирургическая обработка ожоговой раны
Начинается после выведения больного из шока или под наркозом. Обработка происходит в условиях операционной в полной стерильности.
1. Провести обезболивание.
2. Снять остатки одежды, очистить спиртом, эфиром.
3. Оросить фурацилином, новокаином.
4. Большие эпидермальные пузыри надсекаются у основания, но эпидермис не снимают.
5. Наложить повязку с растворами.
6. Через 4-6 часов наложить мазевую повязку.
Местное лечение направлено на предупреждение инфицирования обожженных участков, создание покоя, профилактики плазмо- лимфопотерь, уменьшение всасывания, ускорение эпителизации.
Существует 2 способа местного лечения:
1. Закрытый способ – накладывают асептическую повязку с мазями и меняют не реже 1 раза в 3 дня или 1 раза в неделю, т.к. удаляется эпидермис.
2. Открытый способ – поверхность покрывается аэрозолями, мазями, повязка не накладывается. Образуются нежные рубцы и существует большой риск инфицирования. Такими способом лечат ожоги лица, шеи.
Общее лечение
1. При 2 стадии проводят дезинтоксикационную терапию (солевые растворы, кровезаменители).
2. Белковые препараты.
3. Переливание крови.
4. Антибиотикотерапия.
5. Полноценное питание.
6. Уход.
7. Свежий воздух.
8. Лечебная гимнастика.
9. Оперативное лечение (пересадка кожи, пластика).
Уход
1. Частое кормление маленькими порциями, высококалорийное питание, витамины А,В,С,Д.
2. Уход за кожей, полостью рта, носа.
3. Лечебная физкультура.
4. Регуляция функции кишечника.
Обморожение
- это некроз и реактивное воспаление тканей, возникающее под действием низких температур.
Патогенез: в начале снижение температуры приводит к расширению сосудов, что приводит к увеличению притока крови, местной гиперемии ткани и возникает отек.
Если длительное воздействие температуры, то происходит спазм сосудов, а в них замедляется кровоток и образуется тромб сосудистого русла, возникает ишемия (недостаточное кровоснабжение) тканей, гипотермия, а затем и некроз тканей.
Причины отморожения:
1. Длительное воздействие низких температур и повышенная влажность.
2. Ослабление организма.
3. Опьянение.
4. Авитаминоз.
5. Кахексия (истощение).
6. Переутомление.
7. Заболевание сосудов.
8. Нарушение периферического кровотока.
Клинические виды течения характеризуются скрытым периодом – это когда степень отморожения поставить нельзя. В момент действия периода меняется цвет тканей, чувствительность. Степень определяется через 2 суток.
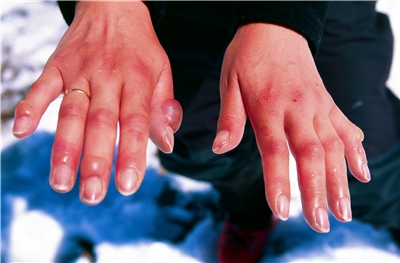
1. 1 степень отморожения – скрытый период небольшой – несколько часов – нарушения в тканях обратимы: ткани гиперемированы, отечны, больной испытывает боль, чувство жжения, зуд, чувствительность снижена. Кожа синюшного цвета, приобретается мраморный оттенок. Через несколько дней все нормализуется.
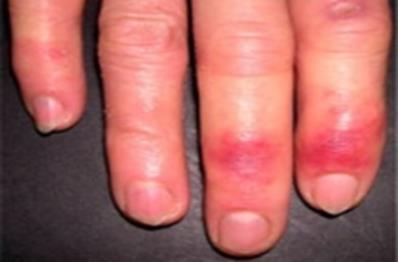
2. 2 степень отморожения – идет более глубокая отслойка рогового слоя, скрытый период длится несколько суток. Характерно: раневая поверхность очень чувствительна к любым механическим воздействиям, к спирту. Изменения в тканях обратимы. Образуются пузыри, дно покрыто фибрином. Раны восстанавливаются без рубцов, ногти вырастают новые.
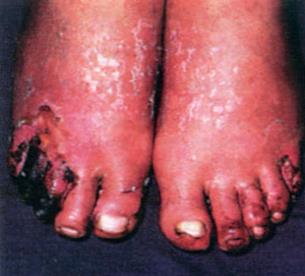
3. 3 степень отморожения – поражается вся толща кожи до подкожно-жировой клетчатки. Пузыри наполнены геморрагической жидкостью. Дно пузырей нечувствительно. Ранка безболезненна после вскрытия пузыря, волосяная проба безболезненная. Через 5-7 дней начинается отторжение мертвых тканей, заживление вторичным натяжением с грубым рубцом.
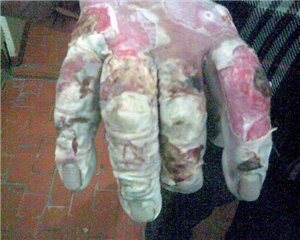
4. 4 степень отморожения – поражение происходит до костей. Скрытый период длительный. Происходит полный некроз тканей, заканчивается сухой гангреной – мумификация или влажной гангреной. Если повреждается конечность, то ампутация.
Первая медицинская помощь
Существует 2 способа оказания помощи:
1. 1 способ:
Ø Растереть обмороженный участок тела сухими руками.
Ø Наложить сухую термоизолирующую повязку (повязка с ватно-марлевыми тампонами закрывается целлофановой пленкой или клеенкой, сверху накладывается мягкая бинтовая повязка или шерстяная ткань).
Ø Провести иммобилизацию конечности.
Ø Быстро доставить в лечебное учреждение.
2. 2 способ:
Ø Растереть обмороженный участок тела сухими руками.
Ø Опустить обмороженный участок тела в воду с температурой +18 градусов, постепенно увеличивая температуру до +38 градусов. Высушить сухой салфеткой.
Ø Наложить на обмороженные участки антисептическую повязку.
Ø Провести иммобилизацию конечности шиной или косыночной повязкой.
Ø Напоить пострадавшего горячим чаем, кофе.
Ø Ввести 1% раствор дибазола 1мл в/м, 1% раствор никотиновой кислоты 1 мл в/м.
Ø Госпитализировать в отделение.
Переломы
это полное или частичное нарушение целостности костей, вызванное насилием или патологическим процессом (опухоль, воспаление).
Причина: действие механической силы, патологического процесса на кость, врожденные дефекты.
Опасности, сопровождающие переломы:
1. Повреждения нервных стволов осколками – шок, паралич.
2. Повреждения острыми осколками крупных сосудов с развитием наружного или внутритканевого кровотечения.
3. Инфицирование места перелом – флегмона, остеомиелит, сепсис.
4. Повреждения жизненно важных органов – мозг, печень, легкие и т.д.
Классификация
1. По происхождению и причинам:
1. Врожденные – во время внутриутробной жизни плода.
2. Приобретенные – вызваны внешним насилием, сокращением мышц или нарушением костной ткани патологическим процессом:
Ø Открытые – сопровождаются нарушением целостности покровов – опасность инфицирования.
Ø Закрытые – кожа и слизистые целы и служат хорошим барьером для проникновения инфекции из внешней среды в область перелома.
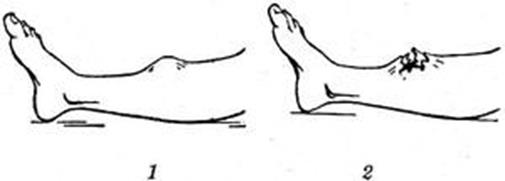
Рис. Виды переломов: 1 — закрытый; 2 — открытый.
Ø Травматические – возникают от:
ü От прямо удара – чаще поперечные переломы со смещением костных отломков;
ü От сдавления – компрессионные переломы – переломы позвонка от падения на седалищные бугры или на ноги. При этом один конец кости может внедриться в другой – вколоченный перелом.
ü От сгибания – наиболее частый вид переломов. Поперечные, косые переломы с образованием костного треугольника со стороны сгибания.
ü От скручивания – один конец фиксирован, а другой подвергается скручиванию – винтообразные, спиральные переломы.
ü Отрывные переломы – при сильном, резком сокращении мышц происходит перелом поперечных отростков у позвонков.
Ø Патологические
2. По месту локализации перелома:
Ø Эпифизарные – в области эпифиза кости (нижняя треть голени).
Ø Метафизарные – в области метафиза кости (верхняя треть голени).
Ø Диафизарные – в области диафиза кости.
3. По направлению линии перелома:
Ø Поперечные – линия идет поперек кости.
Ø Продольные
Ø Косые
Ø Винтообразные (спиралевидные)
Ø Оскольчатые
Ø Отрывные – часть фрагмента кости
Ø Вколоченные – вколачивается проксимальная часть кости в дистальную.
Ø Компрессионные – от сдавления
4. По числу переломов:
Ø Одиночные
Ø Множественные
5. Переломы могут быть:
Ø Простые – без осложнений
Ø Осложненные – опасность развития осложнения
Ø Комбинированные – простые, сложные и добавляется повреждение
Ø Со смещением и без смещения костных отломков.
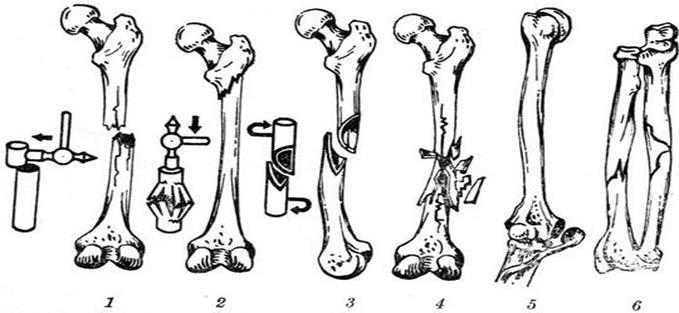
Рис. Основные виды переломов: 1 — поперечный; 2 — вколоченный; 3 — спиральный; 4 — оскольчатый; 5 — отрывной; 6 — поднадкостничный без смещения (к рис. 1—3 слева даны схемы направления травмирующей силы — указано стрелкой).
Причины смещений:
1. Избыток силы, вызвавший перелом и продолжающие действовать на область повреждения (первичное смещение).
2. Тяга спастически сократившихся мышц (вторичное смещение).
Виды смещения:
1. Угловое – под углом
2. Боковое – при поперечных переломах
3. Продольное – по длине
4. Ротационное – при винтообразных переломах
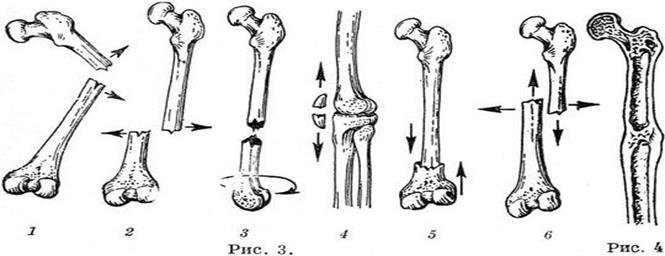
Смещения по длине с расхождением или захождением отломков (рис. 3, 4—6), по ширине со смещением в стороны (рис. 3, 2), с угловой деформацией (рис. 3, 1) и ротационное смещение с поворотом отломков вокруг продольной оси (рис. 3, 3).
Клиника переломов: все симптомы делятся на 2 группы:
1. Относительные признаки – характерны для любой травмы: боль (максимально болит на линии перелома), отек, кровоизлияние, нарушение функций, гематома в зоне перелома и припухлость мягких тканей.
2. Абсолютные признаки – характерны только для переломов: патологическая подвижность, деформация места перелома (в следствие смещения костных фрагментов – укорочения, искривления, утолщения, изменения формы конечности), симптом костной крепитации – звук трения костных отростков друг об друга.
Первая помощь при закрытом переломе
- Провести обезболивание (дать таблетку анальгина или ввести 50% раствор анальгина 2-5 мл в/м или провести местную анестезию в месте перелома 50 мл 0,5% или 5мл 2% раствором новокаина).
- Провести иммобилизацию конечности шинами, зафиксировав 2 сустава – при переломах костей предплечья и голени и 3 сустава – при переломах костей плеча и бедра.
- Наложить на место перелома пузырь со льдом.
- Уложить пациента на носилки горизонтально.
- Госпитализировать в стационар.
Первая помощь при открытом переломе
- Освободить конечность от одежды.
- Остановить кровотечение с помощью жгута или закрутки выше места перелома.
- Провести обезболивание (ввести 50% раствор анальгина 5 мл в/м или провести анестезию 0,25% раствором новокаина до 100-200 мл).
- Обработать вокруг раны антисептическими растворами (1% раствор йодоната, 70% этиловый спирт, раствор фурацилина).
- Наложить на рану асептическую повязку.
- Провести иммобилизацию конечности шинами, не закрывая шиной жгут.
- Наложить на место перелома пузырь со льдом.
- Уложить пациента на носилки горизонтально.
- Следить за АД и пульсом для диагностики травматического шока.
- Госпитализировать в стационар.
- Решить вопрос о профилактике столбняка.
Лечение переломов
1. Основная задача – предупреждение дальнейшего смещения костных отломков и травмирования ими окружающих тканей – для этого применяют транспортную иммобилизацию, т.е. наложение шин.
2. Предупреждение инфицирования раны – наложение асептической повязки.
3. Предупреждение шока, кровотечения: уменьшение болей, шины обезболивающие, бережная транспортировка.
Открытые переломы с повреждением артерии
Основная опасность данных переломов – это кровопотеря.
Исходы переломов:
1. Консолидация – сращение
2. Неправильно сросшийся перелом
3. Ложный сустав
4. Параличи, парезы
5. Контрактура суставов - ограничение пассивных движений в суставе, то есть такое состояние, при котором конечность не может быть полностью согнута или разогнута в одном или нескольких суставах
6. Развитие инфекции, остеомиелит
Лечение:
1. Репозиция – это сопоставление костных отломков на свое место.
2. Первая хирургическая обработка раны при открытом переломе. Костные отломки не удаляют.
3. Наложение гипсовых повязок.
4. Скелетное вытяжение.
5. Оперативные методы – металлостеосинтез, спицы, проволока, шурупы.
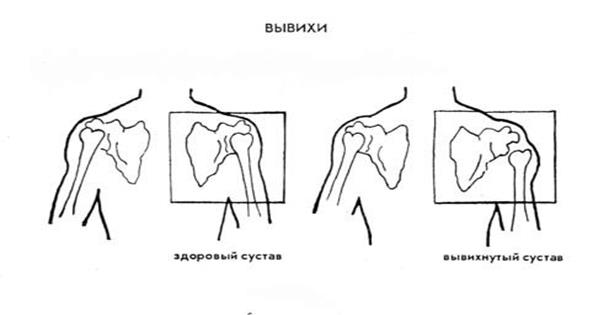
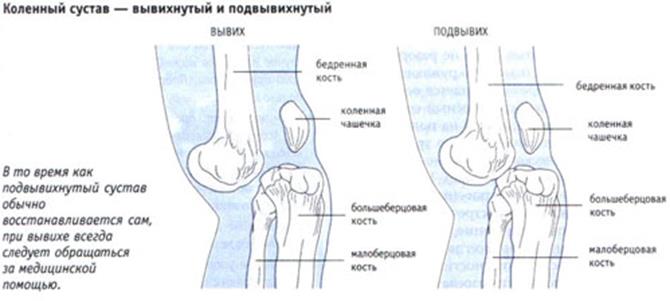
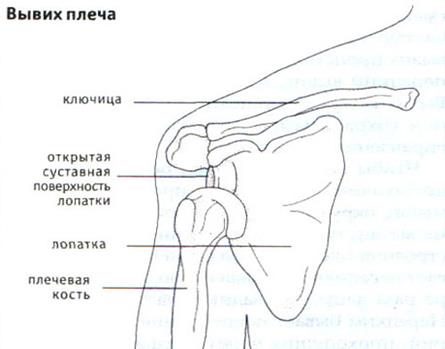
Вывихи
это стойкое ненормальное смещение суставной поверхности костей относительно друг друга.
Различают:
1. Полный вывих – суставные поверхности не соприкасаются друг с другом.
2. Неполный вывих или подвывих – частичное соприкосновение суставных поверхностей (это в норме).
Вывихи часто сопровождаются разрывом суставной капсулы и выхождением одной суставной поверхности через этот разрыв.
Классификация:
1. Врожденные – возникают в результате аномалий внутриутробного развития плода, наследственность.
2. Приобретенные – развиваются в течение жизни. Они могут быть: травматические – возникают в результате воздействия механической силы (травмы) или патологические – возникают в результате патологических процессов в области сустава.
3. Привычные и подвывих – возникает при большом растяжении связочного аппарата, часто возникают после неправильно леченных вывихов (плечо, нижняя челюсть).
4. Застарелый – своевременно не вправленный вывих, его трудно вправлять.
Клиника:
Основной симптом – боль в суставе, невозможность движения в нем, постоянно усиливается при попытке движения. Иногда отмечается онемение в конечности, что связано со сдавлением нервных стволов.
При осмотре: вынужденное положение конечности. Фиксация ее в неправильном положении, деформация сустава. Движения в суставе колебательные или пружинящие.
При пальпации – деформация сустава и головка кости пальпируется в ненормальном месте. Также может быть гематома, а при открытых вывихах (с нарушением целостности кожных покровов) можно увидеть головку кости.
Первая медицинская помощь
1. Вывихи НЕ ВПРАВЛЯТЬ!
2. Обезболивание – ввести 50% раствор анальгина до 5мл в/м или провести местную анестезию в сустав 50 мл 0,5% или 5мл 2% раствором новокаина.
3. Асептическая повязка при открытых вывихах.
4. Наложение транспортной шины или фиксирующей повязки.
5. Наложить на поврежденный сустав пузырь со льдом.
6. Уложить пациента на носилки в удобное для него положение.
7. Транспортировка в стационар.
В условиях лечебного учреждения:
1. Вправление осуществлять под обезболиванием: 1,0 – 1% морфин п/к, 10,0 – 15,0 2% новокаин в полость сустава.
2. При вправлении вывихов необходимо полное расслабление мышц – вводят миореалаксанты (дитилин).
3. После вправления конечность фиксируют гипсовой повязкой до 2 недель, но не больше.
4. Назначение физиопроцедур: УВЧ.
5. После снятия гипса: лечебная гимнастика, массаж до полного восстановления функции сустава конечности.
6. При привычном вывихе – оперативное лечение: укрепляют связки, шьют суставную сумку.
7. Застарелые вывихи иногда вправлять не удается и поэтому их лечат оперативным путем.
Транспортная иммобилизация
- это способ фиксации конечности на время транспортировки с места аварии до лечебного учреждения.
Иммобилизация – это способ фиксации конечности или всего тела.
1. Примитивная иммобилизация – бинтование пораженной конечности к здоровой или к туловищу.
2. Иммобилизация подручными средствами – фиксация конечности при помощи палок, досок, картона, книжек и т.д.
3. Иммобилизация транспортными шинами.
Различают 2 типа шин:
1. Лечебные – предназначены для фиксации конечности на период лечения. Для нижней конечности – шина Белера, для верхней конечности – шина ЦИТО.
2. Транспортные шины:
ü Фиксационные шины – для подвижности поврежденного участка тела:
Ø Шина Крамера – лестничная
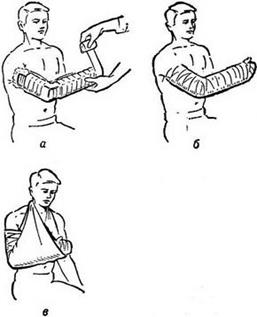
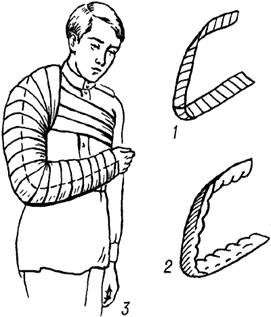
Рис. Транспортная иммобилизация проволочной шиной Крамера при переломе костей предплечья: а — в — последовательные этапы.
Ø Сетчатая шина Фильберга – сетка из мягкой проволоки (предплечье, стопа, кисть).
Ø Фанерные шины – в виде жолоба (предплечье, голень), хранят в виде набора.
ü Фиксационно – дистракционные шиныпридают вытяжение конечности и ее фиксацию.
Ø Шина Дитерихса – повреждения ноги, тазобедренного сустава.
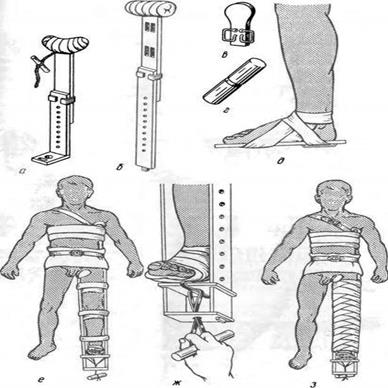
Рис. Наложение шины Дитерихса
а - медиальная планка шины; б — латеральная планка; в — подошвенная часть шины- г —закрутка; д — фиксация подошвы; е — фиксация шины поясом к туловищу и бедру; укрепление закрутки после вытяжения конечности; з —иммобилизация конечности шиной в законченном виде.
В настоящее время применяются пневматические шины (кисть, предплечье, стопа, голень, голеностопный сустав) – это «мешки» из непроницаемого материала, который после наложения на конечность надувают – неподвижность. Пневматические шины предназначены: оперативная иммобилизация конечностей (кисти, предплечья, плеча, стопы, голени).
Шины пневматические обладают термоизолирующим эффектом, идеальны для применения зимой.
Принцип действия:
Ø шина пневматическая надевается на повреждённый сегмент, застёгивается на замок-молнию, затем полость шины накачивается воздухом через клапан.
В каждый комплект входят 4 пневматические шины ("рука длинная", "рука короткая", "нога длинная", "нога короткая") и транспортная сумка, которая надувается в виде подушки.
Шины пневматические могут накачиваться ртом (через салфетку) или нагнетателем, который поставляется отдельно.

Правила наложения шин:
1. Иммобилизацию следует производить на месте происшествия; перекладывание, перенос пострадавшего без иммобилизации недопустимы;
2. Перед иммобилизацией необходимо введение обезболивающих средств (морфина, промедола);
3. При наличии кровотечения оно должно быть остановлено наложением жгута или давящей повязки; повязка на рану должна быть асептической;
4. Шину накладывают непосредственно на одежду, если же ее приходится накладывать на голое тело, то под нее подкладывают вату, полотенце, одежду пострадавшего; на конечностях необходимо иммобилизовать 2 близлежащих к повреждению сустава, а при травме бедра – все 3 сустава конечности;
5. При закрытых переломах во время наложения шины необходимо произвести легкое вытяжение по оси конечности за дистальную часть руки или ноги и в таком положении зафиксировать конечность;
6. При открытых переломах вытяжение недопустимо; конечность фиксируют в том положении, в котором она оказалась в момент травмы; наложенный на конечность жгут нельзя закрывать повязкой, фиксирующей шину; при перекладывании пострадавшего с наложенной транспортной шиной необходимо, чтобы помощник держал поврежденную конечность.
При неправильной мобилизации смещение отломков во время перекладывания и транспортировки может превратить закрытый перелом в открытый, подвижными отломками могут быть повреждены жизненно важные органы – крупные сосуды, нервы, головной и спинной мозг, внутренние органы груди, живота, таза. Дополнительная травма окружающих тканей может привести к развитию шока.
Наложение шины Крамера при переломе плеча
Оснащение: шина Крамера длиной 80 см, два бинта шириной 8-10 см, ватно-марлевый валик, ножницы, медицинская косынка, булавка.
Шину Крамера при переломах накладывают в два этапа.
Первый этап — моделирование шины по здоровой конечности.
1. Усадите пострадавшего удобно, встаньте к нему лицом и согните его здоровую руку в локтевом суставе под углом 90 градусов.
2. Приложите шину к согнутой руке и измерьте расстояние от кончиков пальцев до локтя. На месте локтя согните шипу под прямым углом (не на пациенте!).
3. После подготовки шина должна лежать от кончиков пальцев до средней или верхней трети плеча. Проверьте ее положение.
Второй этап — наложение подготовленной шины на сломанную руку.
1. Осторожно придайте поврежденной руке физиологическое положение.
2. Уложите поврежденную руку ладонью вниз на подготовленную шину.
3. Вложите валик в ладонь пациента и прибинтуйте шину в области лучезапястного сустава восьмиобразной повязкой.
4. Прибинтуйте шину в области локтевого сустава повязкой.
5. Подведите руку с наложенной шиной на косыночную повязку.
Наложение шины Крамера при переломе голени
Оснащение: шины Крамера длиной 80 см — 3 штуки, ватно-марлевый валик, два бинта шириной 8—10 см, ножницы.
Первый этап — моделирование шин по здоровой конечности.
1. Уложите пострадавшего удобно и расположитесь со стороны здоровой конечности.
2. Согните шину в области пятки под углом 90 градусов так, чтобы на ее короткий конец полностью помещалась стопа пострадавшего.
Длинное плечо шины при этом ложится по задней поверхности конечности до средней или верхней трети бедра.
3. Вторую шину уложите вдоль конечности сбоку, захватив коленный и голеностопный суставы и изогнув конечную часть шины длиной 10—12 см вокруг стопы в виде стремени.
4. Проделайте то же с третьей шиной, уложив ее вдоль конечности с другой стороны.
Второй этап — наложение подготовленных шин на сломанную ногу.
1. Придайте осторожно поврежденной конечности физиологическое положение.
2. Уложите ногу на подготовленную первую шину и подложите валик под коленный сустав.
3. Приложите с двух сторон конечности, внутри и снаружи, подготовленные остальные шины.
4. Прибинтуйте шину вокруг голеностопного сустава восьмиобразной повязкой.
5. Прибинтуйте шину вокруг коленного сустава повязкой.
Наложение шины Крамера при переломе бедра
Для иммобилизации бедра используют три шины длиной 120 см.
Принцип действий такой же, как при наложении шин при переломе голени. Нижняя длинная шина должна захватить стопу и три сустава: голеностопный, коленный и тазобедренный. Протяженность ее — от кончиков пальцев на стопе до поясницы. Две боковые шины накладывают с образованием стремени на стопе: наружную — с захватом тазобедренного сустава, внутреннюю — от паховой складки. Шины прибинтовываются в области голеностопного, коленного и тазобедренного суставов соответствующими повязками.
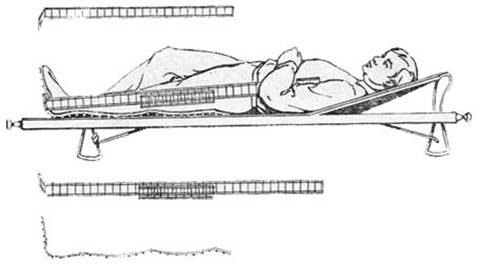
Рис. Транспортная иммобилизация лестничными шинами при повреждениях бедра
Первая медицинская помощь при переломах бедра. Общие правила наложения шин.
Травмы бедра, как правило, сопровождаются значительной кровопотерей. Даже при закрытом переломе бедренной кости кровопотеря в окружающие мягкие ткани составляет до 1,5 литров. Значительная кровопотеря способствует частому развитию шока.
Основные признаки повреждений бедра:
Ø боль в бедре или суставах, которая резко усиливается при движениях;
Ø движения в суставах невозможны или значительно ограничены;
Ø при переломах бедра изменена его форма и определяется ненормальная подвижность в месте перелома, бедро укорочено;
Ø движения в суставах невозможны;
Ø отсутствует чувствительность в периферических отделах ноги.
Лучшая стандартная шина при повреждениях, бедра - это шина Дитерихса.
Иммобилизация будет более надежной если шину Дитерихса дополнительно к обычной фиксации укрепить гипсовыми кольцами в области туловища, бедра и голени (рис.). Каждое кольцо формируют накладывая по 7-8 циркулярных туров гипсового бинта. Всего 5 колец: 2 – на туловище, 3 – на нижней конечности.
Рис. Транспортная иммобилизация шиной Дитерихса фиксированной гипсовыми кольцами
При отсутствии шины Дитерихса, иммобилизацию выполняют лестничными шинами.
Ошибки при иммобилизации всей нижней конечности лестничными шинами:
1. Недостаточная фиксация наружной удлиненной шины к туловищу, что не позволяет надежно обездвижить тазобедренный сустав. В этом случае иммобилизация будет неэффективной.
2. Плохое моделирование задней лестничной шины. Отсутствует углубление для икроножной мышцы и пятки. Отсутствует изгиб шины в подколенной области, в результате чего нижняя конечность обездвиживается полностью выпрямленной в коленном суставе, что при переломах бедра может привести к сдавлению костными отломками крупных сосудов.
3. Подошвенное отвисание стопы в результате недостаточно прочной фиксации (отсутствует моделирование нижнего конца боковых шин в виде буквы «Г»).
4. Недостаточно толстый слой ваты на шине, особенно в области костных выступов, что может привести к образованию пролежней.
5. Сдавление нижней конечности при тугом бинтовании.
Иммобилизация подручными средствами. Выполняется при отсутствии стандартных шин. Для обездвиживания используют деревянные рейки, лыжи, ветки и другие предметы достаточной длины, чтобы обеспечить обездвиживание в трех суставах поврежденной нижней конечности (тазобедренном, коленном и голеностопном). Стопу необходимо установить под прямым углом в голеностопном суставе и применить прокладки из мягкого материала, особенно в области костных выступов (рис).
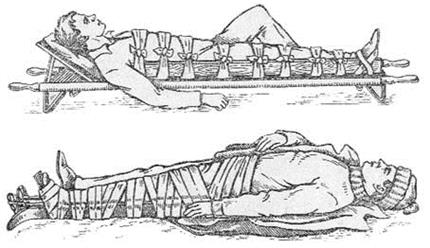
Рис.Транспортная иммобилизация подручными средствами при повреждениях бедра:
а – из узких досок; б – при помощи лыж и лыжных палок.
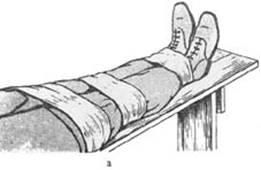
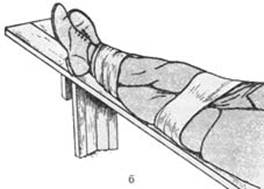
В тех случаях, когда отсутствуют какие-либо средства для осуществления транспортной иммобилизации, следует применить метод фиксации «нога к ноге». Поврежденную конечность в двух-трех местах связывают со здоровой ногой (рис. а), либо укладывают поврежденную конечность на здоровую и также связывают в нескольких местах (рис. б).
| 
|
Рис. 4. Транспортная иммобилизация при повреждении нижних конечностей методом «нога к ноге»:
а – простая иммобилизация; б – иммобилизация с легким вытяжением
Иммобилизация поврежденной конечности методом «нога к ноге» должна быть заменена на иммобилизацию стандартными шинами при первой возможности.
Эвакуация пострадавших с повреждениями бедра осуществляется на носилках в положении лежа. Для предупреждения и своевременного выявления осложнений транспортной иммобилизации необходимо следить за состоянием кровообращения в периферических отделах конечности. Если конечность обнажена, то следят за окраской кожи. При неснятой одежде и обуви необходимо обращать внимание на жалобы пострадавшего. Онемение, похолодание, покалывание, усиление боли, появление пульсирующей боли, судороги в икроножных мышцах являются признаками нарушения кровообращения в конечности. Необходимо немедленно расслабить или рассечь повязку в месте сдавления.
Первая медицинская помощь при переломах голени. Общие правила наложения шин.
Основные признаки повреждений голени:
Ø боль в месте повреждения, которая усиливается при движении поврежденной голени;
Ø деформация в месте повреждения голени;
Ø движения в голеностопном суставе невозможны или значительно ограничены;
Ø обширные кровоподтеки в области повреждения.
Лучше всего иммобилизация достигается Г-образно изогнутой отмоделированной задней лестничной шиной длиной 120см и двумя боковыми лестничными или фанерными шинами длиной по 80 см (рис).
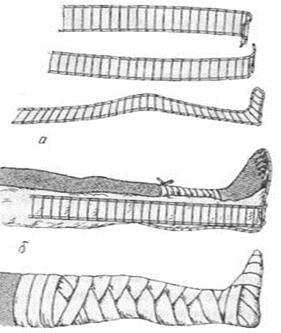
Рис. Иммобилизация тремя лестничными шинами повреждений голени:
а – подготовка лестничных шин; б – наложение и фиксация шин
Верхний конец шин должен доходить до середины бедра. Нижний конец боковых лестничных шин изогнут Г-образно. Нога незначительно согнута в коленном суставе. Стопа устанавливается по отношению к голени под прямым углом. Шины укрепляют марлевыми бинтами.
Иммобилизация может быть выполнена двумя лестничными шинами длиной по 120см (рис).
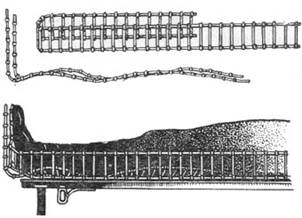
Рис. Иммобилизация двумя лестничными шинами повреждений голени
Ошибки транспортной иммобилизации повреждений голени лестничными шинами:
1. Недостаточное моделирование лестничной шины (отсутствует углубление для пятки и икроножной мышцы, нет выгибания шины в подколенной области).
2. Иммобилизация выполнена только задней лестничной шиной без дополнительных боковых шин.
3. Недостаточная фиксация стопы (нижний конец боковых шин не изогнут Г-образно), что приводит к ее подошвенному отвисанию.
4. Недостаточная иммобилизация коленного и голеностопного суставов.
5. Сдавление ноги тугим бинтованием при укреплении шины.
6. Фиксация конечности в положении, когда сохраняется натяжение кожи над костными отломками (передняя поверхность голени, лодыжки), что приводит к повреждению кожи над костными отломками или образованию пролежней. Натяжение кожи сместившимися костными отломками в верхней половине голени устраняется обездвиживанием коленного сустава в положении полного разгибания.
Иммобилизация повреждений голени при отсутствии стандартных шин может быть выполнена подручными средствами (рис).
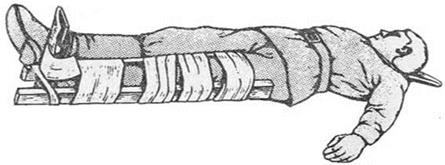
Рис. Транспортная иммобилизация повреждений голени подручными средствами
Первая медицинская помощь при переломах плеча. Общие правила наложения шин.
Признаки переломов плеча и повреждений смежных суставов:
Ø выраженная боль и припухлость в области повреждения;
Ø боль резко усиливается при движении;
Ø изменение формы плеча и суставов;
Ø движения в суставах значительно ограничены или невозможны;
Ø ненормальная подвижность в области перелома плеча.
Иммобилизация лестничной шиной - наиболее эффективный и надежный способ транспортной иммобилизации при повреждениях плеча.
Шина должна захватывать всю поврежденную конечность – от лопатки здоровой стороны до кисти на поврежденной руке и при этом выступать на 2–3 см за кончики пальцев. Иммобилизацию выполняют лестничной шиной длиной 120 см.
Верхняя конечность обездвиживается в положении небольшого переднего и бокового отведения плеча. Для этого в подмышечную область на стороне повреждения вкладывают ком ваты, локтевой сустав согнут под прямым углом, предплечье расположено таким образом, чтобы ладонь кисти была обращена к животу. В кисть вкладывают валик из ваты (рис).
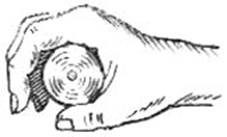
Рис. Положение пальцев кисти при иммобилизации верхней конечности
Подготовка шины (рис):
Ø Измеряют длину от наружного края лопатки пострадавшего до плечевого сустава и изгибают на этом расстоянии шину под тупым углом;
Ø Измеряют по задней поверхности плеча пострадавшего расстояние от верхнего края плечевого сустава до локтевого сустава и изгибают шину на этом расстоянии под прямым углом;
Ø Оказывающий помощь, на себе дополнительно изгибает шину по контурам спины, задней поверхности плеча и предплечья.
Ø Часть шины, предназначенную для предплечья, рекомендуется выгнуть в форме желоба.
Ø Примерив изогнутую шину к здоровой руке пострадавшего, делают необходимые исправления.
Ø Если шина недостаточной длины и кисть свисает, ее нижний конец необходимо нарастить куском фанерной шины или куском толстого картона. Если же длина шины чрезмерна, ее нижний конец подгибают.
Ø К верхнему концу обернутой серой ватой и бинтами шины привязывают две марлевые тесемки длиной 75 см (рис).
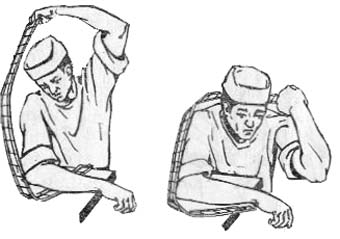 Рис. Подготовка шины для иммобилизации верхней конечности
Рис. Подготовка шины для иммобилизации верхней конечности
| 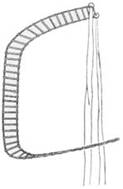 Рис. Лестничная шина, изогнутая для иммобилизации всей верхней конечности
Рис. Лестничная шина, изогнутая для иммобилизации всей верхней конечности
|
Подготовленная к применению шина прикладывается к поврежденной руке, верхний и нижний концы шины связывают тесьмами и укрепляют шину бинтованием. Руку вместе с шиной подвешивают на косынке или перевязе (рис).
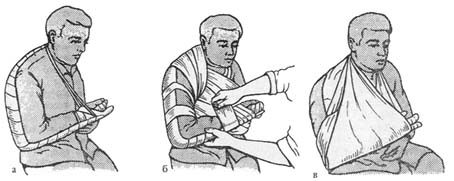
Рис. Транспортная иммобилизация всей верхней конечности лестничной шиной:
а – прикладывание шины к верхней конечности и связывание ее концов;
б – укрепление шины бинтованием; в – подвешивание руки на косынке
Для улучшения фиксации верхнего конца шины, к нему следует прикрепить дополнительно два отрезка бинта длиной 1,5 м, затем провести бинтовые тесьмы вокруг плечевого сустава здоровой конечности, сделать перекрест, обвести вокруг груди и связать (рис).
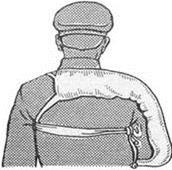
Рис. Фиксация верхнего конца лестничной шины при иммобилизации верхней конечности
При иммобилизации плеча лестничной шиной возможны следующие ошибки:
1. Верхний конец шины достигает только лопатки больной стороны, очень скоро шина отходит от спины и упирается в шею или голову. При таком положении шины иммобилизация повреждений плеча и плечевого сустава будет недостаточной.
2. Отсутствие тесемок на верхнем конце шины, что не позволяет его надежно фиксировать.
3. Плохое моделирование шины.
4. Иммобилизованная конечность не подвешена на косынку или перевязь.
При отсутствии стандартных шин иммобилизацию осуществляют с помощью косынки медицинской, подручных средств или мягких повязок.
Иммобилизация косынкой медицинской. Обездвиживание косынкой осуществляется в положении небольшого переднего отведения плеча при согнутом под прямым углом локтевом суставе. Основание косынки обводится вокруг туловища примерно на 5 см выше локтя и концы ее связываются на спине ближе к здоровой стороне. Вершина косынки заводится кверху на надплечье поврежденной стороны. В образовавшемся кармане удерживается локтевой сустав, предплечье и кисть.
Вершина косынки на спине связывается с более длинным концом основания. Поврежденная конечность оказывается полностью охваченной косынкой и фиксированной к туловищу.
Иммобилизация подручными средствами. Несколько дощечек, кусок толстого картона в виде желоба могут быть уложены с внутренней и наружной поверхности плеча, что создает некоторую неподвижность при переломе. Затем руку помещают на косынку или поддерживают перевязью. Иммобилизация повязкой Дезо. В крайних случаях иммобилизация при переломах плеча и повреждении смежных суставов осуществляется путем прибинтовывания конечности к туловищу повязкой Дезо. Правильно выполненная иммобилизация верхней конечности значительно облегчает состояние пострадавшего и специальный уход во время эвакуации, как правило, не требуется. Однако периодически следует осматривать конечность, чтобы при увеличивающемся в области повреждения отеке не наступило сдавление. Для наблюдения за состоянием кровообращения в периферических отделах конечности, рекомендуется оставлять не забинтованными концевые фаланги пальцев. При появлении признаков сдавления, туры бинта следует ослабить или рассечь и подбинтовать. Транспортировка осуществляется в положении сидя, если позволяет состояние пострадавшего.
Первая медицинская помощь при переломах предплечья. Общие правила наложения шин.
Признаки переломов костей предплечья:
Ø боль и припухлость в области травмы;
Ø боль значительно усиливается при движении;
Ø движения поврежденной руки ограничены или невозможны;
Ø изменение обычной формы и объема суставов предплечья;
Ø ненормальная подвижность в области травмы.
Иммобилизация лестничной шиной - наиболее надежный и эффективный вид транспортной иммобилизации при повреждениях предплечья.
Лестничная шина накладывается от верхней трети плеча до кончиков пальцев, нижний конец шины выстоит на 2 –3 см. Рука должна быть согнута в локтевом суставе под прямым углом, а кисть обращена ладонью к животу и незначительно отведена в тыльную сторону, в кисть вкладывают ватно-марлевый валик для удержания пальцев в положении полусгибания (рис а).
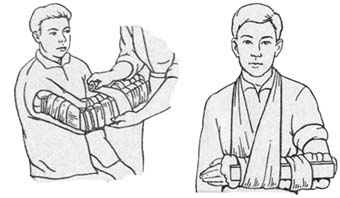
Рис. Транспортная иммобилизация предплечья:
а – лестничной шиной; б - подручными средствами (с помощью дощечек)
Лестничную шину длиной 80 см, обернутую серой ватой и бинтами, сгибают под прямым углом на уровне локтевого сустава таким образом, чтобы верхний конец шины находился на уровне верхней трети плеча, участок шины для предплечья изгибают в виде желоба. Затем прикладывают к здоровой руке и исправляют недостатки моделирования. Подготовленную шину накладывают на больную руку, прибинтовывают на всем протяжении и подвешивают на косынку.
Верхняя часть шины, предназначенная для плеча, должна быть достаточной длины, чтобы надежно обездвижить локтевой сустав. Недостаточная фиксация локтевого сустава делает иммобилизацию предплечья неэффективной.
При отсутствии лестничной шины, иммобилизацию осуществляют с помощью фанерной шины, дощечки, косынки, пучка хвороста, подола рубахи (рис б).
ТРАНСПОРТНАЯ ИММОБИЛИЗАЦИЯ ПРИ ТРАВМАХ РАЗЛИЧНЫХ УЧАСТКОВ ТЕЛА
| Травмированный участок тела | Особенности иммобилизации |
| Перелом плечевой кости и повреждение плечевого сустава | Лестничная шина идет от концов пальцев по всей длине конечности, а затем по спине до здоровой лопатки или надплечья здоровой руки |
| Перелом предплечья | Шину сгибаем под углом 90º и фиксируем ею конечность от кончиков пальцев до плечевого сустава |
| Перелом костей запястья и пястья | Достаточно иммобилизации от кончиков пальцев до локтевого сустава, под ладонь подложить валик |
| Перелом пальцев | Фиксируем на круглом валике и затем подвешиваем руку на косынке или бинте |
| Перелом голени | Испол |
Дата добавления: 2014-12-06; просмотров: 4901;
