ГИПЕРТИРЕОЗ. 1. Симптоматика гипертиреоза связана с метаболическими эффектами гормонов щитовидной железы, а также с повышением симпатической активности
1. Симптоматика гипертиреоза связана с метаболическими эффектами гормонов щитовидной железы, а также с повышением симпатической активности, которая возникает при этом заболевании. Для больных характерны беспокойство, раздражительность, быстрое уставание, необъяснимое снижение массы тела, несмотря на хороший аппетит. Обычно наблюдаются потливость, плохая переносимость жары, легкий тремор конечностей. У женщин часто встречается задержка менструации и аменорея, а у мужчин импотенция и снижение либидо. У пациентов старшего возраста описан синдром «апатичного гипертиреоза», характерными чертами которого являются депрессия, снижение массы тела, миопатия, а также симптомы нарушения сердечно-сосудистой деятельности (тахикардия, аритмии, застойная сердечная недостаточность). При физикальном обследовании при гипертиреозе выявляют тахикардию в покое, легкий тремор рук и языка, теплую, мягкую и влажную кожу, отслоение ногтевой пластинки от ногтевого ложа, гиперрефлексию. Часто встречаются изменения психики, которые варьируют от некоторой веселости до делирия и изнеможения, переходящих в глубокую депрессию. Миопатия и остеопороз встречаются при длительно существующем гипертиреозе.
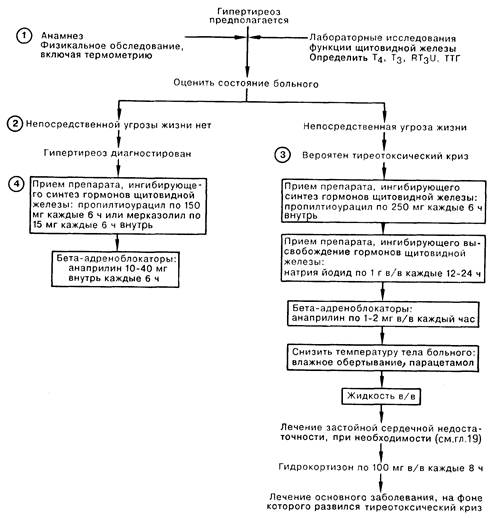
2. Если состояние больного не внушает опасений за его жизнь, начало лечебных мероприятий следует отложить до получения результатов лабораторного исследования функции щитовидной железы. Лечение острых состояний при тиреотоксикозе включает назначение бета-адреноблокаторов для противодействия повышенной симпатической активности, а также антитиреоидных препаратов, тормозящих синтез гормонов щитовидной железы. В схему лечения гипертиреоза можно включить анаприлин в дозе 10—40 мг внутрь каждые 6 ч и пропилтиоурацил (ПТУ) в дозе 150 мг внутрь каждые 6 ч либо мерказолил по 15 мг каждые 6 ч. ПТУ предпочтительнее, чем мерказолил, так как он частично тормозит превращение Т4 в Т3, быстрее приводя к снижению уровня активного гормона.
3. Тиреотоксический криз — это острое, угрожающее жизни состояние с пароксизмом всех симптомов и признаков тиреотоксикоза. Встречается спонтанно или вследствие стрессовой ситуации (оперативное вмешательство, терапия радиоактивным йодом, роды, острое инфекционное заболевание, инфаркт миокарда, некомпенсированный диабет, травма, выраженная реакция на лекарственные препараты) у больного с гипертиреозом, получающего неадекватную терапию. Для тиреотоксического криза характерны гипертермия (38—41°С), выраженная тахикардия, профузная потливость, боль в животе, диарея, желтуха, дезориентация. Встречаются также гипотензия, застойная сердечная недостаточность, отек легких.
4. Тиреотоксический криз требует неотложной и энергичной лечебной тактики. Если существует предположение такого диагноза, лечение нельзя откладывать до подтверждения его лабораторными методами исследования. Синтез активного гормона щитовидной железы может быть блокирован введением 250 мг ПТУ каждые 6 ч внутрь либо через назогастральный зонд. Начав терапию ПТУ, следует вводить йодид натрия по 1 г каждый 12—24 ч для подавления выброса гормона из щитовидной железы. Анаприлин по 1—2 мг в/в каждый час или 40—80 мг внутрь каждые 6 ч чрезвычайно эффективен для коррекции выраженных сердечно-сосудистых нарушений. Важное значение имеют общие поддерживающие мероприятия: уменьшение лихорадки с помощью холодного одеяла и приема несалициловых жаропонижающих препаратов (салицилаты могут усугубить течение тиреотоксического криза, вытесняя гормоны щитовидной железы из связывающих сайтов на белковых носителях), в/в введение жидкости, в том числе растворов электролитов (вследствие усиленной потливости и диареи у больных нередко наблюдается гиповолемия), оксигенотерапия, выявление и лечение инфекции, на фоне которой развилось это состояние. Показано введение стрессовых доз глюкокортикоидов, так как считается, что у больных с выраженным тиреотоксикозом наблюдается надпочечниковая недостаточность. Даже при оптимальной лечебной тактике смертность у больных с тиреотоксическим кризом достигает 20%.
Глава 76
ОСТРАЯ НАДПОЧЕЧНИКОВАЯ НЕДОСТАТОЧНОСТЬ
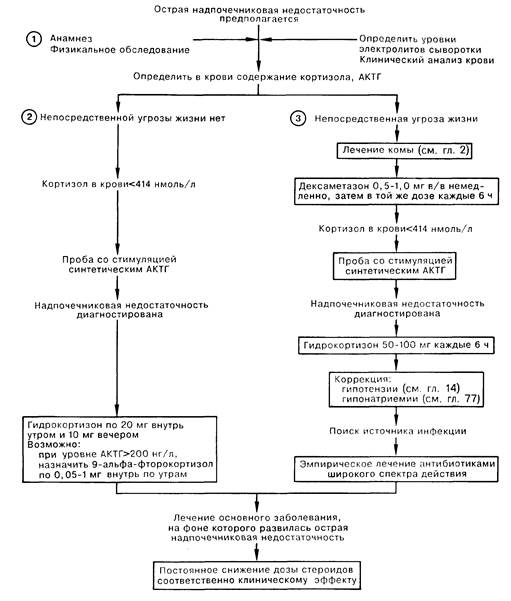
1. Острая надпочечниковая недостаточность является серьезным, требующим неотложного вмешательства, состоянием; причиной ее могут быть: резкое прекращение приема глюкокортикоидных препаратов больным с хронической надпочечниковой недостаточностью; стресс (например, травма, операция, инфекционное заболевание) либо длительное голодание у больного с латентной недостаточностью надпочечников; хирургическое удаление обоих надпочечников или удаление гиперсекрстирующей адреналовой опухоли, которая подавляла активность второго надпочечника; внезапное поражение гипофиза; начало заместительной терапии гормонами щитовидной железы у больного с пангипопитуитаризмом; повреждение обоих надпочечников при травме, кровоизлиянии, тромбозе, инфекционном заболевании или злокачественном новообразовании. Из неспецифичных симптомов чаще всего встречаются головная боль, усталость, тошнота, рвота и диарея. Иногда наступает спутанность сознания или кома. Характерна значительная лихорадка с температурой выше 39°С. Признаком возможной надпочечниковой недостаточности может быть необъяснимая гипотензия. Среди других данных физикального обследования следует назвать цианоз, петехии, дегидратацию, лимфаденопатию, а также патологическую гиперпигментацию кожи и редкие волосы под мышками. Болезненность при пальпации в области реберно-позвоночного угла (признак Rogoff) может свидетельствовать о кровоизлиянии в надпочечник.
2. Острая надпочечниковая недостаточность характеризуется низкими уровнями натрия и глюкозы сыворотки и повышенным содержанием калия и азота мочевины крови. Реже присутствует гиперкальциемия. Нормальное или повышенное количество эозинофилов в периферической крови на фоне стрессовой ситуации убедительно говорит о надпочечниковой недостаточности. Диагностическим признаком недостаточности надпочечников является низкий уровень кортизола в моче и крови в ситуации стресса. Достоверным диагностическим признаком надпочечниковой недостаточности считается низкий уровень кортизола крови, который не поднимается выше 500 нмоль/л через 1 ч после инъекции 0,25 мг Cortrosyn (тест стимуляции синтетическим АКТГ). Повышенный уровень АКТГ соответствует первичной надпочечниковой недостаточности. Если имеется подозрение на недостаточность надпочечников, а выраженность заболевания диктует необходимость экстренного вмешательства, заместительная терапия кортикостероидами может быть начата, не дожидаясь результатов лабораторных методов исследования.
2. Целью экстренной терапии при угрожающей жизни острой надпочечниковой недостаточности являются возмещение адекватного количества глюкокортикоидов посредством введения любого, оказавшегося под рукой препарата, борьба с инфекцией, а также коррекция сердечно-сосудистых нарушений. Дексаметазон в дозе 0,5 1,0 мг в течение первых суток вводят каждые 6 ч. Подтверждением диагноза надпочечниковой недостаточности является уровень кортизола крови менее 500 нмоль/л через 1 ч после парентерального введения Cortrosyn. При положительном результате пробы дексаметазон заменяют гидрокортизоном (50—100 мг каждые 6 ч). Улучшение наступает в течение первых 12 ч после начала заместительной терапии. При положительной динамике на второй день гидрокортизон вводят в дозе 50 мг каждые 6 ч, и у большинства больных дозировку постепенно снижают до 30 мг/сут к 5-му дню. Лечение инфекционных осложнений, характерных для этого синдрома, проводится эмпирически антибиотиками широкого спектра действия с обязательным посевом содержащих возбудитель материалов. У некоторых больных с первичной надпочечниковой недостаточностью для коррекции гиперкалиемии бывает необходима заместительная терапия минералокортикоидами.
Глава 77
Дата добавления: 2014-12-30; просмотров: 1326;
