Двигательная система
Определения двигательных расстройств. Паралич означает потерю мышцами способности сокращаться вследствие прерывания одного или более двигательных путей, идущих от головного мозга к мышечному волокну. В повседневной медицинской практике параличом или плегией обычно называют частичную или полную утрату функции, а для обозначения умеренных нарушений функции предпочтительнее использовать термин парез. Кроме слабости, важным функциональным недостатком является потеря плавности движений.
Паралич вследствие поражения периферических двигательных нейронов.Каждая двигательная нервная клетка с помощью древовидных ветвлений концевых частей ее волокон контактирует с сотнями мышечных волокон; вместе они образуют «двигательную единицу». Все разнообразие интенсивности и вида движения определяется различиями в количестве и размерах двигательных единиц, участвующих в определенной деятельности, частоте и характере их активности. В движениях малой интенсивности участвуют небольшое количество единиц, в более интенсивных — большее количество единиц увеличенного размера. В двигательных единицах, участвующих в тонических сокращениях (I тип), мышечные волокна содержат значительное количество окислительных ферментов и митохондрий, а единицы, участвующие в мощных физических сокращениях (II тип), по характеру обмена являются анаэробными. Когда начинает повреждаться двигательный нейрон, например при прогрессирующей мышечной атрофии, его аксон может проявлять признаки повышенной возбудимости. В результате этого контролируемые им мышечные волокна могут сокращаться спорадически, отдельно от других единиц. Следствием сокращения одной или нескольких таких единиц будет видимое подергивание мышцы или фасцикуляция, которую можно зарегистрировать с помощью электромиографии (ЭМГ). Если двигательный нейрон или его аксон разрушены, то все связанные с ним мышечные волокна претерпевают глубокую денервационную атрофию. Отдельные денервированные мышечные волокна приобретают гиперчувствительность и начинают спонтанно сокращаться, хотя длительное время сокращаться в ответ на нервную импульсацию они не могут. Изолированную активность отдельных мышечных волокон называют фибрилляцией; активность фибрилляции столь мала, что ее невозможно увидеть через кожу, она регистрируется только лишь в виде кратковременного потенциала действия на ЭМГ. Двигательные нервные волокна от каждого переднего корешка спинного мозга переплетаются с таковыми, выходящими из соседних корешков, и объединяются, образуя сплетения. Хотя иннервация мышц приблизительно соответствует, сегментам спинного мозга, каждая крупная мышца иннервируется двумя или более корешками. Единичный периферический нерв, напротив, обычно обеспечивает двигательную иннервацию одной мышцы или группы мышц. По этой причине распределение паралича вследствие поражения передних рогов или передних корешков спинного мозга отличается от такового при поражении периферического нерва.
Паралич периферического двигательного нейрона вызывается физиологической блокадой или разрушением клеток передних рогов или их аксонов в передних корешках и нервах. Объективные и субъективные симптомы меняются в зависимости от локализации поражения. В клинической практике наиболее важным является выявление расстройств чувствительности. Сочетание вялого паралича с арефлексией и потерей чувствительности обычно указывает на смешанное поражение двигательных и чувствительных нервов или повреждение обоих, переднего и заднего корешков. Если расстройств чувствительности нет, в патологический процесс могут быть вовлечены серое вещество спинного мозга, передние корешки, двигательная ветвь периферического нерва или аксоны двигательных нейронов. Иногда бывает трудно различить поражения ядер (спинальные) и передних корешков (радикулярные).
Двигательная активность, даже на уровне самых элементарных рефлексов, требует совместной деятельности нескольких мышц. Анализ относительно простого движения, например сжимания кулака, дает представление о комплексности участвующих механизмов. В этом действии первоначальным движением является сокращение сгибательных мышц пальцев, поверхностного и глубокого сгибателей пальцев, длинного и короткого сгибателей большого пальца и короткой отводящей мышцы большого пальца. В данном случае эти мышцы взаимодействуют как агонисты, или первичные двигатели. Для того чтобы сгибание было плавным и сильным, мышцы-разгибатели пальцев (антагонисты) должны расслабиться в той же степени, в какой сократятся сгибатели. Мышцы, сгибающие пальцы, также могут участвовать в сгибании запястья. А так как это расслабляет хватку, то для предотвращения сгибания запястья должны быть введены в действие мышцы, его разгибающие. Действия разгибателей запястья называют синергическими, а эти мышцы в данном конкретном двигательном акте называют синергистами. Локоть и плечи удерживаются в неподвижном состоянии благодаря соответствующим мышцам, действующим в качестве фиксаторов. Координация агонистов, антагонистов, синергистов и фиксаторов включает реципрокную иннервацию и всецело управляется сегментарными спинальными механизмами при контроле посредством проприоцептивных сигналов. При выполнении произвольного действия на кортикальном уровне контролируются лишь движения мышц-агонистов.
Существуют различные виды двигательной активности, например, удержание определенного положения тела в пространстве или ходьба, когда одновременно происходит сокращение мышц агонистов и антагонистов (см. гл. 16). Чередование движений при ходьбе, обеспечиваемое спинальными механизмами, представляет собой даже более сложный вид координации. Агонисты и антагонисты взаимодействуют, поддерживая туловище в вертикальном положении, и при мышечной дрожи. Вообще, чем более тонкое движение совершается, тем более точно скоординированы действия мышц агонистов и антагонистов.
Разрушение всех или практически всех периферических нервов, иннервирующих данную мышцу, приводит к исчезновению целенаправленных, постуральных и рефлекторных движений. Мышцы становятся дряблыми и чрезмерно растяжимыми, пассивными. Это состояние называют вялостью мышц. Мышечный. тонус — легкое сопротивление, которым здоровая расслабленная мышца отвечает на пассивное движение, снижается (гипотония или атония). Денервированные мышцы атрофируются, теряя в течение 4 мес до 20—30% исходной массы. Исчезает рефлекторная реакция мышцы на внезапное растяжение, например удар молоточком по сухожилию. В случае поражения лишь некоторой части двигательных единиц развивается частичный паралич. При неполной денервации можно также выявить наличие фибрилляций на ЭМГ.
Известно, что тонус мышц и сухожильные рефлексы зависят от состояния мышечных веретен и афферентных волокон. Удар по сухожилию, раздражая мышечные веретена, активирует афферентные нейроны, передающие импульсы к альфа-мотонейронам. В результате возникает мышечное сокращение или сухожильный рефлекс.
Паралич вследствие поражения кортико-спинальных, кортико-бульбарных и субкортико-спинальных нейронов. Кортико-спинальный путь на уровне продолговатого мозга содержит около 1 млн аксонов. Многие волокна берут начало не только от. гигантских клеток Беца в двигательной коре (поле 4, по Бродманну), но также от маленьких клеток Беца поля 4, клеток прилегающей предцентральной извилины (поле 6) и от клеток вторичной моторной зоны в верхней лобной извилине и постцентральной извилине (поля 1, 2, 3, 5, 7). Кортико-спинальный путь представляет собой единственную прямую связь головного мозга со спинным. На уровне внутренней капсулы кортико-спинальные волокна смешиваются со многими другими, оканчивающимися в полосатом теле, бледном шаре, черном веществе, красном ядре и ретикулярной формации, а также с волокнами, идущими от зрительного бугра. Волокна, идущие к ядрам черепных нервов, отделяются на уровне среднего мозга, где они пересекают среднюю линию и направляются к противоположным ядрам черепных нервов. Эти волокна образуют корково-среднемозговой, корково-мостовой и кортико-бульбарный пути и, так как обладают функциями, сходными с таковыми у кортико-спинального пути, могут быть включены в пирамидную систему двигательных нейронов. Перекрест кортико-спинального пути на уровне нижних отделов продолговатого мозга неоднороден. Большинство перекрещенных волокон располагается в заднелатеральной части бокового столба, небольшая часть перекрещенных волокон образует передний пучок. Некоторое количество волокон (10—20%) не перекрещиваются, а проходят на той же стороне в виде неперекрещенного кортико-спинального пучка. В исключительных случаях происходит перекрест всех волокон, редко перекреста вообще не происходит. Кортико-спинальный путь оканчивается во вставочных нейронах промежуточной зоны серого вещества спинного мозга; 25% волокон устанавливают прямую синаптическую связь с клетками передних рогов (рис. 15.1).
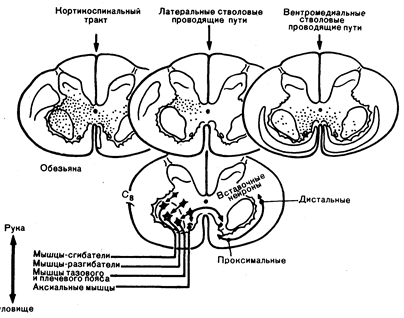
Рис. 15.1. Распределение окончаний коркового и стволового нисходящих путей (отмечено точками) в промежуточной спинальной зоне и группах двигательных нейронов макаки резуса.
Латеральные стволовые проводящие пути (приходящие из крупноклеточной части красного ядра и вентролатеральных отделов покрышки моста) заканчиваются на вставочных нейронах, имеющих отношение преимущественно к мышцам рук. Вентромедиальные проводящие пути ствола головного мозга (из верхних бугорков, промежуточного ядра Кахаля, медиальных отделов ретикулярной формации моста, продолговатого мозга и среднего мозга, а-также из вестибулярных ядер) заканчиваются на вставочных нейронах, связанных с мышцами туловища, тазового и плечевого пояса (из HGJM Kuypers, в J. Е. Desmedt (Ed). New Development in Electromyography and Clinical Neuropsychology. —Basel: Karger, 1973, vol. 3).
К двигательной зоне коры головного мозга относится та часть прецентральной извилины, в которой расположены клетки Беца (поле 4), и, кроме того, частично поле 6 и вторичная двигательная зона верхней лобной извилины, та часть передней теменной доли, где двигательная зона представлена вместе с чувствительной. В физиологическом плане двигательная кора представляет собой область коры больших полушарий, при минимальном раздражении которой могут возникать изолированные движения. В двигательной коре представлены зоны иннервации мышечных групп противоположных половин лица и туловища, верхней и нижней конечности, причем лицо представлено в нижних отделах прецентральной извилины, а нога — в парацентральной дольке на внутренней поверхности полушария головного мозга. Наибольшее представительство в -коре имеют те части тела, которые выполняют более тонкие движения. Одной из функций двигательной коры является синтез простых двигательных актов в бесконечное множество тонких, высокодифференцированных движений.
Центральный паралич может возникать вследствие поражения коры головного мозга, субкортикального белого вещества, внутренней капсулы, ствола головного мозга или спинного мозга. Почти всегда поражается область большая, чем просто кортико-спинальный или пирамидный путь. Воздействие изолированного поражения кортико-спинальной системы бывает намного меньше, чем обычно наблюдают при гемиплегии вследствие сосудистого поражения или какой-либо другой причины. При изолированном одностороннем разрушении пирамиды продолговатого мозга отмечают значительную степень восстановления двигательных функций в верхней или нижней конечности противоположной поражению стороны, остаются лишь некоторая спастичность, повышение сухожильных рефлексов и рефлекса растяжения мышцы, а также разгибательный подошвенный рефлекс (симптом Бабянского). Такое восстановление функций обусловлено сохранностью некоторых волокон в пирамиде, а также боковых стволовых проводящих путей. Наиболее важным в этих наблюдениях было то, что у человека полная спастическая гемиплегия возникает при прерывании не только кортико-спинального пути, но и других нисходящих волокон коры головного мозга (кортико-рубральные, кортико-стриарные, кортико-паллидарные, корково-мостовые и кортико-ретикулярные), а также ствола мозга (ретикулоспинальные, вестибулоспинальные и руброспинальные). Влияние этих непирамидных волокон отражается не только на степени пареза, но также на деятельности разобщенных ссгментарных двигательных нейронов, обеспечивающих рефлекторные, постуральные и локомоторные функции. Таким образом, не стоит обозначать спастическую гемиплегию как «пирамидный синдром». При гемиплегической дистонии (см. ниже) нарушается деятельность вентромеднальных стволовых путей (см. рис. 15.1).
При повреждении кортико-спинальных путей у человека распределение паралича будет различным в зависимости от локализации очага, однако имеются и общие признаки. Поражения центральных мотонейронов всегда вызывает расстройство функций группы мышц, и никогда — отдельной мышцы. Максимальное напряжение пораженной конечности достигается медленнее, чем здоровой, в акте участвует меньшее количество двигательных единиц, снижается частота их разрядов. При параличе никогда не поражаются все мышцы одной стороны туловища, даже при полной гемиплегии. Неизменно остаются хотя бы незначительные двусторонние движения, такие как движение глазных яблок, челюсти, глотки, гортани, шеи, грудной клетки и живота. В большей степени страдают мышцы кисти и плеча, затем мышцы голени. Что касается лицевой мускулатуры, то выраженное поражение отмечают только в мышцах нижней части лица и языка. Управление всеми движениями со стороны головного мозга является до некоторой степени двусторонним. Доказательством этого может служить гемиплегия, усугубляющаяся поражением двигательных путей на противоположной стороне. Кортико-спинальный двигательный паралич редко бывает завершенным в течение длительного периода времени; в этом отношении он отличается от тотального и полного паралича, являющегося результатом разрушения клеток передних рогов спинного мозга и их аксонов. В парализованной руке могут внезапно возникнуть движения, например во время зевания или потягивания, а также длительное время могут вызываться различные спинальные рефлексы.
Острые поражения нижних отделов кортико-спинального и субкортико-спицального двигательных путей, например на уровне спинного мозга, могут приводить не только к развитию двигательного паралича, но и к временному угнетению спинальных рефлексов, обеспечиваемых сегментами, расположенными ниже уровня поражения. Это состояние называют спинальным шоком. При благоприятных условиях через несколько дней или недель шок проходит, и возникает своеобразное состояние, называемое спастичностью. Сцастичность определяют как двигательное нарушение, характеризующееся повышением рефлексов тонического напряжения, зависящего от скорости сокращений (мышечный тонус), а также усилением сухожильных рефлексов, возникающих вследствие гипервозбудимости рефлексов растяжения мышцы. Спастичность является характерным признаком всех поражений двигательных путей на уровне больших полушарий головного мозга, внутренней капсулы, среднего мозга, моста. При Церебральных и стволовых поражениях спастичность не возникает сразу после поражения, в некоторых случаях парализованные конечности остаются вялыми, однако сухожильные рефлексы присутствуют. Спастичность связана с чрезмерной активностью спинальных мотонейронов, высвободившихся от тормозящих воздействий, и является одним из компонентов синдрома поражения центрального двигательного нейрона. Своеобразное положение конечностей свидетельствует о том, что некоторые спинальные нейроны находятся в более активном состоянии, чем другие. При локализации поражения выше спинного мозга рука несколько согнута и пронирована, нога разогнута и вытянута. Любые попытки разогнуть руку или согнуть ногу встречают через короткий промежуток времени сопротивление, которое усиливается, а затем может резко ослабевать (феномен складного ножа). Если изменить положение конечности, вновь возникает сопротивление (реакции удлинения и укорочения). Однако спастичность по типу складного ножа встречается нечасто. Для сочетанного поражения кортико-спинального и других супрасегментарных путей более характерно появление непрерывного сопротивления пассивным движениям. Защитные спинальные сгибательные рефлексы, к которым относится симптом Бабинского, также растормаживаются, угнетаются кожно-мышечные абдоминальные и кремастерные рефлексы. В случае поражения головного мозга повышенные кожные рефлексы и рефлексы растяжения мышцы могут отмечаться в мышцах головы, конечностей и туловища, при двустороннем поражении кортико-спинального тракта развивается псевдобульбарный паралич (дизартрия, дисфония, дисфагия, двусторонний паралич лицевого нерва), сопровождающийся обычно «эмоциональной лабильностью». При поражениях спинного мозга развиваются длительные судороги в сгибателях и разгибателях; они возникают вследствие растормаживания кожных рефлексов. Сохранность рефлексов и спастичность в паретичных мышцах в результате спинальных поражений указывают на повреждение нисходящих двигательных путей и целостность сегментов, расположенных ниже уровня поражения.
Спастичность может возникать и при отсутствии паралича конечностей, а только лишь при парезе, в таком случае она сопровождается своеобразными изменениями целенаправленных движений. Любая попытка больного двигать паретичными конечностями затруднена. Нарушаются отдельные движения пальцев и тонкие целенаправленные движения руки. Проксимальные мышцы лучше контролируются. В некоторых условиях появляются синергии. Например, при попытке взять предмет развивается сгибательная синергия в верхней конечности, состоящая из сгибания пальцев, сгибания и пронации запястья, сгибания в локтевом суставе, поднятия и приведения плеча. Попытка толкнуть предмет рукой приводит к легкой пронации руки, разгибанию или сгибанию пальцев, разгибанию в лучезапястном и локтевом суставах, отведению руки и опусканию плеча. В нижней конечности разгибательная синергия (отведение бедра, разгибание в тазобедренном и коленном суставах и подошвенное сгибание пальцев и стопы) является более мощной, чем сгибательная синергия с приведением бедра, сгибанием в тазобедренном и коленном суставах и сгибанием с поворотом назад пальцев стопы. Последняя часть сгибательной синергии называется большебер-цовым феноменом Штрюмпелля и возникает при попытке поднять ослабленную ногу. Примером: разгибательной синергии является способность к поднятию тяжести и ходьбе у больных с почти полной гемиплегией. Существование подобных синергии свидетельствует не только о снижении активации клеток передних рогов спинного мозга, отвечающих за произвольные движения (отрицательный эффект двигательного нарушения), но и об избыточной рефлекторной и синергистской деятельности в тех же скоплениях двигательных нейронов (положительный эффект поражения). Решительные попытки сдвинуть паретичную конечность могут вызвать ассоциированные (зеркальные) движения в здоровой конечности.
В настоящее время неизвестны все нейротрансмиттеры, обеспечивающие процессы возбуждения и торможения спинальных мотонейронов со стороны кортико-спинальных, руброспинальных, вестибулоспинальных и ретикулоспинальных путей и периферических чувствительных афферентных путей. Установлено по меньшей мере 5 нейротрансмиттеров — ацетилхолин, норадреналин, серотонин, глицин и гамма-аминомасляная кислота (ГАМК). Некоторые из них, например ацетилхолин, являются возбуждающими, другие, например глицин и ГАМК, тормозящими. Однако их локализация не установлена. Даже при спастичности, когда отмечают повышенную активность нейронов, отвечающих за возбуждение мышцы разгибателей нижней конечности и сгибателей верхней конечности, неизвестно, возникает ли функциональный избыток возбуждающих нейротрансмиттеров, или недостаток тормозящих медиаторов, или же и то и другое вместе. Современные данные свидетельствуют о том, что снижающие спастичность препараты действуют на уровне спинного мозга, изменяя активность нейротрансмиттеров. Баклофен препятствует высвобождению возбуждающих нейротрансмиттеров, а диазепам способствует пресинаптическому торможению, обусловленному влиянием ГАМК.
В табл. 15. 1 представлены основные различия между синдромами поражения центрального и периферического двигательных нейронов.
Таблица 15.1. Дифференциальная диагностика центрального и периферического паралича
| Центральный паралич | Периферический паралич |
| Группы мышц поражены диффузно, не бывают поражения отдельных мышц Умеренная атрофия Спастичность с повышением сухожильных рефлексов Разгибательный подошвенный рефлекс, симптом Бабинского Фасцикулярных подергиваний не бывает | Могут быть поражены отдельные мышцы Выраженная атрофия, 70—80% от общей массы Вялость и гипотония пораженных мышц с выпадением сухожильных рефлексов Подошвенный рефлекс, если вызывается, то нормального, сгибательного типа Могут быть фасцикуляции; при электромиографии выявляют снижение количества двигательных единиц и фибрилляции |
Апраксии или нарушения двигательных функций непаралитического характера. Помимо центрального и периферического параличей, иногда возникает потеря способности выполнять заученные движения, что напоминает парез конечностей. Это состояние, называемое апраксией, можно охарактеризовать как нарушение сложных целенаправленных движений, причиной которого не являются слабость, расстройство координации, потеря чувствительности или помехи при выполнении определенных заданий. Приобретенные навыки зависят от сформированных схем движения, особенно жестикуляции и деятельности, требующих использования различных орудий труда и инструментов. Однажды созданные, они запоминаются и могут воспроизводиться в соответствующих обстоятельствах. Любая осознанная деятельность такого типа может быть разделена на несколько этапов. Побуждение к действию возникает в стимулирующей ситуации, например при устной команде сделать что-либо. У людей, лучше владеющих правой рукой (у правшей) и большинства людей, лучше владеющих левой рукой (левшей), нейрональные механизмы восприятия и формулирования идеи задания (двигательная схема или изображение) определенного двигательного акта в ответ на устную команду или вербальный стимул, а также воспроизведения данного акта располагаются в области соединения левых теменной и височной долей. Эта область (зона Вернике) связана с левосторонними премоторными зонами, контролирующими движения правой руки, а оттуда через мозолистое тело с двигательными зонами правого полушария головного мозга, контролирующими левую сторону. Разрыв связей зоны Вернике с двигательными зонами правого полушария (наиболее часто отмечающийся при поражениях срединных отделов мозолистого тела) приводит к возникновению апраксии верхних и нижних конечностей слева, что выявляется с помощью проб с вербальными командами.
Основным признаком апраксии является неспособность правильно выполнить некоторые действия при сохраненной способности выполнять отдельные движения, от которых эти действия зависят. Наиболее адекватной клинической пробой будет наблюдение за некоторыми действиями, самостоятельно совершаемыми больным, например пользование расческой, бритвой, зубной щеткой или известными инструментами. Можно также попросить больного помахать рукой на прощание, отсалютовать, потрясти кулаками как при гневе, послать воздушный поцелуй. В норме эти действия легко выполнимы. Конечно, невыполнение устной или письменной просьбы может быть следствием афазии, в результате которой больной не понимает того, о чем просят. Агнозия приводит к тому, что больной не узнает инструмент или вещь, которую нужно будет использовать для выполнения задания. Если эти нарушения исключены, остается специфическое двигательное расстройство, когда больной понимает, но не может вспомнить, каким образом следует выполнять данное действие, особенно в новой, непривычной обстановке. Больной может иметь представление о том, что нужно делать, но не способен реализовать намеченный план в точном, скоординированном действии. Апраксия проявляется также в неспособности больного повторить жесты врача. Иногда эти состояния могут разобщаться. Больной без афазии не может выполнить устную команду, однако способен повторить действие, если оно показано жестами. Точно так же, если больному просто дать инструмент в руки, он автоматически может применить его правильно.
Дифференциальная диагностика параличей. При диагностике паралича следует учитывать локализацию и распространение мышечной слабости.
Моноплегия. Во время осмотра больного с жалобами на слабость в одной конечности часто обнаруживают слабость и в другой конечности, устанавливая таким образом гемиплегию или параплегию. Иногда, несмотря на жалобы на слабость во всей конечности, обнаруживают поражение отдельной группы мышц. Слабостью больные часто называют атаксию, расстройства чувствительности или боль, а также механические ограничения подвижности при артрите или ригидность, возникающую вследствие паркинсонизма.
Диагностическое значение может иметь наличие или отсутствие атрофии мышц паретичной конечности.
Паралич с умеренно выраженной атрофией мышц или без нее. Длительная неподвижность конечности может привести к ее атрофии. Однако в этом случае атрофия обычно не достигает такой степени выраженности, как это бывает при заболеваниях, приводящих к денервации мышц. Сухожильные рефлексы не изменяются. Ответная реакция- мышц на электростимуляцию, а также данные ЭМГ свидетельствуют об отсутствии серьезных изменений.
Наиболее частой причиной моноплегии без уменьшения массы мышц является поражение коры больших полушарий головного мозга. При поражениях кортико-спинального тракта на уровне внутренней капсулы, ствола мозга или спинного мозга моноплегия возникает редко, так как волокна, направляющиеся к верхней и нижней конечностям в данной области, расположены близко друг к другу. Наиболее частой причиной моноплегии является поражение сосудов (тромбоз или эмболия) коры больших полушарий головного мозга. Кроме того, подобную симптоматику могут вызывать некоторые травмы, опухоли, абсцесс. Слабость в одной конечности, особенно в нижней, может развиться при рассеянном склерозе или спинальной опухоли, особенно на ранней стадии болезни. Слабость, возникающая в результате повреждения кортико-спинального и субкортико-спинального путей, обычно сопровождается спастичностью, повышением рефлексов, разгибательным подошвенным рефлексом (симптом Бабинского). Однако при острых поражениях двигательных путей в спинном мозге в течение нескольких дней могут отмечать снижение сухожильных рефлексов и гипотонию (спинальный шок). Этого не происходит в случае неполного повреждения или медленного развития патологического процесса. Очень редко подобное происходит вследствие поражения ствола мозга и большого мозга. Острые поражения спинальных двигательных нейронов снижают выраженность сухожильных рефлексов или приводят к их исчезновению, однако атрофии мышц может не возникать в течение нескольких недель. Следовательно, оценивая выраженность сухожильных рефлексов, мышечного тонуса и степени атрофии, следует учитывать особенности начала болезни и ее длительность.
Паралич, сопровождающийся атрофией мышц. Параличу, снижению или выпадению сухожильных рефлексов и снижению мышечного тонуса могут сопутствовать видимые фасцикуляции. При ЭМГ выявляют уменьшение количества двигательных единиц (обычно крупных), фасцикуляции в покое и фибрилляции. Поражение может локализоваться в спинном мозге, корешках или периферических нервах. Уровень поражения можно определить по характеру распределения слабости в мышцах (если имеется убедительное свидетельство поражения одного из нервов, корешков или спинного мозга), а также по дополнительным объективным и субъективным неврологическим признакам. Кроме того, можно использовать специальные методы обследования (исследования спинномозговой жидкости, КТ-исследование или магнитно-резонансное исследование, миелография).
Плечевая атрофическая моноплегия (поражающая верхние конечности) является относительно редкой патологией и может возникать при травме плечевого сплетения в раннем детском возрасте, полиомиелите в детском и взрослом возрасте, сирингомиелии, боковом амиотрофическом склерозе или поражениях плечевого сплетения. Бедренная моноплегия (поражающая нижние конечности) встречается более часто и может быть обусловлена поражением грудного или поясничного отделов спинного мозга, например, при травме, опухоли, миелите, рассеянном склерозе и т. д. Однако рассеянный склероз почти никогда не приводит к атрофии, так же как грыжа межпозвоночного диска и различные невриты редко вызывают паралич всех или; большинства мышц конечности. Мышечная дистрофия может начинаться с одной конечности, однако со временем у больного становится очевидным типичный; более или менее симметричный характер поражения проксимальных отделов конечностей и туловища. Паралич нижней конечности может быть результатом сдавливания пояснично-крестцового сплетения односторонней опухолью, расположенной в забрюшинном пространстве.
Гемиплегия. Наиболее часто паралич у человека выражается в появлении односторонней слабости в верхней и нижней конечностях и половине лица. С редкими исключениями (некоторые атипичные формы полиомиелита или болезни мотонейрона) такой характер паралича бывает обусловлен поражением нисходящих двигательных путей.
Определение локализации очага поражения, вызвавшего гемиплегию. Локализацию очага поражения, как правило, устанавливают по соответствующим неврологическим проявлениям. Поражения коры головного мозга, подкоркового белого вещества (лучистый венец) и внутренней капсулы чаще всего приводят к слабости или параличу лица, верхней и нижней конечности на стороне, противоположной поражению. Возникновение судорожных припадков или наличие дефектов речи (афазия), центральное нарушение чувствительности (астереогноз, нарушение двухмерно-пространственного чувства и т. д.), анозогнозия и выпадение полей зрения свидетельствуют о поражении коры или подкорковых образований. Гемиплегия в чистом, изолированном виде, поражающая одновременно лицо, верхнюю и нижнюю конечность, указывает на наличие очага в заднем бедре внутренней капсулы, часто в виде лакуны сосудистого генеза.
Поражение кортико-спинального и кортико-бульбарного тракта в верхних отделах ствола головного мозга приводит к параличу лица, конечностей на стороне, противоположной поражению. В таких случаях уровень поражения определяется наличием паралича мышц, иннервируемых глазодвигательным нервом на стороне поражения (синдром Вебера), или другими неврологическими проявлениями. При поражении нижних отделов моста развивается паралич отводящего или лицевого нервов на одноименной стороне и парез или паралич конечностей на противоположной стороне (синдром Мийяра — Гюблера). В случае поражения самых нижних отделов ствола мозга, например продолговатого мозга, в патологический процесс вовлекаются язык и, иногда, глотка и гортань на стороне поражения и конечности на противоположной стороне. Такие альтернирующие параличи, часто встречающиеся при поражении ствола головного мозга, описываются в гл. 343. Атактическая гемиплегия в сочетаний с дизартрией или без нее также свидетельствует о поражении контрлатерального основания моста.
В редких случаях гомолатеральная гемиплегия (при сохранности движений краниальных мышц) может возникать при поражении бокового столба в шейном отделе спинного мозга. Однако патологические процессы такой локализации часто приводят к двусторонней симптоматике с развитием тетрапареза или тетраплегии. Гомолатеральный паралич в сочетании с выпадением вибрационной чувствительности и чувства положения на стороне поражения и выпадение температурной и болевой чувствительности на противоположной стороне (синдром Броун-Секара) означают одностороннее повреждение спинного мозга (см. гл. 353).
При гемиплегии часто развивается умеренная гипотрофия мышц, однако она никогда не достигает такой степени выраженности, как в случае поражения двигательных нейронов на спинальном уровне. Подобная гипотрофия в значительной степени обусловлена бездействием конечности. Если в младенческом или раннем детском возрасте произошло поражение двигательной коры и прилежащих отделов теменной доли, то нормальное развитие костной и мышечной системы замедляется. Парализованные конечности, а иногда и туловище с одной стороны остаются недоразвитыми. Этого не происходит, если паралич развился после того, как сформировалась большая часть костной системы (после периода полового созревания). При гемиплегии, развившейся вследствие травмы спинного мозга, на уровне поражения может возникать гипотрофия мышц, если имело место повреждение клеток передних рогов или передних корешков.
Причины гемиплегии. Среди причин гемиплегии преобладают поражения сосудов большого мозга и ствола головного мозга. К менее значимым причинам относятся травмы (ушиб мозга, эпидуральные и субдуральные гематомы) II степени, а также опухоль мозга, абсцесс, энцефалит, демиелинизирующие заболевания, осложнения после менингита, туберкулеза и сифилиса.
Параплегия. Паралич обеих нижних конечностей может развиться вследствие поражений спинного мозга, спинальных корешков или периферических нервов. К слабости в ногах в некоторых случаях могут приводить опухоли парасагиттальной области и гидроцефалия. При остропротекающем начале заболевания трудно различить спинальный и невральный параличи, так как при любой острой миелопатии спинальный шок может привести к выпадению рефлексов и слабости. Как правило, при острых повреждениях спинного мозга наступает паралич всех мышц ниже данного уровня. В случае обширного поражения белого вещества часто возникают чувствительные расстройства ниже уровня поражения (выпадение болевой и температурной чувствительности—боковой спиноталамический путь, потеря вибрационной и глубокой чувствительности — задние столбы). Кроме того, при двустороннем поражении спинного мозга нарушаются функции сфинктеров мочевого пузыря и кишечника. Часто возникает непостоянный спинальный блок (динамическая блокада, повышение белка или цитоз). Если поражаются периферические нервы, чувствительные и двигательные расстройства чаще наблюдают в дистальных отделах конечностей, чем в проксимальных (за исключением идиопатического полиневрита), при этом функции тазовых органов либо бывают сохранены, либо нарушаются на непродолжительное время. Нарушается тактильная, вибрационная и глубокая чувствительность в дистальных отделах конечностей при сохраненной болевой и температурной чувствительности. Уровень белка спинномозговой жидкости может быть нормальным или несколько повышенным. При исследовании проводимости нервных волокон (F-волны) изменений, как правило, не выявляют.
Острая параплегия (за исключением таковой при травмах и опухолевых метастазах) встречается относительно редко. Иногда она может возникать вследствие поражения средних отделов моста, повреждающего волокна, идущие к нижней конечности, расположенные около средней линии (при инфаркте мозга или центральном понтинном миелинолизе). Наиболее частыми причинами острой параплегии (или тетраплегии) являются спонтанная гематомиелия при кровоизлиянии из сосудистой мальформации (ангиома, телеангиэктазия), тромбоз спинальной артерии с инфарктом (миеломаляция), расслаивающая аневризма аорты, атеросклеротическая окклюзия спинальных артерий, отходящих от аорты, с последующим инфарктом (миеломаляция). Постинфекционный или поствакцинальный миелит, острый демиелинизирующий миелит (болезнь Девика — в случае поражения зрительных нервов), некротизирующий миелит, а также эпидуральный абсцесс или кровоизлияние с компрессией спинного мозга склонны к более медленному развитию, однако могут иметь и острое начало. Полиомиелит (в тех странах, где не проводят тотальной иммунизации населения) может выражаться двигательными расстройствами в сочетании с менингитом и его следует отличать от других острых миелопатии.
У людей среднего и старшего возраста подострая или хроническая параплегия может развиться при рассеянном склерозе, подострой сочетанной дегенерации, опухоли спинного мозга, грыже межпозвоночного диска шейного отдела позвоночника и шейном спондилезе, сифилитическом менингомиелите, хронических эпидуральных инфекционных процессах (грибковых и других гранулематозных поражениях), заболеваниях двигательной системы, семейной спастической параплегии, сирингомиелии (см. гл. 353). Проводя дифференциальную диагностику, следует учитывать некоторые разновидности полиневрита и полимиозита, так как они также могут приводить к параплегии. Наследственная атаксия Фридрейха и семейная параплегия, прогрессирующая мышечная дистрофия и хронические формы полиневрита имеют тенденцию начинаться в позднем детском и подростковом возрасте, а затем медленно прогрессировать.
Параплегия (или парапарез) может возникать при поражении проекционных зон для нижней конечности в коре головного мозга. Причиной острой параплегии могут быть инфаркты мозга артериального (передние мозговые артерии) или венозного (верхний сагиттальный синус и вены более мелкого калибра) происхождения. Источником хронической асимметричной параплегии может служить парасагиттальная менингиома. Обычно о поражении головного мозга свидетельствуют и другие симптомы, такие как спутанность сознания, ступор или судорожные припадки, что облегчает дифференциальную диагностику.
Тетраплегия. Возможные причины возникновения тетраплегии сходны с таковыми при параплегии, за исключением того, что поражение спинного мозга чаще всего располагается на уровне шейного отдела и реже — грудного и поясничного. Если очаг поражения располагается в нижних шейных сегментах и охватывает переднюю часть спинного мозга, например при окклюзии передней спинальной артерии, возникает вялый паралич верхней конечности с выпадением сухожильных рефлексов и спастический паралич нижней конечности (синдром передней спинальной артерии). Имеется лишь несколько принципиальных отличий между синдромами тетра- и параплегии. Повторные церебральные сосудистые расстройства могут привести к двусторонней гемиплегии, обычно в сочетании с псевдобульбарным параличом.
Изолированный паралич. Паралич изолированной группы мышц обычно свидетельствует о поражении одного или более периферических нервов. Диагностика поражения отдельного периферического нерва основывается на наличии слабости или паралича мышцы или группы мышц и ухудшения или потери чувствительности в зоне иннервации интересующего нерва (гл. 355). При полной перерезке или тяжелой травме периферического нерва обычно возникает а-трофия мышц, иннервируемых данным нервом, и выпадение сухожильных рефлексов. Могут также появляться трофические изменения кожи, ногтей и, подкожной жировой клетчатки. Особенно важно установить, является ли поражение временным (блокада проведения) или имеется нарушение целостности аксонов, требующее для своего восстановления регенерации нерва. Значительную ценность в таких случаях представляет ЭМГ.
Дата добавления: 2016-03-05; просмотров: 901;
