Раздел 2
2.1. Распространенность и интенсивность основных стоматологических заболеваний у детей
Планирование программ профилактики и оказание лечебной помощи детям осуществляются на основании изучения стоматологической заболеваемости. Особое внимание при этом уделяется вопросам распространенности и интенсивности основных стоматологический заболеваний — кариеса и болезней па-родонта.
Распространенность и интенсивность кариеса зубов.По данным эпидемиологического стоматологического обследования населения России (1999), распространенность кариеса молочных зубов у 6-летних детей составляет 73 %, средняя интенсивность кариеса по индексу кпу составляет 4,76, при этом компонент «к» равен 3,47; «п» — 1,15; «У» — 0,14.
Для оценки распространенности и интенсивности кариеса постоянных зубов на уровне популяции ключевой возрастной группой являются 12-летние дети.
Оценочные критерии кариеса у 12-летних детей (ВОЗ):
I.Уровень распространенности кариеса, % Низкий 0—30 Средний 31—80 Высокий 81 — 100
Сопереживание, такт, опыт врача позволяют в совершенстве овладеть и проводить в жизнь принцип деонтологии — неотъемлемой формы профессиональной деятельности детского стоматолога.
II. Уровень интенсивности кариеса (по индексу КПУ)
| Очень низкий | 0-1,1 |
| Низкий | 1,2-2,6 |
| Средний | 2,7-4,4 |
| Высокий | 4,5-6,5 |
| Очень высокий | 6,6 и выше |
В табл. 2.1 приведены средние показатели распространенности и интенсивности кариеса постоянных зубов у детского населения России.
Поражение кариесом постоянных зубов, в основном первых моляров наблюдается уже в 6-летнем возрасте. У 12-летних детей в структуре индекса КПУ появляется компонент «У» (зубы, удаленные по поводу осложнений кариеса), а к 15 годам кариесом бывает поражено более 4 постоянных зубов.
По данным эпидемиологического стоматологического обследования, распространенность и интенсивность кариеса в различных регионах России неодинакова и в значительной степени зависит от содержания фторида в питьевой воде. Так, у 12-летних детей, проживающих в районах с оптимальным или высоким содержанием фторида в питьевой воде, — 1—3 мг/л (отдельные районы Московской, Нижегородской области, Удмуртии и др.), уровень интенсивности кариеса является низким или очень низким.
(.1

|
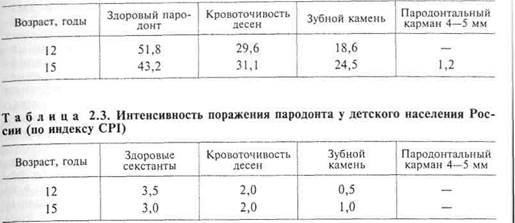
Таблица 2.2. Распространенность признаков поражения пародонта у детского населения России, %
| Возраст | Распространенность кариеса, % | КПУ | К | П | У |
| 12 15 | 22 78 88 | 0,30 2,91 4,37 | 0,24 1,63 2,17 | 0,06 1,19 1,96 | 0,09 0,24 |
|
В большинстве регионов КПУ находится в пределах 2,7—4,4, что соответствует среднему значению этого индекса. В отдельных районах Дагестана, Пермской, Самарской областей, Ханты-Мансийского АО, Хабаровском крае отмечена высокая интенсивность кариеса.
Результаты исследований позволяют определить потребность в различных видах лечения твердых тканей зубов.
Так, анализ нуждаемости в лечении кариеса молочных зубов у 6-летних детей показал, что более чем в 50 % случаев требовалось пломбирование одной поверхности зуба, в 51 % — двух и более поверхностей. Потребность в лечении пульпитов и удалении молочных зубов в этих группах составила 13 и 22 % соответственно. Потребность в лечении постоянных зубов в 6-летнем возрасте в основном сводилась к необходимости проведения профилактических мероприятий, герметизации фиссур первых постоянных моляров (9 %) и пломбированию (8 %) постоянных зубов.
У 12-летних детей резко возрастала потребность в пломбировании зубов (у 48 % — одной, у 23 % — двух и более поверхностей), эндо-донтическом лечении и удалении постоянных зубов (9 и 12 % соответственно), а также в проведении профилактических мероприятий, в том числе герметизации фиссур вторых постоянных моляров.
У 15-летних подростков увеличивалась потребность в перечислен-
ных видах лечебных мероприятий и, кроме того, появлялась необходимость в оказании ортопедической помощи — изготовлении искусственных коронок.
Распространенность и интенсивность заболеваний пародонта.Для оценки распространенности и интенсивности заболеваний пародонта при эпидемиологическом стоматологическом исследовании по методике, рекомендуемой ВОЗ, используется коммунальный пародон-тальный индекс — CPI.
Ключевой возрастной группой для оценки распространенности и интенсивности заболеваний пародонта на уровне популяции являются 15-летние подростки.
Оценочные критерии пораженияпародонта у 15-летнихподростков (ВОЗ):
I. Уровень распространенности признаков поражения пародонта, %
Кровоточи- Зубной вость десен камень
Низкий 0-50 0-20
Средний 51-80 21-50
Высокий 81-100 51-100
П. Уровень интенсивности признаков поражения пародонта (секстанты)
Кровоточи- Зубной вость десен камень
Низкий 0,0-0,5 0,0-1,5
Средний 0,6-1,5 1,6-2,5
Высокий > 1,6 > 2,6
Анализ результатов исследования показывает достаточно высокую распространенность признаков поражения пародонта у детей, которая
с возрастом значительно увеличивается (табл. 2.2). В среднем распространенность заболеваний пародонта у 12-летних детей составляет 48 %, у 15-летних подростков — 57 %.
Из признаков поражения тканей пародонта у детей и подростков преобладают кровоточивость десен и зубной камень.
При анализе интенсивности поражения пародонта в возрастных группах 12 и 15 лет наряду с интак-тными регистрировались секстанты с кровоточивостью и зубным камнем, количество которых к 15 годам увеличилось до 1,0 (табл. 2.3).
Анализ результатов обследования показывает, что 50 % 12-летних детей нуждаются в обучении правилам гигиены полости рта, 19 % — в проведении профессиональной гигиены. У 15-летних детей эти показатели соответственно 57 и 26 %.
Европейским региональным бюро ВОЗ разработан программный документ «Здоровье 21 — здоровье для всех в XXI столетии». В нем представлены основы политики ВОЗ в достижении здоровья населения, в том числе и стоматологического в Европейском регионе.
Европейские цели стоматологического здоровья детей, которые должны быть достигнуты к 2020 г.:
1) свыше 80 % 6-летних детей должны иметь интактные зубы, при этом среднее значение индекса КПУ временных зубов не должно превышать 2,0;
2) у 12-летних детей средняя интенсивность кариеса зубов по индексу КПУ не должна превышать 1,5, при этом компонент «К» (нелеченый кариес) должен быть ниже 0,5. Среднее число здоровых секстантов пародонта должно быть не менее 5,5;
3) у 15-летних подростков средняя величина индекса КПУ не должна превышать 2,3, при этом компонент «К» должен быть менее 0,5. Не должно быть зубов, удаленных вследствие осложнений кариеса. Среднее число здоровых секстантов пародонта должно быть не менее 5.
2.2. Роль зубного налета
и углеводов в развитии кариеса
Многочисленные исследования
свидетельствуют о том, что в развитии кариеса зубов значительную роль играют зубной налет и углеводы пищи.
М
Зубной налет — это плотное образование, которое состоит из бактерий, расположенных внутри матрицы. Матрица налета образуется из белков, полисахаридов, липидов и некоторых неорганических веществ (кальций, фосфаты, магний, калий, натрий и др.).
На образование и распределение зубного налета влияют следующие факторы:
• количественный и качественный состав бактериальной микрофлоры полости рта;
• скорость секреции и свойства слюны;
• состояние десны и степень ее воспаления;
• стадия прорезывания и функциональное состояние зуба;
• анатомия и морфология поверхностей зуба;
• качество пищи и количество потребляемых ферментируемых углеводов;
• наличие навыков гигиены полости рта, использование фторидов и других средств профилактики;
• активные движения языка, губ и челюстей во время жевания и речи.
Зубной налет образуется путем адсорбции микроорганизмов на поверхности эмали и увеличивается вследствие постоянного наслаивания новых бактерий, причем в определенной последовательности: вначале кокковая флора, затем палочковидные и нитевидные бактерии. По мере роста налета и увеличения его толщины начинают преобладать анаэробные формы бактерий. В нормальной микрофлоре полости рта особо выделяются лакто-бациллы, актиномицеты, Str. saliva-rius, Str. mutans, которые при определенных условиях (низком значении рН и высоком содержании сахарозы) приобретают выраженные кариесогенные свойства.
Интенсивность кариеса и гингивита у молодых людей находится в
прямой зависимости от количества и распределения налета на зубах. Чаще всего зубной налет располагается над десной, в пришеечной области, в фиссурах. Он представляет собой пористую структуру, что позволяет углеводам свободно проникать в его глубокие слои. При приеме мягкой пищи и употреблении значительного количества легко ферментируемых углеводов происходит значительный и быстрый рост налета.
Следует отметить, что зубной налет менее плотно прикреплен к поверхности зуба, чем пелликула; в то же время в отличие от пищевых остатков его нельзя удалить простым полосканием. Наибольшие трудности представляет очищение фиссур, ямок, проксимальных поверхностей, десневого края.
Кальцификация зубного налета приводит к образованию зубного камня (твердые отложения различной консистенции и окраски).
Углеводы. Современный человек включает в свой рацион много углеводов, которые можно подразделить на две большие группы: 1) легко ферментируемые углеводы — сахара и крахмал, прошедший кулинарную обработку; 2) сахарозаменители.
Бактерии используют углеводы для питания и построения матрицы зубного налета, и конечным продуктом этого процесса являются органические кислоты, которые вызывают деминерализацию эмали. Самыми выраженными кариесоген-ными свойствами обладает сахароза, почти такими же — сочетание глюкозы и фруктозы.
Возникновению и прогрессиро-ванию кариеса зубов способствуют некоторые особенности питания, характерные для современных условий:
• высокое содержание в пище легко ферментируемых углеводов, особенно сахара;
• увеличение частоты приема пищи;
• уменьшение употребления пищи, требующей интенсивного жевания, приводящего к повышению слюноотделения и «естественному очищению полости рта»;
• уменьшение потребления пищи, способствующей ингибированию кариеса зубов.
Более важна частота приема сахара, чем его общее количество. При увеличении частоты приема легко ферментируемых углеводов равновесие между де- и реминерализа-цией эмали сдвигается в неблагоприятную сторону и наблюдается прогрессирование кариозного процесса. Повышенная концентрация сахара в полости рта сохраняется после приема в течение 20—40 мин, и это время используется микрофлорой зубного налета для утилизации углеводных остатков, обладающих кариесогенным действием.
Естественно, что невозможно полностью исключить из питания сахар, не предлагая каких-либо альтернатив. Исследования, проведенные в Финляндии, Швеции, Англии, позволили рекомендовать прием производных Сахаров (сорбитол, маннитол, малтитол, ксилитол и др.), не обладающих кариесогенны-ми свойствами. Наилучшие результаты были получены при использовании ксилита — природного подсластителя, содержащегося в растениях, фруктах (клубника), овощах (лук, морковь).
2.3. Процессы де-
и реминерализации эмали
Основные звенья патогенеза кариеса условно можно представить следующим образом. При воздействии органических кислот на эмаль происходит ее растворение (деминерализация), сопровождающееся изменением формы, размеров и ориентации кристаллов гидроксиапатита. В кристаллической решетке биоло-
гических апатитов, к которым относится эмаль, имеются вакантные места и дефекты — отсутствие атома или колонок атомов (так называемые дислокации). Эти дефекты кристаллической решетки являются причиной быстрого проникновения в эмаль органических кислот.
Степень деминерализации эмали при кариесе зубов зависит от концентрации нейтральных комплексов кальция, фосфора, фторида и органических кислот, от структуры и химического состава эмали. Менее стойки при деминерализации те соединения эмали, которые по химическому составу и строению отличаются от гидроксиапатита.
В начальных стадиях кариеса патологический процесс в основном развивается в подповерхностных слоях эмали, что вызывает изменение ее физико-химических свойств, в результате чего появляется белое кариозное пятно. Поверхностный слой эмали в этой области относительно сохранен, что связано, вероятно, с разницей в химическом составе поверхностного и подповерхностного слоев эмали, поступлением минеральных компонентов как из ротовой жидкости, так и из подповерхностного повреждения. На поверхности кариозного пятна формируется аморфная защитная пленка. Из поврежденного подповерхностного участка происходит потеря кальция, фосфора, магния, карбонатов, понижается плотность эмали, повышается ее растворимость.
При формировании очаговой деминерализации происходит преимущественно декальцинация. Во время ионного обмена ионы водорода до определенного предела могут поглощаться эмалью без разрушения ее структуры, при этом снижается величина Са/Р-коэффици-ента. Этот процесс обратим, и при благоприятных естественных условиях или под воздействием реми-нерализирующих жидкостей ионы
П
кальция могут вновь поступать в кристаллическую решетку, вытесняя ионы водорода.
Кариес в стадии пятна (синонимы: начальный кариес, белое пятно эмали) — благоприятное время для реминерализации, так как в этот период органическая матрица эмали еще сохранена и может служить центрами нуклеации для роста кристаллов; сохранена и целость эмали, так как не разрушен поверхностный слой.
В то же время, поскольку в этом процессе участвуют ионы кальция, деминерализация эмали может вызвать такие физико-химические изменения, которые приводят к про-теолизу органической матрицы, разрушению эмали в области пятна и образованию полости.
Для успешного лечения очаговой деминерализации эмали применяют препараты, которые восполняют дефекты кристаллической решетки, повышают резистентность эмали к действию кислот, понижают ее проницаемость.
Реминерализация — частичное восстановление плотности поврежденной эмали. Этот процесс в чем-то подобен минерализации зубов после прорезывания. Отличие состоит только в том, что в первом случае вследствие предшествующей кариозной атаки каналы диффузии заполнены минералами, поступающими из подповерхностного слоя. Результатом этого является невозможность проникновения ионов из реминерализирующих растворов в глубокие слои эмали и гипоминера-лизованные области.
В естественных условиях источником поступления в эмаль кальция, фосфора и фторидов является ротовая жидкость. Зрелая эмаль может поглощать ионы фтора даже в таких низких концентрациях, какие присутствуют в ротовой жидкости. Реминерализирующий потенциал слюны позволяет остановить кариес в стадии белого пятна
только в 50 % случаев, поэтому приходится прибегать к применению различных реминерализирующих средств, которые должны не только восполнить имевшиеся или появившиеся во время кариозной атаки дефекты в кристаллической решетке эмали, но и повысить ее резистентность.
С учетом сроков прорезывания постоянных зубов и возрастных физиологических особенностей детей реминерализирующую терапию целесообразно начинать с 6 лет, что позволяет повысить резистентность эмали. Первым этапом этого процесса должно быть обогащение эмали кальцием и фосфатами с последующим введением препаратов фтора, которые уменьшают проницаемость эмали.
По мнению большинства исследователей, реминерализирующие препараты должны включать в себя различные вещества, повышающие резистентность эмали, — кальций, фосфор, фторид, стронций, цинк и др. Под воздействием этих препаратов происходит интенсивное формирование кристаллов фторида кальция различной степени кристаллизации и формы. В результате образуется очень тонкая пленка, прочно связанная с матрицей эмали и покрывающая весь участок очаговой деминерализации.
Об эффективности реминерализации можно судить по стабилизации или исчезновению белых пятен эмали, снижению интенсивности развития кариеса.
2.4. Недостаток фторидов и кариес зубов
Фтор составляет 0,065 % среди всех элементов земной коры и является важным компонентом общего биогеохимического цикла.
В отечественной научной литературе часто встречается понятие «фтор», но следует иметь в виду,
что препараты, применяемые для профилактики кариеса зубов, представляют собой не химически чистый фтор, а его соединения — фториды, которые содержатся в виде ионов, связанных с каким-либо катионом.
Фториды поступают в организм с водой, продуктами, лекарствами, пестицидами, и значительная их часть является результатом человеческой деятельности. При изучении метаболизма фторида в организме человека оказалось, что его соединения имеют сродство к минералам, из которых построены кости и зубы. Накопление подобных соединений происходит в тех участках тканей, которые контактируют с циркулирующими жидкостями (например, в поверхностной эмали и дентине). Количество фторида, содержащегося в плазме крови и откладывающегося в тканях, напрямую зависит от его поступления в организм из различных источников, в первую очередь из питьевой воды.
Процесс накопления фторида в тканях зуба наиболее интенсивно происходит во время формирования коронки и в период минерализации в первые годы после прорезывания зуба. Содержание фторида выше в поверхностных слоях эмали и понижается к глубоким слоям, в органической матрице эмали и дентина он не выявлен. В области режущего края зубов концентрация фторида значительно выше, чем в области шейки. Вероятно, данный феномен обусловлен тем, что режущий край формируется первым, более длительно развивается и минерализуется, вследствие чего абсорбирует больше фторида.
Для молочных зубов характерна более низкая концентрация фторида, чем для постоянных. С возрастом концентрация фторида в постоянных зубах снижается, что, вероятно, обусловлено постепенным стиранием эмали.
Согласно современной концепции, кариесостатическое действие фторида обеспечивается его накоплением в тканях и жидкостях полости рта в виде фторида кальция. Фторид проникает в эмаль из слюны. При регулярном введении фторида происходит пополнение таких запасов в виде глобул микрокристаллов фторида кальция, образующихся на поверхности эмали. Постоянное поступление фторида даже в небольших концентрациях, подобных тем, что присутствуют в зубных пастах, достаточно для поддержания резистентности эмали. В настоящее время признано, что после того, как произошло образование микрокристаллов фторида кальция, на их поверхности оседают фосфаты и белки, содержащиеся в слюне. Фосфат-ионы адсорбируются на активных центрах кристаллов фторида кальция, что приводит к формированию поверхностного слоя фторидгидро-ксиапатита. Этот процесс значительно замедляет скорость растворения фторида кальция.
Уменьшение величины рН обусловливает нестабильность фторида кальция и способствует выделению иона фтора. Можно сказать, что в процессе кислотной атаки фторид кальция действует как идеальный фторидвыделяющий агент, и это замедляет процесс деминерализации эмали.
Исследования показывают, что фторид, включенный в кристаллическую решетку, является потенциальным фактором защиты от кариеса. Однако в ингибировании кариеса в полости рта участвует фторид, который находится на границе взаимодействия эмали и ротовой жидкости. Фторид воздействует на эмаль зуба и бактерии зубного налета. Влияние поступающего извне фторида на эмаль зубов зависит от того, когда происходит это воздействие.
Если оптимальные дозы фторида поступают до прорезывания зубов, то:
• увеличивается размер кристаллов гидроксиапатита;
• в гидроксиапатите происходит замещение гидроксильных групп (ОН) на ионы фтора с образованием кристаллов фторапатита;
• снижается содержание карбонатов;
• эмаль становится более прочной, фиссуры менее глубокими и более широкими.
Если фторид поступает после прорезывания зубов, то:
• снижается растворимость эмали;
• происходит реминерализация частично деминерализованной эмали.
Эти особенности определяют значительно большую эффективность использования системных методов введения фторида по сравнению с местными методами.
Воздействие фторида на зубной налет приводит к нарушению метаболизма патогенных бактерий и не влияет на нормальную микрофлору полости рта, результатом чего является снижение кариесогенности элемента. Соединения фтора в слюне и налете ингибируют транспорт глюкозы в клетки патогенных бактерий и образование внеклеточных полисахаридов, формирующих матрицу зубного налета. Низкие концентрации фторида- способны подавлять активность ферментов, участвующих в образовании органических кислот.
Исследователи предполагают, что «оптимальный» ежедневный прием фторида колеблется от 0,05 до 0,07 мг/кг массы тела. Общий прием фторида не должен превышать 0,1 мг/кг массы тела в день, чтобы избежать появления флюороза зубов и костей. Национальная академия наук США считает безопасным прием в день от 1,5 до 4 мг фторида.
В избыточных концентрациях фториды токсичны. Симптомы,
проявляющиеся при всасывании избытка препаратов фтора, многочисленны: флюороз, изменения слизистой оболочки желудка, снижение концентрационной способности почек. Первыми признаками отравления фторидом являются тошнота, рвота, боль в области живота. Если принята доза менее 5 мг/кг массы тела, в качестве противоядия per os используют кальций — молоко или известковую воду. Если доза превышает эту величину, необходима госпитализация. Детям срочная помощь нужна при приеме фторида в дозе 5 мг/кг массы тела и выше.
2.5. Механизм развития воспалительных заболеваний пародонта
В настоящее время этиологические факторы и патогенетические механизмы развития воспалительных заболеваний пародонта изучены достаточно хорошо, что позволяет проводить эффективную профилактику и адекватное лечение.
К воспалительным заболеваниям пародонта относятся гингивит и па-родонтит, основным патогенетическим фактором возникновения которых является микробный налет. Наибольшее значение в развитии воспаления имеют микроорганизмы: Str. sanguis, Вас. melonogenicus, Actinomyces viscosus и др.
Как любое воспаление, вызванное инфекционным агентом, воспаление тканей пародонта зависит не только от наличия микроорганизмов, но и от общего состояния всего организма. Остроту процесса, его клинико-морфологические особенности и исход воспаления определяет реактивность организма пациента.
В свете современных представлений, в патогенезе заболеваний пародонта можно выделить несколько этапов [Genco R.J. et al., 1990].
Колонизация бактерий. Вначале происходит колонизация бактерий, преимущественно Str. sanguis и Actinomyces. Они прочно прикрепляются к поверхности зуба, покрытой пелликулой. После этого присоединяются и другие микроорганизмы, происходят их рост и увеличение массы зубного налета в разных направлениях, в том числе в сторону верхушки зуба.
Инвазия бактерий. В этот период микроорганизмы и их токсины через эпителий бороздки или паро-донтального кармана проникают в десну на разную глубину, вплоть до поверхности альвеолярной кости. Этот этап способствует переходу гингивита в пародонтит.
Разрушение тканей пародонта. По мере поступления микроорганизмов или их фрагментов может происходить разрушение тканей пародонта. Этому в значительной степени способствуют состав микробного зубного налета, прием легкоусвояемых углеводов и степень реактивности организма (заболевания эндокринной системы, желудочно-кишечного тракта и др.). Деструкция тканей пародонта является следствием прямого токсического влияния экзотоксинов или гистоли-тических ферментов (например, бактериальная коллагеназа). Кроме того, бактериальные компоненты могут способствовать выработке организмом человека токсичных продуктов, которые ведут к деструкции тканей.
Заживление тканей пародонта. В этой стадии происходит эпители-зация тканей пародонта. Гистологические и клинические данные указывают на то, что в течении заболеваний пародонта различаются периоды обострения и ремиссии. Периоды ремиссии характеризуются уменьшением воспаления, восстановлением коллагеновых волокон и довольно часто фиброзом Десны. Одновременно на рентгенограммах прослеживается измене-
ние костных альвеолярных контуров.
Знание ведущих звеньев патогенеза воспалительных изменений в тканях пародонта определяет выбор методов выявления ранних признаков патологии и способов профилактики с устранением местных и общих факторов риска.
Местные факторы риска возникновения болезней пародонта:
• чрезмерное потребление мягкой пищи;
• плохой гигиенический уход за полостью рта;
• уменьшение секреции слюны;
• нависающие края пломб;
• наличие ортодонтических аппаратов;
• аномалии расположения зубов (скученность, дистопия);
• аномалии развития слизистой оболочки полости рта (мелкое преддверие рта, аномальное прикрепление уздечек губ и языка);
• механическое повреждение;
• химическая и физическая травмы;
• ошибки при ортодонтическом и ортопедическом лечении.
Среди общих факторов риска развития болезней пародонта необходимо прежде всего выделить:
• различные эндокринные заболевания (сахарный диабет, гипофи-зарный нанизм, нарушение гормональной функции половой системы);
• нервно-соматические заболевания;
• ревматизм;
• туберкулез;
• нарушение обмена веществ;
• гиповитаминозы и др.
В настоящее время знание факторов риска, их своевременное устранение позволяет предотвратить развитие заболеваний пародонта или при невозможности их полного устранения уменьшить выраженность патологических изменений.
2.6. Методы первичной профилактики основных стоматологических заболеваний у детей
Профилактика стоматологических заболеваний:
1) первичная — использование различных методов и средств для предупреждения возникновения стоматологических заболеваний. Начальные признаки поражения тканей при проведении профилактических мероприятий могут стабилизироваться или подвергнуться обратному развитию;
2) вторичная — применение традиционных методов лечения для остановки развившегося патологического процесса и сохранения тканей. Включает лечение кариеса зубов (пломбирование, эндодонти-ческие процедуры), терапевтическое и хирургическое лечение заболеваний пародонта и других заболеваний полости рта;
3) третичная — восполнение анатомической и функциональной целости зубочелюстной системы. Предусматриваются использование средств, необходимых для замещения отсутствующих органов и тканей, и проведение реабилитации пациентов, приближая насколько возможно их состояние к норме.
К методам первичной профилактики относятся:
• индивидуальная гигиена полости рта;
• профессиональная гигиена полости рта;
• эндогенное использование препаратов фтора;
• применение средств местной профилактики;
• стоматологическое просвещение.
Индивидуальная гигиена полости рта.Ведущим компонентом профилактики стоматологических заболеваний является гигиена полости рта. Систематическая чистка зубов, удаление мягких зубных отложений
способствуют физиологическому процессу созревания эмали зубов. Биологически активные компоненты, входящие в состав средств гигиены, обогащают ткани зуба и пародонта солями фосфатов, кальция, микроэлементами, витаминами, повышают их устойчивость к вредным воздействиям. Регулярный массаж десен при чистке зубов щеткой способствует активации обменных процессов, улучшению кровообращения в тканях пародонта.
Индивидуальная гигиена — тщательное и регулярное удаление пациентом зубных отложений с поверхностей зубов и десен с помощью различных средств.
Зубные щетки — основной инструмент для удаления отложений с поверхностей зубов и десен. Сейчас существует множество моделей зубных щеток, предназначенных для удаления зубного налета с гладких, окклюзионных и проксимальных поверхностей зубов. Разработка нового дизайна щеток осуществляется с помощью компьютера.
Зубные щетки отличаются:
• размером головки;
• свойствами волокон;
• формой щеточного поля головки и расположением пучков;
• жесткостью;
• дизайном ручки.
Размер головки зубной щетки. В настоящее время (как взрослым, так и детям) рекомендуется использовать щетки с маленькой головкой, которыми легко можно манипулировать в полости рта и очищать труднодоступные поверхности зубов. Размер головки детской зубной щетки должен быть 18—25 мм.
Свойства волокон. Для изготовления зубных щеток преимущественно используют синтетические волокна. В то же время в продаже еще встречаются щетки, изготовленные из натуральной щетины. Этот материал, естественно, уступает синтетическим волокнам по
качеству. Его недостатками являются наличие срединного канала, заполненного микроорганизмами, трудность содержания щетки в чистоте, невозможность идеальной обработки концов щетинок и сложность придания ей определенной жесткости.
Форма щеточного поля головки. В боковой проекции можно различить несколько профилей головки зубной щетки — плоский, вогнутый, выпуклый, многоуровневый. Щеткой с вогнутой формой рабочей части головки лучше очищать вестибулярные поверхности зубов, тогда как с выпуклой — язычные. Щетки, у которых щетинки располагаются на разных уровнях, более эффективно, чем плоские, удаляют налет, особенно с проксимальных поверхностей зубов.
Расположение пучков волокон. В головке щетки щетинки организованы в пучки, располагающиеся обычно в 3 или 4 ряда. Такое расположение позволяет лучше очистить все поверхности зубов. Пучки щетинок, как правило, имеют различную высоту: более длинные (мягкие) по периферии, более короткие — в центре. Каждая группа пучков способствует более тщательному удалению налета в той или иной области зубного ряда. Прямые высокие волокна очищают налет в межзубных промежутках; короткие — в фиссурах. Пучки волокон, расположенные в косом направлении, проникая в зубодесневую борозду, удаляют зубной налет из пришеечной области.
Некоторые модели зубных щеток имеют силовой выступ для лучшего очищения моляров, особенно дис-тальных поверхностей последних моляров, и глубокого проникновения в межзубные промежутки.
Часто зубные щетки снабжены индикатором — двумя рядами пучков волокон, окрашенных разноцветными пищевыми красителями, которые обесцвечиваются по мере
использования. Сигналом для замены щетки является обесцвечивание щетинки на половину ее высоты. Это обычно происходит через 2— 3 мес при ежедневной двухразовой чистке зубов.
Жесткость щетки зависит от состава волокна, диаметра и длины щетинки, а также от количества щетинок в пучке.
Различают несколько степеней жесткости зубных щеток: очень жесткие, жесткие, средние, мягкие, очень мягкие.
Рекомендации пациентам по использованию зубной щетки той или иной степени жесткости сугубо индивидуальны. Наиболее широко применяют щетки средней степени жесткости. Как правило, детские зубные щетки изготавливают из очень мягкого или мягкого волокна.
Дизайн ручки. Форма ручки зубных щеток может быть прямой или изогнутой под разными углами, однако длина ее должна быть достаточной, чтобы обеспечить максимальные удобства при чистке зубов. Детские зубные щетки «Oral-B», «Disney Mickey Mouse L-10» (для детей от 2 лет) и »Squish Grip» (от 4 лет) — очень мягкие, с маленькой головкой, индикаторными щетинками и удобной нескользящей ручкой.
Приучить ребенка правильно чистить зубы можно с помощью зубных щеток, у которых при чистке зубов (в течение 2—3 мин) изменяется первоначальный цвет ручки. Таким же свойством обладают зубные щетки, у которых в ручку вмонтирована погремушка. При правильных (вертикальных) движениях щетки издается звук, а при горизонтальных (неправильных) зубная щетка «молчит».
Межзубные щетки. Специальные зубные щетки предназначены для очищения межзубных промежутков, пришеечных областей зубов, пространств под несъемными
7fi
ортодонтическими конструкциями. Обычно они небольшого размера, их рабочая часть может состоять из одного пучка волокон, подстриженного в виде конуса или нескольких пучков, размещенных в одном ряду. С такими щетками используют сменные ершики разного размера.
Электрические зубные щетки. Этот вид зубных щеток сейчас используют довольно широко. Примером может служить электрическая зубная щетка «Braun Oral-В Plak Control 3D». В этой щетке имеются 3 вида щетинок: мягкие FlexiSoft с губчатой структурой, более высокие — «силовые выступы», индикаторные. Маленькая головка щетки совершает пульсацию с частотой 20 000 колебаний в минуту, что разрыхляет зубной налет, и возвратно-вращательные движения с частотой 7600 колебаний в минуту, при которых удаляется налет даже с труднодоступных поверхностей. Одновременно с чисткой осуществляется массаж десен.
Для детей разработаны специальные детские электрические зубные щетки.
Методы чистки зубов.Очищение молочных зубов с момента прорезывания. С момента прорезывания первых молочных зубов их необходимо очищать не менее 1 раза в день специальной зубной щеточкой, которую родители надевают себе на палец.
С 1 года ребенку можно чистить зубы 2 раза в день мягкой детской зубной щеткой, с 2—2,5 лет — 2 раза в день, используя при этом мягкую зубную щетку и гелеобраз-ную детскую зубную пасту. Контролем правильности чистки зубов во всех возрастных периодах должно служить отсутствие видимого налета.
Круговой метод Fones. Используя этот метод, вначале очищают вестибулярные поверхности сомкнутых зубов круговыми движениями, иск-
лючая краевую часть десны, затем открывают рот и очищают маленькими вращательными движениями оральные поверхности, горизонтальными или вращательными движениями — окклюзионные поверхности зубов. Этот метод рекомендуется и детям, и взрослым.
Стандартный метод чистки зубов (Г.Н. Пахомов). Зубной ряд условно делят на несколько сегментов. Чистку зубов начинают с участка в области верхних правых жевательных зубов, последовательно переходя от сегмента к сегменту. В таком же порядке проводят чистку зубов на нижней челюсти.
При очищении вестибулярных и оральных поверхностей моляров и премоляров рабочую часть зубной щетки располагают под углом 45 ° к зубу и производят очищающие движения от десны к зубу, одновременно удаляя налет с зубов и десен. Жевательные поверхности зубов очищают горизонтальными (возвратно-поступательными) движениями, при этом волокна щетки проникают глубоко в фиссуры и межзубные промежутки.
Вестибулярную поверхность
фронтальной группы зубов верхней и нижней челюстей очищают такими же движениями, как моляры и премоляры. При чистке оральной поверхности ручку щетки располагают перпендикулярно к окклюзи-онной плоскости зубов, при этом волокна находятся под острым углом к ним и захватывают не только зубы, но и десну.
Заканчивают чистку всех сегментов круговыми движениями.
Зубные нити (флоссы). Флоссы предназначены для тщательного удаления зубного налета и остатков пищи с труднодоступных для щетки контактных поверхностей зубов. Их изготавливают из специального синтетического волокна. Они могут быть вощеными и невощеными, круглыми и плоскими, иногда с ментоловой пропиткой. Кроме
того, существуют суперфлоссы — нити с односторонним утолщением. Такая нить имеет жесткий кончик и сочетание невощеных фрагментов с более широкими нейлоновыми волокнами. Она позволяет очищать контактные поверхности зубов, а также способствует более тщательному удалению остатков пищи и налета с имеющихся в полости рта ортопедических и ортодонтических конструкций.
Способ применения зубных нитей. Нить длиной 35—40 см накручивают вокруг первой фаланги средних пальцев обеих рук. Затем осторожно вводят натянутую нить (с помощью указательных пальцев — на нижней челюсти и больших пальцев — на верхней челюсти) по контактной поверхности зуба, стараясь не травмировать десневой сосочек. Несколькими движениями нити удаляют все мягкие отложения. Последовательно производят очищение контактных поверхностей каждого зуба.
Дети могут самостоятельно пользоваться флоссами начиная с 9—10 лет. До этого возраста очищать контактные поверхности зубов у детей рекомендуется родителям.
Зубные пасты. Широкое распространение с 30-х годов XX столетия приобрели зубные пасты, которые обладают значительными преимуществами перед порошками и являются более удобными и массовыми средствами гигиены. Их эффективность в профилактике кариеса зубов и болезней пародонта общепризнанна.
Применение зубных паст в значительной мере способствует снижению (в среднем на 25—30 %) частоты кариеса постоянных зубов, улучшению гигиенического состояния полости рта (на 24—46 %), уменьшению воспалительных явлений в тканях пародонта (на 33— 58 %).
Зубные пасты должны хорошо удалять мягкий зубной налет,
остатки пищи; быть приятными на вкус, обладать выраженным дезодорирующим и освежающим действием и не давать побочных эффектов: местнораздражающего и аллергизи-рующего.
Основные компоненты зубных паст:
• абразивные вещества — обеспечивают очищающее и полирующее действие (химически осажденный мел, дикальцийфосфат, диоксид кремния, гидроокись алюминия и др.);
• связующие вещества — обеспечивают стабильность состава зубной пасты (натуральные и синтетические гидроколлоиды);
• увлажняющие вещества — способствуют сохранению влаги в пасте, получению пластичной однородной массы (многоатомные спирты);
• пенообразующие вещества (ализариновое масло, лаурилсульфат натрия);
• отдушки и подсластители — обеспечивают органолептические свойства зубной пасты (мята перечная, сахарозаменители).
В последнее время нашли применение гелеобразные зубные пасты, полученные на основе соединений окиси кремния и обладающие высокой пенообразующей способностью. Такие пасты приятны на вкус, имеют разную окраску за счет добавляемых красителей, однако очищающая способность некоторых из них ниже, чем паст, содержащих меловую основу или дикальцийфосфат.
Гельные зубные пасты обеспечивают более мягкое очищающее действие, не травмируя эмаль молочных зубов, поэтому их также рекомендуют использовать у детей дошкольного и младшего школьного возраста.
Зубные пасты могут содержать биологически активные компоненты, что позволяет применять их как
основные средства профилактики кариеса зубов и болезней пародонта.
Самым массовым лечебно-профилактическим средством являются противокариозные фторидсодержа-щие зубные пасты. В качестве про-тивокариозных добавок в состав зубных паст вводят фториды натрия и олова, монофторфосфат натрия, подкисленный фосфатами фторид натрия, а в последнее время и органические соединения фтора (ами-нофториды).
Фториды увеличивают резистентность зубов к кислотам, образуемым микроорганизмами зубного налета, усиливают реминерализа-цию эмали и угнетают метаболизм микроорганизмов налета. По рекомендациям ВОЗ (1984), оптимальная концентрация фторида в зубных пастах должна составлять 0,11 %. В составе детских зубных паст фтористые соединения находятся в малом количестве — до 0,023 %.
Для полной минерализации твердых тканей зуба и повышения их резистентности к кариесу, помимо фторидов, необходимы и другие неорганические элементы.
Зубные пасты, содержащие фосфаты калия, натрия, глицерофосфаты кальция и натрия, глюконат кальция, окись цинка, оказывают выраженное противокариозное действие. Подобный эффект дают также зубные пасты, имеющие в своем составе производные хитина и хи-тозана. Эти вещества обладают сродством к белкам и способны ин-гибировать адсорбцию Streptococcus mutans, mitis, sanguis на поверхности гидроксиапатита. Применение противовоспалительных зубных паст является простой и доступной формой предупреждения и лечения болезней пародонта. В их состав вводят биологически активные вещества — лекарственные травы, соли, антисептики, ферменты, витамины, микроэлементы.
Противовоспалительное действие оказывают зубные пасты с добавками лекарственных трав: ромашки, зверобоя, гвоздики, тысячелистника, аира болотного, календулы, шалфея, экстракта корня женьшеня. Эти пасты способствуют уменьшению кровоточивости десен, обладают обезболивающим, противовоспалительным и регенерирующим эффектом.
Для ускорения регенераторных процессов слизистой оболочки в зубные пасты вводят биологически активные компоненты — ферменты, масляные растворы витаминов А и Е, каротолин. Для снижения количества зубного налета и инги-бирования роста кристаллов камня в зубные пасты включают также пирофосфаты натрия или калия, цитрат цинка, которые, не влияя на активность фторидов, способны ингибировать формирование твердых зубных отложений.
Компоненты, входящие в состав некоторых зубных паст, такие как ремодент, глицерофосфат кальция, синтетический гидроксиапа-тит, способствуют уменьшению повышенной чувствительности эмали за счет закрытия входных отверстий дентинных канальцев.
В состав большинства отбеливающих зубных паст в качестве абразива вводят диоксид кремния высокой концентрации, а также полирующие компоненты и вещества, препятствующие образованию твердых зубных отложений. Не рекомендуется использование отбеливающих паст у детей в период прорезывания постоянных зубов.
Жевательные резинки. К средствам, позволяющим улучшить гигиеническое состояние полости рта, относятся жевательные резинки, которые в настоящее время рекомендуют использовать и детям.
Жевательная резинка, воздействуя на ткани полости рта, способствует:
• увеличению скорости слюноотделения;
• стимуляции выделения слюны с повышенной буферной емкостью;
• нейтрализации кислот зубного налета;
• усилению омывания слюной труднодоступных участков полости рта;
• нормализации клиренса сахарозы из слюны;
• удалению остатков пищи.
В настоящее время используют жевательные резинки, изготовленные на основе сахарозаменителей, так как они обладают противокари-озным эффектом. Сахарозамените-ли придают жевательной резинке сладкий вкус, но в отличие от сахара очень медленно разлагаются до кислот. Некоторые жевательные резинки содержат противокариозные и противовоспалительные добавки: соединения фтора, лактат кальция, хлоргексидин. Пользоваться жевательной резинкой следует после каждого приема пищи и сладостей не более 10 мин. Не рекомендуется бесконтрольное, многократное использование жевательной резинки в течение дня.
Зубные эликсиры предназначены для ополаскивания полости рта после чистки зубов или приема пищи. Они улучшают очищение поверхностей зубов, предупреждают образование зубного налета, дезодорируют полость рта. В состав эликсиров могут входить биологически активные компоненты: фторид натрия, экстракты лекарственных растений, триклозан и ксидифон, препятствующие образованию зубного камня.
Профессиональная гигиена полости рта. Профессиональная гигиена — комплекс мер, устраняющих и предотвращающих развитие кариеса зубов и воспалительных заболеваний пародонта путем механического удаления с поверхностей зубов над- и поддесневых зубных отложений.
Профессиональная гигиена включает в себя:
• мотивацию пациента к борьбе со стоматологическими заболеваниями;
• обучение пациента индивидуальной гигиене полости рта;
• удаление над- и поддесневых зубных отложений;
• полировку поверхности зуба (в том числе и корня);
• устранение факторов, способствующих скоплению зубного налета.
Профессиональная гигиена полости рта как один из основных компонентов профилактики стоматологических заболеваний должна проводиться детям и подросткам строго индивидуально и через определенное время.
Длительность интервалов между посещениями врача-стоматолога зависит от:
• гигиенического состояния полости рта;
• интенсивности кариеса зубов;
• присутствия гингивита;
• выраженности пародонтита;
• степени прорезывания зубов.
Контролируемая чистка зубов — это чистка зубов, которую пациент осуществляет самостоятельно в присутствии специалиста (врача-стоматолога, гигиениста и др.). Сначала зубы пациента обрабатывают окрашивающим средством и определяют ИГ. Затем пациент чистит зубы в своей обычной манере, и у него вновь определяют ИГ. Специалист с помощью зеркала показывает пациенту, какие поверхности тот очищает недостаточно. При последующих посещениях контролируемую чистку зубов повторяют, оценивая навыки пациента.
Врач должен объяснить ребенку и родителям причины возникновения и развития кариеса зубов и заболеваний пародонта, образования зубных отложений, содержащих бактерии и продукты их жизнедея-
тельности, и методы контроля за их образованием. Должны быть также даны рекомендации по применению средств профилактики и гигиены (зубных щеток, паст, зубных нитей, щеток для очищения межзубных промежутков, языка, зубочисток, гелей, полосканий и др.) и правилам пользования ими.
Профессиональная чистка зубов как компонент программы профилактики кариеса и воспалительных заболеваний пародонта была предложена P. Axelsson и др. в 1970 г. в так называемой «Карлштадской модели» (Швеция). Эта комплексная программа профилактики включала регулярное обучение пациентов чистке зубов, профессиональную чистку, местное применение фторидов, рекомендации по питанию. Профессиональную чистку проводил специально обученный стоматологический персонал через определенные промежутки времени (каждые 2 нед). Идея проведения процедуры полного удаления зубного налета основывалась на данных исследований, показавших, что при наличии плотного налета признаки гингивита и начального кариеса развиваются за 2—3 нед при условии, что в налете периодически присутствует сахароза.
Несмотря на отличные результаты, «Карлштадская программа» оказалась дорогостоящей, поэтому в течение последующих десятилетий исследователи пытались выработать оптимальные интервалы между посещениями пациентов, чтобы сохранить положительный эффект профилактических программ и в то же время снизить их стоимость. Одним из примеров может служить программа Nexo (Дания) и ее модификация, внедренная И.Н. Кузьминой (1996) в Солнцевском районе Москвы. Особенностью этих программ является планирование интервалов между проведением профессиональной чистки зубов в зависимости от индивидуальных особенностей ребенка.
При этом интервал между проведением профессиональной чистки зубов определялся на основании следующих факторов:
• заинтересованности родителей и детей в программе;
• поражаемости зубов кариесом у пациента;
• степени прорезывания (особенное внимание уделяется первым и вторым постоянным молярам) и наличию кариеса на жевательных поверхностях постоянных моляров.
Основные принципы проведения профессиональной чистки зубов у конкретного пациента:
• все зубы окрашивают красителем
(обычно эритрозином). Врач по
казывает пациенту места наи
большего скопления налета. Обу
чение чистке зубов проводят с
учетом индивидуальных особен
ностей гигиенического состояния
полости рта;
• оставшийся налет удаляют при
помощи абразивной фторидсо-
держащей полировочной пасты,
где в качестве абразива преиму
щественно используют диоксид
кремния. Удаление налета с жева
тельных поверхностей зубов про
водят вращающимися щеточка
ми, а с гладких поверхностей —
мягкими резиновыми колпачка
ми, заправленными полировоч
ной пастой. Как щеточки, так и
колпачки приводятся во враще
ние микромотором механическо
го наконечника. Апроксимальные
поверхности зубов очищают от
налета зубными нитями;
• после очищения всех поверхностей зубов необходим контроль за тщательностью выполненной процедуры. Для самостоятельного контроля за качеством чистки зубов в домашних условиях пациенту можно рекомендовать использование окрашивающих зубной налет таблеток.
2.7. Эндогенное использование препаратов фтора
Системный (эндогенный) способ фторидопрофилактики предусматривает поступление фторидов в организм с водой, солью, молоком, в таблетках или каплях.
При выборе эндогенного метода введения фторида в организм необходимо иметь четкие показания, главными из которых являются:
• высокая заболеваемость кариесом зубов среди населения;
• низкое содержание фторида в питьевой воде (менее половины оптимальной дозы для данной климатической зоны);
• отсутствие дополнительных источников системного введения фторида.
Нельзя использовать для профилактики кариеса одновременно два системных метода введения фторида. Системные методы введения фторида подразделяются на групповые и популяционные, так как внедряются среди отдельных групп населения или популяции (например, населения региона).
Фторирование питьевой воды. Для искусственного фторирования на водопроводных станциях с помощью специального оборудования к воде добавляют растворимые соли, создавая оптимальную концентрацию фторида, равную 1 мг/л, а в местностях, где пьют много воды (например, в тропиках) — 0,7—0,8 мг/л. При потреблении такой воды риск возникновения флюороза минимален.
Для достижения максимальной эффективности профилактики фторированную воду следует потреблять с рождения. В то же время некоторые исследования показали, что данный способ профилактики эффективен и у пациентов, получавших оптимальные концентрации фторида после окончания формирования зубов. Если фторированную
воду потреблять после прорезывания зубов, то эффект отмечается только на тех из них, которые находятся в полости рта менее 2—3 лет.
Аналогичной противокариозной эффективностью обладает и природная вода с оптимальной концентрацией фторида.
Клиническая эффективность фторирования воды высока: снижение интенсивности кариеса временных зубов достигает 50 %, постоянных — 50—75 %. При этом распространенность флюороза низкая, преобладают его слабые формы.
Наибольшее влияние фторированной воды проявляется на гладких поверхностях зубов, в меньшей степени — в фиссурах. На фронтальные зубы фторирование воды оказывает меньшее влияние, чем на жевательные.
Фторирование питьевой воды в школах применяют в тех местностях, где нельзя организовать ее централизованное фторирование. Концентрация фторида, добавленного к воде в этом случае, должна в 4—5 раз превышать оптимальную, т.е. составлять 4—5 мг/л, поскольку дети потребляют фторированную воду только в школе.
Клиническая эффективность данного метода, выражающаяся в снижении интенсивности кариеса зубов, составляет 35—40 %.
Фторирование молока. Альтернативным и эффективным методом профилактики кариеса зубов у детей является применение фторированного молока.
Молоко как продукт давно привлекло к себе внимание исследователей, так как является основным компонентом рациона ребенка, особенно в первые годы жизни, источником кальция и фосфора, необходимыми для строительства тканей кости и зуба; обладает ценными питательными свойствами, очень важными для растущего детского организма. Уникальный состав молока способствует его учас-
тию в процессе реминерализации эмали зубов.
Фторированное молоко может быть произведено в различных формах: жидкой (пастеризованное, стерилизованное, высокотемпературной обработки) и в виде порошка. Для фторирования чаше применяют фторид натрия, реже — натрия монофторфосфат.
Доказано, что прием фторированного молока в течение нескольких лет не вызывает накопления фторида в организме ребенка и безопасен для его здоровья.
Фторирование молока проводят в Англии, Болгарии, Чили, Китае, Таиланде, Венгрии и других странах. В России проект по фторированию молока осуществляется с 1994 г. в 3 городах — Воронеже, Майкопе, Смоленске; с 1998 г. — в Волгограде. В настоящее время в России в программе участвуют около 50 000 детей, посещающих дошкольные учреждения, и школьники младших классов.
Опыт внедрения проекта фторирования молока позволяет дать следующие рекомендации:
• эффективно использовать этот метод профилактики среди детей от 3 до 12 лет;
• ежедневно ребенок должен употреблять 1 стакан молока с 0,5 мг фторида;
• в течение года ребенок должен пить фторированное молоко не менее 250 дней.
Клиническая эффективность.
Наши наблюдения показали, что применение фторированного молока ведет к снижению интенсивности кариеса как молочных, так и постоянных зубов. За 3 года наблюдения снижение прироста интенсивности кариеса молочных зубов у детей, которые с 3 лет употребляли фторированное молоко, составило 55—68 %, постоянных зубов — 30—50 % по сравнению с детьми, которые пили обычное молоко.
Дата добавления: 2015-09-11; просмотров: 783;
