Костные новообразования
Гистология первичных новообразований костной системы характеризуется клеточными и внеклеточными компонентами кости. Не всегда, однако, удается доказать, что опухоль возникла из того вида ткани, которую она составляет. Клетки-предшественники костной ткани образуются, по-видимому, из разных линий клеток; остеокласты являются производными кроветворных клеток, а остеобласты — клеток стромы. Примитивные клетки стромы дифференцируются не только в остеобласты, но и в хондробласты и фибробласты. Опухоли могут развиваться из всех этих типов клеток. Любые из них способны вырабатывать свой собственный внеклеточный матрикс, что позволяет распознавать возникающие на их основе опухоли. Первичные опухоли костей могут возникать также из других кроветворных, сосудистых и нервных элементов.
Патофизиология. Опухоли скелета вызывают резорбцию костной ткани. Такая резорбция обусловлена продукцией опухолевыми клетками факторов, которые стимулируют мобилизацию и/или функцию остеокластов и дифференцировку кроветворных клеток-предшественников в остеокласты. Некоторые из этих факторов оказываются «подобными паратиреоидному гормону», но иммунологически и химически отличаются от нормального гормона. Структура их пока не выяснена, но они взаимодействуют с рецепторами паратиреоидного гормона или какими-то сходными рецепторами. Другие факторы, вызывающие резорбцию, близки трансформирующим рост факторам альфа и бета, тромбоцитарному фактору роста или интерлейкину-1. То, что называют «фактором, активирующим остеокласты», представляет собой смесь интерлейкина-1 и других полипептидов, вырабатываемых Т-лимфоцитами. Резорбции может способствовать и выработка некоторыми опухолями простагландинов. Т-лимфоциты, инфицированные некоторыми вирусами, способны метаболизировать 25(OH)D крови в 1,25(OH)2D, который также стимулирует резорбцию кости. Приводя к закупорке сосудов или индуцируя ангиогенез, опухоли нарушают кровоснабжение кости. Они могут вызывать реакцию окружающей костной ткани и тем самым менять ее очертания. Эпифизарная пластинка, суставной хрящ, корковый слой и надкостница часто оказываются препятствием на пути распространения опухоли. Изменение контуров коркового слоя кости является результатом не «экспансии», а местной реконструкции и формирования новой кости с новыми очертаниями. Некоторые опухоли вызывают в основном остеобластную или склеротическую реакцию в окружающей костной ткани, что приводит к увеличению ее рентгенплотности. Первичные опухоли могут быть менее или более рентгенплотными, чем окружающая костная ткань, это зависит от степени кальцификации или оссификации матрикса и плотности ткани. Костные опухоли распознают по наличию: 1) уплотнения в мягких тканях; 2) деформации кости; 3) болей и болезненности;
4) патологических переломов. Иногда их выявляют и случайно при рентгенографии, производимой по другим поводам. Хотя костные опухоли обычно удается дифференцировать на доброкачественные и злокачественные , предсказать клинический их исход на основании гистологических и рентгенологических данных можно далеко не всегда.
Степень повреждения следует определять с помощью стандартных и компьютерно-томографических методов, а также, если есть возможность, по магниторезонансному изображению. Повреждения оценивают и путем сканирования костей с использованием 99mТс-полифосфоната. Клиническая диагностика и интерпретация гистологической картины костных опухолей сопряжены с множеством трудностей. Однако правильная оценка и выбор методов лечения требуют учета как рентгенологических, так и гистологических данных. Поэтому необходимо сотрудничество ортопеда, онколога, рентгенолога, радиотерапевта и патолога.
Доброкачественные опухоли. Наиболее часто встречающимися доброкачественными опухолями являются остеохондромы (экзостозы) и эндохондромы (которые могут быть множественными, как при болезни Оллье), доброкачественные гигантоклеточные опухоли, однокамерные костные кисты, остеоидные остеомы и неоссифицирующиеся фибромы (фиброзные дефекты коркового слоя). Доброкачественные опухоли, как правило, безболезненны, за исключением остеоидных остеом, доброкачественных хондробластом и доброкачественной хондромиксоидфибромы. Поводом обращения к врачу обычно служат медленно растущие уплотнения, патологические переломы или деформации. Лечение заключается в резекции или выскабливании с пересадкой кости. При необходимости обширной резекции ткани сохранение 4)ункции конечности может обеспечить имплантация металлических или пластических протезов или аллотрансплантация кости.
Злокачественные опухоли. Наиболее распространенной злокачественной опухолью костей является множественная миелома (миеломная болезнь; см. гл. 258). Первичная лимфома также может возникать локально в кости. К злокачественным опухолям некроветворного происхождения относятся остеосаркомы, хондросаркомы, фибросаркомы и опухоль Ивинга. Сюда же можно отнести и гигантоклеточные опухоли, так как они иногда метастазируют и вызывают местную деструкцию ткани. Остеогенные саркомы предположительно развиваются из клеток-предшественников остеоцитов; их гистопатология весьма разнообразна и позволяет выделить не менее шести гистологических типов. Эти опухоли всегда содержат петлистую кость, по крайней мере в небольших очагах, и, кроме того, могут включать элементы хрящевой и фиброзной ткани. Чаще всего они встречаются в возрасте 10—30 лет, а до 10-летнего и позднее 40-летнего возраста выявляются редко. Когда они обнаруживаются у пожилых лиц, обычно имеются какие-то предрасполагающие 41акторы, такие как болезнь Педжета, предшествующее воздействие ионизирующей радиации или инфаркт кости. При первичных остеогенных саркомах повреждения возникают, как правило, в метафизарной области длинных костей, особенно в дистальной части бедренных костей, проксимальной части больших берцовых костей и проксимальной части плечевых костей. Наиболее частыми симптомами являются боль и припухлость, которые могут сохраняться неделями и месяцами. Рентгенографическая картина остеосарком зависит от степени деструкции кости, степени образования минерализованной кости опухолью и внутри нее и характером реакции окружающей костной ткани. Так, повреждения могут быть литическими, могут появляться плотные участки, содержащие рентгенонепроницаемые глыбки, пятна и выросты опухолевой ткани, имеющие разнообразную организацию. Они могут прерываться в корковом слое, окружающем очаг повреждения. В других случаях возникает гиперостозная реакция надкостницы, в результате чего вид плоской кости меняется. При быстром росте опухоли она может разрушать корковый слой и проникать в окружающие кость мягкие ткани; на месте пенетрации остается лишь ободок надкостницы новообразованной кости по периферии опухоли (треугольник Кодмана). Содержание щелочной фосфатазы при этих преимущественно остеогенных саркомах возрастает параллельно развитию опухоли. При адекватном лечении (ампутация, химиотерапия или облучение) уровень щелочной фосфатазы снижается, а при появлении метастазов вновь увеличивается, нередко превышая исходный. В случае исходно высокого уровня этого фермента болезнь часто приводит к быстрой гибели. Такие опухоли метастазируют главным образом гематогенным путем и преимущественно в легкие.
До появления эффективных химиотерапевтических средств прогноз остеосарком был неблагоприятным; рентгенологические признаки легочных метастазов обнаруживали обычно в первый год после хирургической ампутации, которую производили с лечебной целью. Течение болезни зависит от типа опухоли. Например, при «телеангиэктатическом» варианте, если не использовать мощную химиотерапию, прогноз крайне неблагоприятный, а при реже встречающемся и более легком интрамедуллярном типе прогноз лучше. При остеосаркоме интрамедуллярного типа смерть наступает в первые 6 нед после появления видимых метастазов в легких, что свидетельствует либо об их присутствии уже к моменту ампутации, либо о рассеивании опухолевых клеток в процессе операции.
Имеется ряд эффективных программ химиотерапии. У больных без метастазов показатели ремиссии и общего выживания возросли с 20% в тот период, когда эти программы были впервые предложены, до 60—80% в 1985г. Эффективны высокие дозы метотрексата (с защитой лейкоцитов), доксорубицин, цисплатин, а также сочетание блеомицина, циклофосфана и дактиномицина. Жизнь продлевается и при резекции легочных метастазов. Кроме того, применяют щадящую конечность хирургическую резекцию; пытаются также удалять такие повреждения, как остеосаркомы таза, которые раньше считались неоперабельными. Все еще важное место в лечении при остеосаркомах занимает первичная ампутация.
Хондросаркомы отличаются от остеогенных сарком: они возникают обычно в зрелом и пожилом возрасте; пик их частоты приходится на возраст старше 30—50 лет. Опухоль, как правило, локализуется в тазовом поясе, ребрах и диафизарных частях бедренных и плечевых костей. Дистальные отделы конечностей поражаются редко. Хондросаркомы образуются, вероятно, путем злокачественного перерождения энхондром и реже — хрящевого покрытия остеохондром. Как правило, хондросаркомы растут и рецидивируют медленно. Рентгенологически повреждения выглядят деструктивными, испещренными очагами повышенной плотности, что отражает различную степень кальцификации хрящевого матрикса и оссификации. Необходимо стремиться к радикальному удалению опухоли. При прогнозировании течения болезни и выборе объема операции следует учитывать гистологическое строение опухоли.
Опухоль Ивинга. Эта опухоль представляет собой злокачественную саркому, состоящую из мелких округлых клеток, которая чаще всего выявляется в первые три десятилетия жизни. Большинство таких опухолей локализуется в длинных костях, хотя пораженной может оказаться любая кость. Саркома Ивинга очень злокачественна, больные редко поддаются хирургическому лечению с облучением или без него. Однако сочетание лучевой терапии с химиотерапией доксорубицином, циклофосфаном, винкристином и дактиномицином улучшает выживаемость больных с саркомой Ивинга, включая и тех, у кого уже имеются метастазы.
Опухолевые метастазы в кости. Раковые опухоли и саркомы часто метастазируют в кости. Костные метастазы могут быть скрытыми или сопровождаться теми же симптомами, что и первичные опухоли кости, т. е. болями, припухлостью, деформациями, поражением кроветворной ткани костного мозга, сдавлением спинного мозга или нервных корешков и патологическими переломами. Кроме того, костные метастазы, вызывая быстрый лизис ткани, могут приводить к гиперкальциемии. Чаше всего поражаются позвонки, проксимальные отделы бедренных костей, кости таза, ребра, грудина и проксимальные отделы плечевых костей (именно в этом порядке). В кости чаще всего метастазирует рак предстательной и молочной желез, легких, щитовидной железы, почек и мочевого пузыря. Злокачественные клетки попадают в кости через кровоток. Если они выживают, то могут пролиферировать, нарушая нормальную структуру кости, вероятно, за счет выработки веществ, растворяющих как минеральную фазу, так и органический матрикс.
Остеолиз чаще всего связан с превращением костных клеток-предшественников в остеокласты. Некоторые медиаторы, участвующие в индукции остеокластов, описаны в этой главе выше. Клетки ряда карцином могут и непосредственно резорбировать кость. Раковые метастазы (обладающие преимущественно остеолитическим действием) берут начало в щитовидной железе, почках и нижних отделах кишечника. Другие опухоли вызывают реакцию остеобластов, при которой новая костная ткань образуется не самой опухолью, а собственными костными клетками, индуцированными какими-то продуктами клеток опухоли. Образующаяся патологическая ткань может быть более плотной, чем окружающая. Иногда увеличение рентгенплотности оказывается равномерным, имитируя остеосклероз. Рак предстательной железы дает метастазы, обладающие, как правило, остеобластическим действием. Рак молочной железы может давать метастазы, обладающие как остеолитическим, так и остеобластическим действием. Злокачественные карциноидные опухоли, возникающие из эмбриональной передней и задней кишки, часто метастазируют в кости, вызывая остеобластическую реакцию. Болезнь Ходжкина также вызывает в костях остеобластическую реакцию, очаговую или диффузную. Более злокачественные лимфомы вызывают преимущественно деструктивные изменения в костях. Остеолитические метастазы сопровождаются, как правило, гиперкальциемией, гиперкальциурией и повышенной экскрецией пептидов, содержащих гидроксипролин (что отражает деструкцию матрикса); уровень щелочной фосфатазы в сыворотке при этом остается нормальным или только слегка повышается. Напротив, остеобластические метастазы могут вызывать более выраженное повышение содержания щелочной фосфатазы в сыворотке и сопровождаться гипокальциемией. При некоторых метастазах (например, рака молочной железы) фазы преобладания остеолиза (с гиперкальциурией, гиперкальциемией и нормальным уровнем щелочной фосфатазы) могут сменяться фазами повышения содержания щелочной фосфатазы и преимущественно склеротических изменений костей.
Больных с метастазами в скелет лечат в основном паллиативно. При медленно растущих локализованных повреждениях (как в случае рака щитовидной железы или иногда почек) применяют местное облучение для снятия боли или уменьшения сдавления окружающих структур. Многие больные с раком молочной или предстательной железы живут годами даже после выявления обширных костных метастазов. Кастрация и терапия эстрогенами или антагонистами рецепторов иногда замедляют прогрессирование повреждений у больных с метастазами рака предстательной железы (см. гл. 298). При лечении больных раком молочной железы эстрогенами или андрогенами характер реакции на метастазы может временно меняться с преимущественно остеобластического на литический, что приводит к гиперкальциемии (см. гл. 295). Пликамицин, угнетающий функцию остеокластов и эффективный в коррекции гиперкальциемии, связанной со злокачественными заболеваниями, может оказаться паллиативным средством и при остеолитических метастазах. Этидронат, который применяется для уменьшения костной резорбции при болезни Педжета, уменьшает и резорбцию, обусловленную костными метастазами злокачественных опухолей. Боли в костях у больных с метастазирующим раком могут ослабляться при использовании леводопы. Гиперкальциемия при злокачественных опухолях обусловлена не только метастазами в кости, хотя это и является ее наиболее частой причиной. Одной из причин гуморальной гиперкальциемии в таких случаях служит выделение внекостными новообразованиями в кровь стимуляторов активности остеокластов. Сама по себе гиперкальциемия, будь то спонтанная или связанная с лечением, может вызывать анорексию, полиурию, полидипсию, депрессию и, наконец, кому. Кроме того, гиперкальциемия может сопровождаться нефрокальцинозом и приводить к смерти от почечной недостаточности.
Прочие заболевания костной и хрящевой ткани
Фиброзная дисплазия (синдром Олбрайта). Этот синдром характеризуется диссеминированным фиброзным остеитом, появлением участков пигментации и эндокринных сдвигов с преждевременным половым созреванием у девочек. Костные повреждения, называемые фиброзной дисплазией, могут иметь место и в отсутствие других признаков. Основная причина этой патологии неизвестна; она, по-видимому, не передается по наследству, хотя имеются сообщения о заболевании монозиготных близнецов. Синдром поражает лиц обоего пола с одинаковой частотой.
Распространенность. Заболевание можно подразделять на три основные формы: 1) моноостотическая, 2) полиостотическая и 3) синдром Олбрайта и его варианты. Чаще всего встречается первая форма. Она может быть бессимптомной или приводить к патологическому перелому. В большинстве случаев поражаются ребра или черепно-лицевые кости, особенно верхняя челюсть. Однако заболевание может поражать многие другие кости, такие как метафизарный или диафизарный отделы проксимальной части бедренной или большой берцовой кости. Эту форму чаще всего диагностируют в возрасте между 20 и 30 годами. Кожные проявления обычно отсутствуют. Примерно у 25% больных с полиостатической формой поражается более половины всего скелета. Может быть поражена только одна сторона тела; в других случаях повреждения располагаются сегментарно в конечностях, особенно нижних. При этой форме черепно-лицевые кости вовлекаются в процесс примерно у 50% больных. Если моноостотическая форма обычно выявляется у молодых лиц, то при полиостотической переломы и деформации скелета обнаруживаются уже в детстве; заболевание протекает, как правило, более тяжело, деформации более выражены и раньше проявляются клинически. Повреждения, особенно при моностотической форме, ко времени полового созревания могут приобретать скрытое течение, а при беременности обостряться. Синдром Олбрайта чаще встречается у женщин. Низкорослость относят за счет преждевременного заращения эпифизов. Самые распространенные внескелетные проявления отмечаются со стороны кожи.
Патоморфология. При всех формах фиброзной дисплазии повреждения имеют одинаковое гистологическое строение, хотя при полиостотической форме в процесс чаще вовлекается хрящ. Костномозговая полость заполнена зернистой серовато-розовой тягучей тканью, замещающей нормальную губчатую кость. Внутренняя поверхность коркового слоя часто выглядит изъеденной. При гистологическом исследовании в очаге повреждения обнаруживается доброкачественного вида фибробластическая ткань, расположенная в виде рыхлых завитков (рис. 339-3). Зернистость обусловлена тем, что выросты петлистой кости, большинство которых лишено окружения остеобластов и погружено в фиброзную ткань, расположены неравномерно. На этих костных выростах иногда отчетливо видны полосы цементирующего вещества. Примерно в 10% случаев присутствуют островки гиалинового хряща, и реже (у молодых больных) может преобладать миксоидная ткань. При исследованиях в поляризованном свете и с применением специальных красителей можно обнаружить контакты коллагеновых волокон костной и костномозговой ткани. При полиостотической форме кистозная дегенерация характеризуется наличием кровоизлияний с содержащими гемосидерин макрофагами и гигантскими клетками типа остеокластов по периферии кисты. Злокачественное перерождение в саркому (остеосаркому, хондросаркому, фибросаркому) наблюдается редко, и в большинстве случаев эти саркомы возникают в ранее облученных очагах поражения. Оссифицирующая фиброма длинных костей представляет собой своеобразное фиброкостное поражение коркового слоя, которое может быть вариантом фиброзной дисплазии. Чаще всего она локализуется в стволе большой берцовой кости и обнаруживается у подростков. Хотя эта опухоль и доброкачественна, при недостаточном объеме операции она имеет склонность к рецидивированию.
Рентгенологические изменения. На рентгенограммах видны прозрачные участки с хорошо очерченными гладкими или зазубренными краями, обычно в сочетании с очаговым истончением коркового слоя кости (рис. 339-4). Фиброзная дисплазия и болезнь Педжета — это два заболевания, которые могут сопровождаться увеличением размеров кости. При фиброзной дисплазии повреждения обычно не являются кистами в строгом смысле, так как они не представляют собой заполненные жидкостью полости. Иногда они множественны. Так называемый вид толченого стекла объясняется присутствием тонких выростов кальцифицированной петлистой кости. Часто имеют место деформации, такие как соха vara, изгибы бедра и больших берцовых костей, борозда Харрисона и протрузия вертлужных впадин. Вовлечение в процесс лицевых костей, обычно с увеличением их рентгеноплотности, может формировать «львиное лицо» (leontiasis ossea), несколько напоминающее лицо при проказе. Фиброзная дисплазия височных костей сопровождается иногда прогрессирующей потерей слуха и сужением наружного слухового прохода. Увеличение костного возраста у девочек коррелирует с преждевременным половым созреванием, но может наблюдаться и у мальчиков без преждевременного пубертата. До полового созревания эпифизарные области обычно не поражаются, но у лиц пожилого возраста фиброзная дисплазия может развиваться и в эпифизах. Иногда очаг фиброзной дисплазии может подвергаться кистозной дегенерации с резким нарушением формы кости и имитировать так называемую аневризменную костную кисту.
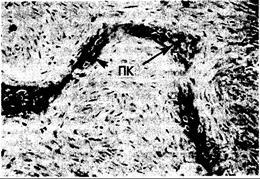
Рис. 339-3. Микрофотография повреждения при фиброзной дисплазии.
Следует обратить внимание на выросты окрашенной в темный цвет петлистой кости (ПК), окруженные рыхлой фибробластической тканью.
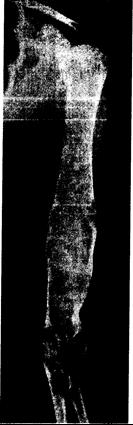
Рис. 339-4. Рентгенограмма руки 33-летней женщины с фиброзной дисплазией костей.
Типичные изменения, захватывающие всю плечевую кость, а также лопатку и проксимальную часть локтевой кости.
Клинические проявления. Клиническое течение заболевания разнообразно. Повреждения скелета выявляют обычно по деформациям и переломам. На счет поражения костей можно отнести головную боль, судороги, патологию черепных нервов, потерю слуха, сужение наружного слухового прохода и даже спонтанные кровоизлияния под кожу головы, если процесс захватывает черепно-лицевые кости. У некоторых девочек и еще реже у мальчиков болезнь проявляется преждевременным половым созреванием, когда симптомы со стороны скелета еще отсутствуют. Содержание кальция и фосфора в сыворотке обычно в пределах нормы. Примерно у 30% больных резко возрастает содержание щелочной фосфатазы в сыворотке и часто увеличивается экскреция гидроксипролина с мочой. Иногда может наблюдаться повышение минутного объема, подобно тому, что имеет место при распространенной болезни Педжета. В целом при множественном поражении костей симптомы появляются уже при далеко зашедшем заболевании, тогда как, если болезнь с самого начала протекает легче, распространения процесса обычно вообще не происходит.
Пигментация кожи большинства больных с синдромом Олбрайта характеризуется появлением изолированных темно- или светло-коричневых пятен, которые преимущественно локализуются по одну сторону от средней линии тела (рис. 339-5). Края этих пятен обычно, но не всегда, неравномерны или зазубрены («берег Мэна»), что отличает их от пигментных пятен при нейрофиброматозе, имеющих гладкие края («берег Калифорнии»). Как правило, число таких пятен не достигает шести, а их размеры варьируют от малых (1 см) до очень больших (преимущественно на спине, ягодицах или крестцовой области). Если пятно располагается на голове, то покрывающие его волосы могут быть темнее окружающих. С остеомами кожи связана локальная алопеция, причем расположение этих изменений обычно совпадает с поражениями костей. Пигментированные пятна появляются преимущественно на той же стороне, что и поражения костей, и на самом деле лежат над ними.
У девочек (редко у мальчиков) наблюдается преждевременное половое созревание, причина которого неизвестна (см. гл. 330 и 331). Этот процесс характеризуется преждевременным началом вагинальных кровотечений, ростом волос под мышками и на лобке и развитием молочных желез. В тех немногих случаях, когда исследовали яичники, желтых тел не обнаруживали. Причина преждевременного полового созревания до сих пор неясна. У нескольких больных исследовали гормональный статус, причем у девочек выявляли высокие уровни эстрогенов и низкие (или даже не поддающиеся определению) уровни гонадотропинов. У единственного исследованного больного уровень гонадотропинов не реагировал на рилизинг-гормон лютеинизирующего гормона (ЛГРГ). Преждевременное половое развитие наблюдается не только у пациентов с поражением костей черепа, причем в таких случаях обычно имеются характерные пигментные пятна (но и это необязательно). У подобных больных с повышенной частотой диагностировали гипертиреоз. К более редким ассоциациям относятся синдром Кушинга, акромегалия, возможно, гипогонадотропный гипогонадизм и миксомы мягких тканей. Фиброзной дисплазии может сопутствовать также гипофосфатемическая остеомаляция, напоминающая состояние, связанное с другими костными и внекостными опухолями. Как уже отмечалось, при фиброзной дисплазии изредка имеет место саркоматозная дегенерация. Саркоматозные изменения обнаруживаются только в очаге предсуществующей фиброзной дисплазии, чаще встречаются при полиостотической форме и связаны, как правило, с более ранним облучением поражения.
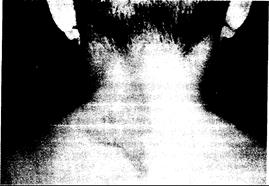
Рис. 339-5. Типичное пигментированное (цвета кофе с молоком) изменение кожи у 11 -летнего мальчика с полиостотической формой фиброзной дисплазии.
Край зазубрен («берег Мэна»), что характерно для синдрома Олбрайта. Следует отметить, что повреждение расположено только на одной (левой) стороне туловища.
Хотя литические повреждения при фиброзной дисплазии напоминают коричневые опухоли при гиперпаратиреозе, идентифицировать первое состояние помогают возраст больного, нормальное содержание кальция, повышенная плотность костей черепа и наличие участков пигментации кожи. Однако фиброзная дисплазия и гиперпаратиреоз иногда присутствуют одновременно. Костные изменения и пигментация кожи, а также кожные узелки могут сопутствовать и нейрофибромам. Пигментные пятна при нейрофиброматозе более многочисленны и распределены более широко, чем при фиброзной дисплазии, обычно имеют гладкие края и поражают такие области, как подмышечные складки. К другим повреждениям, которые на рентгенограммах напоминают характерные для изолированной фиброзной дисплазии, относятся однокамерные костные кисты, аневризматические костные кисты и неоссифицирующиеся фибромы. Костный леонтиаз чаще всего обусловливается фиброзной дисплазией, хотя такую же картину можно наблюдать и при других заболеваниях: краниометафизарной дисплазии, гиперфосфатазии и у взрослых лиц— при болезни Педжета.
Лечение. Фиброзная дисплазия не поддается лечению. Однако ее симптомы можно ослабить с помощью различных ортопедических процедур, таких как остеотомия, кюретаж и пересадка кости. Показания к этим вмешательствам включают прогрессирующие деформации, несрастающиеся переломы и боли, которые не снимаются лекарственными средствами. В случае распространенного заболевания, сопровождающегося болями и повышенным содержанием щелочной фосфатазы в сыворотке, эффективным может оказаться кальцитонин (см. гл. 338).
Дисплазии и хондроднстрофии. Различные заболевания костей и хрящей объединяют терминами «дистрофии» или «дисплазии». Причина их обычно остается неизвестной. Не исключено, что при многих из этих заболеваний будут обнаружены биохимические сдвиги, подобные нарушению обмена мукополисахаридов при синдромах Гунтера и Гурлер, что позволит заменить чисто описательную классификацию более обоснованной. Тем не менее классификация, предложенная КиЫпи основанная на особенностях нарушений строения кости и хряща, достаточно информативна (табл. 339-2). Основу классификации Rimoin составляют клинические и генетические особенности. Патологический процесс при костных дисплазиях может проявляться недостаточным (гипоплазия) или избыточным (гиперплазия) развитием скелета.
Дата добавления: 2015-07-22; просмотров: 1323;
