ТРОМБОЦИТЫ
Тромбоциты, или кровяные пластинки – плоские клетки неправильной округлой формы диаметром 2 – 5 мкм. Тромбоциты человека не имеют ядер - это фрагменты клеток, которые меньше половины эритроцита. Количество тромбоцитов в крови человека составляет 180 – 320х109/л, или 180 000 – 320 000 в 1 мкл. Имеют место суточные колебания: днем тромбоцитов больше, чем ночью. Увеличение содержания тромбоцитов в периферической крови называется тромбоцитозом, уменьшение – тромбоцитопенией.
Главной функцией тромбоцитов является участие в гемостазе. Тромбоциты помогают "ремонтировать" кровеносные сосуды, прикрепляясь к поврежденным стенкам, а также участвуют в свертывании крови, которое предотвращает кровотечение и выход крови из кровеносного сосуда. Способность тромбоцитов прилипать к чужеродной поверхности (адгезия), а также склеиваться между собой (агрегация) происходит под влиянием разнообразных причин. Тромбоциты продуцируют и выделяют ряд биологически активных веществ: серотонин (вещество, вызывающее сужение кровеносных сосудов уменьшение кровотока), адреналин, норадреналин, а также вещества, получившие название пластинчатых факторов свертывания крови. Так у тромбоцитов есть различные белки, способствующие коагуляции крови. Когда лопается кровеносный сосуд, тромбоциты прикрепляются к стенкам сосуда и частично закрывают брешь, выделяя так называемый тромбоцитарный фактор III, который начинает процесс свертывания крови путем превращения фибриногена в фибрин. Тромбоциты способны выделять из клеточных мембран арахидоновую кислоту и превращать ее в тромбоксаны, которые, в свою очередь, повышают агрегационную активность тромбоцитов. Эти реакции происходят под действием фермента циклооксигеназы. Тромбоциты способны к передвижению за счет образования псевдоподий и фагоцитозу инородных тел, вирусов, иммунных комплексов, тем самым, выполняя защитную функцию. Тромбоциты содержат большое количество серотонина и гистамина, которые влияют на величину просвета и проницаемость капилляров, определяя тем самым состояние гистогематических барьеров.
 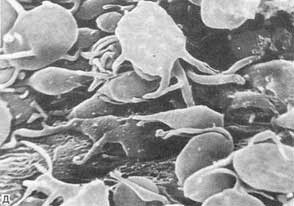 Тромбоциты, прилипшие к стенке аорты в зоне повреждения эндотелиального слоя. Тромбоциты, прилипшие к стенке аорты в зоне повреждения эндотелиального слоя.
|
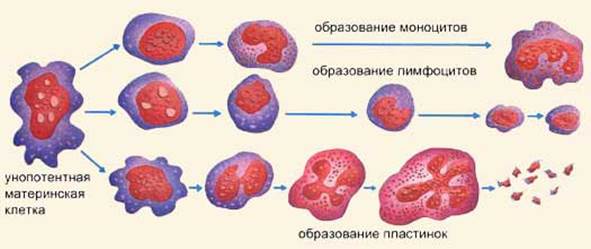
Тромбоциты образуются в красном костном мозге из гигантских клеток мегакариоцитов. Унопотентная клетка претерпевает неполное деление, потому что ядро делится, а цитоплазма нет. В результате образуется мегакариобласт, от цитоплазмы которого в конце отделяются пластинки.
Продукция тромбоцитов регулируется тромбоцитопоэтинами. Тромбоцитопоэтины образуются в костном мозге, селезенке, печени. Различают тромбоцитопоэтины кратковременного и длительного действия. Первые усиливают отщепление тромбоцитов от мегакариоцитов и ускоряют их поступление в кровь. Вторые способствуют дифференцировке и созреванию мегакариоцитов. Продолжительность жизни тромбоцитов составляет от 5 до 11 дней. Разрушаются кровяные пластинки в клетках системы макрофагов.
Активность тромбоцитопоэтинов регулируется интерлейкинами (ИЛ-6 и ИЛ-11). Количество тромбоцитопоэтинов повышается при воспалении, необратимой агрегации тромбоцитов.
В онтогенезе система крови претерпевает изменения, в процессе которых можно выделить несколько узловых моментов. В антенатальном периоде различают три стадии, которые перекрывают друг друга:
I стадия – эмбриональное или желточное кроветворение. Она начинается в стенке желточного мешка со 2-3 недели и продолжается до конца 2-го-начала 3-го месяца внутриутробной жизни;
II стадия – экстрамедуллярное или печеночное кровотворение. Начинается с конца 1-го – начала 2-го месяца эмбрионального развития, когда появляются очаги кроветворения в самом эмбрионе: сначала повсеместно, а затем – преимущественно в печени. На 5-м месяце развития кроветворная функция достигает максимума, а затем постепенно угасает. Начиная с 3-го до 6-го месяцев внутриутробного развития кроветворную функцию начинает выполнять селезенка. Наиболее активно процесс осуществляется на 4-5 месяцах.
III стадия медуллярное кроветворение, которое начинается с 4-го месяца и становиться основным.
У нормального ребенка кроветворение происходит в костном мозге, вначале повсеместно, а затем с 4-х летнего возраста отмечается превращение красного костного мозга в желтый жировой. Этот процесс продолжается до 14-15 лет. К периоду полового созревания кроветворение сохраняется только в костном мозге губчатого вещества тел позвонков, ребер, грудины, костей голени и бедренных костей. Однако при ухудшении функционального состояния организма, патологических состояниях у детей очаги кроветворения могут возникать в местах эмбрионального эритролейкопоэза.
Количество крови у детей не является постоянной величиной и подвержено широким колебаниям в зависимости от возраста и массы ребенка. По отношению к массе тема у новорожденного количество крови составляет около 15%, у детей 1 года – 11%, 3 лет – 8%, 6-9 лет как и у взрослых – 7-8%. У мальчиков относительное количество крови несколько больше, чем у девочек. Больший объём крови у детей связан с более интенсивным обменом веществ.
Соотношение между объёмом кровяных телец и всем объёмом крови (гематокритное число) выше у новорожденных, чем у взрослых. Это объясняется высокой концентрацией эритроцитов. Нормальные для взрослых величины (40-45%) устанавливаются по завершении пубертатного периода.
Первичные эритроциты появляются на стадии эмбрионального кроветворения. На первых неделях развития преобладает примитивный гемоглобин, затем заменяется фетальным гемоглобином. Приблизительно с 16-недели внутриутробного развития начинается синтез гемоглобина взрослого. Важным свойством фетального и примитивного гемоглобинов является их высокое сродство к кислороду и большая диссоциация оксигемоглобина. Это обеспечивает плоду достаточное снабжение тканей кислородом в условиях относительной гипоксии.
Сразу после рождения в крови новорожденного отмечается повышенное содержание гемоглобина. Начиная с 1-2 дня жизни происходит разрушение эритроцитов, выход билирубина в кровь, что приводит к развитию физиологической желтухи ребенка. К 7-10 – му дню после рождения физиологическая желтуха новорожденного проходит.
Продукты разрушения эритроцитов стимулируют повышенный эритропоэз, который в 5 раз выше чем у детей старшего возраста. У новорожденных эритроциты имеют разный размер, обладают ускороченных сроком жизни.
В отличии от новорожденного кровь детей грудного возраста отличается относительно более низким содержанием эритроцитов и гемоглобина.
В последующие годы наблюдаются значительные возрастные колебания количества гемоглобина. В пубертатном периоде отмечается разница содержания гемоглобина и эритроцитов между мальчиками и девочками, что вероятно, связано с развитием мускулатуры.
Лейкоцитывпервые появляются в периферической крови в конце 3-го месяца антенатального развития. Постепенно к моменту рождения концентрация лейкоцитов становиться более высокой, чем у взрослого человека. Причем, начиная с 2-го дня жизни увеличивается количество лимфацитов, нейтрофилов уменьшается. К 5-6–му дню после рождения их количество уравнивается. На протяжении всего грудного периода развития отмечаются взаимные колебания лимфоцитов и нейтрофилов. А после первого года жизни количество лейкоцитов снижается и к 12-14 годам устанавливаются такие же взаимоотношения между различными формами лейкоцитов, как и у взрослых.
Тромбоциты уже у новорожденного примерно соответствуют взрослому. В дальнейшем концентрация тромбоцитов практически не меняется. Чем младше ребенок, тем больше у него юных форм тромбоцитов.
Плазма крови у детей мало меняется с возрастом. Наибольшие отклонения по сравнению со взрослыми можно отметить в период новорожденности.
Система свертываемости крови созревает и формируется в период раннего эбриогенеза. В различные периоды жизни процессы свертывания имеют свои особенности. На 8-10- недели внутриутробной жизни появляется реакция сужения сосудов. Однако еще на 16-20 недели внутриутробной жизни кровь не способна свертываться из-за отсутствия фибриногена в плазме, в то время, как концентрация гепарина очень высока. Появляясь на 4-м месяце внутриутробного развития концентрация фибриногена увеличивается постепенно к моменту рождения.
Концентрация факторов свертывающих и противосвертывающих систем не зависит от их содержания в крови матери. Они не проходят через плацентарный барьер, а синтезируются в печени плода. Для системы свертывания крови характерна неравномерность включения отдельных ферментативных систем.
Скорости свертывания крови и у детей и у взрослых мало отличаются, т.к. зависят не от количества отдельных факторов свертывающих систем, а от их соотношения концентраций.
Наибольший размах индивидуальных колебаний показателей системы свертывания крови отмечается в препубертатном и пубертатном периодах, что связано, вероятно, с неустойчивым гормональным фоном.
Иммунитет, как и все другие функции организма, формируется и совершенствуется по мере роста и развития ребенка.
Дата добавления: 2015-03-23; просмотров: 3173;
