Осложнения. Наиболее частым осложнением врожденной непроходимости желудка является аспирационная пневмония, возникающая вследствие попадания рвотных масс в дыхательные пути.
Частые рвоты приводят к нарушению водно-электролитного обмена. Возможна перфорация атрезированного желудка.
Дифференциальную диагностику приходится проводить с заболеваниями, возникающими в первые дни и недели жизни и сопровождающимися срыгиваниями и рвотой, не содержащей желчи. В первую очередь это относится к порокам развития выходного отдела желудка.
Пилоростеноз. Наиболее трудно отдифференцировать эту аномалию от препилорического стеноза желудка, если симптомы последнего возникли со 2—3-й недели жизни ребенка. Клинические проявления заболеваний чрезвычайно сходны. Во всех случаях приходится производить рентгенологическое исследование с контрастированием. Метод Ю. Р. Левина (рис. 34) позволяет выявить характерные для пилоростеноза симптомы «клювика», «плечиков», «усика».

Нередко и это исследование окончательно не устанавливает причину непроходимости желудка. В таких случаях диагноз ставят при лапаротомии, при которой следует быть очень внимательным и помнить об этом столь редком пороке развития. Иначе даже во время операции может произойти ошибка,
Пилороспазм. Симптомы возникают с первых дней жизни ребенка поэтому дифференцировать спазм привратника приходится от атрезии или декомпенсированного стеноза желудка. Упорные многочисленные рвоты, вызывающие нарушение общего состояния ребенка и приводящие К резкому падению Массы тела не характерны для пилороспазма. Кроме того, эффективность противоспазматических препаратов указывает на функциональный характер заболевания.
Врожденная непроходимость двенадцатиперстной кишки при расположении препятствия выше большого сосочка двенадцатиперстной кишки имеет сходную клиническую и рентгенологическую картину. Обычно окончательный диагноз устанавливают во время хирургического вмешательства. При других видах врожденной кишечной непроходимости рвотные массы содержат желчь, что позволяет исключить аномалию развития желудка.
Врожденная диафрагмальная грыжа пищеводного отверстия диафрагмы в некоторых случаях проявляется рвотой с первого дня жизни ребенка, однако рвотные массы обычно содержат желчь или кровь. Кроме того диагностике помогает рентгенологическое исследование с контрастированием, при котором диафрагмальная грыжа подтверждается по расположению желудка выше уровня диафрагмы.
Лечение. Установление диагноза врожденной непроходимости желудка является показанием к операции.
Предоперационная подготовка при атрезиях и декомпенсированных стенозах обычно не превышает 24 ч и направлена на восстановление гомеоcтaзa, лечение аспирационной пневмонии или профилактику последней (отсасывание желудочного содержимого через каждые 2—3 ч). При стенозах подготовка к операции в случае необходимости может быть продлена до нескольких суток.
Хирургическое вмешательство предпринимают под эндотрахеальным наркозом с переливанием крови. Выбор метода операции зависит от обнаруженных изменений.
Мембранозные формы атрезии ликвидируют путем иссечения перегородки и зашивания раны стенки желудка в поперечном направлении, чтобы не вызвать сужения этого отдела в результате возможного отека ткани в пилорическом отделе желудка в месте иссечения мембраны. До зашивания раны пилорического отдела проводят тонкую полиэтиленовую трубку через носовой ход ребенка в желудок и затем в двенадцатиперстную кишку. Вторую трубку оставляют в желудке для отсасывания застойного содержимого.
При шнуроподобных и сегментарных атрезиях продольно рассекают серозно-мышечный слой желудка, находят слепые мешки слизистой оболочки, вскрывают их и сшивают по типу «конец в конец» над тонким катетером, проведенным через носовой ход в двенадцатиперстную кишку. Рану серозно-мышечного слоя зашивают по возможности в поперечном направлении. После послойного зашивания брюшной полости пунктируют перидуральное пространство, устанавливают катетер до уровня Th3—Th4 для последующей блокады (3—5 дней).
Послеоперационное лечение направлено на коррекцию нарушенного водно-солевого обмена, восстановление функционирования желудочно-кишечного тракта, профилактику и терапию аспирационной пневмонии.
В течение 2—3 сут ребенок находится на парентеральном питании, которое рассчитывают в зависимости от массы тела, возраста пациента, нарушений водно-электролитного обмена, наличия сочетанных аномалий или осложнений.
Если у больного во время операции был проведен зонд ниже места анастомоза, то через сутки начинают вводить грудное молоко (5—10мл каждые Зч), увеличивая количество последнего по 10 мл на одно кормление ежедневно. Зонд удаляют спустя 4—5 дней и начинают кормить через рот. Ребенок получает антибиотикотерапию, гемотрансфузии, введение плазмы, альбумина. При наличии пневмонии применяют аэрозоль-терапию до 5—6 раз в сутки, горчичники, физиотерапию и др. Швы снимают на 10—12-й день.
ПИЛОРОСТЕНОЗ (ОСТРАЯ ФОРМА)
К острым формам пилоростеноза мы относим такую разновидность клинического проявления этого порока развития, при котором симптомы заболевания начинаются внезапно и протекают бурно. Среди детей с пилоростенозом, оперированных в клинике нашего института, у 6% была острая стадия заболевания.
Клиническая картина. Время появления симптомов заболевания зависит от степени сужения пилорического канала и компенсаторных возможностей организма. Кроме того, большую роль играет наслоение пилороспазма, что, по-видимому, и является той причиной, которая приводит к бурному началу и течению заболевания. Первые признаки болезни возникают в возрасте от нескольких недель до 1 мес. Основным симптомом острой формы пилоростеноза является рвота «фонтаном», начинающаяся внезапно, среди полного здоровья. Рвотные массы не содержат желчи, их количество превышает количество молока, высосанного при последнем кормлении. Нередко рвотные массы имеют застойный кислый запах, что указывает на задержку желудочного содержимого. В некоторых случаях в рвотных массах можно видеть прожилки крови. Иногда возникает довольно сильное желудочное кровотечение.
Длительные изнурительные рвоты приводят к ухудшению общего состояния ребенка, нарушению водно-солевого обмена (гипохлоремия, эксикоз, иногда гипокалиемия). Острая стадия заболевания характеризуется тем, что у ребенка в течение нескольких дней развивается полное
нарушение проходимости желудка. Кормление становится невозможным, несколько глотков молока вызывают рвоту. Дети за 1 — 2 дня теряют до 0,4—0,5кг массы тела. Снижается количество мочеиспусканий. Возникает задержка стула или появляется диспепсический «голодный» стул. При поступлении в отделение больные с острой формой пилоростеноза резко беспокоятся, жадно хватают соску, но вскоре появляется сильная рвота. Если госпитализация осуществляется на 2—3-й день от начала заболевания, то состояние ребенка тяжелое, выражены явления эксикоза, большая потеря массы тела. Показателем тяжелого состояния ребенка с пилоростенозом является ежедневная потеря массы тела по отношению к массе тела при рождении (в процентах). По этой классификации различают три формы заболевания: легкую .(0—0,1%), среднетяжелую (0,2—0,3%) и тяжелую (0,4% и более). У детей с острой формой пилоростеноза потеря массы тела достигает 6—8%. При осмотре ребенок слабо реагирует на окружающее, выражение лица страдальческое. Кожа бледная, слизистые оболочки — яркие и сухие. Родничок западает. Обращает на себя внимание вздутие надчревной области, уменьшающееся или исчезающее после рвоты. При поглаживании по брюшной стенке или после нескольких глотков пищи можно заметить волны перистальтики желудка. Нередко желудок приобретает форму «песочных часов». Этот симптом является постоянным признаком врожденного пилоростеноза и имеет большое значение для установления диагноза. Другой характерный для пилоростеноза симптом — пальпация утолщенного привратника через переднюю брюшную стенку — является непостоянным, так как не у всех детей удается его определить, хотя зарубежные хирурги придают большое значение этому признаку, предлагая прощупывать привратник на середине расстояния между пупком и мечевидным отростком, несколько вправо от средней линии.
Если у детей с хронической формой пилоростеноза в биохимическом анализе крови имеются умеренные изменения в связи с постепенным нарастанием симптомов заболевания, то у больных с острой формой (особенно при поздней диагностике) отмечаются резкое увеличение гематокритного числа, снижение содержания хлора, явления метаболического алкалоза и иногда гипокалиемия. Изменение белков и -белковых фракций наступает редко. В анализах мочи можно обнаружить следы белка, единичные эритроциты. Отчетливо выражена олигурия.
Рентгенологическое обследование детей с подозрением на пило-ростеноз имеет решающее диагностическое значение. Вначале производят обзорную рентгенограмму брюшной полости при вертикальном положении ребенка. При этом обнаруживают большой газовый пузырь и уровень жидкости в растянутом желудке. В петлях кишечника газа мало или последний отсутствует. Затем приступают к исследованию с контрастированием. У новорожденных первых дней жизни в качестве контрастирующего вещества применяют йодолипол (5 мл), наблюдая за его прохождением по желудочно-кишечному тракту. Отсутствие эвакуации из желудка более 24 ч указывает на препятствие в пилорическом
отделе. Если через 4 ч в желудке осталось больше половины контрастирующего вещества, то имеется тяжелый стеноз привратника.
В нашей клинике для обследования детей старше 3—4 нед жизни с подозрением на, пилоростеноз применяют методику Ю. Р. Левина. Для исследования пользуются 20—30% взвесью бария сульфата в 10% растворе алюкозы, подогретой до 37 0С. Специальной подготовки ребенку не требуется. Через зонд отсасывают желудочное содержимое и вводят 15мл контрастирующей взвеси. После этого зонд подтягивают до начального отдела пищевода и медленно вливают остаток бария сульфата (5 мл). В это время производят рентгенограмму при положении ребенка лежа лицом вниз с приподнятым левым боком (это способствует получению наиболее выгодной проекции пилорического канала). Следующий снимок делают через 2ч после введения контрастирующего вещества. Для пилоростеноза характерны симптомы «антрального клюва» или «усика» (рис. 34, а) и «плечиков» или «фигурной скобки» (рис. 34, б), которые выявляются на рентгенограмме, сделанной в момент введения контрастирующей взвеси. Сужение антрального отдела желудка видно на рентгенограмме, произведенной через 2 ч после дачи контрастирующего вещества (рис. 34, в), так как в это время деформированный спастическим сокращением мускулатуры привратник образует почти прямой угол с неизмененным телом желудка.
Приведенная методика проста, кратковременна, не требует специальной подготовки и не исключает кормления в период обследования, лучевая нагрузка при этом небольшая (три рентгенограммы).
Применяемая в последние годы фиброгастроскопия (ФГС), являясь прекрасным диагностическим методом, делает ненужным в ряде случаев рентгенологическое исследование.
Дифференциальную диагностику острой формы пилоростеноза следует проводить с пилороспазмом, непроходимостью желудка, врожденной высокой кишечной непроходимостью, привычными рвотами.
Наибольшее значение у детей первых дней жизни имеет дифференцирование от пилороспазма вследствие различной тактики их лечения. Следует учитывать, что при спазме заболевание начинается постепенно, со срыгиваний, которые носят непостоянный характер, не влияя существенно на общее состояние ребенка и массу его тела. Кроме того, острая форма пилоростеноза протекает настолько остро и бурно, что лечащие врачи предполагают «острое хирургическое заболевание» и направляют ребенка в хирургическое отделение. Если для дифференцирования этих состояний производят рентгенологическое исследование, то следует учитывать, что при пилороспазме опорожнение желудка начинается через 10 мин после приема контрастирующего вещества и оканчивается через 3—6 ч.
Врожденную непроходимость желудка клинически и рентгенологически чрезвычайно трудно отличить от острой формы пилоростеноза. Обычно окончательный диагноз устанавливают во время оперативного вмешательства или при ФГС.
Врожденные аномалии двенадцатиперстной кишки, при которых препятствие расположено ниже большого сосочка, двенадцатиперстной
кишки, обычно легко отличить от пилоростеноза по окрашенным желчью рвотным массам и характерной рентгенологической картине. В тех случаях непроходимости двенадцатиперстной кишки, когда препятствие расположено выше большого сосочка двенадцатиперстной кишки, диагностика становится затруднительной. Следует помнить о том, что при врожденной кишечной непроходимости рвота обычно начинается с первого дня жизни, в то время как при пилоростенозе — значительно позднее. Пальпаторное определение утолщенного привратника и установление при рентгенологическом исследовании удлинения и сужения пилорического канала говорит в пользу пилоростеноза. Иногда контрастирующее вещество (при пилоростенозе), оставшееся в желудке, может иметь на рентгенограмме вид двух депо, расположенных по обе стороны от позвоночника, что сходно с рентгенологической картиной при высокой непроходимости кишечника. В этих случаях диагностике помогает боковая рентгенограмма — расширенная двенадцатиперстная кишка обычно расположена кзади от желудка.
Привычная рвота и срыгивания довольно часто встречаются у детей первых месяцев жизни, но это нарушение функции желудка обычно не изменяет общего состояния ребенка, не вызывает падения массы тела.
Лечение. Единственным методом лечения острой формы пилоростеноза является операция.
Предоперационная подготовка. Длительность и интенсивность предоперационной подготовки зависят от сроков поступления ребенка в отделение, тяжести его состояния. Подготовка к операции .вместе с обследованием не превышает 24 ч и направлена на уменьшение нарушений водно-солевого обмена, а также на лечение аспирационной пневмонии. Непосредственно перед операцией производят отсасывание желудочного содержимого.
Лучшим методом обезболивания следует считать эндотрахеальный наркоз.
Техника пилоротомии по Fredet — Ramstedt. Разрез верхний пара- или трансректальный справа длиной 3—4 см или поперечный разрез кожи над проекцией пилорического канала (с целью профилактики расхождения раны). В рану выводят пилорический отдел желудка, который хирург фиксирует пальцами левой руки. В бессосудистом участке продольно рассекают серозную оболочку и поверхностные слои мышц привратника (рис. 35, а). Затем тупым путем с помощью анатомического пинцета или желобоватого зонда раздвигают мышечные волокна до полного освобождения подслизистого слоя привратника и выбухания его в рану (рис.35, б). Особенно осторожным нужно быть при разделении мышц в дистальном отделе привратника, рядом с двенадцатиперстной кишкой. Именно в этом месте наиболее часто происходят ранения слизистой оболочки вследствие того, что двенадцатиперстная кишка здесь образует складку, заходящую на область привратника (рис. 35, в).
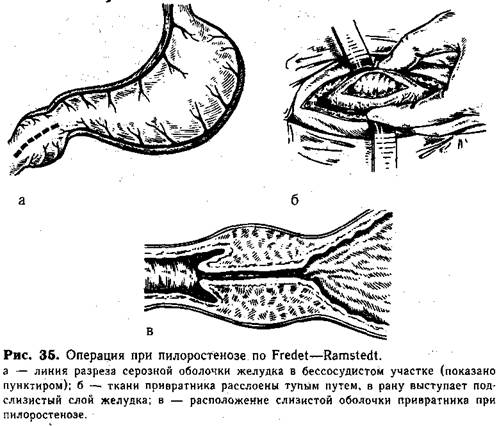
Для профилактики этого осложнения следует разделять ткани привратника по направлению от двенадцатиперстной кишки на привратник. В этом случае не произойдет попадания инструмента в опасную зону —складку слизистой оболочки в месте перехода пилорического отдела в двенадцатиперстную кишку.
Кровотечение из раны привратника бывает редко, но при его появлении необходимо обшить кровоточащие сосуды атравматичной иглой. Перед погружением желудка в брюшную полость путем надавливания на желудок и перемещения газа в двенадцатиперстную кишку проверяют целость слизистой оболочки. При перфорации слизистой оболочки в ране появляются пузырьки газа или капля желудочного содержимого. Осложнение опасно только в неопознанных случаях. При нем нецелесообразно ограничиваться зашиванием слизистой оболочки или подшиванием к месту перфорации сальника, что обычно не создает полной герметичности и ведет к возникновению перитонита в послеоперационном периоде.
Техника операции при повреждении слизистой оболочки во время пилоротомии. Атравматичной иглой узловыми швами тщательно зашивают отверстие в слизистой оболочке желудка (рис. 36, а), затем послойно сшивают мышцы и серозную оболочку привратника на всем протяжении операционного разреза. Отступя от линии образованных швов на 0,7—0,8 см, вновь выбирают наиболее бессосудистый участок и повторно производят пилоротомию (рис. 36, б), избегая ошибок, допущенных при предыдущем вмешательстве.
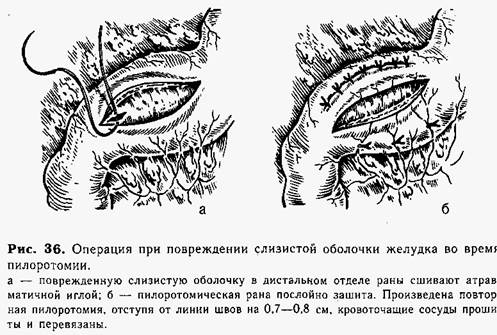
Желудок погружают в брюшную полость. Рану послойно зашивают наглухо после введения раствора антибиотиков. В случаях ранения слизистой оболочки желудка в брюшной полости оставляют ниппельный дренаж на 3—4 дня для ежедневного введения антибиотиков.
Послеоперационное лечение. Спустя 3—4 ч после операции, если не было ранения слизистой оболочки желудка или двенадцатиперстной кишки, ребенку дают через соску 7—10 мл 5% раствора глюкозы, через 1 ч—10 мл сцеженного грудного молока, а затем, при отсутствии рвоты, назначают каждые 2 ч по 10 мл молока. В последующем ежедневно добавляют по 100 мл молока в сутки. Через 7—10 дней ребенка прикладывают к груди с переводом на 7-разовое кормление. При повреждении слизистой оболочки двенадцатиперстной кишки кормление начинают не ранее чем через 24 ч после операции. Если у ребенка продолжается рвота, то количество молока несколько сокращают и назначают 1% раствор новокаина по 1 чайной ложке 3 раза в день. Недостающее количество жидкости и солей восполняют парентеральным способом с учетом сравнительных данных анализов крови, массы тела ребенка, его состояния.
При явлениях аспирационной пневмонии продолжают активную терапию, начатую в предоперационном периоде. Для профилактики инфицирования раны и возникновения осложнений применяют антибиотики {6—7 дней). Назначают витаминотерапию. Швы снимают на 10—12-й день после операции.
Дата добавления: 2014-12-17; просмотров: 2041;
